Версия: Справочник заболеваний MedElement
Категории МКБ:
Эпидемический паротит неосложненный (B26.9)
Общая информация
Краткое описание
Синонимы — паротитная инфекция, parotitis epidemica, свинка, заушница, «окопная» болезнь, «солдатская» болезнь. Эпидемический паротит — острая антропонозная воздушно-капельная инфекционная болезнь, характеризующаяся преимущественным поражением слюнных желёз и других железистых органов (поджелудочной железы, половых желёз, чаще яичек и др.), а также ЦНС.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Клиническая классификация эпидемического паротита (Лобзин Ю.В., 2003) [2].
По типу:
А. Типичные формы:
· неосложненные: поражение только слюнных желез, одной или нескольких;
· осложненные: поражение слюнных желез и других органов (менингит, менингоэнцефалит, панкреатит, орхит, мастит, миокардит, артриты, нефрит).
По степени тяжести:
· легкий;
· средний;
· тяжелый.
Б. Атипичные формы:
· стертая;
· инаппарантная.
В. Резидуальные явления эпидемического паротита:
· атрофия яичек;
· бесплодие;
· сахарный диабет;
· глухота;
· нарушение функций центральной нервной системы.
Этиология и патогенез
ЭТИОЛОГИЯ
Возбудитель эпидемического паротита — вирус Pneumophila parotiditis, патогенный для человека и обезьян. Относится к парамиксовирусам (семейство Paramyxoviridae, род Rubulavirus), антигенно близок к вирусу парагриппа. Геном вируса эпидемического паротита представлен одноцепочечной спиралевидной РНК, окружённой нуклеокапсидом. Для вируса характерен выраженный полиморфизм: по форме он представляет округлые, сферические или неправильные элементы, а размеры могут варьировать от 100 до 600 нм. Обладает гемолитической, нейраминидазной и гемагглютинирующей активностью, связанной с гликопротеинами HN и F. Вирус хорошо культивируется на куриных эмбрионах, культуре почки морской свинки, обезьян, сирийского хомячка, а также клетках амниона человека, малоустойчив в окружающей среде, инактивируется при воздействии высокой температуры, при ультрафиолетовом облучении, высушивании, быстро разрушается в дезинфицирующих растворах (50% этилового спирта, 0,1% раствора формалина и др.). При низкой температуре (–20 °С) он может сохраняться в окружающей среде до нескольких недель. Антигенная структура вируса стабильна. Известен только один серотип вируса, имеющий два антигена: V (вирусный) и S (растворимый). Оптимальная рН среды для вируса — 6,5–7,0. Из лабораторных животных наиболее чувствительны к вирусу эпидемического паротита обезьяны, у которых удаётся воспроизвести заболевание путём введения вирусосодержащего материала в проток слюнной железы.
ПАТОГЕНЕЗ
Вирус эпидемического паротита попадает в организм через слизистую оболочку верхних дыхательных путей и конъюнктиву. Экспериментально показано, что аппликация вируса на слизистую оболочку носа или щеки приводит к развитию заболевания. После проникновения в организм вирус размножается в клетках эпителия дыхательных путей и разносится с током крови по всем органам, из которых наиболее чувствительны к нему — слюнные, половые и поджелудочная железы, а также ЦНС. О гематогенном распространении инфекции свидетельствует ранняя вирусемия и поражение различных органов и систем, отдалённых друг от друга. Фаза вирусемии не превышает пяти дней. Поражение ЦНС и других железистых органов может наступать не только после, но и одновременно, раньше и даже без поражения слюнных желёз (последнее наблюдают очень редко). Характер морфологических изменений в поражённых органах изучен недостаточно. Установлено, что преобладает поражение соединительной ткани, а не железистых клеток. При этом для острого периода типично развитие отёка и лимфоцитарной инфильтрации интерстициального пространства железистой ткани, однако вирус эпидемического паротита одновременно может поражать и саму железистую ткань. В ряде исследований показано, что при орхите, помимо отёка, поражается и паренхима яичек. Это обусловливает уменьшение выработки андрогенов и приводит к нарушению сперматогенеза. Сходный характер поражения описан и для поражения поджелудочной железы, результатом чего может быть атрофия островкового аппарата с развитием сахарного диабета.
Эпидемиология
Эпидемический паротит традиционно относят к числу детских инфекций. При этом эпидемический паротит у грудных детей и в возрасте до 2 лет встречается редко. С 2 до 25 лет заболевание очень распространено, оно снова становится редким после 40 лет. Многие врачи относят эпидемический паротит к заболеванию школьного возраста и воинской повинности. Показатель заболеваемости в войсках США во время Второй мировой войны составил 49,1 на 1000 военнослужащих. В последние годы эпидемический паротит у взрослых встречается чаще в связи с проведением массовой вакцинации детей. У большей части вакцинированных уже через 5–7 лет концентрация защитных антител значительно снижается. Это способствует увеличению восприимчивости к заболеванию подростков и взрослых. Источник возбудителя заболевания — больной эпидемическим паротитом человек, который начинает выделять вирус за 1–2 дня до появления первых клинических симптомов и до 9 дня болезни. При этом наиболее активное выделение вируса в окружающую среду происходит в первые 3–5 дней заболевания. Вирус выделяется из организма больного со слюной и мочой. Установлено, что вирус можно обнаружить в других биологических жидкостях больного: крови, грудном молоке, ликворе и в поражённой железистой ткани. Вирус передаётся воздушно-капельным путем. Интенсивность выделения вируса в окружающую среду небольшая из-за отсутствия катаральных явлений. Один из факторов, ускоряющих распространение вируса эпидемического паротита, — наличие сопутствующих ОРЗ, при которых в связи с кашлем и чиханием повышается выделение возбудителя в окружающую среду. Не исключена возможность заражения через предметы обихода (игрушки, полотенца), инфицированные слюной больного. Описан вертикальный путь передачи эпидемического паротита от больной беременной плоду. После исчезновения симптомов заболевания пациент не заразен. Восприимчивость к инфекции высокая (до 100%). «Вялый» механизм передачи возбудителя, длительная инкубация, большое количество больных стёртыми формами болезни, затрудняющее их выявление и изоляцию, приводит к тому, что вспышки эпидемического паротита в детских и подростковых коллективах протекают длительно, волнообразно на протяжении нескольких месяцев. Лица мужского пола болеют этим заболеванием в 1,5 раза чаще, чем женщины. Характерна сезонность: максимум заболеваемости приходится на март–апрель, минимум – на август–сентябрь. Среди взрослого населения эпидемические вспышки регистрируют чаще в закрытых и полузакрытых коллективах — казармах, общежитиях, корабельных командах. Подъёмы заболеваемости отмечают с периодичностью 7–8 лет. Эпидемический паротит относят к управляемым инфекциям. После введения в практику иммунизации заболеваемость значительно снизилась, но только в 42% стран мира вакцинация против эпидемического паротита включена в национальные прививочные календари. Из-за постоянной циркуляции вируса у 80–90% людей старше 15 лет обнаруживают противопаротитные антитела. Это свидетельствует о широком распространении этой инфекции, и считают, что в 25% случаях эпидемический паротит протекает инаппарантно. После перенесённого заболевания у больных формируется стойкий пожизненный иммунитет, повторные заболевания встречаются крайне редко.
Клиническая картина
Cимптомы, течение
Диагностические критерии: [1-7]
Жалобы:
· температуры тела до 38,0- 40,0°С;
· головная боль;
· озноб;
· нарушение сна и аппетита;
· слабость, недомогание;
· болезненность при жевании и открывании рта;
· боли в области уха;
· сухость во рту.
Анамнез:
· острое начало заболевания;
· появление припухлости в околоушной области с одной стороны, через несколько дней с другой;
· контакт с больным;
· отсутствие вакцинации и перенесенного в прошлом эпидемического паротита.
Физикальное обследование
Характерные синдромы:
Интоксикационный синдром:
· Повышение температуры от субфебрильных цифр (при легкой степени тяжести) до 38,0-40,0°С (при средней и тяжелой степени тяжести). Лихорадка достигает максимальной выраженности на 1-2 день болезни и продолжается 4-7 дней, снижение температуры происходит литически. При осложненном течении эпидемического паротита интоксикация и лихорадка протекают волнообразно, каждая волна связана с появлением очередного осложнения.
Синдром поражения железистых органов
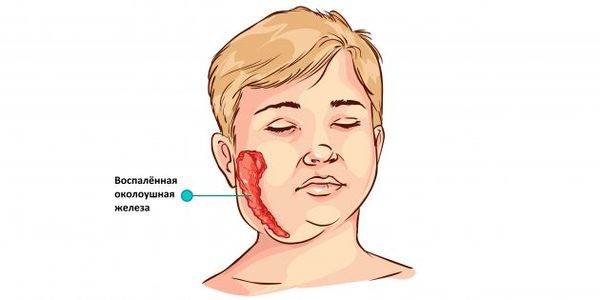
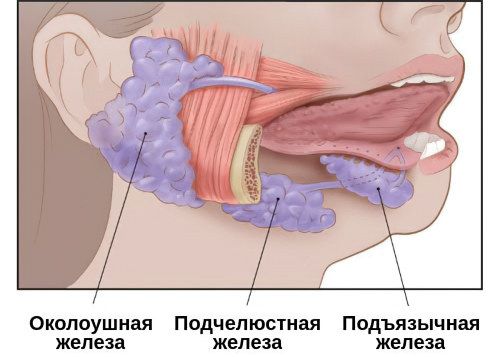
Паротит (одно- двустороннее поражение околоушных слюнных желез):
· умеренно болезненная припухлость в околоушной области спереди, снизу и сзади от ушной раковины, тестоватой консистенции, в центре уплотнение, мочка уха оттопырена, воспаленная железа заполняет ямку между шеей и нижней челюстью;
· при двустороннем поражении желез голова «грушевидной» формы, уши оттопырены;
· отечность клетчатки вокруг железы с распространением на щеку, височную область и область сосцевидного отростка (не всегда);
· кожа над припухлостью натянута, с трудом собирается в складку, имеет
обычную окраску, местная температура не изменена;
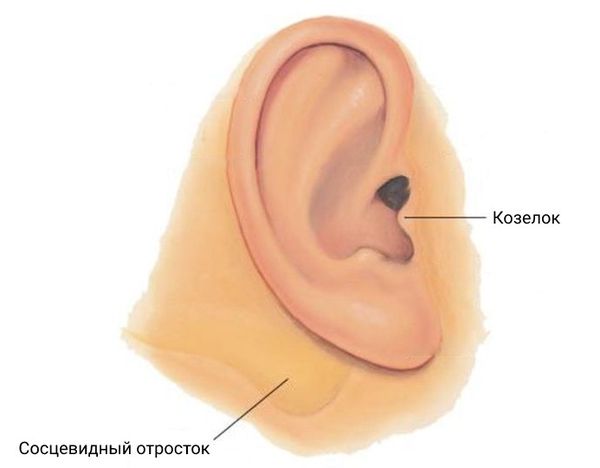
· положительный симптом Филатова (отечность и болезненность при надавливании на козелок, сосцевидный отросток и в области ретромандибулярной ямки),
· положительный симптом Мурсона (при осмотре слизистой оболочки щек отечность и гиперемия вокруг устья околоушного (стенонова) протока околоушной железы);
· снижение саливации.
Субмаксиллит (одно- двустороннее поражение подчелюстных слюнных желез):
· под нижней челюстью пальпируется веретенообразное болезненное образование, тестоватой консистенции;
· отек мягких тканей, распространяющийся на шею (не всегда);
· снижение саливации.
Сублингвит:
· припухлость и болезненность в подбородочной области и под языком;
· снижение саливации;
· возможно развитие отека глотки, гортани, языка при выраженном увеличении подчелюстных, подъязычных слюнных желез.
Осложнения:
Панкреатит (поражение поджелудочной железы):
· повышение температуры тела;
· тошнота, рвота;
· боли в верхних отделах живота;
· жидкий стул или запоры.
Орхит (поражение половых желез):
· повышение температуры тела;
· боли в пораженном яичке с иррадиацией в паховую и бедренную области;
· увеличение яичка в 2-3 раза (чаще одностороннее поражение правого яичка);
· плотная консистенция;
· болезненность при пальпации;
· кожа мошонки гиперемирована;
· «первичный» орхит (предшествует увеличению околоушных слюнных желез);
· «сопутствующий» орхит (развивается одновременно с паротитом);
· «автономный» орхит (единственное» проявление болезни.
Простатит (поражение предстательной железы):
· боли в области промежности и заднего прохода;
· увеличение предстательной железы с помощью пальцевого исследования прямой кишки.
Оофорит (поражение женских половых желез):
· повышение температуры тела;
· слабость, недомогание;
· боли в подвздошной области.
Синдром поражения центральной и периферической нервной системы
Серозный менингит:
Серозный менингит сочетается с поражением других органов и систем, начинается через 3-6 дней после появления симптомов паротита:
· острое начало;
· резкое повышение температуры тела до 39,0-40,0°С;
· головная боль;
· повторная рвота;
· бессонница;
· гиперестезия;
· светобоязнь;
· гиперакузия;
· судороги;
· бред;
· положительные менингеальные симптомы (ригидность затылочных мышц, симптомы Брудзинского, Кернига).
В редких случаях симптомы серозного менингита опережают поражение слюнных желез.
Менингоэнцефалит развивается на 6-10 день заболевания, редкое, тяжелое осложнение эпидемического паротита:
· сильная головная боль;
· многократная рвота;
· адинамия;
· сонливость;
· заторможенность;
· потеря сознания;
· клонико-тонические судороги;
· парезы черепных нервов;
· гемипарезы;
· мозжечковая атаксия.
Мононевриты (поражение черепных нервов), преимущественно поражения VII пары по периферическому типу и VIII пары:
· при поражении слухового нерва – головокружение, нистагм, шум в ушах, снижение слуха.
Миелиты и энцефаломиелиты появляются на 10-12 день болезни, проявляются спастическим нижним парапарезом, нарушением функции тазовых органов (недержание стула, мочи).
Редкие осложнения эпидемического паротита: мастит, бартолинит, тиреоидит, нефрит, уретрит, геморрагический цистит, миокардит, дакриоцистит, поражение дыхательной системы, отек глотки, гортани, языка.
Критерии тяжести эпидемического паротита:
· выраженность симптомов интоксикации;
· наличие или отсутствие осложнений.
Легкая форма:
· симптомы интоксикации отсутствуют или слабо выражены (повышение температуры тела до субфебрильных цифр, незначительная слабость, недомогание, головная боль);
· осложнения отсутствуют.
Среднетяжелая форма:
· фебрильная температура тела (38,0-39,0°С), симптомы интоксикации выражены — общая слабость, головная боль, озноб, артралгии, миалгии;
· значительное увеличение слюнных желез;
· наличие осложнений.
Тяжелая форма:
· симптомы выраженной интоксикации: температура тела выше 40°С, резкая слабость, нарушение сна, тахикардия, снижение АД;
· осложнения множественные;
· токсикоз и лихорадка протекают в виде волн, каждая новая волна связана с появлением очередного осложнения.
Диагностика (амбулатория)
Лабораторные исследования [3-7]
Клинический анализ:
· ОАК: лейкопения, лимфоцитоз, СОЭ не изменена.
Биохимический анализ:
· биохимический анализ крови: повышение активности амилазы;
· биохимический анализ мочи: повышение активности диастазы.
Серологический анализ крови:
· ИФА – выявление IgM к вирусу эпидемического паротита.
· РСК, РТГА – нарастание титра антител в 4 раза и более при исследовании парных сывороток (первая берется в начале заболевания, вторая через 2-3 недели), при однократном исследовании диагностический титр 1:80.
Молекулярно-генетический метод:
· ПЦР – выявление РНК вируса в слюне, смыве из носоглотки.
Инструментальные исследования:
· на амбулаторном уровне не проводятся.
Диагностический алгоритм
Диагностика (стационар)
Лабораторные исследования [3-7]:
· ОАК: лейкопения, лимфоцитоз, СОЭ не изменена.
· ОАМ: протеинурия, цилиндрурия (при тяжелом течении заболевания).
· Биохимический анализ крови: повышение активности амилазы, диастазы.
Исследование СМЖ:
· цвет – бесцветный;
· прозрачность – прозрачная или слегка опалесцирующая;
· давление – жидкость вытекает струей или частыми каплями, давление достигает 300-500 мм вод. ст.;
· плеоцитоз — лимфоцитарный в пределах 300-700 клеток, до 1000 в 1 мкл;
· повышение белка до 0,3-0,9 г/л (при развитии менингоэнцефалита показатели выше);
· уровень глюкозы не изменен, либо незначительно повышен;
· уровень хлоридов не изменен.
Инструментальные исследования (по показаниям):
· спинномозговая пункция – при появлении общемозговой симптоматики, положительных менингеальных симптомах;
· УЗИ слюнных желез – для уточнения степени поражения;
· УЗИ органов брюшной полости – для определения степени поражения размеров и структуры ткани поджелудочной железы;
· УЗИ органов мошонки, малого таза – для определения степени поражения органов репродуктивной системы;
· ЭКГ – при нарушениях со стороны сердечно-сосудистой системы, для раннего выявления поражения сердца (при тяжелой степени тяжести);
· Рентгенография органов грудной клетки – при появлении подозрений на развитие воспалительных изменений в нижних отделах органов дыхания, в том числе пневмонии;
· ЭЭГ – при наличии очаговой неврологической симптоматики, судорог, признаков внутричерепной гипертензии.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· ОАК: лейкопения, лимфоцитоз, СОЭ не изменена;
· ОАМ: протеинурия, цилиндрурия (при тяжелом течении заболевания);
· Биохимический анализ крови: повышение активности амилазы, диастазы.
Серологический анализ крови:
· ИФА – выявление Ig M к вирусу эпидемического паротита.
· РСК, РТГА – нарастание титра антител в 4 раза и более при исследовании парных сывороток (первая берется в начале заболевания, вторая через 2-3 недели), при однократном исследовании диагностический титр 1:80.
Молекулярно-генетический метод:
· ПЦР – выявление РНК вируса в слюне, смыве из носоглотки.
Перечень дополнительных диагностических мероприятий:
Исследование СМЖ (по показаниям):
· цвет – бесцветный;
· прозрачность – прозрачная или слегка опалесцирующая;
· давление – жидкость вытекает струей или частыми каплями, давление достигает 300-500 мм вод.ст.;
· плеоцитоз — лимфоцитарный в пределах 300-700 клеток, до 1000 в 1 мкл;
· повышение белка до 0,3-0,9 г/л (при развитии менингоэнцефалита показатели выше);
· уровень глюкозы не изменен, либо незначительно повышен;
· уровень хлоридов не изменен.
Инструментальные исследования (по показаниям):
· спинномозговая пункция – при выявлении общемозговой симптоматики, положительных менингеальных симптомах;
· УЗИ слюнных желез – для уточнения степени поражения;
· УЗИ органов брюшной полости – для определения степени поражения размеров и структуры поджелудочной железы;
· УЗИ органов мошонки, малого таза – для определения степени поражения органов репродуктивной системы;
· ЭКГ – при нарушениях со стороны сердечно-сосудистой системы, для раннего выявления поражения сердца (при тяжелой степени тяжести);
· Рентгенография органов грудной клетки – при появлении подозрений на развитие воспалительных изменений в нижних отделах органов дыхания, в том числе пневмонии;
· ЭЭГ – при наличии очаговой неврологической симптоматики, судорог, признаков внутричерепной гипертензии.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Гнойный паротит | Общие симптомы: острое начало, выраженные симптомы интоксикации, лихорадка, припухлость в околоушной области. | Консультация хирурга |
Лихорадка выше 390С. Припухлость в области слюнных желез резко болезненная, плотная с постепенным размягчением и флюктуацией. Поражение всегда одностороннее. Выделение гноя из устья стенонова протока. В ОАК лейкоцитоз с нейтрофильным сдвигом влево, повышенная СОЭ. |
| Инфекционный мононуклеоз | Общие симптомы: острое начало, лихорадка, симптомы интоксикации, припухлость в околоушной, подчелюстной областях. | Консультация инфекциониста |
Увеличение шейных лимфатических узлов, расположенных в виде цепочек по ходу грудинно-ключично-сосцевидных мышц, ангина, гепатоспленомегалия, сыпь, возможно наличие желтушного синдрома. Упорная длительная лихорадка. В ОАК лейкоцитоз с нейтрофильным сдвигом влево, ускоренная СОЭ. Диагноз подтверждается при выявлении в крови атипичных мононуклеаров и нарастании титра антител, агглютинирующих чужеродные эритроциты (реакция Пауля-Буннеля). |
| Лимфогранулематоз |
Общие симптомы: припухлость в околоушной, подчелюстной областях. |
Консультация инфекциониста, гематолога, онколога |
Поражение лимфатических узлов (все возможные группы л/узлов). При этом последнему обычно предшествуют «беспричинная» слабость, астенизация, периодическое повышение температуры тела, повышенная потливость. Заболевание характеризуется длительным прогрессирующим течением. В ОАК лейкоцитоз с нейтрофильным сдвигом влево, выраженный моноцитоз, ускоренная СОЭ. Окончательный диагноз лимфогранулематоза подтверждается результатами биопсии лимфатического узла. |
|
Слюннокаменная болезнь |
Общие симптомы: припухлость в околоушной области |
Консультация хирурга |
Отсутствие лихорадки и интоксикации. Рецидивирующее течение заболевания. Припухлость то увеличивается, то уменьшается, «слюнная колика» усиливается при приеме пищи. Поражения других органов нет. Изменений в ОАК нет. |
|
Синдром Микулича |
Общие симптомы: припухлость в околоушной области |
Консультация хирурга |
Начало заболевания постепенное с хронизацией процесса. Повышение температуры тела, отсутствие интоксикации. Увеличение слюнных желез двухстороннее, бугристое, малоболезненное. Поражение других органов: увеличение лимфатических желез, печени, селезенки, птоз. В ОАК тромбоцитопения, анемия. |
Алгоритм дифференциально-диагностического поиска при наличии у больного припухлости в подчелюстной и околоушной областях
Лечение (амбулатория)
В амбулаторных условиях осуществляется лечение легких и среднетяжелых форм эпидемического паротита без осложнений.
Немедикаментозное лечение:
· Режим: постельный в остром периоде болезни (7-10 дней).
· Диета №2: обильное питьё, кислые фруктовые соки и морсы, вода с лимонным соком (для стимуляции секреции слюны слюнными железами). Пища жидкая, полужидкая, молочно-растительная, ограничение хлебобулочных, макаронных изделий, жирных, жареных блюд, капусты. Разрешается черный хлеб, рис, картофель.
· Местно на область слюнных желез сухое тепло.
· Уход за полостью рта, полоскание ротоглотки (теплой кипяченой водой, отваром трав, 2% раствором гидрокарбоната натрия, антисептиками) 4-6 раз в сутки.
· При орхите – ношение суспензория.
Медикаментозное лечение
Этиотропная терапия: не проводится.
Патогенетическая терапия
Детоксикационная терапия:
· обильное питье из расчета 20-40 мл/кг.
Десенсибилизирующая терапия:
один из нижеперечисленных препаратов:
· хлоропирамин 25 мг, по 1 таблетке внутрь 3 раза в сутки, 5-7 дней [УД – С];
или
· цетиризин 5 мг, 10 мг, по 1 таблетке внутрь 1 раз в сутки, 5-7 дней [УД-B],
или
· лоратадин 10 мг, по 1 таблетке внутрь 1 раз в сутки, 5-7 дней [УД-B].
Витаминотерапия для регуляции окислительно-восстановительных процессов, антиоксидантной целью:
· аскорбиновая кислота 50 мг, по 2 драже внутрь 3 раза в сутки, курс 2 недели.
Симптоматическая терапия:
При повышении температуры тела более 38,0°С
один из нижеперечисленных препаратов:
· ибупрофен 200 мг, 400 мг, по 1 таблетке внутрь 3-4 раза в сутки, до купирования лихорадки[УД — А];
или
· диклофенак 75 мг/2 мл, в/м [УД – А];
или
· парацетамол 500 мг, по 1 таблетке внутрь, с интервалом не менее 4 часов [УД – А].
Перечень основных лекарственных средств
· аскорбиновая кислота, 50 мг, внутрь [УД — С].
Перечень дополнительных лекарственных средств
· ибупрофен200 мг, 400 мг, внутрь [УД-А];Профилактические мероприятия [1- 3, 6, 7]:
Изоляция до 9-го дня с момента заболевания. Заключительная дезинфекция в очагах не проводится. Помещение проветривают и проводят влажную уборку с использованием дезинфицирующих средств.
Среди контактных разобщению сроком на 21 день подлежат дети до 10 лет, не болевшие эпидемическим паротитом и не привитые. С 10 дня контакта проводят систематическое медицинское наблюдение (осмотр, термометрия).
В очагах эпидемического паротита определяется круг лиц, подлежащих иммунизации по эпидемическим показаниям. Иммунизации подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие эпидемическим паротитом ранее, не привитые (или однократно привитые), с неизвестным инфекционным и прививочным анамнезом, а также лица, у которых при серологическом обследовании не выявлены антитела в защитных титрах к вирусу эпидемического паротита. Иммунизация против эпидемического паротита по эпидемическим показаниям проводится в течение 7 дней с момента выявления первого больного в очаге.
Детям, не привитым против эпидемического паротита (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок) не позднее 5-го дня с момента контакта с больным вводится иммуноглобулин человека нормальный в соответствии с инструкцией по его применению. Сведения о проведенных прививках и введении иммуноглобулина (дата, название препарата, доза, серия, контрольный номер, срок годности, предприятие- изготовитель) вносят в учетные формы в соответствии с требованиями к организации вакцинопрофилактики.
Специфическую профилактику проводят живой вакциной ККП в 12 месяцев, ревакцинацию – в 6 лет.
Мониторинг состояния пациента:
· повторный осмотр участкового врача через 2 дня или раньше, если пациенту стало хуже, появились лихорадка выше 38оС, повторная рвота, сильная головная боль, сонливость, вялость;
· информировать пациента, в какой ситуации необходимо вновь обратиться к врачу;
· направить больного на стационарное лечение: при появлении осложнений со стороны нервной системы (нарушение сознания, бред, судороги, менингеальные симптомы), желудочно-кишечного тракта (боли в верхних отделах живота, повторная рвота), мочеполовой системы (боли в паховой области, увеличение яичка).
Индикаторы эффективности лечения
· купирование симптомов заболевания;
· отсутствие осложнений.
или
· диклофенак 75 мг/2 мл, в/м [УД – А];
или
· парацетамол 500 мг, внутрь [УД – А].
· хлоропирамин 25 мг, внутрь [УД – С];
или
· цетиризин 5 мг, 10 мг, внутрь [УД – B];
или
· лоратадин 10 мг, внутрь [УД – B].
Показания для консультации специалистов:
· консультация хирурга: при развитии клиники острого живота и решения вопроса об оперативном лечении тяжелой формы орхита;
· консультация эндокринолога: при развитии сахарного диабета и ожирения в исходе эпидемического паротита;
· консультация гастроэнтеролога: при поражении поджелудочной железы;
· консультация уролога: при поражении половых желез и предстательной железы;
· консультация акушера-гинеколога: при эпидемическом паротите у беременных женщин, у лиц с поражением женских половых желез.
Лечение (стационар)
Тактика лечения [1-3, 4, 6, 7]
Немедикаментозное лечение:
· Режим: постельный в остром периоде болезни (7-10 дней).
· Диета №2: обильное питьё, кислые фруктовые соки и морсы, вода с лимонным соком (для стимуляции секреции слюны слюнными железами). Пища жидкая, полужидкая, молочно-растительная, ограничение хлебобулочных, макаронных изделий, жирных, жареных блюд, капусты. Разрешается черный хлеб, рис, картофель.
· Местно на область слюнных желез сухое тепло.
· Уход за полостью рта, полоскание ротоглотки (теплой кипяченой водой, отваром трав, 2% раствором гидрокарбоната натрия, антисептиками) 4-6 раз в сутки.
· При орхите – ношение суспензория.
Медикаментозное лечение
Этиотропная терапия не разработана.
Детоксикационная терапия:
· при среднетяжелом течении заболевания без осложнений — обильное питье из расчета 20-40 мл/кг;
· при тяжелом течении заболевания с осложнениями — инфузионная терапия — введение изотонических (0,9% раствор хлорида натрия, 400; 5% раствора декстрозы, 400,0) и коллоидных (меглюмина натрия сукцинат, 400,0) растворов в соотношении 3-4:1 в общем объеме 1200-1500 мл в течение 3-5 дней.
Десенсибилизирующая терапия:
один из нижеперечисленных препаратов:
· хлоропирамин 25 мг, по 1 таблетке внутрь 3 раза в сутки, 5-7 дней [УД – С];
или
· цетиризин 5 мг, 10 мг, по 1 таблетке внутрь 1 раз в сутки, 5-7 дней [УД-B];
или
· лоратадин 10 мг, по 1 таблетке внутрь 1 раз в сутки, 5-7 дней [УД-B].
Витаминотерапия для регуляции окислительно-восстановительных процессов, антиоксидантной целью:
· аскорбиновая кислота 50 мг, по 2 драже внутрь 3 раза в сутки, курс 2 недели.
Симптоматическая терапия:
При повышении температуры тела более 38,0°С:
один из нижеперечисленных препаратов:
· ибупрофен200 мг, 400 мг, по 1 таблетке внутрь 3-4 раза в сутки, до купирования лихорадки [УД — А];
или
· диклофенак 75 мг/2 мл, в/м [УД – А];
или
· парацетамол 500 мг, по 1 таблетке внутрь, с интервалом не менее 4 часов [УД – А].
Патогенетическое лечение эпидемического паротита с осложнениями
| Серозный менингит | Панкреатит | Орхит | Бактериальные осложнения |
|
ГКС-терапия Один из нижеперечисленных препаратов -Преднизолон, ампулы 30 мг/мл, 25 мг/млиз расчета 2 мг/кг/сут. в/в, в/м; -Дексаметазон, ампулы 4 мг/мл из расчета 0,2 мг/кг/сут., курс лечения до 3-х суток. Дегидратационная терапия с 4-5 дня заболевания Фуросемид, ампулы 10 мг/мл по 2,0 мл (в тяжелых случаях до 100 мг/сут.), курс лечения 1-3 дня; -маннитол (10, 15 и 20%) – 400,0 мл в/в кап.в течение 10-20 мин. (при угрозе отека мозга); -ацетазоламид 250 мг, по 1 таблетке в сутки |
Антисекреторная терапия Один из нижеперечисленных препаратов -Пантопразол 20мг, 40 мг внутрь 2 раза в сутки, -Омепразол20 мг, 40 мг 2 раза в сутки. Ингибиторы протеаз -Апротинин 10000 ЕД, ампулы, в/в капельно, курс 5-7 дней. Лечение недостаточности экзокринной функции поджелудочной железы -Панкреатин 10000, 25000 Ед. на прием пищи |
ГКС-терапия
|
Антибактериальная терапия Один из нижеперечисленных препаратов -Амоксициллин+клавулоновая кислота 500/125 мг, 875/125 мг по 1 таблетке 2-3 раза в день, курс 7-10 дней; -Цефазолин порошок для приготовления раствора для инъекций во флаконе 1г, 2г 2-3 раза в сутки в/м, в/в, курс 7-10 дней; -Цефтриаксон порошок для приготовления раствора для инъекций во флаконе 1г, 2г 2-3 раза в сутки в/м, в/в, курс 7-10 дней. |
Перечень основных лекарственных средств
· аскорбиновая кислота, 50 мг, таблетки внутрь [УД — С].
Перечень дополнительных лекарственных средств
· ибупрофен 200 мг, 400 мг, таблетки внутрь [УД-А];
· или диклофенак 75 мг/2 мл, ампулы в/м [УД – А].
· или парацетамол 500 мг, таблетки внутрь [УД – А].
· хлоропирамин 25 мг, таблетки внутрь [УД – С];
· или цетиризин 5 мг, 10 мг, таблетки внутрь [УД-B],
· или лоратадин 10 мг, таблетки внутрь [УД-B].
· преднизолон, 30 мг/мл, 25 мг/мл, ампулы в/м, в/в;
· дексаметазон, 4 мг/мл, ампулы в/м, в/в;
· фуросемид, 10 мг/2,0 мл, ампулы в/м, в/в;
· маннитол 10, 15 и 20% 400,0 мл флакон, в/в;
· ацетазоламид 250 мг, таблетки внутрь;
· пантопразол 20, 40 мг таблетки, или
· омепразол 20, 40 мг таблетки;
· апротинин 10000 ЕД, ампулы, в/в.
· панкреатин 10000, 25000 ЕД, капсулы;
· амоксициллин+клавулоновая кислота 500/125 мг, 875/125 мг, таблетки или
· цефазолин порошок для приготовления раствора для инъекций во флаконе 1г, 2г в/м, в/в, или
· цефтриаксон порошок для приготовления раствора для инъекций во флаконе 1г, в/м, в/в;
· 0,9% раствор хлорида натрия, 400, флакон в/в;
· 5% раствора декстрозы, 400,0, флакон в/в;
· меглюмина натрия сукцинат, 400,0, флакон в/в.
Хирургическое вмешательство:
· при тяжелом течении орхита – рассечение белочной оболочки яичка.
Другие виды лечения: нет.
Показания для консультации специалистов
· консультация хирурга: для дифференциальной диагностики с острыми хирургическими заболеваниями брюшной полости, решения вопроса об оперативном лечении тяжелой формы орхита;
· консультация эндокринолога: при развитии сахарного диабета и ожирения в исходе эпидемического паротита;
· консультация гастроэнтеролога: при поражении поджелудочной железы;
· консультация уролога: при поражении половых желез и предстательной железы;
· консультация акушера-гинеколога: при эпидемическом паротите у беременных женщин, у лиц с поражением женских половых желез;
· консультация клинического фармаколога: для коррекции и обоснования лечения.
Показания для перевода в отделение интенсивной терапии и реанимации
· тяжелые формы эпидемического паротита с выраженными неврологическими нарушениями, развитием неотложных состояний (дыхательная, сердечно-сосудистая недостаточность, признаки угнетения сознания).
Индикаторы эффективности лечения:
· купирование симптомов заболевания;
· отсутствие осложнений;
· нормализация лабораторных показателей – ОАК, биохимического анализа крови;
· восстановление трудоспособности.
Дальнейшее ведение:
· Контроль за выпиской и установлением диспансерного наблюдения за реконвалесцентами. Выписку больного из стационара после перенесенного паротита, проводят по клиническим показаниям и при отсутствии осложнений не ранее 9 дней от начала заболевания. Пациенты, перенесшие эпидемический паротит с осложнениями подлежат диспансерному наблюдению у соответствующих специалистов, которые определяют программу и срок диспансерного наблюдения, снятие с диспансерного учета после стойкого исчезновения остаточных явлений.
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации (инфекционный стационар/отделение – боксы или маломестные палаты):
· среднетяжелые и тяжелые формы с осложнениями;
· наличие факторов риска (хронические заболевания, иммунодефицитные состояния);
· эпидемиологические показания – лица, проживающие в семейных общежитиях, коммунальных квартирах, неблагоприятных социальных условиях.
Информация
Источники и литература
-
Инфекционные болезни: национальное руководство /под ред. Ющука Н.Д., Венгерова Ю.Я., М.:ГЭОТАР-Медиа, 2010
- стр. 814 — 823
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Инфекционные болезни: национальное руководство. /Под ред. Н.Д. Ющука, Ю.Я. Венгерова. М.: ГЭОТАР-Медиа, 2009, С. 441–53. 2) Руководство по инфекционным болезням. / Ред. член-корр. РАМН, проф. Ю.В. Лобзин. Издание 3-е, дополненное и переработанное. — СПб: Фолиант, 2003.-936 с. 3) Амиреев С.А., Бекшин Ж.М., Муминов Т.А. и др. Стандартные определения случаев и алгоритмы мероприятий при инфекционных болезнях. Практическое руководство, 2-ое издание дополненное. — Алматы, 2014 г.- 638 с. 4) Дуйсенова А.К., Шокалакова А.К., Садыкова А.М., Абильдаева И.Ж., Иманбаева А.Е. Особенности течения паротитной инфекции у взрослых по материалам ГКИБ им. И.С. Жекеновой./ Журнал «Медицина».-№ 12.-2014.-С.63-66. 5) Клинико-лабораторная диагностика инфекционных болезней. / Под ред. Ю.В. Лобзина. Руководство для врачей. — СПб: Фолиант, 2001.-384 с. 6) Эпидемический паротит. Современные представления о возбудителе, клиника, диагностика, профилактика./Под ред. А.П. Агафонова.- Новосибирск: ЗАО «Медико-биологический союз», 2007.-82 с. 7) Клинические рекомендации оказания медицинской помощи детям, больным эпидемическим паротитом/ Общественная организация «Евроазиатское общество по инфекционным болезням», председатель Ю.В. Лобзин, 2015.
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Эпидемический паротит (свинка)
- Что такое Эпидемический паротит (свинка)
- Что провоцирует / Причины Эпидемического паротита (свинки)
- Патогенез (что происходит?) во время Эпидемического паротита (свинки)
- Симптомы Эпидемического паротита (свинки)
- Диагностика Эпидемического паротита (свинки)
- Лечение Эпидемического паротита (свинки)
- Профилактика Эпидемического паротита (свинки)
- К каким докторам следует обращаться если у Вас Эпидемический паротит (свинка)
Что такое Эпидемический паротит (свинка) —
Эпидемический паротит (синонимы: свинка, заушница; mumps — англ.; Mumps — нем.; parotidite epidemique — франц.) — острая вирусная болезнь, вызванная парамиксовирусом и характеризуется лихорадкой, общей интоксикацией, увеличением одной или нескольких слюнных желез, нередко поражением других органов и центральной нервной системы.
Заболевание впервые описано ещё Гиппократом и выделено им в самостоятельную нозологическую форму. Частые поражения ЦНС и орхит при эпидемическом паротите отмечены Гамильтоном (1790).
Вирус паротита из крови больного впервые выделил Л. Килэм (1949), из ткани яичек при их биопсии — Б. Бьёрват (1973). Фундаментальные исследования в области этого заболевания проведены отечественными учёными И.В. Троицким, Н.Ф. Филатовым, А.Д. Романовым, А.А. Смородинцевым, А.К. Шубладзе и др.
Что провоцирует / Причины Эпидемического паротита (свинки):
Возбудитель эпидемического паротита относится к парамиксовирусам (семейство Paramyxoviridae, род Paramyxovirus). Возбудитель свинки был впервые выделен и изучен в 1934 Э.Гудпасчером и К.Джонсоном.
Вирионы полиморфны, округлые вирионы имеют диаметр 120-300 нм. Вирус содержит РНК, обладает гемагглютинирующей, нейраминидазной и гемолитической активностью. Вирус агглютинирует эритроциты кур, уток, морских свинок, собак и др. В лабораторных условиях вирус культивируется на 7-8-дневных куриных эмбрионах и клеточных культурах. К вирусу чувствительны первично трипсинизированные культуры клеток почки морской свинки, обезьян, сирийского хомяка, фибробласты куриных эмбрионов. Лабораторные животные малочувствительны к вирусу паротита, только у обезьян удается воспроизвести заболевание, сходное с паротитом человека. Вирус нестоек, инактивируется при нагревании, при ультрафиолетовом облучении, при контакте с жирорастворителями, 2% раствором формалина, 1% раствором лизола. Аттенуированный штамм вируса (Л-3) используют в качестве живой вакцины. Антигенная структура вируса стабильна. Он содержит антигены, способные вызвать образование нейтрализующих и комплементсвязывающих антител, а также аллерген, который можно использовать для постановки внутрикожной пробы.
Источником инфекции является только человек (больные манифестными и инаппарантными формами паротита). Больной становится заразным за 1-2 дня до появления клинических симптомов и в первые 5 дней болезни. После исчезновения симптомов болезни пациент незаразен. Вирус передается воздушно-капельным путем, хотя полностью нельзя исключить возможность передачи через загрязненные предметы (например, игрушки).
Восприимчивость к инфекции высокая. Чаще болеют дети. Лица мужского пола болеют паротитом в 1,5 раза чаще, чем женщины. Заболеваемость характеризуется выраженной сезонностью (индекс сезонности 10). Максимум заболеваемости приходится на март-апрель, минимум — на август-сентябрь. Через 1-2 года наблюдаются периодические подъемы заболеваемости. Встречается в виде спорадических заболеваний и в виде эпидемических вспышек. В детских учреждениях вспышки продолжаются от 70 до 10О дней, давая отдельные волны (4-5) с промежутками между ними, равными инкубационному периоду. У 80-90% взрослого населения в крови можно обнаружить противопаротитные антитела, что свидетельствует о широком распространении этой инфекции (у 25% инфицированных инфекция протекает инаппарантно). После введения в практику иммунизации живой вакциной заболеваемость эпидемическим паротитом значительно снизилась.
Патогенез (что происходит?) во время Эпидемического паротита (свинки):
Воротами инфекции служит слизистая оболочка верхних дыхательных путей (возможно, миндалины). Возбудитель проникает в слюнные железы не через околоушный (стенонов) проток, а гематогенным путем. Вирусемия является важным звеном патогенеза паротита, что доказывается возможностью выделения вируса из крови уже на ранних этапах болезни. Вирус разносится по всему организму и находит благоприятные условия для размножения (репродукции) в железистых органах, а также в нервной системе. Поражение нервной системы и других железистых органов может наступать не только после поражения слюнных желез, но и одновременно, раньше и даже без поражения их (очень редко). Удавалось выделить вирус паротита не только из крови и слюнных желез, но и из тестикулярной ткани, из поджелудочной железы, из молока больной паротитом женщины. В зависимости от локализации возбудителя и выраженности изменений того или иного органа клинические проявления заболевания могут быть весьма разнообразными. При паротите в организме вырабатываются специфические антитела (нейтрализующие, комплементсвязывающие и др.), обнаруживаемые в течение нескольких лет, и развивается аллергическая перестройка организма, сохраняющаяся очень долго (возможно, в течение всей жизни).
Установлено, что в поражениях ЦНС, периферической нервной системы и поджелудочной железы играют определённую роль иммунные механизмы: уменьшение количества Т-клеток, слабый первичный иммунный ответ с низким титром IgM, снижение содержания IgA и IgG.
В механизмах нейтрализации вируса существенная роль принадлежит вирулицидным антителам, подавляющим активность вируса и его проникновение в клетки.
Симптомы Эпидемического паротита (свинки):
Инкубационный период продолжается от 11 до 23 дней (чаще 15-19 дней). У некоторых больных за 1-2 дня до развития типичной картины болезни наблюдаются продромальные явления проявляющиеся познабливанием, головной болью, болями в мышцах и суставах, сухостью во рту, неприятными ощущениями в области околоушных слюнных желёз.
Чаще заболевание начинается остро с озноба и повышения температуры тела от субфебрильных до высоких цифр; лихорадка сохраняется не более 1 нед. Однако нередки случаи заболевания, протекающие с нормальной температурой тела. Лихорадку сопровождают головная боль, общая слабость, недомогание, бессонница. Основное проявление паротита — воспаление околоушных, а также, возможно, подчелюстных и подъязычных слюнных желёз. В проекции этих желёз появляется припухлость, болезненная при пальпации (больше в центре), имеющая тестообразную консистенцию. При выраженном увеличении околоушной слюнной железы лицо больного приобретает грушевидную форму, мочка уха с поражённой стороны приподнимается. Кожа в области припухлости натянута, лоснится, с трудом собирается в складки, цвет её обычно не изменён. Чаще процесс бывает двусторонним, захватывающим через 1-2 дня околоушную железу и на противоположной стороне, но возможны и односторонние поражения. Больного беспокоят чувство напряжения и боли в околоушной области, особенно ночью; при сдавлении опухолью евстахиевой трубы могут появиться шум и боли в ушах. При надавливании позади мочки уха появляется выраженная болезненность (симптом Филатова). Этот симптом — наиболее важный и ранний признак паротита. Слизистая оболочка вокруг отверстия стенонова протока гиперемирована и отёчна (симптом Мурсу); часто отмечают гиперемию зева. В некоторых случаях больной не может из-за боли пережёвывать пищу, а в ещё более тяжёлых случаях развивается функциональный тризм жевательной мускулатуры. Возможны уменьшение слюноотделения и сухость во рту, снижение слуха. Боли продолжаются 3-4 дня, иногда иррадиируют к уху или шее, а к концу недели постепенно затихают. Приблизительно к этому времени или на несколько дней позже исчезает отёчность в проекции слюнных желёз. При эпидемическом паротите регионарную лимфаденопатию, как правило, не отмечают.
У взрослых продромальный период отмечают чаще, для него характерны более выраженные клинические проявления. Помимо общетоксических в этот период возможны катаральные и диспептические явления. Острая фаза заболевания, как правило, бывает более тяжёлой. Значительно чаще, чем у детей, наблюдают поражения (возможно изолированные) подчелюстных и подъязычных слюнных желёз. При субмаксиллите слюнная железа имеет тестоватую консистенцию и слегка болезненна, вытянута по ходу нижней челюсти, что распознают при наклоне головы назад и в сторону. Отёк подкожной клетчатки вокруг железы иногда распространяется на шею. Сублингвит проявляется припухлостью в подбородочной области такого же характера, болями под языком, особенно при его высовывании, локальной гиперемией и отёчностью слизистой оболочки. Припухлость в проекции слюнных желёз у взрослых сохраняется дольше (2 нед и более).
Эпидемический паротит может протекать в различных клинических формах, что особенно важно при диагностике данного заболевания. Общепринятой классификации клинических форм эпидемического паротита нет. Рядом авторов (С. Д. Носов, Н. И. Нисевич и др.) предлагались классификации болезни, однако они имели существенные недостатки и не нашли широкого практического применения. Более удачной была классификация В. Н. Реморова.
Классификация клинических форм эпидемического паротита.
А. Манифестные формы:
1. Неосложненные: поражение только слюнных желез, одной или нескольких.
2. Осложненные: поражение слюнных желез и других органов (менингит, менингоэнцефалит, панкреатит, орхит, мастит, миокардит, артриты, нефрит).
По тяжести течения:
— легкие (в том числе стертые и атипичные);
— среднетяжелые;
— тяжелые.
Б. Инаппарантная форма инфекции.
В. Резидуальные явления эпидемического паротита:
— атрофия яичек;
— бесплодие;
— диабет;
— глухота;
— нарушение функций центральной нервной системы.
В классификации манифестных форм эпидемического паротита использовано два критерия: наличие или отсутствие осложнений и тяжесть заболевания. Далее указана возможность инаппарантного (бессимптомного) течения инфекции и впервые выделены в классификации резидуальные явления, которые длительно (чаще пожизненно) сохраняются после элиминации вируса паротита из организма больного. Необходимость этого раздела определяется тяжестью последствий паротита (бесплодие, глухота и др.), о которых практические врачи часто забывают.
К неосложненным формам отнесены те случаи болезни, когда поражены только слюнные железы (одна или несколько). При осложненных формах поражение слюнных желез также является обязательным компонентом клинической картины, но, кроме того, развивается поражение других органов, чаще желез (половых, поджелудочной, молочных и др.), а также нервной системы (менингит, энцефалит, синдром Гийена- Барре), миокарда, суставов, почек.
Критерии тяжести течения эпидемического паротита связаны с выраженностью лихорадки, признаков интоксикации, а также наличием или отсутствием осложнений. Неосложненный эпидемический паротит протекает обычно легко, реже бывает средней тяжести, а при тяжелых формах всегда отмечаются осложнения (нередко множественные).
К легким формам паротита относятся заболевания, протекающие с субфебрильной температурой тела, с отсутствием или слабо выраженными признаками интоксикации, без осложнений.
Среднетяжелые формы эпидемического паротита характеризуются фебрильной температурой (38-39,9°С), длительной лихорадкой и выраженными симптомами общей интоксикации (озноб, головная боль, артралгия и миалгия), значительным увеличением слюнных желез, чаще — двусторонним паротитом, наличием осложнений.
Тяжелые формы эпидемического паротита характеризуются высокой температурой тела (40°С и выше), длительным ее повышением (до 2 нед и более), резко выраженными признаками общей интоксикации: астенизация, резкая слабость, тахикардия, снижение АД, нарушение сна, анорексия и др. Паротит почти всегда двухсторонний, осложнения, как правило, множественные. Токсикоз и лихорадка протекают в виде волн, каждая новая волна связана с появлением очередного осложнения. Иногда тяжелое течение наблюдается не с первых дней болезни.
Осложнения эпидемического паротита. При эпидемическом паротите осложнения чаше проявляются в поражении железистых органов и центральной нервной системы. При заболеваниях детей одним из частых осложнений является серозный менингит. Частота этого осложнения превышает 10%. На паротитный менингит приходится около 80% всех серозных менингитов у детей. У лиц мужского пола менингит развивается в 3 раза чаще, чем у женщин. Как правило, симптомы поражения нервной системы появляются после воспаления слюнных желез, но возможно и одномоментное поражение слюнных желез и нервной системы (у 25-30%). У 10% больных менингит развивается раньше воспаления слюнных желез, а у отдельных больных паротитом менингеальные признаки не сопровождаются выраженными изменениями слюнных желез (вероятно, к моменту развития менингита нерезко выраженные изменения слюнных желез уже прошли). Менингит начинается остро, нередко бурно (чаще на 4-7-й день болезни): появляется озноб, вновь повышается температура тела (до 39°С и выше), беспокоит сильная головная боль, рвота, вскоре развивается выраженный менингеальный синдром (ригидность затылочных мышц, симптомы Кернига, Брудзинского). Цереброспинальная жидкость прозрачная, вытекает под давлением, содержание белка повышается до 2,5 г/л, цитоз до 1000 в 1 мкл, содержание хлоридов и сахара обычно не изменено, иногда может выпасть пленка фибрина. Симптомы менингита и лихорадки исчезают через 10-12 дней, санация ликвора происходит медленно (до 1,5-2 мес).
У некоторых больных, помимо менингеальных симптомов, развиваются признаки энцефалита (менингоэнцефалит) или энцефаломиелита. У больных отмечается нарушение сознания, вялость, сонливость, неравномерность сухожильных и периостальных рефлексов, парезы лицевого нерва, вялость зрачковых рефлексов, пирамидные знаки, гемипарезы.
Орхиты чаще наблюдаются у взрослых. Частота их зависит от тяжести болезни (при среднетяжелых и тяжелых формах орхиты возникают примерно у половины больных). Признаки орхита отмечаются на 5-7-й день от начала заболевания и характеризуются новой волной лихорадки (до 39-40°С), появлением сильных болей в области мошонки и яичка, иногда иррадиирующих в нижние отделы живота. Яичко увеличивается, достигая размеров гусиного яйца. Лихорадка держится 3-7 дней, увеличение яичка — 5-8 дней. Затем боли проходят, и яичко постепенно уменьшается в размерах. В дальнейшем (через 1-2 мес) могут появиться признаки атрофии яичка, которые отмечаются у 50% больных, перенесших орхит (если не назначались кортикостероиды в начале развития осложнения). При паротитном орхите в качестве редкого осложнения наблюдался инфаркт легкого, как следствие тромбоза вен простаты и тазовых органов. Еще более редким, но крайне неприятным осложнением паротитного орхита является приапизм (длительная болезненная эрекция полового члена с наполнением кровью пещеристых тел, не связанная с половым возбуждением).
Острый панкреатит развивается на 4-7-й день болезни. Появляются резкие боли в эпигастральной области, тошнота, многократная рвота, лихорадка, при осмотре у некоторых больных отмечается напряжение мышц живота и симптомы раздражения брюшины. Характерно повышение активности амилазы мочи, которое сохраняется до месяца, тогда как другие симптомы панкреатита наблюдаются в течение 7-10 дней.
Поражение органа слуха иногда приводит к полной глухоте. Первым признаком служит появление шума и звона в ушах. О лабиринтите свидетельствуют головокружение, рвота, нарушение координации движений. Обычно глухота бывает односторонней (на стороне поражения слюнной железы). В периоде реконвалесценции слух не восстанавливается.
Артриты развиваются примерно у 0,5% заболевших, чаще у взрослых, причем у мужчин чаще, чем у женщин. Наблюдаются они впервые 1-2 нед после поражения слюнных желез, хотя возможно появление их и до изменения желез. Поражаются чаще крупные суставы (лучезапястные, локтевые, плечевые, коленные и голеностопные). Суставы опухают, становятся болезненными, в них может появиться серозный выпот. Длительность артрита чаще 1-2 нед, у отдельных больных симптомы артрита сохраняются до 1-3 мес.
В настоящее время установлено, что вирус паротита у беременных может обусловить поражение плода. В частности, у детей отмечается своеобразное изменение сердца — так называемый первичный фиброэластоз миокарда.
Другие осложнения (простатиты, оофориты, маститы, тиреоидиты, бартонилиты, нефриты, миокардиты, тромбоцитопеническая пурпура) наблюдаются редко.
Диагностика Эпидемического паротита (свинки):
В типичных случаях распознавание эпидемического паротита трудности не представляет. Поражение околоушных слюнных желез при других инфекционных заболеваниях является вторичным и имеет характер гнойного поражения. Другие заболевания желез (рецидивирующий аллергический паротит, болезнь Микулича, камни протоков слюнных желез, новообразования) характеризуются отсутствием лихорадки и длительным течением. Наибольшую опасность представляют случаи, когда врач принимает за паротит токсический отек шейной клетчатки при токсической или субтоксической дифтерии зева. Однако внимательный осмотр больного, в частности фарингоскопия, позволяет без труда дифференцировать эти заболевания.
Большие трудности представляет дифференциальная диагностика осложненных форм эпидемического паротита, особенно если поражение слюнных желез выражено не резко или отсутствует.
Паротитный серозный менингит следует дифференцировать от серозных менингитов другой этиологии, прежде всего от туберкулезного и энтеровирусного. Помогает в диагностике тщательное обследование слюнных желез и других железистых органов (исследование амилазы мочи), наличие контакта с больным эпидемическим паротитом, отсутствие заболевания паротитом в прошлом. Туберкулезный менингит характеризуется наличием продромальных явлений, относительно постепенным началом и прогрессирующим нарастанием неврологической симптоматики. Эн-теровирусные менингиты встречаются в конце лета или начале осени, когда заболеваемость эпидемическим паротитом резко снижена.
Острый панкреатит приходится дифференцировать от острых хирургических заболеваний брюшной полости (острый холецистит, аппендицит и др.). Орхиты дифференцируют от туберкулезного, бруцеллезного, гонорейного и травматического орхита.
Из лабораторных методов подтверждения диагноза наиболее доказательным является выделение вируса паротита из крови, смывов из глотки, секрета околоушной слюнной железы, цереброспинальной жидкости и мочи. Иммунофлюоресцентные методы позволяют обнаружить вирусы на клеточной культуре уже через 2-3 дня (при стандартном методе исследования — лишь через 6 дней). Иммунофлюоресцентный метод позволяет обнаружить вирусный антиген непосредственно в клетках носоглотки, что дает возможность наиболее быстро получить ответ. Серологические методы позволяют выявить нарастание титра антител только через 1-3 нед от начала заболевания, для чего используют различные методы.
Наиболее информативным является твердофазный иммуноферментный анализ, более поздние результаты получают с помощью более простых реакций (РСК и РТГА). Исследуют парные сыворотки; первая берется в начале болезни, вторая — спустя 2-4 нед. Диагностическим считается нарастание титра в 4 раза и более. Может быть использована внутрикожная проба с антигеном (аллергеном). Диагностическим считается переход отрицательной пробы в положительную. Если кожная проба будет положительной уже в первые дни болезни, то это свидетельствует о том, что человек ранее перенес паротит.
Лечение Эпидемического паротита (свинки):
Больных эпидемическим паротитом можно лечить дома. Госпитализируют больных тяжелыми осложненными формами, а также по эпидемиологическим показаниям. Изолируют больных дома в течение 9 дней. В детских учреждениях, где выявлен случай заболевания паротитом, устанавливается карантин на 21 день. Дезинфекция в очагах паротита не проводится.
Этиотропного лечения эпидемического паротита нет. Гипериммунная специфическая сыворотка не давала терапевтического эффекта и не предупреждала развития осложнений. Важной задачей лечения является предупреждение осложнений. Необходимо соблюдение постельного режима не менее 10 дней. У мужчин, не соблюдавших постельный режим в течение 1-й недели, орхит развивался в 3 раза чаще (у 75%), чем у лиц, госпитализированных в первые 3 дня болезни (у 26%). Для профилактики панкреатитов, кроме того, необходимо соблюдать определенную диету: избегать переедания, уменьшить количество белого хлеба, макарон, жиров, капусты. Диета должна быть молочно-растительной. Из круп лучше употреблять рис, разрешается черный хлеб, картофель.
При орхитах возможно раньше назначают преднизолон в течение 5-7 дней, начиная с 40-60 мг и уменьшая дозу каждый день на 5 мг, или другие кортикостероиды в эквивалентных дозах.
При менингите применяют такой же курс лечения кортикостероидами. Предложение использовать для лечения паротитных менингитов внутримышечное введение нуклеаз не имеет научного обоснования, эффективность этого метода пока никем не доказана. На течение паротитного менингита благоприятное влияние оказывает спинномозговая пункция с извлечением небольшого количества ликвора. Некоторое значение имеет умеренная дегидратационная терапия. При остром панкреатите назначают жидкую щадящую диету, атропин, папаверин, холод на живот, при рвоте — аминазин, а также препараты, ингибирующие ферменты, в частности контрикал (трасилол), который вводят внутримышечно (медленно) в растворе глюкозы, в первый день 50 000 ЕД, затем 3 дня по 25000 ЕД/сут и еще 5 дней по 15000 ЕД/сут. Местно — согревающие компрессы.
Прогноз благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших); однако следует учитывать возможность глухоты и атрофии яичек с последующей азоспермией. После паротитных менингитов и менингоэнцефалитов длительное время наблюдается астенизация.
Профилактика Эпидемического паротита (свинки):
Для специфической профилактики используют живую паротитную вакцину из аттенуированного штамма Ленинград-3 (Л-3). Профилактическим прививкам против эпидемического паротита в плановом порядке подлежат дети в возрасте от 15 мес до 7 лет, не болевшие ранее паротитом. Если данные анамнеза недостоверны, ребенок подлежит прививке. Прививку проводят однократно, подкожным или внутрикожным методом. При подкожном методе вводят 0,5 мл разведенной вакцины (одну прививочную дозу растворяют при этом в 0,5 мл растворителя, приложенного к препарату). При внутрикожном способе вакцину вводят в объеме 0,1 мл безыгольным инъектором; в этом случае одну прививочную дозу разводят в 0,1 мл растворителя. Детям, контактировавшим с больным паротитом, не болевшим и не привитым ранее, можно срочно провести прививку паротитной вакциной (при отсутствии клинических противопоказаний).
К каким докторам следует обращаться если у Вас Эпидемический паротит (свинка):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эпидемического паротита (свинки), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Инфекционные и паразитарные болезни:
| Абдоминальный актиномикоз |
| Аденовирусная инфекция |
| Аденовирусный энтерит |
| Акантохейлонематоз (дипеталонематоз) |
| Актиномикоз |
| Амебиаз |
| Амебный абсцесс легкого |
| Амебный абсцесс печени |
| Анизакидоз |
| Анкилостомидоз |
| Анкилостомоз |
| Аргентинская геморрагическая лихорадка |
| Аскаридоз |
| Аспергиллез |
| Африканский трипаносомоз (сонная болезнь) |
| Бабезиоз |
| Балантидиаз |
| Бартонеллез |
| Беджель |
| Бешенство |
| Бластомикоз Гилкриста |
| Бластомикоз южно-американский |
| Болезнь (лихорадка) Росс-Ривер |
| Болезнь Брилла-Цинссера |
| Болезнь кошачьих царапин |
| Болезнь Кройцфельдта-Якоба |
| Болезнь Лайма |
| Болезнь Шагаса (американский трипаносомоз) |
| Боливианская геморрагическая лихорадка |
| Ботулизм |
| Бразильская пурпурная лихорадка |
| Бругиоз |
| Бруцеллёз |
| Брюшной тиф |
| Ветряная оспа (ветрянка) |
| Вирусные бородавки |
| Вирусный гепатит A |
| Вирусный гепатит В |
| Вирусный гепатит Е |
| Вирусный гепатит С |
| Вирусный конъюнктивит |
| Висцеральный лейшманиоз |
| Внезапная экзантема |
| Возвратный тиф |
| Вухерериоз (слоновая болезнь) |
| Газовая гангрена |
| Геморрагическая лихорадка с почечным синдромом |
| Геморрагическая лихорадка Эбола |
| Геморрагические лихорадки |
| Гемофильная инфекция |
| Герпетическая ангина (герпетический тонзиллит) |
| Герпетическая экзема |
| Герпетический менингит |
| Герпетический фарингит |
| Гименолепидоз |
| Гирудиноз |
| Гистоплазмоз легких |
| Гнатостомоз |
| Головной педикулёз |
| Грипп |
| Дикроцелиоз |
| Дипилидиоз |
| Дифиллоботриоз |
| Дифтерия |
| Дракункулёз |
| Жёлтая лихорадка |
| Зигомикоз (фикомикоз) |
| Иерсиниоз и псевдотуберкулез |
| Изоспороз |
| Инфекционная эритема (пятая болезнь) |
| Инфекционный мононуклеоз |
| Кампилобактериоз |
| Капилляриоз кишечника |
| Капилляриоз легочный |
| Капилляриоз печеночный |
| Кишечный интеркалатный шистосомоз |
| Кишечный шистосомоз Мэнсона |
| Клонорхоз |
| Кожно-слизистый лейшманиоз (эспундия) |
| Кожный лейшманиоз |
| Кожный миаз |
| Коклюш |
| Кокцидиоидомикоз |
| Колорадская клещевая лихорадка |
| Контагиозный моллюск |
| Корь |
| Краснуха |
| Криптококкоз |
| Криптоспоридиоз |
| Крымская геморрагическая лихорадка |
| Ку-лихорадка |
| Кьясанурская лесная болезнь |
| Легионеллёз (Болезнь легионеров) |
| Лейшманиоз |
| Лепра |
| Лептоспироз |
| Листериоз |
| Лихорадка Денге |
| Лихорадка Западного Нила |
| Лихорадка Ласса |
| Лихорадка Марбург |
| Лихорадка от укуса крыс (Содоку) |
| Лихорадка Рифт-Валли |
| Лихорадка Чикунгунья |
| Лоаоз |
| Лобковый педикулез |
| Лобомикоз |
| Лямблиоз |
| Малярия |
| Мансонеллез |
| Медленные вирусные инфекции |
| Мелиоидоз |
| Менингококковая инфекция |
| Миаз |
| Мицетома |
| Москитная лихорадка (лихорадка паппатачи) |
| Мочеполовой шистосомоз |
| Натуральная оспа |
| Некатороз |
| Нокардиоз |
| Окопная лихорадка |
| Омская геморрагическая лихорадка |
| Онхоцеркоз |
| Описторхоз |
| Опоясывающий лишай (опоясывающий герпес) |
| Оппортунистические микозы |
| ОРВИ |
| Осповидный риккетсиоз |
| Острый герпетический (афтозный) стоматит |
| Острый герпетический гингивостоматит |
| Острый полиомиелит |
| Парагонимоз человека |
| Паракокцидиоидомикоз |
| Паратиф С |
| Паратифы А и В |
| Парвовирусная инфекция |
| Паротитный менингит |
| Паротитный орхит |
| Паротитный панкреатит |
| Паротитный энцефалит (энцефалит при эпидемическом паротите) |
| Пастереллез |
| Педикулёз (вшивость) |
| Педикулёз тела |
| Пенициллоз |
| Пинта |
| Пищевые токсикоинфекции |
| Пневмоцистоз (пневмоцистная пневмония) |
| Простуда |
| Пятнистая лихорадка Скалистых гор |
| Ретровирусная инфекция |
| Рожа |
| Ротавирусный энтерит |
| Сальмонеллез |
| Сап |
| Сибирская язва |
| Синдром токсического шока |
| Синдром Уотерхауза-Фридериксена |
| Скарлатина |
| Спарганоз |
| СПИД (синдром приобретённого иммунного дефицита) |
| Спириллез |
| Споротрихоз |
| Стафилококковое пищевое отравление |
| Столбняк |
| Стрептобациллез |
| Стронгилоидоз |
| Тениоз |
| Токсоплазмоз |
| Трихинеллез |
| Трихостронгилоидоз |
| Трихоцефалёз (трихуроз) |
| Тропическая легочная эозинофилия |
| Туберкулез периферических лимфатических узлов |
| Туляремия |
| Тунгиоз |
| Фасциолез |
| Фасциолопсидоз |
| Филяриатоз (филяриоз) |
| Филяриатоз лимфатический |
| Фрамбезия |
| Холера |
| Хромомикоз |
| Хронический вирусный гепатит |
| Цистицеркоз |
| Цистицеркоз глаз |
| Цистицеркоз головного мозга |
| Цитомегаловирусная инфекция |
| Цитомегаловирусная пневмония |
| Цитомегаловирусный гепатит |
| Цитомегаловирусный мононуклеоз |
| Чесотка |
| Чума |
| Шейно-лицевой актиномикоз |
| Шигеллез |
| Шистосоматидный дерматит |
| Шистосомоз (бильгарциоз) |
| Шистосомоз японский |
| Энтеробиоз |
| Энтеровирусная инфекция |
| Эпидемическая миалгия |
| Эпидемический сыпной тиф |
| Эризипелоид |
| Эхинококкоз |
| Эхинококкоз легких |
| Эхинококкоз печени |
| Эшерихиоз |
| Язвенно-некротический стоматит Венсана |
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Паротит – это острое инфекционное заболевание, вызываемое вирусом семейства парамиксовирусов. Основными признаками болезни являются интоксикация и воспаление околоушных слюнных желез. В некоторых случаях в патологический процесс могут вовлекаться и другие органы: нервная система, яички, поджелудочная железа. После заболевания практически во всех случаях формируется стойкий пожизненный иммунитет.
Существует вакцина против эпидемического паротита, позволяющая значительно снизить риск заражения, а до введения массовой вакцинации он был широко распространен. Сейчас вспышки инфекции встречаются в развитых странах достаточно редко. Чаще всего заболевают дети в возрасте 2-12 лет, хотя в последнее время среди заболевших увеличивается процент взрослых – тех, кто не был привит своевременно и у кого в результате вакцинации не сформировался достаточно сильный иммунитет.
Прогноз при паротите в целом благоприятный. Осложнения встречаются достаточно редко и в большинстве случаев не приводят к необратимым патологическим изменениям. Однако иногда паротит может вызывать бесплодие, глухоту, неврологические проблемы.
Синонимы русские
Эпидемический паротит, свинка, заушница.
Синонимы английские
Parotitis, mumps.
Симптомы
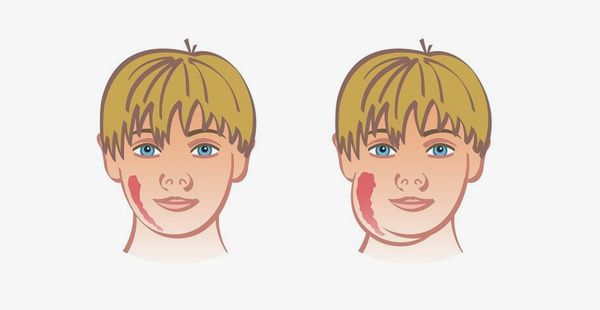
Для начальных стадий заболевания характерны неспецифические симптомы общей интоксикации. Около 20 % пациентов не испытывают практически никаких неприятных ощущений – заболевание может протекать малозаметно. Наиболее характерный признак паротита – воспаление околоушных слюнных желез – развивается лишь на третий день болезни или может вовсе отсутствовать.
Основными симптомами паротита являются:
- лихорадка,
- недомогание,
- потеря аппетита,
- отек, болезненность в области околоушной слюнной железы с одной или обеих сторон, которые усиливаются при жевании, употреблении кислых напитков, при разговоре.
Общая информация о заболевании
Вирус эпидемического паротита относится к семейству паромиксовирусов и по строению напоминает вирус гриппа. Он состоит из одноцепочечной РНК, окруженной гликопротеиновой оболочкой.
Заразиться можно от инфицированного человека воздушно-капельным путем. Вирус малоустойчив во внешней среде. Инкубационный период, то есть время между контактом с источником инфекции и появлением симптомов, составляет 2-3 недели. Больной человек заразен уже за два дня до первых симптомов и еще около недели после их возникновения. Неосложненный паротит обычно длится около семи дней, реже до десяти.
Больше всего эпидемическому паротиту подвержены дети 2-12 лет. В течение первого года жизни организм ребенка, как правило, защищен материнскими антителами. В то же время у взрослых болезнь протекает тяжелее.
Начало паротита обычно сопровождается неспецифическими симптомами: лихорадкой, мышечными болями, слабостью, потерей аппетита. Температура выше всего на вторые сутки болезни. На третий день у 95 % пациентов возникает отек, болезненность в области околоушных слюнных желез, после чего проявления общей интоксикации начинают ослабевать. Отек слюнных желез сохраняется до 10 суток. Воспаление околоушных слюнных желез может быть одно- или двусторонним, боль усиливается при жевании, глотании. Кожа над железами напряжена. Болезненность особенно выражена при надавливании перед мочкой уха и позади нее, а также в области сосцевидного отростка. Наблюдается также симптом Мурсу – воспаление в области выводного протока железы. Отек может распространяться и на область шеи.
Осложнения паротита встречаются редко. Чаще всего возникают следующие нарушения.
- Поражение нервной системы – энцефалит и менингит. Легкие формы неврологических нарушений наблюдаются у 10 % пациентов с паротитом, однако в подавляющем большинстве случаев они полностью излечимы и не приводят к тяжелым последствиям.
- Сенсоневральная глухота. Обратимые нарушения слуха развиваются у 4 % пациентов, но необратимая глухота бывает значительно реже и чаще носит односторонний характер.
- Орхит – воспаление яичек, от которого страдает 20-50 % пациентов с паротитом. Атрофические изменения различной степени в ткани тестикул происходят у трети пациентов, при этом может снижаться фертильность (способность к зачатию), однако бесплодие в результате паротита встречается редко.
- Оофорит – воспаление яичников. Встречается очень редко и не приводит к снижению фертильности.
- Панкреатит – воспаление поджелудочной железы. Ему подвержено 5 % пациентов с паротитом. Изменения в поджелудочной железе редко носят необратимый характер, однако было выявлено несколько случаев сахарного диабета на фоне повреждения клеток поджелудочной железы вирусом.
Помимо вируса паротита, воспаление околоушных слюнных желез может быть вызвано цитомегаловирусом, вирусами гриппа и парагриппа, ВИЧ-инфекцией, различными бактериями, кроме того, оно может быть связано с метаболическими нарушениями, новообразованиями, слюнокаменной болезнью, приемом ряда лекарственных препаратов.
Кто в группе риска?
- Дети от 2 до 12 лет.
- Пожилые люди.
- Пациенты со сниженным иммунитетом.
- Не прошедшие вакцинацию или те, у кого после вакцинации не сформировался достаточный уровень иммунитета.
Диагностика
Диагностикаэпидемического паротита основана главным образом на анамнезе и присутствующих симптомах. Дополнительные диагностические мероприятия могут потребоваться для исключения других заболеваний со сходной клинической картиной.
Лабораторная диагностика
- Общий анализ крови (без лейкоцитарной формулы и СОЭ). Лейкоцитарная формула. При эпидемическом паротите может быть выявлена лейкопения с относительным лимфоцитозом.
- Скорость оседания эритроцитов (СОЭ). Это неспецифический признак воспаления. При паротите бывает повышена.
- С-реактивный белок. При паротите иногда повышен.
- Амилаза общая в суточной моче и амилаза общая в сыворотке. Амилаза – это фермент, который вырабатывается поджелудочной и слюнными железами. Она необходима для переваривания углеводов, содержащихся в пище. При патологии слюнных желез или поджелудочной железы уровень амилазы в крови и моче может быть повышен.
- Амилаза панкреатическая. Повышена при поражении поджелудочной железы.
- Определение в крови антител к вирусу эпидемического паротита. Выявляют иммуноглобулины класса М и иммуноглобулины класса G к вирусу паротита. IgМ отвечают за первичный иммунный ответ и появляются в крови в первые дни болезни. IgG начинают вырабатываться чуть позже.
Другие методы исследования
- Рентгенография (сиалография), компьютерная томография, магнитно-резонансная томография слюнных желез. Эти методы позволяют оценить состояние желез, выявить новообразования, слюнные камни, нарушения оттока секрета, патологические изменения в тканях слюнной железы или окружающих областей.
- УЗИ тестикул. Может потребоваться при орхите.
При осложнениях врач может назначить ряд дополнительных исследований.
Лечение
Специфического лечения эпидемического паротита нет, терапию назначают в зависимости от проявленных симптомов. Большое значение имеет постельный режим, позволяющий снизить риск осложнений в несколько раз. Госпитализации подлежат пациенты с осложнениями, тяжелыми сопутствующими заболеваниями, а также все пациенты мужского пола старше 12 лет.
Профилактика
Профилактика эпидемического паротита заключается в своевременной вакцинации. Она проводится всем детям в возрасте 12-15 месяцев, как правило, в составе комплексной прививки против кори, краснухи и паротита. Повторно вакцинируют от паротита в возрасте 4-6 лет.
Рекомендуемые анализы
- Общий анализ крови
- Лейкоцитарная формула
- Скорость оседания эритроцитов (СОЭ)
- С-реактивный белок, количественно
- Амилаза общая в суточной моче
- Амилаза общая в сыворотке
- Mumps Virus, IgM
- Mumps Virus, IgG
Дата публикации 22 сентября 2022Обновлено 22 сентября 2022
Определение болезни. Причины заболевания
Эпидемический паротит, или свинка (Mumps), — это заразная вирусная болезнь, которая сопровождается повышением температуры, интоксикацией и увеличением одной или нескольких слюнных околоушных желёз. Свинка поражает только людей [2][5].
Эпидемиология
Возбудитель эпидемического паротита — вирус семейства Paramyxoviridae, рода Paramyxovirus [1][9]. Он неустойчив и быстро разрушается в окружающей среде, также не переносит воздействие химических и дезинфицирующих средств [4]. Погибает при высокой температуре и высушивании, однако хорошо переносит низкую температуру [1][2].
Болезнь распространяется от человека к человеку контактно-бытовым и воздушно-капельным путями (через предметы быта, выделения из носа и слюну). Риск заражения повышается при тесном и длительном контакте [8].
Вирус выделяется достаточно долго, но наиболее активен за 2 дня до появления симптомов и через 5 дней после проявления клинической картины [11]. Болезнь очень заразна, особенно в зимне-весеннее время [1].
После перенесённого эпидемического паротита образуется стойкий пожизненный иммунитет к этой болезни [1].
Распространённость
Существует 12 генотипов вируса (А, B, C, D, E, F, G, H, I, K, L). За последние 10 лет самым частым возбудителем эпидемических вспышек выступал вирус генотипа G [3].
Чувствительность человека к этому вирусу всеобщая, но чаще болеют дети от года до 15 лет. По статистике, женщины заболевают в 1,5 раза реже, чем мужчины. Обычно свинка поражает не болевших ранее и непривитых пациентов. У привитых людей болезнь протекает легче и осложнения почти не возникают [11]. По данным CDC, в США в 1967 году зарегистрировали около 186 тыс. больных, а после введения прививок количество случаев сократилось на 99 % [11].
Сейчас в России встречаются единичные вспышки эпидемического паротита, а заболеваемость составляет от 0,22 до 1,5 случаев на 100 тыс. населения [1].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы эпидемического паротита
Инкубационный период длится от 11 до 25 дней, но заразным человек становится только через 9 дней после проникновения вируса [1][9].
Болезнь может протекать как бессимптомно, так и с ярко выраженной клинической картиной.
Обычно свинка начинается внезапно с выраженной интоксикации: температура повышается до 38–40 °С. Также может беспокоить головная боль, слабость и бессонница, пациент теряет аппетит, его знобит. При тяжёлой степени заболевания высокая температура держится 10–14 дней [1][6].
Далее болезнь поражает органы из железистой ткани [3]. На 1–2-е сутки увеличивается одна околоушная слюнная железа, а на 3–4-е — противоположная. Они также становятся более мягкими. При сильном увеличении окружающие ткани могут отекать, иногда затрагивая область щеки и виска. Цвет кожи и температура на месте увеличения не меняются. При поражении слюнных желёз пациенту больно жевать и глотать, особенно кислую жидкость (например, уксус или цитрусовые соки) [12].
Затем в течение следующих 2–3 дней либо одновременно, либо друг за другом поражаются подчелюстные и подъязычные слюнные железы. Подчелюстные слюнные железы размягчаются, отекают и начинают болеть. Отёк может распространиться на подкожную клетчатку шеи. При вовлечении подъязычных слюнных желёз появляется припухлость в области подбородка и под языком [1][4]. В 25 % случаев паротит развивается только с одной стороны [11].
При вовлечении околоушных слюнных желёз появляются:
- симптом Филатова — болезненность при надавливании на козелок уха или сосцевидный отросток;
- симптом Мурсона — покраснение и отёчность вокруг наружного отверстия выводного протока железы во рту [1][8].
Патогенез эпидемического паротита
Сперва возбудитель крепится к слизистой оболочке верхних дыхательных путей. После накопления вирус попадает в кровеносное русло и по ходу движения крови распространяется по всему организму, прикрепляясь к органам-мишеням (органам из железистой ткани и нервной системе), особенно к слюнным железам. Там он размножается и накапливается. Далее вирус повторно попадает в кровоток и разносится по другим органам (поджелудочной железе, семенникам, яичникам, предстательной железе и нервной системе).
Повторная циркуляция вируса в крови продолжается около пяти дней. За это время возбудитель преодолевает барьер между кровеносной и центральной нервной системами и поражает головной мозг [1][3][5].
Иногда вирус проникает в нервную систему, другие органы и слюнные железы одновременно. В некоторых случаях слюнные железы поражаются в последнюю очередь, но это случается очень редко [8].
Впоследствии перенесённого эпидемического паротита в организме человека появляются специфические антитела, которые сохраняются в течение нескольких лет [10].
Классификация и стадии развития эпидемического паротита
Типичные формы паротитной инфекции:
- железистая — поражены органы из железистой ткани (паротит — повреждение околоушных желёз, сублингвит — повреждение подъязычных слюнных желёз, субмандибулит — повреждение подчелюстных слюнных желёз);
- нервная — поражена центральная нервная система (серозный менингит, менингоэнцефалит);
- комбинированная (нейро-железистая) — поражена и центральная нервная система, и железистые органы (серозный менингит-паротит и другие комбинации) [2].
Атипичные формы (протекают без увеличения околоушных слюнных желёз):
- стёртая — симптомы выражены слабо;
- инаппарантная — бессимптомная, диагностируется по нарастанию титра антител в очагах инфекции.
Степени тяжести:
- лёгкая — болезнь протекает с температурой 37–38 °С, отсутствием или слабовыраженной интоксикацией, без осложнений;
- средняя — характерна длительная и выраженная лихорадка, температура 38–39,9 °С, выраженная интоксикация и значительное увеличение слюнных желёз, иногда развиваются осложнения;
- тяжёлая — сопровождается высокой и длительной лихорадкой, температурой 40 °С с резко выраженными симптомами интоксикации и осложнениями.
Эпидемический паротит может протекать гладко и негладко (с осложнениями, присоединением вторичной инфекции и обострением хронического заболевания) [1]. Лёгкая степень тяжести соответствует гладкому течению, а средняя и тяжёлая степени — негладкому.
Осложнения эпидемического паротита
Осложнения развиваются редко. Среди них основными являются:
- панкреатит — воспаление поджелудочной железы, обычно развивается на 4–6-й день от начала болезни, проявляется болезненностью в верхней половине живота, тошнотой, рвотой, потерей аппетита и задержкой стула [6];
- орхит — поражение мужских половых желёз, начинается внезапно на 6–8-е сутки, обычно вовлекается правое яичко, характеризуется повторным повышением температуры, болью в яичке, отдающей в паховую и бедренную области, иногда мошонка отекает и меняет цвет [2];
- простатит — сопровождается неприятными ощущениями в области промежности и заднего прохода, при пальцевом исследовании обнаруживается, что предстательная железа увеличена [1][7];
- оофорит — поражение женских половых желёз, характеризуется повышением температуры, недомоганием, болью в нижних отделах живота, насчитывается не более 1 % пациенток среди подростков и взрослых женщин;
- серозный менингит — проявляется на 6–8-й день, иногда на 11-е сутки, начинается внезапно с резкого повышения температуры, судорог, нарушения сознания, бреда и рвоты, в первые часы также развивается тугоподвижность затылочных мышц, пациент непроизвольно сгибает ноги и подтягивают их к животу при попытке пассивного сгибания головы (симптом Кернига) [1][4][10];
- менингоэнцефалит — встречается редко (в 2–4 % случаев), развивается на 6–10-й день, является крайне тяжёлым осложнением с сильной лихорадкой, нарушением сознания, судорогами и многократной рвотой [1][2][4][11].
Диагностика эпидемического паротита
В первую очередь врач уточняет, не общался ли пациент с человеком, который болен эпидемическим паротитом.
При осмотре врач обращает внимание:
- на синдром лихорадки и интоксикации;
- болезненность при жевании и припухлость в области околоушных желёз;
- отёчность и болезненность при надавливании на козелок и сосцевидный отросток (симптом Мурсона);
- покраснение и болезненность вокруг наружного отверстия выводного протока околоушной слюнной железы (симптом Филатова) [1][4].
Лабораторная диагностика
При подозрении на свинку врач назначает анализы:
- общий анализ крови — показывает снижение уровня лейкоцитов и повышение уровня лимфоцитов (лейкопению и лимфоцитоз);
- биохимический анализ крови — выявляет повышенную концентрацию амилазы в крови и моче;
- серологический анализ крови — на 7–10-й день после появления первых симптомов показывает специфические антитела против возбудителя (иммуноглобулины класса М), на 3–4-ю неделю титр антител увеличивается в 4 и более раз;
- ПЦР-тест — выявляет в крови наследственную информацию возбудителя (РНК вируса) [1][8].
Лечение эпидемического паротита
Тактика лечения зависит от формы и тяжести болезни, но есть общие рекомендации:
- соблюдать постельный режим при повышенной температуре;
- придерживаться диеты, исключающей очень горячие, кислые, острые и другие продукты, которые могут вызвать раздражение и усилить боль;
- соблюдать питьевой режим (для детей — 100–150 мл/кг, для взрослых — 50–70 мл/кг);
- охлаждать пациента с лихорадкой с помощью смоченной повязки или губки;
- прикладывать на область слюнных желёз сухой тёплый предмет (например, грелку) [1][3].
Медикаментозное лечение
Пациенту назначают глюкокортикостероиды как противовоспалительные препараты при тяжёлом течении и жаропонижающие при температуре выше 38 °С.
Если присоединяется бактериальная инфекция, врач назначает антибактериальные препараты, при развитии судорог — Диазепам, при развитии аллергии — Цетиризин, при рвоте — Метоклопрамид [1][2].
Лечение при осложнениях
Повторная рвота из-за панкреатита может потребовать инфузионную регидратационную терапию, чтобы восстановить уровень жидкости в организме. При орхите требуется постельный режим, при этом мошонку оборачивают в хлопковую ткань, которую фиксируют лейкопластырем между бёдрами. Это минимизирует напряжение. Чтобы снять боль, используют лёд [12].
В зависимости от формы болезни, степени тяжести и наличия осложнений лечение может проводиться как амбулаторно, так и в стационаре [2].
Прогноз. Профилактика
При неосложнённых формах эпидемического паротита прогноз благоприятный, выздоровление наступает через 1–2 недели.
Поражение семенников при орхите может привести к бесплодию, но орхит возникает редко: примерно у 30 % невакцинированных и у 6 % вакцинированных мужчин. А при поражении нервной системы могут остаться парезы и паралич различных групп мышц [1][7].
Профилактика эпидемического паротита
Самым эффективным средством борьбы с эпидемическим паротитом является вакцинация:
- Плановую вакцинацию проводят в соответствии с приказом Министерства здравоохранение России. Первую прививку делают в 12 месяцев, вторую — в 6 лет одновременно с прививками против кори и краснухи. Вакцину подкожно вводят под лопатку или в область плеча. В состав препарата входит живой искусственно ослабленный возбудитель.
- Экстренную вакцинацию проводят не позже 7-го дня с момента, когда был выявлен первый больной. Её используют, когда ребёнок не привит или нет информации о прививочном статусе [9].
К основным принципам профилактических мер в отношении эпидемического паротита также относят:
- раннее выявление и изоляцию заражённых на 9 дней от начала болезни;
- регистрацию, учёт и статистические наблюдения случаев заболевания;
- установление 21-дневного карантина в очаге инфекции с проветриванием, влажной уборкой и кварцеванием;
- эпидемический надзор (осуществляется Федеральной службой по надзору в сфере защиты прав потребителей и благополучия человека) [1][2][9].
Заболевание паротит имеет множество различных синонимов, среди которых наиболее популярны «свинка» и «заушница». Причиной его возникновения является специфический вирус (паромиксовирус). Благодаря массовой вакцинации от этого заболевания малышей, начиная с возраста 1 год, количество больных значительно уменьшилось. Каким образом происходит заражение вирусом паротита и существуют ли лекарства, которые позволяют справиться с этим недугом?
Основные факты о вирусе паротита
Заболевание вызывает вирус эпидемического паротита, который относится к парамиксовирусам. В окружающей среде он нестойкий: высокие и низкие температуры являются для него губительными, равно как и различные средства дезинфекции. Он гибнет под действием обычных солнечных лучей, поэтому регулярная влажная приборка, проветривание, мытье рук и пребывание на улице является отличной профилактикой этого заболевания.
Вирус эпидемического паротита не может вызвать развитие заболевания ни у одного из существующих в природе животных, за исключением обезьян и человека. Поэтому распространенное мнение о том, что, раз это заболевание получило свое второе название «свинка», то она имеет какое-то отношение к эпидемиологии этой болезни, ошибочно. Вирус паротита распространен повсеместно.
Как происходит заражение вирусом паротита
Заражение вирусом эпидемического паротита происходит при непосредственном контакте здорового человека с больным. Последний начинает быть заразным за пару дней до появления признаков болезни и в течение первых 5-6 суток. После выздоровления он не представляет опасности для окружающих. Заражение вирусом паротита в большинстве случаев происходит весной (март и апрель), причем для этого заболевания этот факт достаточно постоянен. В другое время года паротитом болеют крайне редко.
Наиболее восприимчивы к инфицированию этим вирусом маленькие дети. Взрослые люди болеют им крайне редко по двум причинам: они обладают более сильным иммунитетом и большинство из них уже переболело или было вакцинировано в детском возрасте. Передается инфекция воздушно-капельным путем (так как наибольшее количество вирусных частиц содержится в слюне). Причем вероятность непривитого человека, который ранее не болел паротитом, заразиться вирусом при совместном проживании или при контакте в детском саду приближается к 100%. Таким образом, это заболевание можно отнести к высококонтагиозным, то есть очень заразным.
При массовом обследовании всех взрослых людей антитела к паротиту можно обнаружить у 8-9 человек из 10, то есть справедливым является тот факт, что с этим вирусом за свою жизнь сталкиваются практически все.
Как проявляется эпидемический паротит
После контакта с больным у только что инфицированного человека наступает инкубационный период, который длится от 11 до 20 суток. Начинается заболевание с таких неспецифических симптомов, как слабость, недомогание, головная боль, раздражительность, нарушение сна и аппетита. После того, как с поверхности клеток верхних дыхательных путей, куда вначале попадают вирусные частицы, микробы проникают в кровь и разносятся по всему организму, наблюдается развернутая картина заболевания.
Излюбленными органами в теле человека для вируса паротита являются слюнные железы, в частности, околоушные. Поэтому очень специфическими для паротита симптомами являются боли в области желез, ушей, которые усиливаются при глотании, жевании, разговоре, кашле. Они появляются на 2-3 сутки от начала заболевания и длятся в течение нескольких суток, после чего постепенно проходят. Одновременно с этим больных беспокоит лихорадка и симптомы выраженной интоксикации (ломота, слабость, боли в мышцах, суставах, озноб).
В легких случаях заболевание ограничивается лишь этими проявлениями и на 7-10 сутки наступает постепенное выздоровление. Однако в более тяжелых случаях вирус поражает так же нервную и половую систему и вызывает ряд очень серьезных осложнений, которые могут изменить всю дальнейшую судьбу человека.
Чем так опасен эпидемический паротит
Одним из наиболее частых осложнений паротита является поражение нервной системы. Оно может проявляться поражением головного мозга (энцефалит) или только его оболочки (менингит). Наиболее вероятно это у маленьких детей: частота поражений нервной системы при свинке достигает 25%, то есть, у каждого четвертого больного паротитом ребёнка. Последствия менингита и энцефалита могут быть очень серьезными, поэтому крайне важно не допустить таких осложнений.
Вторым по распространенности осложнением паротита является поражение половых органов. В частности, наиболее опасно это заболевание для мальчиков в связи с тем, что оно может вызвать воспаление яичек. Последствия могут быть крайне печальными и проявиться лишь тогда, когда выросший мальчик решит завести собственных детей. Ведь иногда перенесенный в детстве паротит оставляет о себе «память» в виде мужского бесплодия.
К более редким видам осложнений этого заболевания относятся острый панкреатит, отит с развитием глухоты, поражение суставов.
Лекарства от вирусного паротита
Коварство этого заболевания заключается в том, что специфические лекарства, которые бы воздействовали непосредственно на вирус эпидемического паротита, отсутствуют, их просто не существует. Все назначаемые препараты можно отнести к категории симптоматических. Они лишь снижают проявления болезни и облегчают состояние. К таким лекарствам относятся, в большей степени, нестероидные противовоспалительные средства, которые применяют для снижения лихорадки, боли, симптомов интоксикации.
Врачу важно успеть вовремя выявить возможное развитие осложнений паротита, которые были описаны выше. При их наличии необходима обязательная госпитализация и круглосуточное наблюдение. Назначаемые лекарства подбираются доктором индивидуально в зависимости от характера осложнений и состояния больного. Однако, как и при большинстве вирусных инфекций, к которым относится паротит, всю основную работу выполняет собственный иммунитет человека. Он самостоятельно вырабатывает защитные антитела, которые постепенно уничтожают вирус.
Как защититься от эпидемического паротита
Паротит относится к высокозаразным болезням и специфические лекарства для его лечения отсутствуют. Учитывая эти факты и то, что возможные осложнения могут быть достаточно серьезными, специалисты Всемирной организации здравоохранения посчитали, что гораздо выгоднее и легче не допустить эту болезнь, чем ее лечить. По этой причине была создана вакцина, защищающая людей от паротита, и в нашей стране она является обязательной и входит в Национальный календарь прививок. Вакцинация показана всем детям, начиная с возраста 1 год, при отсутствии у них противопоказаний. Ревакцинация проводится в 6 лет.
Осложнения от прививки минимальные и крайне редкие, а последствия паротита могут быть достаточно серьезными. Поэтому для грамотных и адекватных родителей вопрос о целесообразности вакцинации не стоит.
Инфекционные болезни. Национальное руководство. / Под ред. Н.Д. Ющука, Ю.Я. Венгерова – 2015
АКТУАЛЬНЫЕ ВОПРОСЫ СЕРОЛОГИЧЕСКОГО МОНИТОРИНГА В СИСТЕМЕ ЭПИДЕМИОЛОГИЧЕСКОГО НАДЗОРА ЗА ЭПИДЕМИЧЕСКИМ ПАРОТИТОМ / Терентьева Ж.В., Лялина Л.В., Мадоян А.Г., Валдайцева Н.В., Пьяных В.А., Дегтярев О.В. // Профилактическая и клиническая медицина. – 2013 – 1(46)
ВЛИЯНИЕ ИММУНИЗАЦИИ НА ЗАБОЛЕВАЕМОСТЬ ЭПИДЕМИЧЕСКИМ ПАРОТИТОМ / Шиманович В.П., Самойлович Е.О. // Здравоохранение (Минск). – 2011 – 12