Кровоизлияние в мозг: причины и лечение, признаки острой стадии и симптомы-предшественники, последствия и прогноз
Церебральные структуры требуют повышенного питания, поскольку нервные ткани в целом — самые прожорливые во всем организме.
Изменение качества трофики, скорости обеспечения полезными веществами сказывается на состоянии структур сию же минуту. Требуется от 30 до 50 секунд, чтобы произошла потеря сознания. Сосудистая сеть головного мозга очень разветвленная и довольно хрупкая. Потому есть реальный, повышенный риск столкнуться с неотложными состояниями.
Кровоизлияние в мозг — это опасный патологический процесс, при котором артерии не выдерживают того или иного негативного влияния, разрываются, после чего жидкая соединительная ткань вытекает за пределы сосудов.
Есть и менее распространенный фактор, при котором артерия остается целой, но проницаемость ее растет в разы и клетки крови могут выходить за пределы стенок без препятствий и проблем.
Состояние крайне тяжелое, сопровождается выраженной клиникой. Летальность составляет в среднем 60%. Есть данные о менее благоприятных цифрах. Как минимум 85% пациентов становятся инвалидами после кровоизлияния. Основная возрастная категория пострадавших — 50-65 лет с тенденцией к росту по мере старения организма.
Есть у состояния и более известный синоним — геморрагический инсульт. Это одно и то же. Попробуем разобраться, что нужно знать о патологическом процессе, его особенностях, причинах и симптомах.
Содержание
- Механизм становления
- Классификация
- Причины
- Гипертония
- Сахарный диабет
- Курение
- Потребление алкоголя
- Потребление наркотиков
- Аритмии
- Атеросклероз
- Пороки сосудов
- Пороки сердца
- Ожирение
- Анемии
- Неправильный образ жизни
- Нарушения гормонального фона
- Применение некоторых препаратов
- Симптомы-предвестники
- Признаки острой фазы
- Очаговые проявления
- Диагностика
- Лечение
- Прогноз
- Возможные последствия
Механизм становления
В основе развития расстройства лежит один фактор или сразу несколько патогенетических моментов. Что именно может повлиять на вероятность нарушения:
- Сердечно-сосудистые болезни. Представлены широкой группой диагнозов. В подавляющем большинстве случаев, геморрагический инсульт развивается как осложнение длительно текущей и нелеченой гипертонии. То есть стабильного и выраженного повышения артериального давления.
Как показывает статистика, на долю механизма приходится до 85% от общего числа кровоизлияний. Это абсолютное большинство. Единственный способ предотвратить неотложное состояние, это пройти качественное лечение основной патологии.
- Нарушения обменных процессов. В основном, отклонение движения липидов. То есть расстройство, при котором скорость депонирования и выведения жиров существенно отклоняется от условной нормы.
Патологический процесс приводит к другой проблеме — атеросклерозу. Когда на стенках сосудов образуются холестериновые отложения, которые мешают кровотоку. Результат — в разы повышается вероятность геморрагического инсульта и гибели от осложнений.
- Гормональный дисбаланс. Речь идет о самых разных расстройствах: от изменения качества и интенсивности синтеза половых веществ и до проблем с выработкой инсулина, соединений коры надпочечников.
- Наследственные причины. Механизм связан с пока еще не до конца изученным способом перехода рисков от родителей к детям. Само заболевание, конечно же, не передается.
Если у матери, отца, бабушки, дедушки произошел геморрагический инсульт, это не говорит, что у потомка случится то же самое. Но вероятность растет. Судя по всему — на несколько десятков процентов. Тема не до конца изучена, исследования продолжаются.
- Токсические поражения организма. Отравления парами неметаллов, некоторыми лекарственными препаратами. Риск геморрагического инсульта повышается при систематическом применении антиагрегантов, антикоагулянтов, гормональных средств.
- Некоторые формы анемий, заболеваний крови. Изменение реологических свойств соединительной ткани приводит к нарушению скорости и качества трофики систем, повышению артериального давления. В некоторых случаях растет проницаемость сосудов. Результат — увеличение риска кровоизлияния в мозг.
Механизмы существуют изолированно или сочетаются друг с другом. Этот вопрос нужно уточнять, поскольку от происхождения патологического процесса зависит стратегия терапии, ее суть.
Классификация
Состояние подразделяется по трем основаниям.
Первый критерий — это локализация нарушения. Наиболее часто встречаются такие варианты расстройства:
- Боковые.
- Лобарные.
- Подкорковые или субкортикальные.
- Таламические.
- Мозжечковые.
- Смешанные.
- Стволовые.
Скорее всего, пациенту без специальных знаний эта терминология ни о чем не скажет. Суть в другом. В зависимости от локализации патологического изменения, симптоматика будет той или иной. Плюс прогнозы определяются сутью расстройства и его расположением. Нужно четко знать, где произошло кровоизлияние.
Другое основание классификации — тип поражения.
Выделяют:
- Собственно паренхиматозный процесс. Когда кровь выходит в мозговые ткани и пропитывает их. Считается очень опасным типом расстройства. Потенциально более летальным, чем второй.
- Субарахноидальное кровоизлияние. Жидкая соединительная ткань выходит в пространство между церебральными оболочками. Основной патологический эффект касается компрессии мозга, в результате роста внутричерепного давления.
Однако риски меньше. Поскольку факторов поражения не так много, как в первом случае.
Третье основание классификации — тяжесть патологического процесса.
Называют такие варианты:
- Легкая степень. Если сила кровотечения в мозг минимальна. Встречается довольно часто. В некоторых случаях пациент вообще не понимает, что произошло, пока не нарастают неврологические расстройства. Прогнозы на восстановление хорошие.
- Средняя степень. Присутствует выраженная клиническая картина. Все заметно с первой же секунды патологического процесса. Отклонение требует срочной госпитализации и лечения в условиях реанимационного отделения. Даже в этом случае шансы на восстановление довольно туманные.
- Тяжелая форма. Не сулит пациенту ничего хорошего. Более чем в 80% случаев человек погибает от массивного отмирания тканей головного мозга. В 20% ситуаций остается глубоким инвалидом по тем же самым причинам. Шансы восстановить хотя бы основные функции церебральных структур, обеспечить адекватную жизнедеятельность почти отсутствуют.
Эти классификации активно применяются в медицинской практике для описания патологического процесса, его сути и динамики.
Причины
Факторы развития уже были названы ранее, стоит конкретизировать описанные механизмы и определить точных провокаторов. Среди таковых:
Гипертония
Стабильное повышение артериального давления. Считается самостоятельным заболеванием сердечно-сосудистого профиля. Встречается часто, особенно у пациентов старшей возрастной группы. Чуть ли не в 90% случаев, пусть и в разной степени тяжести.
Чем больше уровень АД, тем серьезнее риски. Поскольку сосуды находятся в состоянии постоянной повышенной нагрузки, быстрее изнашиваются. В определенный момент они просто не выдерживают и лопаются. Что и приводит к неотложному состоянию.
Причина кровоизлияния в мозг — это избыточное воздействие на внутреннюю выстилку артерии, ее мышечный слой, дистрофия и, как конечный результат — резкий разрыв и истечение жидкой соединительной ткани.
Сахарный диабет
Эндокринное заболевание, которое стоит особняком. Для него типично стабильное регулярное повышение уровня сахара в крови.
Помимо этого, патология несет опасность для всех тканей организма. В первую очередь, страдают как раз сосуды. Развивается патологическое сужение просвета артерий. Ткани недополучают питания.
Кроме того, нарастают явления дистрофии внутренней выстилки, мышечного слоя. Результат тот же самый, что и в предыдущем случае.
Заболевание не лечится как таковое, потому вероятность столкнуться с геморрагическим инсультом огромна и растет с каждым годом.
Кстати говоря, это один из основных факторов гибели пациентов с диабетом.
Курение
Субъективная причина. Проблема не только и не столько в никотине, сколько в других токсичных веществах. На качество сосудов влияют пары кадмия, мышьяка, сернистые структуры, углеродные соединения и прочие химикаты.
Если курить систематически, повышается вероятность инсульта. Поскольку сосуды быстро изнашиваются, сужаются.
Потребление алкоголя
Происходит примерно то же самое, только яды другие. При переработке этанола вырабатывается ацетальдегид и уксусная кислота. Они опасны для сердца, артерий. Что и становится тем виновником, который провоцирует кровоизлияние.
Потребление наркотиков
Если верить исследованиям, особенно рискуют пациенты-любители кокаина и синтетических психостимуляторов.
Причина внутримозгового кровоизлияния заключается в истончении стенок сосудов, повышении давления, дистрофии артерий. Результат очевиден.
Аритмии
Как ни странно, но и сам характер сердечного выброса обуславливает состояние сосудов. Получается так, что нагрузка на артерии распределяется неравномерно. То она высокая, то низкая. То давление растет, то падает.
В подобном авральном режиме организм работает постоянно. Ничем хорошим такое закончиться не может. Итогом аритмий становится кровоизлияние в мозг. При условии, что нарушения ритма не будут своевременно скорректированы.
Подробнее о видах аритмий, возможных рисках и лечении читайте здесь.
Атеросклероз
Отложение жировых соединений на стенках сосудов. Холестериновые бляшки мешают току крови. Результатом становится рост давления, поскольку приходится преодолевать сопротивление на местном уровне.
Постепенно артерия изнашивается, возможно стеночное выпячиваие сосуда (аневризма), тогда вероятность кровоизлияния в разы повышается. Имеет смысл лечить заболевание на самой ранней стадии, пока шансы на восстановление достаточно высокие.
Пороки сосудов
Врожденные или приобретенные расстройства. Например, слишком узкий просвет или дистрофия стенок. Возможны разные варианты. Суть в том, что они потенциально повышают вероятность инсульта.
Если такое изменение было обнаружено, нужно придерживаться правил профилактики: не перегружаться физически, правильно питаться и т.д. Стратегию помогает разработать лечащий специалист.
Пороки сердца
Также врожденные или приобретенные. Чаще всего имеют место анатомические изменения состояния клапанов.
Есть и более опасные варианты патологического процесса, комплексные. Подробнее о видах пороков сердца читайте здесь.
Лечением занимаются специалисты по кардиологии и профильные хирурги.
Ожирение
Повышенная масса тела ассоциирована с двумя нарушениями: ростом артериального давления (гипертензией) и изменением характера липидного обмена (атеросклерозом).
Анемии
В основном, редкие формы патологического процесса. Обуславливают расстройство очень нечасто, не более чем в 0.5% случаев.
Неправильный образ жизни
Питание с высоким содержанием жиров, углеводов, также сидение на одном месте, недостаток подвижности (так называемая гиподинамия). Повышают риск, но сами собой не обуславливают кровоизлияние в мозг.
Нарушения гормонального фона
Рост концентрации веществ коры надпочечников, гипофиза или щитовидной железы.
Применение некоторых препаратов
Для повышения текучести крови, оральных контрацептивов, прочих медикаментов.
Эти причины нужно устранять и как можно быстрее. На ранних стадиях предотвратить непоправимое еще удается.
Симптомы-предвестники
Предшествующие признаки или так называемая аура развиваются не всегда. Это скорее исключение из правил, поскольку с основной части случаев наблюдается как раз обратное.
Кровоизлияния возникает внезапно. Если же говорить о проявлениях, которые подскажут приближение неотложного состояния, они могут быть такими:
- Сильный жар в груди, приливы к лицу. Внезапное ощущение, которое возникает ни с того, ни с сего. Объективных причин, как правило, нет.
- Онемение половины лица. Помимо этого, возможно покалывание. Парестезии указывают на резкую, острую ишемию. Это очень тревожный признак, даже если после него ничего не последовало. На такие «звонки» нужно обращать пристальное внимание и срочно бежать к врачу.
- Проблемы с восприятием речи. Родной язык, на котором человек говорил долгие годы, вдруг оказывается непонятным. Это первый признак нарушения питания височных долей мозга, в которые возможно излияние крови.
- Проблем с координацией движений. Острое головокружение. Может закончиться падением и травмами.
Внимание:
Аура или предвестники патологического процесса встречаются всего в 5-10% от общей массы случаев. Гораздо чаще расстройство дебютирует прямо с основной клиники.
Все возможные симптомы предынсульта у женщин подробно описаны здесь.
Признаки острой фазы
Комплекс проявлений отклонения очень яркий и хорошо заметный, поскольку поражение тяжелое.
Геморрагический инсульт намного тяжелее, чем его ишемический «собрат», поскольку накапливается целая группа факторов, которые влияют на функциональную активность мозга.
Среди них:
- Собственно острое нарушение питания того участка церебральных структур, который получал кислород и полезные вещества по разрушенному сосуду. Как правило, в случае с ишемическим инсультом все на этом и заканчивается. Но только не при церебральном кровоизлиянии.
- Воспалительные, некротические процессы в самом очаге нарушения трофики. Развиваются практически сразу же. Продолжают патологические изменения и усложняют их. Страдает как сам магистральный сосуд, так и нервные ткани на местном уровне, что только усугубляет положение вещей.
- Воспаления по периферии. Изменение структуры нервных тканей за пределами самого очага.
- Компрессия мозга сгустком скопившейся крови. Пространство черепной коробки замкнутое и не меняется. Потому любые отклонения подобного рода потенциально смертельны и опасны.
Жидкая ткань давит на нервные волокна и вызывает вторичные ишемические процессы, а затем и возможный некроз с постепенным развитием неврологического дефицита.
Симптомы кровоизлияния в мозгу обусловлены кумулятивным эффектом разных поражающих факторов, компрессии, некроза в очаге инсульта, ишемии тканей, которые не получают питания и кислорода.
Что касается конкретно самой клинической картины, признаки будут такими:
- Острая головная боль, невыносимая и очень сильная — это первое проявление кровоизлияние в структуры головного мозга. Возникает молниеносно, внезапно и провоцирует вынужденные положения тела. Человек пытается найти позу, в которой ощущение будет менее заметным.
Справочно:
Боль проходит постепенно, по мере дальнейшего отмирания тканей и усугубления патологического процесса, что довольно примечательно.
- Головокружение. Изменение восприятия пространства, нарушения ориентации в окружающей реальности. Человек также не может координировать свои собственные действия. Вынужден принимать позу сидя или лежа. В том месте, где его застало неотложное состояние.
- Нарушения речи. Поскольку мимические мышцы, весь артикуляционный аппарат парализованы. Также возможны проблемы с восприятием чужих высказываний. Афазия развивается внезапно и держится на протяжении долгих месяцев.
Внимание:
Если пациенту повезет выжить и не остаться «овощем», придется восстанавливать речевую функцию в течение минимум года.
Подробнее о процессе реабилитации после инсульта читайте в этой статье.
- Тошнота, рвота. Развиваются столь же внезапно. Причем совершенно не важно, принимал человек пищу или же нет.
- Онемение половины тела. Результат паралича или пареза. Расстройство затрагивает сторону, противоположную той, где случилось кровоизлияние в мозг. Поскольку организация нервной деятельности зеркальная, перекрестная. Постепенно чувствительность может восстановиться или же станет только сильнее.
- Непереносимость звуков, запахов. Всего того, что влияет на анализаторы, органы чувств. Все подобные воздействия провоцируют приступ сильной головной боли, тошноты и рвоты. Все проявления становятся интенсивнее.
- Тахикардия. Учащение сердечных сокращений. Рефлекторное явление. Большой опасности обычно не несет, но создает для пациента дополнительный дискомфорт.
- Простейшие визуальные галлюцинации. Признаки кровоизлияния в мозг — мерцание мушек, молний, яркий точек перед глазами, пациент видит вспышки синего, золотистого цвета, черные пятна и геометрические фигуры. Это результат скудного питания затылочной доли головного мозга. В отсутствии достаточного количества кислорода кора приходит в возбуждение и начинает сама продуцировать несуществующие образы.
- Потеря сознания. Обморок — типичный признак кровоизлияния в мозг, развивается в 4 этапа: от ощущения нереальности до собственно самого синкопального эпизода. В среднем, на полное становление состояния уходит от 1 до 5 минут. При обширном кровотечении возможна кома.
Это общие признаки расстройства.
Очаговые проявления
В этом случае все зависит от локализации патологического процесса, того, какой участок церебральных структур недополучает питания и кислорода.
- При поражении лобной доли — эпилептические приступы, нарушения поведения, мышления, двигательной активности.
- Теменной области — расстройства обоняния, осязания, потеря способности считать, читать.
- Височных структур — слуховые обманы восприятия, судорожные припадки, нарушения памяти.
- Затылочной доли — визуальные галлюцинации, проблемы со зрением.
- Мозжечка и экстрапирамидной системы — потеря равновесия, расстройства координации движений, головокружение.
Внимание:
При кровоизлиянии в ствол головного мозга — дисфункции со стороны дыхания, сердечной деятельности. Больные погибают в 100% случаев.
Клинику нужно срочно купировать, как и первичный патологический процесс.
Диагностика
Времени на обследование не так много. Нужно срочно доставить человека в стационар, изучить его общее состояние и начинать действия.
Экстренный перечень мероприятий такой:
- Измерение артериального давления.
- Быстрый опрос пациента, если он в сознании.
- Выслушивание сердечного звука.
- Базовое неврологическое обследование. Проверка рефлексов.
Далее проводят первичные мероприятия по восстановлению функциональной активности организма. Как только состояние становится стабильным, есть время изучить ситуацию подробнее.
Назначаются специальные обследования:
- Сбор анамнеза.
- УЗДГ головного мозга. Дуплексное сканирование сосудов церебральных структур. Чтобы оценить качество местного кровотока.
- РЭГ. С целью выявить электрическую активность нервных тканей.
- МРТ. Чтобы оценить степень поражения и перспективы восстановления. Разработать тактику терапии.
- Анализ на гормоны, также биохимия крови с расширенной картиной по липидному спектру.
Диагностика проходит под контролем невролога. Привлекают также кардиолога, нейрохирурга, эндокринолога, если в этом есть необходимость.
Времени в обрез. Первые несколько суток и даже месяцев присутствует реальный риск рецидива. Второй геморрагический инсульт не переживает никто.
Полный алгоритм оказания первой помощи при инсульте читайте тут.
Лечение
Терапия этиотропная и симптоматическая. То есть нужно бороться как с проявлениями, так и с причинами патологического процесса.
Если говорить о коррекции основного фактора:
- Гипертония. Назначаются препараты для снижения артериального давления. Блокаторы кальциевых каналов, ингибиторы АПФ, сартаны, средств центрального действия, мочегонные. В строго выверенных дозировках.
- Диабет. Диета с низким содержанием углеводов и без сахара. Инсулин по потребности, во время острого приступа.
- Вредные привычки. Отказ от сигарет, спиртного, наркотиков. Если это нужно — помощь нарколога.
- Аритмии. Специализированные средства для восстановления: Амиодарон, Хинидин, бета-блокаторы.
- Атеросклероз. Фибраты, статины, никотиновая кислота. Коррекция рациона.
- Пороки сердца и сосудов. Операция. Пластика или протезирование.
- Анемии. Зависит от типа. Применение препаратов железа, витаминов и др.
- Нарушения гормонального фона. Коррекция синтетическими заместителями веществ или же прочие методы. По ситуации.
- Неправильный образ жизни. Достаточный уровень физической активности, питьевой режим и т.д.
- Применение некоторые препаратов. Отказ или замена медикаментов.
Лечение кровоизлияния в мозг касается устранения самой причины патологического процесса и коррекции симптомов нарушения.
Прогноз
Перспективы зависят от основного расстройства. Отталкиваться нужно от диагноза. Только потом можно давать конкретные выкладки по перспективам восстановления.
Вопрос лучше адресовать своему лечащему врачу, который в курсе ситуации.
Возможные последствия
Последствие кровоизлияния в головной мозг касаются неврологического дефицита, нарушений функциональной активности нервных тканей, всех органов и систем.
Среди возможных осложнений:
- Потеря или расстройства речи.
- Изменения в поведении, эмоциональной составляющей.
- Проблемы в работе органов чувств.
- Когнитивные отклонения. Страдают мышление, память, восприятие, концентрация внимания.
- Инвалидность.
- Глубокое вегетативное состояние.
- Гибель.
Все возможные последствия правостороннего инсульта, с которыми рискует столкнуться пациент, описаны в этой статье.
Кровоизлияние в головной мозг — это неотложное и очень опасное расстройство с высокой летальностью. Выживаемость обуславливается тяжестью отклонений и малым количеством времени на действия со стороны врачей. Важно не упустить момент.
Лечение проходит в реанимации. Прогнозы туманные.
Геморрагический инсульт

Геморрагический инсульт — что это такое? Симптомы, лечение и прогноз
Геморрагический инсульт, острое нарушение мозгового кровообращения (ОНМК) по геморрагическому типу – острый клинический синдром, который является следствием повреждения церебральных сосудов и кровоизлиянием в мозг. Первопричиной может быть повреждение как артерии, так и вены. Чем крупнее поврежденный сосуд, тем обильнее кровотечение, в тяжелых случаях в ткани изливается до 100 мл крови. Образующаяся гематома механически сдавливает и смещает нервную ткань, в зоне поражения быстро развивается отек.
Если в течение трех часов пострадавшему не будет оказана медицинская помощь, шансы выжить стремительно уменьшаются и стремятся к нулю. По статистике на долю геморрагических инсультов приходится чуть более 20% случаев инсульта.
Что это такое?
Геморрагический инсульт – это остро возникшее кровоизлияние в головной мозг вследствие разрыва или повышения проницаемости сосудов. Такое нарушение мозгового кровообращения отличается от классического (ишемического) инсульта, который встречается чаще (70% больных).
Характер изменений сосудов при ишемическом инсульте – закупорка их просвета тромбами, вследствие чего наступает постепенное омертвение клеток мозга, а при геморрагическом – нарушение целостности сосудистой стенки, вследствие чего мозговая ткань пропитывается и сдавливается излившейся кровью.
Инсульт головного мозга геморрагического типа – опасное и коварное заболевание. Для него характерны:
- Высокая смертность (60–70% больных умирают в течении первой недели после возникновения болезни).
- Внезапность (у 60–65% больных кровоизлияние возникает без каких-либо предшествующих симптомов).
- Глубокая инвалидность выживших больных – 70–80% людей прикованы к кровати и не могут обслуживать себя, остальные 20–30% имеют менее выраженный неврологический дефицит (нарушается работа конечностей, ходьба, речь, зрение, интеллект и пр.)
Более 80% кровоизлияний в головной мозг связаны с повышением артериального давления (гипертонией). Принимая антигипертензивные препараты (нормализующие давление) можно снизить риск возникновения инсульта, объем кровоизлияния и тяжесть поражения мозга. Если больные госпитализированы в лечебное учреждение в первые 3 часа, это увеличивает шансы на выживание. Специализированные реабилитационные центры помогают максимально восстановить утраченные функции головного мозга после инсульта. Полное излечение наступает редко, но возможно.
Классификация
Следует отметить, что инсульт ствола мозга приводит к практически мгновенной смерти. Лишь в редких случаях удается спасти жизнь пациента при таком диагнозе. При этом, вероятность возвращения к полноценной жизни отсутствует.
Ствол головного мозга является центром всех систем организма, и напрямую связан со спинным мозгом. Он служит связующим звеном между командами мозговых центров и нервами тела: именно благодаря ему мы способны двигаться, дышать, глотать, видеть, слышать и так далее. Ствол мозга также регулирует систему кровообращения, терморегуляцию, сердцебиение. Вот почему его повреждение при инсульте чаще всего приводит к летальному исходу.
По происхождению различают первичный и вторичный геморрагический инсульт:
| Первичный | спровоцирован гипертензионным кризом или истончением стенок артерий и вен, обусловленным длительной нагрузкой на них (например, в связи с повышенным давлением, физическими и нервными перегрузками и т.д.) |
| Вторичный | спровоцирован разрывом аневризмы, гемангиомы и других сосудистых деформаций и аномалий (мальформаций), врожденных или образовавшихся в процессе жизнедеятельности. |
В зависимости от зоны локализации различаю следующие виды геморрагического инсульта:
- Субарахноидальное – кровоизлияние в пространство между твердой, мягкой и паутинной оболочками мозга;
- Кровоизлияние на периферии мозга или в толще его ткани;
- Вентикулярное кровоизлияние – локализуется в боковых желудочках;
- Комбинированный тип: встречается при обширном кровоизлиянии, затрагивающем несколько участков мозга.
Периферическое кровоизлияние намного менее опасно, чем внутримозговое, которое в обязательном порядке провоцирует образование гематом, отека и последующее отмирание тканей мозга. Гематомы также различают по локализации:
- Лобарная – гематома локализуется в пределах одной доли мозга, не выходя за пределы коры мозга.
- Медиальная – кровоизлияние повреждает таламус.
- Латеральная – поражение подкорковых ядер, локализованных в белом веществе полушарий (ограда, миндалевидное, хвостатое, чечевицеобразное ядра).
- Смешанная – гематомы, затрагивающие сразу несколько зон мозга, встречаются чаще всего.
Клинические проявления
Симптомы геморрагического инсульта разнообразны и подразделяются на две большие группы: общемозговые и очаговые. Также симптоматика сильно зависит от локализации очага кровоизлияния, его размеров, соматического состояния больного и многих других факторов.
К общемозговым симптомам геморрагического инсульта относят следующие признаки:
- Нарушения сознания (оглушение, сопор, кома). Чем больше очаг – тем ниже уровень сознания. Однако, при поражении ствола мозга даже небольшой очаг кровоизлияния приводит к выраженному угнетению сознания.
- Головокружение.
- Тошнота, рвота.
- Головные боли.
- Общая слабость.
- Нарушения дыхания.
- Нарушения гемодинамики.
К преимущественно очаговой симптоматике относятся признаки:
- Парез или плегия в конечностях, чаще встречаются гемипарезы.
- Парез мимической мускулатуры.
- Нарушения речи, развиваются преимущественно при поражении левой височной доли.
- Нарушения зрения (в том числе развитие анизокории).
- Нарушения слуха.
Заподозрить инсульт следует при любых типах нарушения речи у больного, слабости в руке и ноге на одной стороне, развитии эпилептических припадков без провоцирующих факторов (например, к таким факторам относится употребление алкоголя), нарушение сознания вплоть до комы. В любых подозрительных случаях лучше перестраховаться и вызывать скорую помощь. Поведение и оценка ситуации при подозрении на инсульт следует рассматривать в отдельной статье.
Кома при геморрагическом инсульте
Приблизительно 90% пациентов с ГИ в состоянии сопора или комы погибают в первые пять суток, не смотря на интенсивную терапию. Расстройства сознания характерны для многих патологий, проявляющихся угнетением функций ретикулярной формации головного мозга.
Нарушения функций мозга развиваются под действием:
- Эндо- и экзотоксинов – производных конечных продуктов обмена веществ;
- Кислородного и энергетического голодания мозга;
- Нарушения обмена веществ в структурах мозга;
- Расширения объема вещества мозга.
Наибольшее значение в развитии комы имеют ацидоз, отек мозга, повышение внутричерепного давления, нарушение микроциркуляции жидкостей мозга и крови.
Состояние комы влияет на функционирование органов дыхания, выделения (почки) пищеварения (печень, кишечник). Выведение из комы в домашних условиях невозможно, и весьма затруднительно даже в условиях реанимации.
Клиническое определение комы проводят по ШКГ (шкале комы Глазго), используют некоторые другие методики, имеющие значение для клиницистов. Выделяют прекому и четыре стадии комы. Самая легкая первая, а безнадежное состояние больного соответствует четвертой стадии комы.
Лечение
Терапия инсульта в острый период может включать:
- Купирование боли, коррекция температуры тела (парацетамол, эффералган, напроксен, диклофенак, нередко – опиаты, пропафол). Внутривенно ставят аспизол, дантролен, капельно – магния сульфат.
- Снижение артериального давления, что способствует остановке кровотечения в головном мозге. С этой целью внутривенно вводятся препараты: лабеталол, никардипин, эсмолол, гидралазин. Тем не менее, резкого снижения давления в первые дни не допускают. Далее назначаются таблетированные препараты – каптоприл, эналаприл, капотен (в качестве базисной терапии перорально или через зонд).
- Диуретики при стойком повышении давления (хлоротиазид, андапамид, лазикс), антагонисты кальция (нимотоп, нифедипин).
- В случае резкой гипотензии назначаются вазопрессоры капельно (норадреналин, мезатон, допамин).
- Нередко применяют постоянную внутривенную инфузию для введения вышеперечисленных препаратов с контролем уровня давления каждые 15 минут.
- Для уменьшения отека мозга рекомендуется дексаметазон в течение 3-х дней (внутривенно). Если отек прогрессирует, капельно вводят глицерин, манит, альбумин, рефортан.
- Нередко применяют постоянную внутривенную инфузию для введения вышеперечисленных препаратов с контролем уровня давления каждые 15 минут.
- Препараты для коррекции неврологических симптомов (седативные – диазепам, миорелаксанты – векурониум).
- Местная терапия направлена на устранение пролежней и включает обработку кожи камфарным спиртом, присыпание тальком.
- Симптоматическая терапия – противосудорожные средства (лоразепам, тиопентал или наркоз на 1-2 часа), лекарства от рвоты и тошноты (метоклопрамид, торекан), против психомоторного возбуждения (галоперидол). При пневмонии и урологических инфекциях проводится курс антибактериального лечения.
При наличии крупных гематом (более 50 мл.) выполняется оперативное вмешательство. Иссечение участка кровоизлияния может быть проведено, если она локализована в доступной части головного мозга, а также, если больной не находится в коматозном состоянии. Чаще всего, применяется клипирование шейки аневризмы, пункционно-аспирационное устранение гематомы, прямое ее удаление, а также дренирование желудочков.
Последствия
Если больных удается спасти, они сталкиваются с неврологическим дефицитом – симптомами, обусловленными повреждением той зоны головного мозга, в которую произошло кровоизлияние.
Это могут быть таки последвия геморрагического инсульта:
- парезы и параличи – нарушение движений конечностями на одной половине тела, так как они постоянно находятся в полусогнутом положении и разогнуть их невозможно;
- нарушение речи и ее полное отсутствие;
- психические расстройства и раздражительность;
- постоянные головные боли;
- расстройства координации движений;
- невозможность самостоятельно ходить и даже сидеть;
- нарушения зрения вплоть до полной слепоты;
- перекошенность лица;
- вегетативное состояние – отсутствие любых признаков мозговой деятельности (сознания, памяти, речи, движений) при сохраненном дыхании и сердцебиении.
Симптомы болезни и их продолжительность зависят от локализации кровоизлияния и его объема. Первые 3 дня самые опасные, так как в это время в мозге происходят тяжелые нарушения. Большинство смертей (80–90%) происходят именно в этот период. Остальные 10–20% больных умирают в течении одной–двух недель. Выжившие пациенты постепенно восстанавливаются от нескольких недель до 9–10 месяцев.
Левая сторона
Если поражена левая сторона, последствия характеризуются нарушением работы правой части тела. У больного наблюдается полный или частичный паралич, причем страдает не только нога и рука, но и половина языка, гортани. У таких пациентов появляются нарушения походки, характерная поза правой руки (сложена лодочкой).
У пострадавшего отмечается ухудшение памяти и речи, нарушается возможность внятно высказывать мысли. Для поражения левого полушария головного мозга характерны проблемы с распознаванием временной последовательности, он не может разложить сложные элементы на составляющие. Появляются нарушения письменной и устной речи.
Правая сторона
Если поражена правая сторона, амым опасным последствием является повреждение ствола головного мозга, при котором шансы человека выжить приближаются к нулю. Этот отдел отвечает за работу сердца и дыхательной системы.
Диагностировать геморрагический инсульт справа достаточно сложно, так как в этой части находятся центры ориентации в пространстве и чувствительности. Определяется данное поражение по нарушению речи у правшей (у левшей речевой центр находится в левом полушарии). Кроме того, прослеживается четкая взаимосвязь: так при нарушении функциональности правой половины головного мозга страдает левая сторона и наоборот.
Сколько живут после геморрагического инсульта?
Прогноз геморрагического инсульта неблагоприятен. Он зависит от места и степени поражения. Опасно кровоизлияние в ствол мозга, что сопровождается нарушением дыхания и резким, плохо корректируемым препаратами, снижением артериального давления до критических цифр. Тяжело протекает и часто заканчивается летально кровоизлияние в желудочки с их прорывом.
Сколько живут при геморрагическом инсульте? Эта патология заканчивается летально в 50-90% случаев. Возможно наступление смерти в первые же сутки – на фоне генерализованных судорог, когда происходит нарушение дыхания. Чаще смерть наступает позже, ко 2 неделе. Связано это с каскадом биохимических реакций, запускаемых излитием крови в полость черепа и приводящих к гибели клеток мозга. Если же не произошло ни смещения мозга, ни его вклинения (попадания в костное отверстие), ни прорыва крови в желудочки, и компенсаторные возможности мозга достаточно велики (это более характерно для детей и лиц молодого возраста), то человек имеет большой шанс выжить.
На 1-2 неделе, помимо неврологических нарушений, присоединяются осложнения, связанные с обездвиженностью больного, обострением хронических его болезней или подключением его к аппарату искусственного дыхания (пневмония, пролежни, печеночная, почечная, сердечно-сосудистая недостаточность). И если они не приведут к гибели, то к концу 2-3 недели отек мозга купируется. К 3 неделе становится ясно, какие последствия геморрагического инсульта в данном случае.
Восстановление после инсульта
Реабилитационный период после геморрагического инсульта длительный,особенно в пожилом возрасте. Он зависит от утраченных функций и не гарантирует их полной реабилитации. Быстрее всего потерянные способности восстанавливаются в первый год после инсульта, потом этот процесс идет медленнее. Тот неврологический дефицит, который остался после трех лет, скорее всего, останется на всю жизнь.
Врачи-неврологи и реабилитологи готовы максимально помочь восстановить утраченные функции. Для этого:
- проводятся занятия с психологом или психотерапевтом;
- при утрате навыков чтения/письма проводятся занятия по их возобновлению;
- проводится гидротерапия (массаж в бассейне, легкие упражнения в воде);
- занятия на особых тренажерах;
- при нарушениях воспроизведения речи человеку придется заниматься с логопедом; при парезах или параличах проводятся физиопроцедуры (например, на аппарате «Миотон»), выполняются массаж и ЛФК с инструктором;
- назначаются препараты, которые будут помогать возобновлять утраченные нейронные связи («Цераксон», «Сомазина»), снижающие повышенное артериальное давление («Эналаприл», «Нифедипин»), антидепрессанты и успокоительные средства;
- цветотерапия – лечение зрительными образами.
Прогноз выздоровления зависит от того, насколько большую область охватило кровоизлияние, а также от того, насколько квалифицированными были действия врачей и реабилитологов. Геморрагический инсульт – это очень сложная патология, от последствий которой полностью избавиться вряд ли удастся. Поддерживающее лечение и реабилитация продолжаются очень долго.
Геморрагический инсульт
Версия: Клинические рекомендации РФ 2022 (Россия)
Категории МКБ:
Артериовенозный порок развития церебральных сосудов (Q28.2), Внутримозговое кровоизлияние (I61), Другое нетравматическое внутричерепное кровоизлияние (I62), Субарахноидальное кровоизлияние (I60)
Разделы медицины:
Анестезиология, Неврология, Нейрохирургия
Общая информация
Краткое описание
Разработчик клинической рекомендации:
- Ассоциация нейрохирургов России
- Всероссийское общество неврологов
- Общероссийская общественная организация «Федерация анестезиологов и реаниматологов»
Одобрено Научно-практическим Советом Минздрава РФ
Применение отложено
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 –9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
– размещенные в Рубрикаторе после 1 июня 2022 года – с 1 января 2024 года.
Клинические рекомендации
Геморрагический инсульт
Возрастная категория: Взрослые
Пересмотр не позднее: 2024
Дата размещения: 15.12.2022
Статус: Действует
ID: 523
Определение заболевания или состояния (группы заболеваний или состояний)
Геморрагический инсульт – полиэтиологическое заболевание, включающее все формы нетравматического внутричерепного кровоизлияния
Субарахноидальное кровоизлияние (САК) – одна из форм геморрагического инсульта, характеризующаяся распространением крови из кровеносного русла в субарахноидальное пространство (между мягкой и паутинной оболочками) головного мозга.
Аневризма головного мозга (АГМ) – это патологическоерасширение просвета артерии головного мозга, обусловленное истончением мышечного слоя стенки сосуда на фоне сохранных интимы и адвентициального слоев. Следствием разрыва АГМ в подавляющем большинстве случаев является САК, которое может сопровождаться внутримозговой гематомой (ВМГ) и внутрижелудочковым кровоизлиянием (ВЖК).
Артериовенозная мальформация – вариант сосудистых ангиоматозных пороков развития нервной системы, является следствием диспластического метаморфоза, инициированного неизвестными факторами. Следствием разрыва АВМ являются внутримозговая гематома ВМГ, САК или ВЖК.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
МКБ–10.
I60 –Субарахноидальное кровоизлияние:
I60.0 – Субарахноидальное кровоизлияние из ствола внутренней сонной артерии синуса и бифуркации
I60.1 – Субарахноидальное кровоизлияние из средней мозговой артерии
I60.2 – Субарахноидальное кровоизлияние из передней соединительной артерии
I60.3 – Субарахноидальное кровоизлияние из задней соединительной артерии
I60.4 – Субарахноидальное кровоизлияние из базилярной артерии
I60.5 – Субарахноидальное кровоизлияние из позвоночной артерии
I60.6 – Субарахноидальное кровоизлияние из других внутричерепных артерий
I60.7 – Субарахноидальное кровоизлияние из внутричерепной артерии неуточненной
I60.8 – Другое субарахноидальное кровоизлияние.
I60.9 – Субарахноидальное кровоизлияние с неуточненной причиной
I61 – Внутримозговое кровоизлияние:
I61.0 – Внутримозговое кровоизлияние в полушарие субкортикальное
I61.1 – Внутримозговое кровоизлияние в полушарие кортикальное
I61.2 – Внутримозговое кровоизлияние в полушарие неуточненное
I61.3 – Внутримозговое кровоизлияние в ствол мозга
I61.4 – Внутримозговое кровоизлияние в мозжечок
I61.5 – Внутримозговое кровоизлияние внутрижелудочковое
I61.6 – Внутримозговое кровоизлияние множественной локализации
I61.8 – Другое внутримозговое кровоизлияние
I61.9 – Внутримозговое кровоизлияние неуточненное
I62 –Другое нетравматическое внутричерепное кровоизлияние:
I62.0 –Субдуральное кровоизлияние (острое) (нетравматическое)
I62.1 –Нетравматическое экстрадуральное кровоизлияние
Нетравматическое эпидуральное кровоизлияние
I62.9 –Внутричерепное кровоизлияние (нетравматическое) неуточненное
Q28.2 –Артериовенозный порок развития церебральных сосудов.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Классификация ГИ
Существует несколько классификаций ГИ в зависимости от расположения кровоизлияния. Одни подробные и описывают все возможные варианты локализации гипертензивных гематом, в том числе и отдельные классификации для разных областей мозга (больших полушарий, ствола, мозжечка), другие более лаконичны и подразделяют ВМГ на меньшее количество форм в зависимости от расположения основного объема ВМГ и места ее возникновения [1].
Согласно наиболее распространенной классификации ГИ, объединяющей положения несколько других, в зависимости от формы и локализации ВМГ подразделяют на следующие типы:
Путаменальная гематома — гематома, располагающаяся в области подкорковых ядер, латерально относительно внутренней капсулы;
Таламическая гематома — гематома таламуса, располагается медиально относительно внутренней капсулы;
Смешанная гематома — гематома подкорковых ядер, охватывающая область латеральнее и медиальнее внутренней капсулы, или с субкортикальным и глубинным расположением;
Субкортикальная гематома – гематома, расположенная близко к коре головного мозга;
Гематома мозжечка — гематома полушарий и/или червя мозжечка;
Гематома ствола мозга.
Классификация периодов САК
Выделяют 3 основных периода аСАК.
1. Острый период – 14 дней с момента последнего САК (период, в течение которого чаще всего происходит ухудшение пациентов на фоне отека, вазоспазма и ишемии головного мозга). В этом периоде выделяют острейший период (0-72 часа), когда у пациента клинические проявления обусловлены именно кровоизлиянием (до возникновения вазоспазма).
2. Подострый период – 15 — 31 дней с момента последнего САК (период, в течение которого регрессируют основные осложнения САК).
3. Холодный период – 1 мес и более с момента САК (период, когда могут наблюдаться остаточные нарушения, связанные с перенесенным САК).
Классификация аневризм
По месту возникновения различают бифуркационные и стволовые АГМ, по форме – мешотчатые (около 90% АГМ, одно- или многокамерные) и фузиформные.
По количеству АГМ делаться на одиночные (80%) и множественные (20%).
По размеру выделяют милиарные аневризмы (до 3 мм), среднего размера (3-14 мм), большого размера (15-24 мм) и гигантские АГМ (25 и более мм).
90% АГМ располагаются в передних отделах АКБМ, 10% — в задних отделах (вертебробазилярном бассейне) АКБМ.
Классификации артериовенозных мальформаций.
Наиболее распространенной классификацией АВМ является шкала Spetzler-Martin (S-M), предложенная R.F. Spetzler и N.A. Martin в 1986 году [40]. Классификацию применяют для прогнозирования осложнений при хирургическом лечении мальформаций. Шкала учитывает 3 наиболее значимых параметра, влияющих на исход: размер, дренирование и локализацию мальформации (см. приложение XIX).
При резекции АВМ 1-2 балла по S-M риск осложнений низкий, 3 балла вариабельный, 4-5 баллов – высокий.Дополнительно введенный шестой балл означает неоперабельную мальформацию.
LawtonM.T. с соавт. (2003) предложили модифицированнуюклассификацию для АВМ 3 балла по S-M [41].Перечислив все возможные комбинации составляющих параметров, данные мальформации разделяют на:
-
S1V1E1 – мальформации размером менее 3 см, дренирующиеся в глубинные вены и расположенные в значимой зоне;
-
S2V1E0 – АВМ 3 см и более с глубинным дренированием в незначимой зоне мозга;
-
S2V0E1 – образования диаметром 3 см и более без глубинного венозного оттока в функционально значимой зоне;
-
S3V0E0 – мальформации более 6 см без глубинных эфферентов вне важной зоны.
Результаты хирургии АВМ S1V1E1 сопоставимы с исходами операций при мальформациях 1-2 балла по S-M, их причисляют к подтипуIII-. При мальформациях S2V1E0 (подтип III) исходы вариабельны.Результаты оперативного лечения мальформаций S2V0E1 неудовлетворительные, такие АВМ относят к подтипу III+. Мальформации S3V0E0 (подтип III*) не встречаются.
На результаты хирургии АВМ также влияют возраст пациента, размытость мальформации и анамнез заболевания. Учитывая данные факторы, LawtonM.T. с соавт. в 2010 году предложили шкалу, названную дополнительной классификацией Spetzler-Martin или классификацией Lawton-Young[42] (см. приложение XIX).
Суммируя основную и дополнительную шкалыS-M, получают комбинированную шкалуS-M, более точно прогнозирующую исход хирургического лечения.При выключении из кровотока АВМ 2-6 баллов риск осложнений низкий (0-24%), 7-10 баллов – высокий (39-63%) [43]. В настоящий момент классификация Lawton-Young наиболее точно прогнозирует исход хирургического лечения АВМ [44].
Для облегчения градации АВМ SpetzlerR.F. и PonceF.A. в 2011 году предложили классификацию, названную Spetzler-Ponce [45].Принимая во внимание схожесть клинических исходов при хирургии АВМ, оцененных в 1 и 2 балла по S-M, а также в 4 и 5 баллов, все мальформации разделяют на 3 класса:
1) класс A – мальформации1 и 2 балла по S-M;
2) класс B –АВМ3 балла по S-M;
3) класс C – мальформации 4 и 5 баллов по S-M.
Для прогнозирования вероятности осложненияпри эмболизации АВМ применяют классификацию Buffalo score (2015) (см. приложение XIX). Шкала оценивает количество ножек афферентов, их размер и расположение мальформации. При увеличении количества баллов по Buffalo score возрастает количество периоперационных осложнений (с 0 до 75%) [46].
При радиохирургии АВМ на гамма-ноже применяют шкалы Radiosurgery-based AVM score (RBAS, шкала Pollock-Flickinger, 2002 и 2008)[47,48] и Virginia radiosurgery AVM scale (VRAS, шкала Virginia, 2013) [49]. Обе шкалы оценивают радикальность облитерации мальформации и функциональных исход.
Градация АВМ по RBAS (2002) = 0,1 x (объем АВМ в мл) + 0,02 x (возраст пациента в годах) + 0,3 x (локализация мальформации*)
*Локализация АВМ:
0 баллов – лобная и височная доли
1 балл – теменная, затылочная доли, внутрижелудочковое расположение, мозолистое тело и мозжечок
2 балла – базальные ядра, таламус, ствол мозга.
Оценка АВМ по RBAS (2008, модифицированный вариант) = (0,1)x(объем АВМ в мл) + (0,02)x(возраст пациента в годах) + (0,5)x(расположение мальформации*).
*Локализация АВМ:
0 баллов – лобная и височная доли
1 балл – теменная, затылочная доли, внутрижелудочковое расположение, мозолистое тело и мозжечок
2 балла – базальные ядра, таламус, ствол мозга.
Классификация VRASвключает в себя объем АВМ, ее локализацию и анамнез заболевания(см. приложение XIX).
С увеличением количества баллов снижается вероятность тотальной облитерации АВМ и количество хороших функциональных исходов при всех трех шкалах.
Для прогнозирования радикальности облитерации АВМ и определения дозы радиации при облучении на линейном ускорителе применяют Шкалу Heidelbergscore (2012) [50].Учитывают размер мальформации и возраст пациента. Результат расчитывают таким образом:
1 балл – возраст пациента 50 лет и менее и размер АВМ менее 3 см;
2 балла – возраст пациента более 50 лет или размер мальформации 3 см и более;
3 балла – возраст пациента более 50 лет и размер мальформации 3 см и более.
Увеличение балла по данной шкале на 1 приводит к снижению вероятности облитерации на 44%.
Для оценки полноты закрытия АВМ при ее однократном облучении на протонном пучке применяют шкалу ProtonradiosurgeryAVMscale (PRAS, 2014) [50]. Оценивает объем и локализацию АВМ.
Градация АВМ по PRAS= 0,26 x (объем АВМ в мл) + 0,7 x (локализация АВМ*)
*Локализация АВМ
0 баллов – поверхностныеАВМ (лобная, височная, теменная, затылочная доли, внтурижелудочковая локализация, мозолистое тело, мозжечок).
1 балл – глубинная локализации АВМ (базальные ядра, таламус, ствол мозга).
С увеличением балла по PRAS снижается вероятность облитерации АВМ.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Выделяют первичные и вторичные внутримозговые кровоизлияния. Гематома, возникающая в результате артериальной гипертонии, является первичным кровоизлиянием, и наблюдается в 70-90% [1].
При вторичном кровоизлиянии гематома возникает вследствие следующих причин [2,3,4]:
1) разрыва АВМ (46%);
2) разрыва аневризмы с формированием ВМГ (22%);
3) тромбоза венозных синусов и корковых вен (17%);
4) разрыва дуральных артериовенозных фистул (9%);
5) васкулопатий (3%);
6) болезни Моя-Моя (3%);
7) кровоизлияния в опухоль (1%).
Внутримозговая гематома может образоваться также вследствие повышения интенсивности кровотока и проницаемости микроциркуляторного русла в области инфаркта мозга. Описана возможность формирования внутримозговых кровоизлияний как осложнения инфекционных заболеваний центральной нервной системы и эклампсии [1,3].
Гипертензивная гематома возникает в результате проникновения крови из патологически измененной артерии в вещество головного мозга. Небольшие по диаметру артерии, из которых происходит кровоизлияние, расположены в области базальных ядер, таламуса, варолиева моста, а также у поверхности мозга, не имеют развитых анастомозов, являясь часто конечными ветвями. Возможности перераспределения крови и адаптации к изменениям гемодинамики у этих артерий минимальны. В связи с этим, длительная артериальная гипертония и атеросклероз приводят к выраженным изменениям их стенок. В результате развивающегося липогиалиноза, фибриноидного некроза и истончения мышечного слоя упругость сосудистой стенки уменьшается, а проницаемость увеличивается. Нередко формируются микроаневризмы [5].
Существуют два механизма развития кровоизлияния: по типу гематомы и по типу диапедезного пропитывания. Кровоизлияния по типу гематомы встречаются в 85% случаев по материалам аутопсий, имеют типичную локализацию в подкорковых ядрах, полушариях мозга и мозжечке. При данном типе кровоизлияния излившаяся кровь раздвигает мозговое вещество, что сопровождается перемещением отдельных участков мозга. В связи с этим, в первые часы не происходит значительного разрушения мозгового вещества. При кровоизлиянии по типу гематомы размеры гематомы намного превышают объем разрушенной ткани. Кровоизлияния по типу диапедеза встречаются значительно реже, являясь чаще всего следствием системных изменений сосудистой стенки и увеличения ее проницаемости и/или системных изменений гемостаза. Такие кровоизлияния чаще имеют небольшие размеры и располагаются преимущественно в таламусе или варолиевом мосту [6].
Наиболее частой причиной САК является АГМ.
При возникновении АГМ выделяют предрасполагающие врожденные факторы и приобретенные факторы.
К предрасполагающим генетическим факторам относят изменения в генах, отвечающих за синтез структурных элементов сосудистой стенки. Выявлен ряд наследственных заболеваний, ассоциирующихся с высокой частотой встречаемости (от 5 до 40%) АГМ у таких пациентов: синдром Эллерса-Данло (тип IV), синдром Марфана, нейрофиброматоз I типа, аутосомно-доминантная поликистозная болезнь почек.
Выделяют так называемые семейные АГМ – у 7-20% пациентов с аневризматическим САК родственники первой или второй степени родства также имеют АГМ.
К приобретённым факторам относят наличие артериальной гипертензии, атеросклероз. Среди факторов риска формирования АГМ также выделяют курение, тяжелые формы алкогольной зависимости, женский пол [7-15].
В ряде случаев можно связать формирование АГМ с тяжелой черепно-мозговой травмой, инракраниальной инфекцией или с расширением артерий при артериовенозной мальформации головного мозга.
АВМ могут возникать как внутриутробно, так и после рождения. Наиболее частой генетической причиной эмбрионального формирования АВМ является наследственная геморрагическая телеангиэктазия. Мутация генов, кодирующих клеточные рецепторы эндоглин и ALK1, инактивирует сигнальный путь с участием трансформирующего фактора роста β1, обладающего антипролиферативной активностью [16]. АВМ выявляют у 9-16% людей с наследственной геморрагической телеангиоэктазией [17,18]. Другой генетической причиной является мутация гена RASA1 [19].
Несмотря на преимущественно врожденный характер, ряд АВМ могут образовываться после рождения и расти в течение жизни. Об этом свидетельствует обнаружение мальформаций при повторной ангиографии, выполненной через несколько лет после первичной ЦА или МРТ, при которых АВМ отсутствовала [20]. Причиной развития приобретенных мальформаций считается асимптомный венозный тромбоз, приводящий к локальной венозной гипертензии, ишемии и выработке эндотелиального фактора роста сосудов, уровень которого повышен при наличии АВМ [21].
Кровоизлияние из АВМ является наиболее частым вариантом ее клинических проявлений и происходит, в среднем, у 50% пациентов [22].Высокое артериальное давление в афферентах АВМ [23] и несбалансированность притока и оттока крови являются главными факторами риска ее разрыва [24]. Чаще наблюдают кровоизлияниеиз небольшихмальформаций [25,26]. В больших АВМ из-за низкого периферического сосудистого сопротивления развивается эффект “обкрадывания” кровотока из рядом расположенных сосудов мозга. Данный синдром, отсутствие нормального гематоэнцефалического барьера между сосудами АВМ и головным мозгомивенозная гипертензиявследствие обструкции венозного оттока препятствуют адекватному газообмену, что приводит к ишемии ткани мозга рядом с высокопоточными мальформациями[27,28].По этой причинерасположение АВМ в функционально значимых зонах мозга часто приводит к смещениюэтих центров в соседние отделы или в противоположное полушарие [29]. Длительная ишемия и пульсация сосудов АВМ приводят к развитию судорог, обычно наблюдаемых при мальформациях большого размера с распространением на кору мозга [30].
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Геморрагический инсульт составляет 10-15% от всех видов нарушения мозгового кровообращения. Только в Российской Федерации каждый год диагностируют ГИ у 43 000 человек. Средний возраст пациентов с ГИ — 60-65 лет, соотношение мужчин и женщин равно 1,6:1. Риск развития ГИ значительно повышается после 55 лет и удваивается с каждым последующим десятилетием. Летальность от ГИ достигает 40-50%, а инвалидность развивается у 70-75% выживших. Факторами риска в развитии ГИ являются высокое артериальное давление, злоупотребление алкоголем, наличие в анамнезе предыдущих нарушений мозгового кровообращения, а также нарушения функции печени, сопровождающиеся тромбоцитопенией, гиперфибринолизом и уменьшением факторов свертывания крови [1,4,6].
АГМ встречаются в 1-5% при аутопсийных исследованиях, однако частота разрывов АГМ намного меньше и составляет 2 – 20 случаев на 100 000 человек в год [13,14,31,33]. САК чаще происходит у женщин (частота 3:2). Пик заболеваемости приходится на возрастной период от 40 до 60 лет.
Частота встречаемости АВМ среди населения по разным данным варьирует от 0,015% до 0,14% [33,34].Разрыв мальформации происходит у наиболее молодых пациентов в сравнении с другими сосудистыми аномалиями [35]. Манифестация заболевания характерна для 20-45 лет. Кровоизлияние из АВМ является самой частой причиной ВМГ у пациентов моложе 45 лет [36]. Средний риск разрыва АВМ составляет 2-4% в год [22].Вероятность кровоизлияния в течение всей жизни варьирует от 17% до 90% [35]. Риск кровоизлияния повышают глубинная локализация АВМ, ее дренирование в вену Галена и геморрагический анамнез. При отсутствии указанных факторов риск разрыва мальформации составляет 0,9%, при их комбинации – 34% [37].
Для более точного расчета вероятности кровоизлияния из АВМ в течение жизни пациента применяют формулу, предложенную KondziolkaD. с соавт. (1995) [38]:
Риск кровоизлияния из АВМ в течение жизни = 1 – (вероятность того, что кровоизлияние не произойдет) предполагаемая продолжительность жизни (годы)
Комментарий: “вероятность того, что кровоизлияние не произойдет” = (100 – риск разрыв в год (%)) / 100.
Для облегчения расчета можно использовать упрощенную формулу [39]:
Риск кровоизлияния из АВМ в течение жизни = 105 – возраст пациента
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Клинические проявления и течение гипертензивной гематомы разнообразны [9]. Симптоматика развивается, как правило, внезапно, обычно днем. Наиболее частые провоцирующие факторы — подъем АД, прием алкоголя, физические нагрузки, горячая ванна. Общемозговые расстройства являются ведущими. Развивается резкая головная боль, нередко тошнота и рвота. Возможно возникновение эпилептического приступа. Может наблюдаться психомоторное возбуждение. Часто наблюдается снижение бодрствования различной степени выраженности.
Менингеальная симптоматика в первые часы представлена преимущественно светобоязнью, скуловым симптомом Бехтерева. В дальнейшем появляется ригидность мышц затылка, симптомы Кернига, Брудзинского. У пожилых пациентов в 1/3 случаев раздражение мозговых оболочек не выявляют.
Вегетативная симптоматика представлена гиперемией кожных покровов, потливостью, хриплым дыханием, которое при нарушении бодрствования может становиться стридорозным или типа Чейна-Стокса, напряжением пульса и повышением АД.
Очаговая симптоматика зависит от локализации ВМГ. Субкортикальные ВМГ, расположенные близко к центральным извилинам или распространяющиеся на подкорковую область, путаменальные и смешанные ВМГ обычно проявляются контралатеральным гемипарезом различной выраженности, гемианестезией, гемианопсией, парезом лицевой мускулатуры и языка по центральному типу. При поражении доминантного полушария возникают нарушения речи, субдоминантного – нарушения «схемы тела», анозогнозия. При кровоизлияниях в таламус возникает контралатеральная гемигипестезия и гемиатаксия, гемианопсия, гемипарез. Возможны сонливость и апатия. При субкортикальных гематомах, расположенных вдали от центральных извилин, развивается симптоматика поражения соответствующих долей большого мозга. для кровоизлияний в мозжечок характерны выраженное головокружение, нистагм, резкая боль в затылке, атаксия, гипотония мышц. При ВМГ мозжечка значительного объема возникает прямое сдавление ствола мозга с поражением нервов и проводящих путей ствола, нарушением функции дыхания и гемодинамики, или окклюзионная гидроцефалия, с развитием окклюзионно-дислокационного синдрома. Важно помнить, что при отсутствии развернутой картины окклюзионно-дислокационного синдрома, симптоматика поражения мозжечка не всегда четко проявляется при осмотре пациента в положении лежа. Кровоизлияние в ствол мозга (чаще, варолиев мост) сопровождается поражением ядер черепно-мозговых нервов и проводящих путей ствола, возникают альтернирующие синдромы, часто ВМГ ствола сразу приводят к развитию комы и нарушений витальных функций.
Прорыв крови в желудочковую систему (изолированное ВЖК или прорыв ВМГ) возникает у половины пациентов. Клинические проявления ВЖК разнообразны и зависят от объема излившейся в желудочки крови. Для ВЖК характерны гипертермия, гиперсаливация. Окклюзия ликворопроводящих путей сопровождается развитием окклюзионно-гипертензионного синдрома, при массивном ВЖК возникает нарушение бодрствования, горметония, мышечная гипотония, расстройства дыхания и гемодинамики.
Дислокационный синдром развивается при ВМГ значительного объема, чаще височной локализации и сопровождается нарушением бодрствования, анизокорией с мидриазом на стороне поражения, сменой полушарного пареза взора на стволовой, расстройствами дыхания и сердечно-сосудистой деятельности [51].
У лиц старшего возраста и/или при небольших, ограниченных белым веществом головного мозга, гематомах общемозговые и менингеальные симптомы могут быть мало выражены или отсутствовать, а в клинической картине преобладают очаговые симптомы.
Критерии диагноза геморрагический инсульт:
— клиническая картина заболевания: остро возникшая очаговая и менингеальная симптоматика
— данные нейровизуализации (предпочтительна компьютерная томография): внутримозговая гематома, не связанная с травмой, разрывом аневризмы и сосудистой мальформации, кровоизлиянием в опухоль
Комментарии: при подозрении на вторичный характер геморрагического инсульта, в том числе и у страдающих артериальной гипертонией, требуется установление возможных причин кровоизлияния (коагулопатия (в т.ч. лекарственная), васкулопатия, эклампсия, заболевания крови и др.).
Выделяют типичные (70%) и атипичные (30%) проявления САК.
При типичном начале заболевания основным клиническим симптомом САК является внезапная, сильная головная боль (по типу «удара в голову»). Часто головная боль сопровождается рвотой, светобоязнью, кратковременной или длительной утратой сознания. Артериальное давление чаще повышено.
У 30% пациентов с разрывами АГМ наблюдается стертая или атипичная клиническая картина САК (ложномигренозная форма, ложногипертоническая форма, ложновоспалительная форма, ложнопсихотическая форма, ложнотоксическая форма, ложнорадикулярная форма).
Разрыв АВМ в 97% пациентов сопровождается развитием общемозгового синдрома. Менингеальный синдром наблюдают в 88%: в 60% он умеренно выражен, в 28% – грубый.У 42% пациентов при разрыве АВМ сознание ясное, у 44% происходит нарушение уровня бодрствования до оглушения, у 14% – до сопора и комы. Парезы мышц конечностей наблюдают в 53%, плегию – в 21% [52].
Очаговые неврологические нарушения и угнетение сознания при кровоизлиянии из АВМ возникают реже, чем при кровоизлиянии из аневризм или ГИ. Это связано с тем, что ВМГ при разрыве мальформации обычно не распространяются на внутреннюю капсулу, не всегда имеют большие размеры, течение заболевания редко осложняется развитием ангиоспазма, а разрыв глубинных эфферентов часто приводит к изолированным вентрикулярным кровоизлияниям. Кроме того, гематомарядомс ядром АВМ часто раздвигает паренхиму мозга и не повреждает его проводящие пути. Пациенты с разрывом АВМ наиболее молодые, что способствует их восстановлению [22,25].
Очаговые неврологические нарушения развиваются чаще при наличии ВМГ (52%), реже – при изолированном САК (41%), еще реже – при изолированном ВЖК (28%) [22].
В 28% кровоизлияние из АВМ клинически проявляет себя лишь общемозговым и менингеальным синдромом без очаговых неврологических нарушений. Такая клиническая картина требует дифференцировки с разрывом аневризмы головного мозга. В пользу разрыва мальформации у таких пациентов свидетельствует меньшая выраженность менингеального синдрома (в 65% он умеренно выражен), а у 20% пациентов можно выявить изменения мышечного тонуса, анизорефлексию и наличие патологических рефлексов [52].
Риск летального исхода при кровоизлиянии из АВМ составляет 10-30%, неврологические симптомы развиваются в 50%, из них стойкие сохраняются в 10-20% [22].При первом разрыве летальность составляет 14%, при втором – 21% при третьем – 25% [53].
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Основные задачи ургентной диагностики, проводимой пациентам с острым внутричерепным кровоизлиянием сводятся к выявлению этиологического фактора кровоизлияния с акцентом на выявление его симптоматической природы (разрыв аневризмы или АВМ), оценке тяжести состояния пациента, определению характера и тяжести кровоизлияния, поскольку именно эти факторы определяют сроки хирургического вмешательства и прогноз заболевания.
Критерии установления диагноза:
1) анамнестические данные,
2) физикальное обследование
3) лабораторные исследования,
4) инструментальные исследования и др.
Жалобы и анамнез
Пациенты с геморрагическим инсультом полушарной локализации при сохраненном ясном сознании или его угнетении до оглушения обычно предъявляют жалобы на головную боль, рвоту, головокружение, а также слабость в конечностях (контралатеральных пораженному полушарию мозга), нарушение чувствительности, зрения и пр. У пациентов может развиваться один из видов афазии, тогда пациенты не могут предъявить жалобы. При локализации геморрагического инсульта в стволе мозга или в мозжечке могут добавляться жалобы на нарушение координации, глотания, двоение.
Анамнестически удается установить, что заболевание развивается остро, с подъема артериального давления, внезапной сильной головной боли, утраты сознания, иногда сопровождающегося судорогами в конечностях. У большинства пациентов возникновению ГИ предшествует длительно существующая, «не леченая» артериальная гипертензия, мочекаменная болезнь и ожирение.
-
При опросе пациента рекомендуется обратить внимание на сроки развития симптомов, остроту появления симптомов [54].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
-
Рекомендуется при неясном анамнезе у пациента с нарушенным бодрствованием прежде всего исключить черепно-мозговую и сочетанную травму [55].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Физикальное обследование
При неврологическом осмотре выявляются угнетение сознания различной степени выраженности, менингеальная симптоматика, очаговые симптомы (поражения черепных нервов, полушарные и стволовые симптомы).
-
Для оценки тяжести состояния у пациентов с аСАК рекомендовано использовать следующие шкалы — шкала комы Глазго, Hunt-Hess, WFNS (см. Приложение Г) [213].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
-
Рекомендуется начать обследование всех пациентов с аСАК с общего осмотра, стандартной оценки тяжести состояния, систем органов и неврологического статуса [56].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4)
-
Рекомендуется использовать для оценки состояния шкалу инсульта Национальных институтов здоровья (Шкала NIHS), Канадскую шкалу тяжести неврологического состояния, системы прогностических баллов Аллена и др. [57- 61].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
Лабораторные диагностические исследования
-
Пациентам с нетравматическим внутричерепным кровоизлиянием, с целью исключения коагулопатиирекомендовано выполнить:
— общий (клинический) анализ крови [214, 215] и общий (клинический) анализ мочи [216],
— анализ крови биохимический общетерапевтический [217],
— коагулограмму (ориентировочное исследование системы гемостаза)[218],
— исследование агрегации тромбоцитов (при наличии анамнеза приема ангиагрегантов) [219,220].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
Комментарии: изменение свертывающей системы крови в сторону гипокоагуляции может быть обусловлено как заболеванием (патология крови, печени и т.д.), так и приемом медикаментов и наблюдается чаще при вторичном характере ВМГ.
Инструментальные диагностические исследования
-
При внутричерепных кровоизлияниях для уточнения его расположения и объема рекомендуется проведение КТ или МРТ головного мозга [62-65].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 3).
Комментарии: Исследование необходимо выполнить в течение первых 2 часов от момента госпитализации.
Объем кровоизлияния определяют либо с помощью программы, поставляемой производителем томографа, либо по формуле АВС/2, где А — наибольший диаметр, В — перпендикулярный диаметр по отношению к А, С — количество срезов х толщину среза. Пациентам, у которых во время хирургического вмешательства планируется использовать нейронавигацию, также производят сканирование в том режиме, который необходим для последующей передачи изображения на конкретную навигационную станцию [66,67].
При выполнении КТ (МРТ) следует определить: наличие и топическое расположение патологического очага (очагов); объем каждого вида очага (гипо-, гиперденсивной части); положение срединных структур мозга и степень их смещения в мм; состояние ликворосодержащей системы мозга (величина, форма, положение, деформация желудочков) с определением вентрикуло-краниальных коэффициентов; состояние цистерн мозга; состояние борозд и щелей мозга. Степень выраженности САК оценивается по классификации Fisher и/или Hijdra. При наличии сопутствующего ВЖК используется шкала Graeb (см. XIX. Приложение Г).
По характеру кровоизлияния в ряде случае следует подозревать наличие сосудистой аномалии с разрывом, как причины кровоизлияния. Для артериовенозных мальформаций характерно субкортикальное кровоизлияние (60%) с различной плотностью сгустков, неправильной формы, наиболее часто на стыке лобной и теменной, височной и затылочной долей; для артериальной аневризмы — в области основания лобной доли, сильвиевой щели, на стыке лобной и височной долей [52,68].
САК возникает у 40% пациентов с кровоизлиянием из АВМ, чаще имеет место конвекситальное расположение и сочетается с ВМГ.Изолированное САК или его сочетание с ВЖК происходит в 4%, что следует отличать от разрыва аневризмы.ВЖК формируется в 56% [52]. Изолированное ВЖК (16%) является характерным признаком глубинной мальформации [69].
СДГ наблюдают в 6% в комбинации с ВМГ. Изолированная СДГ образуется менее, чем у 1% пациентов с разрывом АВМ [52].
АВМ на фоне кровоизлияния при бесконтрастной КТ выявляют в 9% [52]. Ее признаками являются расширенные или кальцинированные сосуды по краю ВМГ [70].
-
При выявлении изолированной СДГ рекомендуется исключать ЧМТ, так как у больных без сознания и отсутствии данных анамнеза, СДГ может быть обусловлена травмой головы, о которой нет информации. [221].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
-
У пациентов с клиникой нетравматического внутричерепного кровоизлияния при отсутствии возможностей для проведения нейровизуализации рекомендовановыполнить поясничную пункцию для определения крови в цереброспинальной жидкости [222]
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2).
Комментарий: При наличии клинических и/или инструментальных признаков дислокации поясничная пункция противопоказана.
-
Для выявления источника кровоизлияния при подозрении на разрыв аневризмы или АВМ по данным КТ (МРТ) головного мозга, а также у пациентов моложе 45 лет и отсутствии гипертонического анамнеза рекомендуется выполнение одного из видов церебральной ангиографии[71,72]:
— КТА [223] или МРА [224]
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 1)
— или ЦА [225]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4)
Комментарии: Чувствительность КТА в выявлении АВМ и аневризмы на фоне кровоизлияния составляет 84-100% при специфичности 77-100% [69,73].
При проведении КТА у пациентов с ГИ часто наблюдают “симптом пятна” (spotsign), обусловленный экстравазацией контрастного препарата. При проведении КТА в первые 3 часа от начала заболевания вероятность этого симптома составляет 66%, через 6 часов снижается до 13% [4]. “Симптом пятна” является признаком нарастания объема ВМГ и ухудшает исход заболевания [74].
-
Для отличия АВМ и аневризмы при КТ-ангиографии от “симптома пятна”рекомендуется выполнитьотсроченнуюКТА через несколько минут после введения контрастного препарата[4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарий: При “симптоме пятна” происходит изменение его конфигурации и плотности из-за смешивания контрастного препарата с гематомой при повторном исследовании. При АВМ и аневризме этого не происходит, их плотность соответствует плотности рядом расположенных нормальных артерий при обоих исследованиях.
-
Рекомендуется выполнение тотальной селективной церебральной ангиографии (ЦА) при недостаточной информативности КТА или МРА [225].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4)
Комментарий: “симптом пятна” при вторичном ГИ также возможен, но встречается реже: при разрыве АВМ его наблюдают в 14%, при аневризме ПМА – в 18%, при аневризме СМА – в 17% [4].Важно исследование всех четырех сосудистых бассейнов (внутренних сонных и позвоночный артерий с двух сторон). Она является наилучшим средством изучения ангиоархитектоники АВМ. Метод позволяет визуализировать кровоток по мальформации в динамике и оценить скорость его транзита. Вследствие эффекта шунтирования для высокопоточных мальформаций характерно заполнение артерий и вен в артериальную фазу. Выявление раннейдренирующей вены является характерным признаком, позволяющим заподозрить наличие ангиографически скрытой АВМ. Исходя из доказанных положений о большей эффективности ранних оперативных вмешательств, направленных на удаление сопутствующих АВМ гематом, а при благоприятных условиях и самой АВМ, в настоящее время применяется тактика ургентного ангиографического исследования у пациентов с внутричерепным кровоизлиянием сразу при поступлении в стационар. Противопоказанием могут являться лишь нарастающие нарушения витальных функций, дислокационный синдром, вынуждающие проводить либо реанимационные мероприятия или экстренное вмешательство, направленное на устранение сдавления мозга.При аллергии на препараты с рентгенконтрастными веществами, содержащими йод, рекомендуется проведение магнитно-резонансной ангиографии (МРА).
-
Для решения вопроса о необходимости выполнения контрастного исследования сосудов головного мозга (КТА, ЦА) у пациентов с нетравматическими ВМГ,рекомендуется оценка кровоизлияния по шкале SICH (secondary intracerebral hemorrhage score), предложенную Almandoz J.E.D. с соавт. в 2010 году (см. Приложение Г12) [75].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4)
Комментарий: Факторами риска вторичного геморрагического инсульта являются: анатомическая форма кровоизлияния по данным нативной КТ, пожилой возраст пациента, женский пол, отсутствие артериальной гипертензии и нарушений коагуляции(см. приложение Г12).При оценке по шкале SICH в 0-2 балла вероятность сосудистой патологии составляет 3%, в 3 балла и более – 34%.
Для клиник, выполняющих КТ-ангиографию не всем пациентам с нетравматическими внутримозговыми кровоизлияниями.
— SICH 0 – КТА и ЦА не показаны.
— SICH 1-2 –выполняют КТА и лишь при наличии сосудистой патологии или подозрении на нее проводят ЦА.
— SICH 3-6– выполняют ЦА без КТА
Для клиник, в которых всем пациентам с ВМГ выполняют КТ-ангиографию.
— SICH 0-2 – ЦА проводят при наличии сосудистой патологии или подозрении на нее при КТА.
— SICH 3-6– всем пациентам проводят ЦА вне зависимости от наличия патологии при КТА.
Ангиографически скрытые АВМ встречают в 22-30% [75].Мальформации могут быть не обнаружены при ангиографии из-за небольших размеров и сдавления гематомой [76,77].
При отсутствии АВМ при первичной ЦА целесообразно выполнение повторной ЦА после резорбции ВМГ для обнаружения мальформации.
Ангиографическими факторами риска разрыва АВМ являются стеноз и варрикоз эфферентов, исключительно глубинное венозное дренирование, единственный эфферент, венозный рефлюкс,экстра-и интранидальные аневризмы [37, 78, 79, 80].
Связанные с АВМ аневризмы образуются у 14% пациентов с АВМ [81]. При мальформациях больших полушарий аневризмы выявляют в 11%, при АВМ задней черепной ямки – в 30% [82].Redekop G. с соавт. (1998) разделили все связанные с АВМ аневризмы на интранидальные, гемодинамически связанные (проксимальные и дистальные) и не связанные с мальформацией [83]. Экстранидальные проксимальные аневризмы встречаются в 68%,дистальные – в 32%, множественные – в 24% [81].При сочетании АВМ и аневризм аневризмы являются причиной кровоизлияния в 16%, АВМ – в 72%, в 12% невозможно установить источник кровоизлияния [84].Геморрагический тип течения характерен для 61% АВМ при наличии сочетанных аневризм и для 44% без них.При увеличении размера гемодинамически связанных аневризм, риск кровоизлияния повышается [85].
Иные диагностические исследования
-
Рекомендуется всем пациентам с аСАК для оценки выраженности церебральноговазо спазма (ЦВ) проводить транскраниальную ультразвуковую допплерографию (ТКДГ) с измерением линейной скорости кровотока в М1 сегменте СМА и вычислением индекса Линдегаарда [14,86].
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2).
Комментарии: Степени выраженности ЦВ представлена в таблице 3.
Таблица 3. Степени выраженности ЦВ на основании ТКДГ [31]
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Лечение аневризматического САК
1.1. Хирургическое лечение
1.1.1 Показания к операции
- Рекомендуется проведение операции на АГМ в остром периоде САК [15, 87, 88, 89, 90]:
А. пациентам с тяжестью САК I— IV стадиями по Hunt-Hess независимо от срока после кровоизлияния.
Б. пациентам с тяжестью САК V стадии по Hunt-Hess в течение первых суток после кровоизлияния и при оценке по ШКГ 8 баллов и более, при наличии ВМГ объемом 30 см3 и более.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Не рекомендуется операции на аневризме в остром периоде САК у пациентов в крайне тяжелом состоянии (7 баллов по ШКГ и менее)[88-91, 226, 227]:
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
Комментарии: в отдельных случаях решение о проведении операции у тяжелых пациентов принимается на основании расширенной врачебной комиссии.
1.1.2 Сроки операции
-
Рекомендуется при отсутствии противопоказаний проводить операции в течение 24 часов с момента диагностики разорвавшейся АГМ [15, 87, 88-90, 92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарии: у пациентов со сложными аневризмами (гигантскими, фузиформными, вертебробазилярными) на предоперационную подготовку может потребоваться более длительное время.
1.1.3 Выбор метода хирургического лечения
Существуют 2 метода лечения АГМ – микрохирургический и эндоваскулярный.
-
Рекомендуется проведение микрохирургической операции пациентам с аневризмами супраклиноидного отдела ВСА, перикаллезной артерии, ПСА, СМА, устья ЗНМА[12,14, 92, 93].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: При невозможности по каким-либо причинам провести микрохирургическую операцию, следует рассмотреть возможность проведения эндоваскулярной операции.
-
Рекомендуется проведение эндоваскулярной операции пациентам с аневризмами супраклиноидного отдела ВСА, перикаллезной артерии, ПСА, СМА, устья ЗНМА, развилки и ствола базилярной артерии, офтальмического сегмента ВСА при технической возможности выключения аневризмы внутрисосудистым методом [12,14, 92, 93].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: При невозможности по каким-либо причинам провести эндоваскулярную операцию, следует рассмотреть возможность проведения микрохирургической операции.
1.1.4 Влияние состояния пациентов на выбор метода операции
-
Рекомендуется проводить выбор метода хирургического лечения пациентов с аневризматическим САК в состоянии Hunt-Hess I-III стадий на основании алгоритма представленного на рис. 2 (Приложение Б) [12].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется проводить выбор метода хирургического лечения пациентов с аневризматическим САК в состоянии Hunt-Hess IV-V стадий на основании алгоритма представленного на рис. на рис. 3 (Приложение Б) [12].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
1.1.5 Операции у пациентов с множественными аневризмами
-
Рекомендуется первоочередное выключение разорвавшейся аневризмы наиболее приемлемым (микрохирургическим или эндовазальным) способом (рис. 3, Приложение Б). [12,14, 92]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Возможность выключения всех аневризм из кровотока за одно хирургическое вмешательство или в несколько этапов, в том числе, с комбинацией микрохирургических и эндовазальных вмешательств, решается индивидуально в каждом конкретном случае.
1.1.6 Прямые микрохирургические вмешательства на аневризме в остром периоде
-
Рекомендуется микрохирургическое выключение аневризмы путем клипирования ее шейки или выключения несущей аневризму артерии у пациентов с аневризмами супраклиноидного отдела ВСА, перикаллезной артерии, ПСА, СМА, устья ЗНМА[14, 87, 92, 94].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: При выключении вместе с аневризмой несущей артерии решение о необходимости дополнительной реваскуляризирующей операции или вынужденной декомпрессивной трепанации черепа принимается оперирующим врачом в зависимости от конкретной ситуации.
-
Рекомендуется широкая латеральная супраорбитальная краниотомия при типичных аневризмах передних отделов вилизиева круга или другой доступ в зависимости от локализации аневризмы (передний межполушарный, срединный субокципитальный, ретросигмовидный) [14, 87, 95].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
1.1.7 Контроль эффективности микрохирургической операции
-
Рекомендуется после окончательного наложения клипсов вскрыть тело аневризмы [31, 95, 87].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий: Отсутствие кровотечения будет свидетельствовать о полном выключении дна аневризмы
-
Рекомендуется интраоперационный контроль проходимости несущих аневризму артерий и функционально значимых ветвей посредством визуальной оценки области клипирования (через микроскоп и/или эндоскоп), ультразвукового исследования кровотока в артериях головного мозга или с помощью флюоресцентной видеоангиографии [87, 92, 95, 96].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий: в послеоперационном периоде после микрохирургического выключения аневризмы из кровотока для оценки состояния пришеечной части и подтверждения радикальности ее клипирования проводят контрольные ангиографические исследования (КТА или ЦА)[14, 87, 97].
1.1.8 Эндоваскулярная операция
-
Рекомендуется окклюзия полости аневризмы микроспиралями или выключения несущей аневризму артерииу пациентов с аневризмами кавернозного отдела ВСА и офтальмического сегмента ВСА, основной артерии, задней мозговой артерии, ствола позвоночной артерии [14, 88, 93].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется все эндоваскулярные операции по поводу АГМ в остром периоде проводить под наркозом [14, 98, 99].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется тотальная окклюзия АГМ (Raymond-Roy 1) у пациентов в компенсированном (Hunt-Hess I-II) и субкомпенсированном состоянии (Hunt-Hess III) [14, 87, 88, 93]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется субтотальная (Raymond-Roy 2) окклюзия разорвавшейся аневризмы у пациентов в тяжелом состоянии (Hunt-Hess IV-V) при невозможности тотальной окклюзии [87, 88]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Повторную операцию с целью тотальной окклюзии аневризмы проводят в подостром или холодном периодах, после стабилизации состояния[14, 87].
1.1.9 Контроль эффективности эндоваскулярной операции
-
Рекомендуется первичная контрольная ЦА через 3-6 мес после операции для исключения реканализации аневризмы после ее тотальной окклюзии микроспиралями [14, 88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
1.1.10 Другие хирургические вмешательства в остром периоде САК
1.1.10.1. Установка наружного вентрикулярного дренажа (НВД)
-
РекомендуетсяНВД всем пациентам с острой гидроцефалией и при наличии показаний (контроль ВЧД, купирование ВЧГ) у других пациентов с САК [14, 100-102].
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 3).
Комментарий: НВД устанавливается из стандартной точки Кохера в контралатеральное по отношению к основному хирургическому доступу полушарие. Желательно устанавливать НВД в одну операцию, как первый этап перед краниотомией и клипированием аневризмы.
В случае эндоваскулярного вмешательства НВД устанавливают в операционной сразу после окклюзии аневризмы до пробуждения пациента после наркоза.
Если при эндоваскулярной операции планируется стентирование и введение пациенту дезагрегантов, НВД следует устанавливать перед вмешательством после вводного наркоза.
-
Рекомендуется установка двух дренажей с каждой стороны пациентам с выраженным ВЖК (10 – 12 баллов по шкале Graеb)[101, 103, 228].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
1.1.10.2. Декомпрессивная трепанация черепа (ДТЧ)
Выделяют первичную (выполняется в ходе операции клипирования аневризмы) и вторичную (выполняется отсрочено) ДТЧ.
-
Рекомендуется первичная ДТЧ пациентам в остром периоде САК при наличии одного из факторов: 1) Hunt-Hess V, 2) дислокация срединных структур более 5 мм, 3) внутримозговая гематома более 30 мл, 4) признаки острой ишемии у пациентов с массивным базальным САК (FisherIII) на 4-8 сутки после кровоизлияния [13, 104, 243].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
-
Рекомендуется вторичная ДТЧ при наличии признаков рефрактерной ВЧГ[12,104,105]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Рефрактерной считается ВЧГ, которая не поддается коррекции при консервативной терапии, и ВЧД остается выше 20 мм рт.ст [106-110].
-
Рекомендуется при проведении ДТЧ соблюдать следующие хирургические параметры [13, 104, 105, 111].:
— ДТЧ выполняется со стороны полушария с наиболее выраженным отеком.
— Оптимальной является лобно-теменно-височная краниоэктомия.
— Размеры ДТЧ должны быть 12-15 см в переднезаднем направлении.
— Обязательна резекция чешуи височной кости до основания средней черепной ямки.
— Важным условием ДТЧ является пластика твердой мозговой оболочки (ТМО) с увеличением подоболочечного пространства для отекающего мозга.
— Это достигается за счет вшивание фрагмента надкостницы или искусственных заменителей ТМО.
— Герметичное ушивание ТМО при ее пластике снижает риск послеоперационной ликвореи.
— В ходе операции желательно не вскрывать лобную пазуху и воздухоностные ячейки височной кости и обеспечить надежный этапный и окончательный гемостаз
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
1.1.10.3. Установка датчика для контроля внутричерепного давления (ВЧД)
-
Рекомендовано мониторирование ВЧД всем пациентам после операции находящимся на продолженной мед. седации или в коме[87,106, 109, 110].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
1.2. Анестезиологическое обеспечение операций в остром периоде аневризматического САК
1.2.1 Цели наркоза при операциях на АГМ в остром периоде
А. Анестезия и анальгезия пациента во время операции
Б. Предотвращение повторного разрыва аневризмы на всех этапах операции до момента выключения аневризмы;
В. Обеспечение релаксации мозга для облегчения хирургического вмешательства и уменьшения тракционного повреждения мозгового вещества.
Г. Поддержание адекватной мозговой перфузии для профилактики ишемии мозга;
1.2.2 Премедикация
-
Рекомендуется пероральная премедикация: производныебензодиазепинаи #клонидин 0,1-0,2мг (последний эффективен под язык и наряду с анксиолитическим эффектом снижает системное АД) [87, 98, 112, 117, 250]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: у пациентов в тяжелом состоянии (Hunt-Hess IV) премедикация применяется ограниченно для сохранения и контроля уровня сознания до момента интубации.
1.2.3 Индукция и интубация
-
Рекомендуется для индукции в/в седативное средство (#пропофол**0,5-1 мг/кг) и опиоидный наркотический анальгетик (#фентанил** 5-10 мкг/ кг) [113, 114].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: возможно непродолжительное снижение АД, но у большинства пациентов; данная комбинация позволяет эффективно блокировать прессорную реакцию на ларингоскопию и интубацию трахеи[113, 114].
-
Рекомендуется: упациентов с выраженной гипертонией внутривенно вводить периферический вазодилататор (например, органические нитраты).Миорелаксация достигается в/в введением миорелаксантов и поддерживается в ходе всей операции под контролем мониторинга нейромышечной проводимости [14, 229].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется закреплять интубационную трубку пластырем и избегать компрессии яремных вен на шее. [87, 107, 114].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
1.2.4. Необходимость центрального венозного катетера
-
Рекомендуется установка центрального венозного катетерапри наличии следующих факторов [15, 113, 114]:
• Hunt-Hess III — V
• Признаки вазоспазма, вне зависимости от тяжести состояния по Hunt-Hess.
• Пациенты, оперированные в 1-3 сутки САК, вне зависимости от тяжести состояния по Hunt-Hess
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
1.2.5. Мочевой катетер
-
Рекомендуется всем пациентам для измерения часового диуреза установка мочевого катетера после индукции [87, 114].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется лок-регионарная анестезия скальпа (по линии кожного разреза, в местах установки шипов фиксирующей скобы и в проекции крупных чувствительных корешков) с помощью длительно действующих местных анестетиков [87, 95, 113].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
1.2.6. Релаксация мозга при микрохирургических операциях
-
Рекомендуются в/ввведение гиперосмолярныхпрепаратов (15% #Маннитол**в дозе 500мл или 1г/кг)[95, 115, 116].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: предпочтительно вводить препараты в центральную вену, с высоким темпом (в течение 10 – 15 мин). Инфузию следует начинать в момент кожного разреза.
1.2.7. Поддержание общей анестезии.
-
Рекомендуется пролонгирование анестезии с помощью непрерывного внутривенного введения пропофола** через инфузомат (около 100 мкг/кг/мин) и болюсного введения #фентанила** 2 мкг/кг/ч. [87, 117, 251, 252].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 3).
Комментарий: Глубина анестезии на хирургической стадии наркоза в случае применения BIS-мониторинга поддерживается на уровне 30 ед [118].В случае необходимости проводится комплекс мер по защите мозга: доза пропофола** увеличивается до BIS < 20 ед. или до возникновения на ЭЭГ феномена «вспышка-подавление» (до 150 мкг/кг/мин + дополнительные болюсы пропофола** по 50 мг).Высокие дозы пропофола** могут задержать пробуждение.
1.2.8. Искусственная вентиляция легких (ИВЛ).
-
При операциях по поводу церебральной аневризмы рекомендуется проведение ИВЛ с учетом нормовентиляции (PaCO2 = 33-35 мм рт.ст.) [87, 95, 113, 114].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Важно учитывать, что при нарушенной ауторегуляции мозгового кровотока в условиях вазоспазма и других нарушениях у пациентов с тяжелым САК, даже незначительный подъем PaCO2 влечет за собой скачок ВЧД. По этой причине безвентялиционные периоды (при интубации или пробуждении) должны быть как можно короче.
1.2.9. Инфузионно-трансфузионная терапия
-
Рекомендуется поддержание эуволемия (Hct > 30%) в течение всей операции [95, 112, 113].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Учитывая высокую частоту гиповолемии, может потребоваться форсированная инфузионно-трансфузионная терапия уже в начале операции.
1.2.10. Вазопрессорная поддержка
-
Рекомендуется при снижении АД инфузия норэпинефрина** для поддержания адекватного церебрального перфузионного давления [107, 112, 114].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Особенно важно не допускать гипотонии на этапах временного клипирования артерий.
1.2.11. Завершение общей анестезии
-
Рекомендуется прекращение введения фентанила** на этапе зашивания кожи [113, 114].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется прекращение использования пропофола** после снятия с головы фиксирующей скобы [99, 112, 117, 251].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 3).
1.2.12. Пробуждение
-
Рекомендуется пробуждение всех пациентов в остром периоде САК в отделении реанимации [15, 87, 92, 95].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется раннее пробуждение и экстубация пациентам с Hunt-Hess I-II, у которых не было осложнений во время операции[87, 113].
Уровень убедительности рекомендацийC (уровень достоверности доказательств — 5)
1.3. Интенсивная терапия при САК
Задачами консервативного лечения пациентовс САК в предоперационном периоде являются стабилизация состояния пациентов, профилактика рецидива САК, профилактика и лечение сосудистого спазма и ишемии мозга.
-
Рекомендуется следующие мероприятия [14, 15, 31, 92]:
А. Постельный режим;
Б. Анальгезия и седация при проведении всех манипуляций;
В. Поддержание нормотермии;
Г. Установка желудочного зонда пациентам, находящимся в состоянии оглушения, сопора или комы из-за угрозы возможной аспирации;
Д. Установка мочевого катетера пациентам, находящимся в состоянии оглушения, сопора или комы;
Е.Назначение слабительных средств.
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется назначение противоэпилептических препаратов только в случаях повторных эпилептических приступов [15, 92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется хирургическое выключение из АГМ из кровотока в качестве основной мерой профилактики повторных кровотечений [14, 15, 92].
Уровень убедительности рекомендаций C(уровень достоверности доказательств — 5).
-
Рекомендуется применение аминокислот с антифибринолитическим эффектом(аминокапроновая кислота**, транексамовая кислота**) только в тех случаях, когда возможна задержка проведения операции на срок более 24 часов [12, 14, 15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Длительное (более 3 суток) применение антифибринолитических средств не рекомендуется, так как риск церебральных ишемических осложнений и гидроцефалии возрастает [15]
-
Рекомендуется обеспечение SpO2 ≥ 92 с инсуфляция кислорода при необходимости [95, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется интубация трахеи и перевод пациента на ИВЛ при наличии дыхательной недостаточности [107, 125].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется поддерживать уровень систолического артериального давления (САД) в пределах 110—150 мм рт. ст [14, 15, 31,92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется для купирования эпизодов артериальной гипертензии использовать #нимодипин**2мг/час (46мг/сутки) внутривенно, капельно с одновременным назначением пероральных гипотензивных препаратов (АТХ: антигипертензивные средства) [14, 15, 31, 119].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется при возникновении артериальной гипотензии инфузия растворов, влияющих на водно-электролитный баланс (кристаллоидных препаратов) [15, 31, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется применение блокаторов кальциевых каналов: нимодипин**в таблетированной форме по 60 мг каждые 4 ч peros в течение 21 дня [119, 120].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1)
Комментарий: Препарат следует назначать до появления инструментальных или клинических признаков ЦВ, так как он применяется только как профилактическое средство. При уже имеющемся ЦВ препарат неэффективен.
1.3.5. Лечение пациента после операции на аневризме
Состояние пациента, оперированного на аневризме в остром периоде кровоизлияния, зависит прежде всего от предоперационного состояния, особенностей операции и развития послеоперационных осложнений (церебральных и соматических). Наиболее частыми церебральными причинами тяжелого послеоперационного течения являются прогрессирующий ЦВ, ишемия и отек мозга, развитие арезорбтивной гидроцефалии. Ведение и лечение пациентовпосле операции осуществляется по тем же основным принципам, что и до операции. Однако имеются особенности, которые необходимо учитывать.
1.3.2.1. Общие положения по ведению пациентов.
-
Рекомендуется поднятие головного конца кровати на 30°[15, 87, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется начинать нутритивную поддержку в течение 24 часов после операции [107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется профилактика пролежней для маломобильных пациентов (повороты пациентовв кровати, противопролежневый матрас, гигиена) [107, 121].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуются компрессионные чулки или перемежающаяся пневмокомпрессия (у пациентов с выраженной варикозной болезнью) до момента активизации пациента. [15, 92, 122].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется назначение препаратов группы гепарина через 2-24 часа после операции, при условии, что разорвавшаяся аневризма выключена и отсутствуют другие противопоказания [15, 123, 124].
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2).
-
Рекомендуется исключение артериальной гипотонии на любом этапе лечения[14, 15].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется обеспечение САД в интервале ± 20 мм рт ст от привычного для пациентауровня АД, но не ниже 100 мм рт ст.[15, 87, 92].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется обеспечение SpO2 ≥ 92% с инсуфляцией кислорода при необходимости [95, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуются целевые параметры для пациентовна ИВЛ: PaCO2 = 32-45 мм рт ст, РаО2 ≥ 80 мм рт ст, нормальный уровень рН [107, 125].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
-
Рекомендуется ранее выполнении трахеостомии при прогнозируемой длительной ИВЛ (седация/ ШКГ ≤ 8 баллов) [107, 125].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется контролировать адекватное функционирование НВД[102, 126, 127].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3).
- Рекомендуется следить за герметичностью и стерильностью дренажной системы[127, 128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
- Не рекомендуется гипердренирование ликвора: верхняя точка дренажной трубки должна быть на 10-15 см выше наружного слухового прохода.[102, 126, 128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется перекрывать НВД во время любых позиционных изменений, транспортировки и т.д. [87, 102, 128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Не рекомендуется проводить профилактических введений антисептиков и дезинфицирующих средств,антибактериальных препаратов системного действия в НВД[127, 128, 230].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется всем пациентам с НВД проводить исследования ликвора (микробиологическое (культуральное) исследование спинномозговой жидкости на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы, исследование уровня глюкозы в спинномозговой жидкости, общий (клинический) анализ спинномозговой жидкости) не реже 1 раза в 3 дня или при наличии клинических показаний (гипертермия, лейкоцитоз, ликворея и др)[126, 128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется произвести одномоментное (без предварительного перекрытия на сутки)удаление НВД с герметичным ушиванием раневого канала[102, 128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
1.3.2.5. Профилактика и терапия церебрального вазоспазма и ишемии головного мозга
1.3.2.5.1. Тактика у пациентов в сознании, при стабильном неврологическом статусе
- Рекомендуется пациентам с аневризматическим САКТКДГ не реже одного раза в сутки [15, 87, 129].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется динамическое наблюдение без гемодинамической терапии ЦВ при показателях ЛСК в М1 сегменте СМА < 240 см/сек, и/или индексе Линдегаарда < 5 [87, 129, 130].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется проведение гемодинамической терапии ЦВ при показателях ЛСК в М1 сегменте СМА 240 см/сек и более, и/или индексе Линдегаарда 5 и более[87, 129, 130].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. Особенности гемодинамической терапии см. далее.
1.3.2.5.2. Тактика при ухудшении неврологического статуса у пациентов в сознании
- Рекомендуется дифференциальная диагностика причин ухудшения состояния[15, 87, 131].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. Дифференциальная диагностика проводиться на основании:
а. Клинической картины.
Признаки клинически значимого ЦВ — прогрессирующее угнетение сознания, психомоторное возбуждение, появление нового неврологического дефицита, не наблюдавшегося после пробуждения пациента.
б. КТ головы.
В пользу ЦВ будет появление очагов ишемии. Также исключаются другие причины ухудшения: интракраниальная гематома, гидроцефалия и др.
в. Внеплановой ТКДГ
- Рекомендуется проведение гемодинамической терапии ЦВ, который явился причинойухудшения состояния пациента [15, 87, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
1.3.2.5.3. Тактика у пациентов без сознания и в условиях мед. седации
- Рекомендуется ТКДГ не реже одного раза в сутки [15, 87, 130].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется внеплановая ТКДГ при появлении признаков, указывающих на нарастание ЦВ [15, 129, 130].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: косвенными признаками, указывающими на нарастание ЦВ у пациентав бессознательном состоянии,являются повышение ВЧД, подъем САД, повышенный темп диуреза, снижение уровня натрия крови.
1.3.2.5.4. Гемодинамическая терапия церебрального вазоспазма
- Рекомендуется пациентам с ЦВ поддержание эуволемии за счет использования растворов электролитов (изотонических растворов) в объеме 500-1000 мл в сутки [14, 15, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется при снижении альбумина крови менее 30 г/л назначение альбумина человека** 25% из расчета на кг массы тела [87, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется пациентам с ЦВ поддержание умеренной артериальной гипертензии [14, 132, 133].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
Комментарий
Исходно САД повышается на 20-30 мм рт ст от исходного уровня, в дальнейшем – в зависимости от клинической ситуации. Возможные диапазоны САД — 150 – 200 мм рт ст, среднего АД — 90-120 мм рт ст (не выше 135 мм рт ст).
- Рекомендуется применение адренергических и дофаминергических средств для повышения АД [15, 132, 133].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
- Рекомендуется пациентам с ЦВ норэпинефрин**на старте вазопрессорной поддержки [15, 132, 133].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
- Рекомендуется использование добутамина** при сниженной сократительной способности миокарда [15, 132, 133].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется у пациентов в сознании поддержание церебрального перфузионного давления (ЦПД) на минимальных значениях, при которых происходит улучшение неврологического статуса [87, 107, 132].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. ЦПД поддерживается за счет повышения АД и снижения повышенного ВЧД.
- Рекомендуется у пациентов без сознания поддержание ЦПД не ниже 60 мм рт ст [106, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
1.3.2.6. Терапия отека головного мозга
1.3.2.6.1. Мониторинг внутричерепного давления (ВЧД)
- У пациентов с нарушением бодрствования при выраженном кровоизлиянии (Fisher 3-4) рекомендуется измерение ВЧД через наружный вентрикулярный дренаж (НВД) или с помощью паренхиматозного датчика ВЧД [87, 92, 106].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- У пациентов, которым предполагается измерение ВЧД паренхиматозным датчиком,рекомендуется его имплантация на глубину 2-2,5 смв вещество интактного (противоположного по отношению к АГМ и хирургическому доступу) полушария головного мозга [87,106, 134].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Не рекомендуется постоянный мониторинг ВЧД у пациентов после операции, находящихся в сознании и доступныхконтакту [106, 110, 134].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется установка датчика ВЧД пациентам в коме или на продолженной медикаментозной седации[106, 110, 134].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется начинать терапию внутричерепной гипертензии (ВЧГ) при ВЧД более 20 мм рт ст. [106, 107, 110].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. При неглубокой седации или у пациентов, приходящих в сознание, возможны кратковременные подъемы ВЧД до 25-30 мм рт. ст. (при мышечном напряжении, кашле, физиологических оправлениях и др.) не требующие специальной коррекции.
- Рекомендуется прекращение мониторинга ВЧД через 24 часа с момента нормализации ВЧД и прекращения интенсивной терапии, направленной на коррекцию ВЧГ [106, 134].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 4).
- Рекомендуется возвышенное на 30 — 40° положение головного конца кровати [15, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется у пациентов с НВД и повышением ВЧД выведение ликвора по НВД [14, 126, 128].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуются у пациентов с некупируемым повышением ВЧД проведение седации, миорелаксации и аналгезии [106, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется у пациентов с ЦВ поддержание ЦПД ≥ 70 мм рт. ст.[106, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. Поддержание ЦПД обеспечивается повышением САД за счет инфузионной терапии и применения адренергических и дофаминергических средств;
- Рекомендуется у пациентов с повышением ВЧД проведение осмотерапии [106, 107, 110].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. Особенности проведения осмотерапии см. далее.
- Рекомендуется у пациентов с повышением ВЧД умеренная кратковременная гипервентиляция до уровня РаСО2 30-33 мм рт.ст.[106,110].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
1.3.2.6.3. Осмотерапия.
Осмотерапия – лечение с использованием гиперосмолярных растворов, к которымотносятся 15% раствор #маннитола**и другие растворы с осмодиуретическим действием.Особенности проведения осмотерапии см. ранее.
- Рекомендуется проведение осмотерапии при повышении ВЧД > 20 мм рт. ст.[106, 110, 134]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Не рекомендуется осмотерапия при гипернатриемия (> 160 ммоль/л) и осмолярности плазмы выше 320 мосмоль/л.[106, 135]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендуется инфузия 15% раствора #маннитола**из расчёта 1,0 г/кгв периферическую или центральную вену с относительно высокой скоростью, в течение 10-15 минут [106, 107, 110]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. Следует помнить, что длительное использование #маннитола** повышает риск водно-электролитных нарушений, гиповолемии и повреждения почек (канальцевый некроз).
- Рекомендуется при проведении осмотерапии контролировать гемодинамику, волемический статус, темп диуреза, и регулярно оценивать уровни натрия крови и осмолярности плазмы крови[15, 106].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
1.3.2.7. Контроль уровня натрия крови
- Рекомендуется пациентам с ЦВ в качестве нормальных значений уровня натрия крови считать диапазон 135 — 146 ммоль/л[135, 136, 107].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. При наличии отека мозга и повышении ВЧД, допустимо повышение натрия до 155-160 ммоль/л. Более высокие значения строго не рекомендуются.
- Рекомендуется коррекция гипонатриемиипри уровне натрия крови ≤ 135 ммоль/л[107,135].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. Гипонатриемия ассоциирована с риском нарастания ЦВ
- Рекомендуется для коррекции гипонатриемии применение #флудрокортизона**0,1-0,2 мкг три раза в сутки и подсаливание воды: 2-3 г соли каждые 6-8 часов[15, 135, 136, 231, 232].
Уровень убедительности рекомендаций C уровень достоверности доказательств — 5).
1.4. Оценка исходов лечения пациентов
- Рекомендуется у пациентов, перенесших САК, проводить оценку исходов лечения по шкале исходов Глазго или модифицированной шкале Ренкина (Приложение Г)в сроки не ранее 6 мес после САК [14, 31, 92, 137].
Уровень убедительности рекомендаций C(уровень достоверности доказательств — 5).
Комментарий. Более ранняя оценка (при выписке пациента или в другие выбранные сроки) возможна как промежуточный этап.
2. Лечение гипертензивного внутримозгового кровоизлияния
2.1. Консервативное лечение
Вопросы лечения геморрагического инсульта являются сложными и не до конца решенными. Существующие опубликованные результаты клинических исследований не позволяют сделать однозначные выводы о превосходстве консервативного или нейрохирургического лечения в отношении функционального восстановления пациентов во время стационарного лечения или в дальнейшем на амбулаторном этапе. Результаты клинических исследований нейрохирургического лечения свидетельствуют о том, что оно позволяет у некоторых пациентов избежать летального исхода, но его положительное влияние на степень инвалидизации в дальнейшем однозначно не установлено. Результаты клинических исследований консервативных методов лечения также не являются полностью однозначными, что зачастую затрудняет их практическое применение.
2.1.1. Коррекция артериального давления при геморрагическом инсульте
При геморрагическом инсульте часто возникает повышение цифр артериального давления (АД), что связано с неблагоприятными исходами при данном заболевании. Безопасность и эффективность снижения цифр систолического АД (САД) в острейшем периоде заболевания была изучена в рандомизированных клинических исследованиях ATACH [138], INTERACT [139], INTERACT2 [140], ATACH-II, а также дополнительно в пулированном анализе данных пациентов исследований INTERACT2 и ATACH-II, включившем 3829 пациентов возраста от 19 до 99 лет, которым проводилось консервативное лечение заболевания [141].
-
Рекомендуется в острейшем периоде подтвержденного геморрагического инсульта в первые 24 часа после госпитализации осторожное снижение цифр АД в условиях его непрерывного мониторирования. У пациентов с исходным уровнем САД 150-220 мм рт. ст. безопасной является коррекция цифр САД до уровня 140 мм рт. ст., при этом следует стремиться к минимальной вариабельности цифр АД в течение первых 24 часов после госпитализации [141].
Уровень убедительности рекомендаций A(уровень достоверности доказательств — 2).
Комментарии: результаты объединённого анализа INTERACT2 и ATACH-II показали, что снижение цифр АД было линейно связано с повышением вероятности более благоприятного 90-дневного исхода заболевания (оценка по модифицированной шкале Рэнкина 0-2 балла). У пациентов с цифрами САД более 220 мм рт. ст. может быть обоснованным более активное снижение цифр АД [141,142].
-
Не рекомендуется в течение первого часа снижение цифр САД более, чем на 60 мм рт. ст. [141].
Уровень убедительности рекомендаций A(уровень достоверности доказательств — 2).
Комментарии: в объединённом анализе INTERACT2 и ATACH-II снижение цифр САД более, чем на 60 мм рт. ст., было связано с повышением вероятности развития неблагоприятных 90-дневных исходов (оценка по модифицированной шкале Рэнкин 3 и более баллов(Приложение Г)).
В настоящее время в связи с все более активным применением антикоагулянтной терапии, в частности, для профилактики ишемического инсульта, увеличивается число геморрагических инсультов, возникших на фоне приема данных препаратов. Кроме того, геморрагический инсульт может возникать и на фоне антиагрегантной терапии, а также у пациентов с имеющимися заболеваниями системы гемостаза.
-
Рекомендуется у пациентов с острейшим геморрагическим инсультом при повышенном МНО на фоне приема непрямых антикоагулянтов (АТХ антагонистов витамина K) их отмена и назначение препаратов группы витамина К (менадиона натрия бисульфит**), факторов свертывания крови II, VII, IX и X в комбинации (протромбиновый комплекс)** или свежезамороженной плазмы [142,143].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: в сравнении со свежезамороженной плазмой у факторов свертывания крови II, VII, IX и X в комбинации(протромбинового комплекса)** может возникать меньше осложнений, при их назначении возможна более быстрая коррекция МНО [142,143].
- Не рекомендуется у пациентов с острейшим геморрагическим инсультом применять фактор свертывания крови VII** для коррекции цифр МНО, увеличенных на фоне приема непрямых антикоагулянтов (АТХ антагонистов витамина K) [142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: назначение фактора свертывания крови VII** может приводить к снижению МНО, но не замещает все необходимые факторы свертывания.
-
Рекомендуется у пациентов с острейшим геморрагическим инсультом, получающих дабигатрана этексилат**, ривароксабан**, апиксабан**, их отмена и назначение на индивидуальной основе с учетом имеющихся показаний и противопоказаний антиингибиторного коагулянтного комплекса**, факторов свертывания крови II, VII, IX и X в комбинации (протромбиновый комплекс)** или фактора свертывания крови VII**[142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: в настоящее время при геморрагическом инсульте изучаются другие антидоты антикоагулянтов (АТХ Антитромботические средства), но в настоящее время их возможный положительный эффект в условиях геморрагического инсульта не установлен.
-
Рекомендуется для ингибирования эффекта гепарина натрия** у пациентов с острейшим геморрагическим инсультом на индивидуальной основе с учетом имеющихся показаний и противопоказаний назначение протамина сульфата** [142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
-
Не рекомендуется у пациентов с геморрагическим инсультом, получавших препараты группы «антиагреганты, кроме гепарина», проводить трансфузию тромбоцитарной массы с целью ингибирования эффекта этих препаратов[142].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: возможный положительный эффект трансфузии тромбоцитарной массы при геморрагическом инсульте не установлен.
-
Не рекомендуется назначение фактора свертывания крови VII**пациентам с геморрагическим инсультом без нарушения свертывания крови в связи с повышением риска тромбоэмболических осложнений [144,145].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 2).
2.1.3. Коррекция отека мозга и повышенного внутричерепного давления при геморрагическом инсульте.
На течение острого геморрагического инсульта значимое влияние оказывает формирование отека мозга, которое может также сопровождаться и повышением ВЧД. Это требует принятия мер по их коррекции.
-
Рекомендуется у пациентов с геморрагическим инсультом при объеме гематомы ≥15 мл, наличии признаков повышения ВЧД и отека мозга назначение маннитола** на индивидуальной основе с учетом имеющихся показаний и противопоказаний [146, 233].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2).
Комментарии: влияние маннитола** изучено в субанализе когорты пациентов INTERACT2, включившей 2839 пациентов [146]. Его назначение было безопасным, и частота возникновения нежелательных явлений в подгруппе пациентов, получавших маннитол**, не превышала их частоту у пациентов, не получавших маннитол**.
-
Не рекомендуется назначение дексаметазона** при геморрагическом инсульте в связи отсутствием доказанного эффекта и повышением риска летального исхода [147].
Уровень убедительности рекомендаций C(уровень достоверности доказательств – 2).
2.1.4. Профилактика тромбоэмболических осложнений при геморрагическом инсульте.
Одним из важных факторов, влияющих на течение острого периода ГИ, является риск развития тромбоза глубоких вен нижних конечностей и тромбоэмболических осложнений (ТЭО), который является особенно высоким у пациентов с выраженными двигательными нарушениями или не являющихся мобильными вследствие иных причин. Особую сложность представляет профилактика ТЭО при ГИ, что требует оценки не только непосредственно риска ТЭО, но и риска повторного кровотечения.
-
Рекомендуется у пациентов с геморрагическим инсультом, которые имеют риск развития ТЭО, профилактика тромбоза глубоких вен нижних конечностей, начиная со дня поступления методом переменной пневмокомпрессии [148, 149,150, 122] при отсутствии противопоказаний для ее применения.
Уровень убедительности рекомендаций B(уровень достоверности доказательств – 2).
Комментарии: применение только эластической компрессии нижних конечностей не уменьшает риски тромбоза глубоких вен нижних конечностей и не улучшает исходы заболевания [148-150, 122]. Перед началом переменной пневмокомпрессии обоснованным является проведение дуплексного сканирования вен нижних конечностейдля исключения уже имеющегося тромбоза глубоких вен нижних конечностей.
-
Рекомендуется у пациентов с геморрагическим инсультом, имеющим риск ТЭО, с целью профилактики ТЭО назначение препаратов группы гепарина в малых дозах при документальном подтверждении прекращения дальнейшего кровотечения в области гематомы [123].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2).
Комментарии: согласно данным метаанализа, включившего 1000 пациентов ГИ из 4 исследований, рандомизированными из которых были 2 [123], раннее применение препаратов эноксапарина натрия** или гепарина натрия** (спустя 1-6 дней после поступления) было связано со статистически значимым снижением частоты тромбоэмболии легочной артерии и незначительным увеличением объема гематомы.
-
Рекомендуется при тромбозе глубоких вен нижних конечностей и/или тромбоэмболии легочной артерии в случае неэффективности иных методов профилактики/лечения ТЭО с учетом индивидуальных показаний и противопоказаний проведение внутривенной антикоагулянтной терапии препаратами группы гепарина, постановка кава-фильтра***или пликация нижней полой вены [123, 234, 235].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5).
Комментарии: решение о выборе данных методов лечения должно основываться на соотношении потенциальной пользы и риска, времени от возникновения инсульта, стабильности гематомы и общем состоянии пациента.
2.1.5. Возобновление приема антитромботических средств после геморрагического инсульта.
У пациентов, перенесших ГИ, получавших антиагрегантную/антикоагулянтную терапию по поводу других заболеваний или для профилактики сердечно-сосудистой, цереброваскулярной патологии и имеющих показания для назначения соответствующей терапии, следует рассматривать в качестве кандидатов для возобновления соответствующей терапии.
-
Рекомендуется возобновление приема ацетилсалициловой кислоты**, дипиридамола, клопидогрела** в монотерапии или комбинации ацетилсалициловой кислоты** с дипиридамолом или клопидогрелом** у пациентов, перенесших геморрагический инсульт, которые до геморрагического инсульта принимали эти препараты при сохранении показаний к приему этих препаратов [151]. Срок возобновления должен определяться индивидуально в каждом случае [151].
Уровень убедительности рекомендаций A(уровень достоверности доказательств – 2).
Комментарии: существующих данных [151] недостаточно, чтобы однозначно определить оптимальные сроки возобновления антиагрегантной терапии. При их приеме риск возникновения повторных кровоизлияний был значительно меньше, чем положительный эффект от вторичной профилактики острых нарушений мозгового кровообращения.
-
Рекомендуется у пациентов, перенесших геморрагический инсульт и имеющих в долгосрочной перспективе очень высокий риск ТЭО, проводить возобновление приема антитромботических средств (антагонистов витамина К, прямых ингибиторов тромбина, прямых ингибиторов фактора Ха) на индивидуальной основе с учетом оценки потенциальной пользы и риска повторного кровотечения [119, 236-239].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4).
Комментарии: оптимальные сроки возобновления приема антитромбических средств неизвестны. В настоящее время проводятся клинические исследования, направленные на установление групп пациентов, у которых будет возможно возобновление приема антитромбических средств. В некоторых индивидуальных случаях фибрилляции предсердий для профилактики ТЭО более безопасной может быть имплантация окклюдера в ушко левого предсердия.
2.2. Хирургическое лечение ГИ
Хирургическое лечение направлено на устранение компрессии, дислокации мозга, окклюзионной гидроцефалии, что приводит к достоверному снижению летальности, а у части пациентов, у которых консервативное лечение неэффективно, и к уменьшению неврологического дефицита уже в остром периоде заболевания [152-156].
2.2.1. Условия для хирургического лечения геморрагического инсульта
Для выполнения хирургических вмешательств в операционной необходимо иметь микроскоп и набор микрохирургических инструментов для проведения сосудистых нейрохирургических операций, нейроэндоскопическое оборудование и инструменты, навигационную станцию.
Минимально инвазивные операции (пункционная аспирация и локальный фибринолиз, эндоскопическая аспирация) могут быть выполнены мод локо-регионарной анестезией.
Факторами риска неблагоприятного исхода при хирургическом лечении являются [1,157, 158]:
-снижение бодрствования до сопора и ниже;
-объем внутримозговой гематомы более 50 см3;
-массивное вентрикулярное кровоизлияние;
-поперечная дислокация 10 мм и более;
-деформация цистерн ствола мозга;
-рецидив кровоизлияния.
2.2.2. Выбор сроков хирургического лечения
Хирургическое вмешательство производят сразу после обследования и определения типа гематомы [153,156,159]. При компенсированном состоянии пациента, нормальном бодрствовании или его снижении не глубже оглушения, отсутствии признаков нарастания компрессии мозга, но высоких цифрах артериального давления (систолическое более 200 мм рт. ст.) во избежание трудностей с интраоперационным гемостазом и послеоперационного рецидива гематомы операцию целесообразно отложить до снижения и стабилизации АД. В ряде случаев на протяжении первых суток гематома может продолжать формироваться и склонна к рецидивам, поэтому проведение хирургического удаления гематом в первые 24 часа связано с повышенным риском рецидива кровоизлияния [160, 161, 162].
2.2.3. Показания и противопоказания к хирургическому лечению
-
Рекомендуется удаление путаменальных и субкортикальных гематом объемом более 30 см3, вызывающих выраженный неврологический дефицит и/или дислокацию мозга (смещению срединных структур более 5 мм или деформации цистерн ствола мозга) [1,157].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется удаление гематомы мозжечка объемом более 10-15 см3, диаметром более 3 см, вызывающей компрессию ствола мозга и/или окклюзионную гидроцефалию [1,157].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется хирургическое лечение при кровоизлиянии в таламус, сопровождающимся гемотампонадой желудочков и/или окклюзионной гидроцефалией [1,70].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
Комментарий. Целесообразность хирургического удаления гипертензивных гематом таламуса объемом более 10 см3 и ствола, сопровождающихся грубым неврологическим дефицитом, обсуждается, и устоявшегося мнения на этот счет среди нейрохирургов пока нет [154].
-
Не рекомендуется хирургическое вмешательство при угнетении бодрствования до комы (ШКГ — 7 баллов и менее) [1,157].
Уровень убедительности рекомендаций C(уровень достоверности доказательств — 5).
-
Не рекомендуется проведение операции на фоне выраженной артериальной гипертензии (систолическом АД более 200 мм рт.ст.) [142, 162].
Уровень убедительности рекомендаций C(уровень достоверности доказательств — 5).
Комментарий. Относительным противопоказанием к операции является наличие тяжелой соматической патологии (сахарный диабет, почечная, печеночная, сердечно-сосудистая и легочная патология в стадии суб- и декомпенсации, коагулопатии, сепсис) [1].
2.2.4. Методы хирургического лечения
-
Рекомендуется миниинвазивное удаление путаменальных и мозжечковых гематом (с использованием метода стереотаксиса, эндоскопии, локального фибринолиза) в случае отсутствия выраженного дислокационного синдрома, угрожающей жизни дислокации головного мозга по данным КТ. Операция может быть дополнена локальным фибринолизом [1,157].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется открытое удаление субкортикальных гематом, а также гематом путаменальной и мозжечковой локализации с клиникой быстрого нарастания дислокационного синдрома [163].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
Комментарии. При субкортикальных кровоизлияниях необходима микрохирургическая ревизия полости гематомы для удаления возможной ангиографически негативной мальформации, частота встречаемости которых может достигать 30%. При путаменальном и мозжечковом кровоизлиянии открытая операция преследует цель быстрого создания наружной декомпрессии мозга и предупреждения или устранения нарастающей компрессии и дислокации мозга [163,164].
-
Не рекомендуется выполнять только наружное вентрикулярное дренирование без удаления гематомы мозжечка ввиду возможного увеличения аксиальной дислокации мозга [1,157,162,165].
Уровень убедительности рекомендаций C(уровень достоверности доказательств — 5).
-
Рекомендуется удаление субкортикальных гематом одним из миниинвазивных методов (с использованием метода стереотаксиса, эндоскопии, локального фибринолиза), если у пациента имеется тяжелая соматическая патология, но только после проведения церебральной ангиографии и исключения сосудистой мальформации [1].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
При небольших гематомах мозжечка, сопровождающихся смещением и/или окклюзией IV желудочка или сильвиева водопровода и развитием окклюзионной гидроцефалии, рекомендуется проведение наружного дренирования желудочков, либо эндоскопической тривентрикулостомии [1,166].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
Рекомендуется у пациентов с гидроцефалией проводить наружное дренирование до регресса окклюзионной гидроцефалии и восстановления проходимости желудочковой системы [1,166].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
При массивном кровоизлиянии в боковые желудочки возможно их наружное дренирование с проведением локального фибринолиза сгустков крови или их эндоскопическое удаление (при условии исключения сосудистой аномалии) [157,167].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
-
При тяжелом состоянии пациента (снижение бодрствования до глубокого оглушения и сопора, выраженная соматическая патология), которое может потребовать длительной интенсивной терапии в послеоперационном периоде, вмешательство на гематоме рекомендовано дополнять установкой датчика измерения внутричерепного давления [1].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
-
Рекомендуется при удалении путаменальных, мозжечковых, вентрикулярных кровоизлияний проведение пункционной аспирации гематомы с использованием нейронавигации [38, 103, 165-170].
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5)
-
Рекомендуется после интраоперационной аспирации кровипри путаменальных, мозжечковых, вентрикулярных гематомахпроводить локальный фибринолиз оставшихся сгустков крови [38, 103, 165-170, 240].
Уровень убедительности рекомендаций C(уровень достоверности доказательств — 4)
Комментарий. При фибринолизе для однократного введения используют 5000-60000 МЕ #урокиназы, 50-100 тыс. МЕ #проурокиназы** [103, 240]. Введение антифибринолитических средств и аспирацию лизированной крови осуществляют каждые 6-12 часов в зависимости от вида препарата. Оптимальное время дренирования гематомы без увеличения риска инфекционных осложнений, связанных с наличием дренажа и интратекальным введением препарата — 24-72 часа.Ни один из препаратов, используемых при локальном фибринолизе кровоизлияний, в Российской Федерации для интратекального введения не сертифицирован.
Алгоритм ведения пациентов с ГИ представлен на рис. 1 Приложения Б.
2.3. Послеоперационная терапия при ГИ
После операции пациент находится в отделении нейрореанимации.
-
Рекомендуется проведение контрольной КТ головного мозга в течение 24 часов после операции. В период проведения фибринолиза рекомендуется выполнять КТ каждые 24 часа. После удаления дренажа рекомендуется проведение КТ на 7 и 21 сутки. При ухудшении (неврологическом) рекомендуется экстренно повторять КТ [103, 240]
Уровень убедительности рекомендаций C(уровень достоверности доказательств — 5).
Для проведения ВЧД-ориентированной интенсивной терапии рекомендуется проведение мониторирования внутричерепного давления до его стойкой нормализации (менее 20 мм рт.ст.) [1, 142]
3. Лечение артериовенозных мальформаций
3.1. Хирургическое лечение.
- При небольших размерах артериовенозной мальформации, ее компактном строении, доступной локализации и высоком риске повторного разрыва рекомендовано удаление и ВМГ, и АВМ [35].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При АВМ большого размера, их размытом строении, труднодоступной локализации и дренировании в глубинную венозную систему рекомендовано изолированное удаление ВМГ без иссечения мальформации [35]
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
Комментарий. Работ, посвященных удалению гематомы без иссечения АВМ, обнаружить не удалось. При разрыве АВМ больших полушарий и наличии ВМГ объемом более 30 мл целесообразно выполнение экстренной операции – удаления гематомы с возможным иссечением мальформации [171].
- При разрыве АВМ и развитии окклюзионной гидроцефалии рекомендовано выполнение экстренной операции – вентрикулостомии [172, 173].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При кровоизлиянии из субтенториальной АВМ неотложная операция рекомендована при диаметре ВМГ более 3 см со сдавлением ствола мозга, ухудшением состояния пациента или появлении окклюзионной гидроцефалии [142].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При разрыве АВМ и отсутствии угрожающих жизни ВМГ, гидроцефалии, а также гемодинамически связанных и интранидальных аневризм, хирургическое выключение мальформации из кровотока рекомендовано выполнять в отсроченном периоде, спустя 2-4 недели от кровоизлияния [174].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
3.2. Эндоваскулярное лечение.
- При АВМ размером более 3 см, наличии высокопоточных фистул и труднодоступном расположении перед резекцией мальформации рекомендовано выполнять ее предоперационную эмболизацию [175, 176, 177].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- Эмболизация АВМ перед радиохирургией рекомендована при больших размерах мальформации, наличии аневризм и артериовенозных фистул [178].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При АВМ небольших размеров, ее фистулезном или однокомпартментном строении, небольшом количестве афферентов и их большом диметре в случае невозможности открытой операции рекомендовано выполнять тотальную эмболизацию мальформации [179, 180,181].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- При невозможности тотальной окклюзии АВМ, но наличии интранидальных аневризм, артериовенозных фистул и грубого синдрома “обкрадывания” рекомендовано выполнять паллиативную (заведомо частичную) эмболизацию гемодинамически слабых структур АВМ [182, 183].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- При разрыве АВМ и наличии гемодинамически связанных и интранидальных аневризм и венозных стриктур эмболизацию мальформации рекомендовано выполнять в первые несколько суток от разрыва [182,184].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- Для прогнозирования осложнений после эмболизации АВМ рекомендовано применять шкалу Buffaloscore (2015, см. приложение Г) [46].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- Для эмболизации плексиформных АВМ рекомендовано применять эмболизаты[183, 185, 186, 187]:
— оникс 18
Уровень достоверности доказательств 3, уровень убедительности рекомендаций C.
— PHIL 25% и 30%
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
— squid 12 и 18
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- Для эмболизации фистулезных АВМ рекомендовано применять эмболизаты [183, 185, 186, 187]:
— спирали
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
— цианоакрилаты
Уровень достоверности доказательств 3, уровень убедительности рекомендаций C.
— оникс 36
Уровень достоверности доказательств 3, уровень убедительности рекомендаций С.
— PHIL 35%
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
— катетеры с раздуваемым баллоном
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- Трансвенозную эмболизацию АВМ вместо трансартериальной рекомендовано выполнять при малых размерах мальформации (менее 3 см), ее глубинной локализации, компактном ядре, единственной дренирующей вене, извитости и небольшом диаметре афферентов, исключительном кровоснабжение из перфорантных артерий и транзиторном тип кровоснабжения [188].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
3.3. Радиохирургия
- Стереотаксическую радиохирургию АВМ рекомендовано выполнять при труднодоступной локализации мальформации или при наличии соматических заболеваний [77].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- Для радиохирургии АВМ рекомендовано применять гамма-нож (система радиотерапевтическая нейрохирургическая), линейный ускоритель или протонный пучок [178].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- Для однократного облучения АВМ при стереотаксической радиохирургии рекомендовано использовать дозу 16-25 Гр [189].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При облучении АВМ размером более 3 см рекомендовано выполнять объемное стажирование [190]
Уровень достоверности доказательств 3, уровень убедительности рекомендаций C.
- При неполной облитерации АВМ через 3 года после радиохирургии рекомендовано ее повторное облучение той же дозой (16-25 Гр) [178].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При наличии гемодинамически связанных с АВМ аневризм и артериовенозных фистул облучение мальформации не рекомендуется [189].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- Облучение АВМ с разрывом рекомендовано выполнять через 6-12 недель после кровоизлияния [191].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- Для определения показаний к радиохирургии на гамма-ноже рекомендовано применяют шкалы RBAS (2002 и 2008, см. приложение Г) и VRAS (2013, см. приложение Г) [42, 49, 148].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- Для определения показаний к радиохирургии на линейном ускорителе рекомендовано применяют шкалу Heidelberg score (2012, см. приложение Г) [192].
Уровень достоверности доказательств 2, уровень убедительности рекомендаций B.
- Для определения показаний к радиохирургии на протонном пучке рекомендовано применяют шкалу PRAS (2014, см. приложение Г) [50].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
3.4. Тактика хирургического лечения при отсутствии жизнеугрожающих ВМГ
- При отсутствии угрожающей жизни ВМГ и окклюзионной гидроцефалии для определения показаний к резекции АВМ рекомендовано применять классификации S-M (1986), Lawton (2003) и Lawton-Young (2010) (см. приложение Г10, Г11 и Г18) [40,41, 42].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- При АВМ 1-2 балла по S-M, имеющих компактное строение и расположенных вне высокозначимых функциональных зон головного мозга (первичный двигательный центр, подкорковые ядра и ствол мозга) рекомендована резекция [193, 194,195].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- При АВМ 1-2 балла по S-M, имеющих размытое строение и расположенных в высокозначимых функциональных зонах головного мозга (первичный двигательный центр, подкорковые ядра и ствол мозга) рекомендована радиохирургия [195,196, 241].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При АВМ 3 балла по S-M и размере менее 3 см (тип S1V1E1) рекомендована резекция [197].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- При АВМ 3 балла по S-M размером от 3 до 6 см, расположенных вне значимых зон, рекомендована индивидуальная тактика лечения [197].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- При АВМ 3 балла по S-M размером от 3 до 6 см, расположенных в функционально значимых зонах, рекомендовано консервативное лечение [197].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- При АВМ 4-5 баллов по S-M чаще всего рекомендовано консервативное лечение [198].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- Выключение из кровотока АВМ 4-5 по S-M рекомендовано лишь при высоком риске повторного разрыва, фармакорезистентной эпилепсии и прогрессирующем неврологическом дефиците. Таким пациентам рекомендовано выполнять комбинированное лечение в многопрофильных центрах [198,199].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
3.5. Послеоперационное ведение пациентов
- При небольших АВМ без разрыва и отсутствии хирургических осложнений рекомендовано экстубировать пациентов в операционной с последующей транспортировкой в отделение нейрореанимации [200].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При мальформациях среднего и большого размера без кровоизлияния, а также при небольших АВМ с разрывом или возникновения интраоперационных осложнений рекомендовано продолжать медикаментозную седацию до выполнения контрольных КТ и ЦА или КТА [200].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- В послеоперационном периоде после резекции АВМ рекомендовано контролировать АД [201, 203].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- В послеоперационном периоде после выключения из кровотока АВМ 1-3 балла по S-M рекомендовано поддерживать систолическое АД менее 140 мм рт. ст. [202, 203].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- В послеоперационном периоде после окклюзии АВМ 4-5 баллов по S-M рекомендовано поддерживать среднее АД на уровне 70 мм рт. ст. и менее при перфузионном давлении более 50 мм рт. ст. [201].
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- После резекции АВМ рекомендовано выполнять контрольную КТ головного мозга в течение суток от операции [203].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- После выявлении при послеоперационной КТ головного мозга угрожающей внутричерепной гематомы рекомендовано выполнение повторной операции – удаления гематомы [200].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При выявлении при послеоперационной КТ значимого отека головного мозга рекомендовано проводить мероприятия по мониторингу и снижению ВЧД [200].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- Для исключения остаточной АВМ после ее резекции рекомендовано выполнять ЦА [77].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- При выявлении остаточной АВМ при послеоперационной ЦА рекомендовано выполнять дальнейшее ее выключение из кровотока при помощи резекции, эмболизации или радиохирургии [77, 195,200, 204, 205]
Уровень достоверности доказательств 4, уровень убедительности рекомендаций C.
- После радиохирургии АВМ рекомендовано выполнять контрольные МРТ головного мозга каждые 6-12 месяцев [77, 178].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
- После радиохирургии АВМ при ее тотальной облитерации по данным МРТ рекомендовано выполнить ЦА для подтверждения полноты окклюзии мальформации [77, 178].
Уровень достоверности доказательств 5, уровень убедительности рекомендаций C.
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
-
Реабилитационные мероприятия рекомендовано проводить в соответствии с общими принципами реабилитации неврологических и нейрохирургических пациентов [206].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
Прогноз
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Крупные медицинские стационары (национальные и федеральные нейрохирургические центры, областные, краевые и республиканские клинические больницы), оказывающие специализированную помощь пациентам с ГИ (в том числе с САК), на основании собственных научных исследований и практического опыта могут разрабатывать и утверждать на заседании врачебной комиссии (за подписью главврача) или заседании кафедры неврологии и нейрохирургии (за подписью заведующего кафедры) собственные («внутренние») протоколы лечения пациентов с САК.
«Внутренний» протокол лечения пациентов с ГИв рамках конкретного стационара может вносить дополнения, но не должен вступать в противоречие с основными положениями настоящих клинических рекомендаций.
Госпитализация
Организация оказания медицинской помощи
1. Показания к госпитализации.
Все пациенты с ОНМК подлежат госпитализации.
Первичная госпитализация пациента с клинической картиной ОНМК должна экстренно осуществляться в первичное сосудистое отделение (ПСО), где имеются службы нейровизуализации (КТ и МРТ) и возможность проведения интенсивной терапии.
После верификации ОНМК по геморрагическому типу необходима срочная консультация врача-нейрохирурга для решения вопроса о необходимости перевода пациента в нейрохирургический стационар.
Пациент с любой формой ГИ (ВМГ, ВЖК, САК) должен быть переведен в Региональный сосудистый центр, где имеется нейрохирургическое отделение.
2. Организация консультативной нейрохирургической помощи
Оперативная круглосуточная консультативная помощь пациентам с ГИ (в том числе с САК) осуществляется выездными консультативными нейрохирургическими бригадами, сформированными на базе отделений по оказанию хирургической помощи пациентам с острой сосудистой патологией головного мозга (как правило, на базе многопрофильного стационара скорой медицинской помощи).
При невозможности выездной консультации врача-нейрохирурга, показана телемедицинская консультация врача-нейрохирурга из медицинских стационаров, оказывающих специализированную помощь пациентам сСАК и другими формами ГИ. В ходе телемедицинской консультации возможно обсуждение плана обследования и тактики лечения пациента, а также согласование условий перевода пациента в другой стационар.
3. Госпитализация пациентов с нетравматическим внутричерепным кровоизлиянием в нейрохирургический стационар
Пациента с сосудистой нейрохирургической патологией и кровоизлияниемнеобходимогоспитализировать в стационары, где имеются:
А. Нейрохирургическое отделение;
Б. Специалисты, владеющие опытом прямых микрохирургических операций по поводу АГМ, АВМ, ГИ;
В. Специалисты, владеющие опытом эндоваскулярного выключения АГМ и АВМ;
Г. Специалисты, владеющие опытом минимально инвазивной хирургии ГИ;
Д. Отделение лучевой диагностики, оснащенное аппаратурой для проведения КТ или МРТ,спиральной КТА, МРА.
Е. Ангиографическая операционная дляпроведения церебральной ангиографии (ЦА) и выполнения эндоваскулярных операций;
Ж. Операционная,оснащенная оборудованием для микрохирургии и минимально инвазивной нейрохирургии (операционный микроскоп, микрохирургический инструментарий, съемные и постоянныенемагнитные клипсы, прибор для интраоперационной контактной допплерографии, система для стереотаксической нейронавигации /планирования, эндовидеоскопический комплекс для выполнения нейрохирургических операций);
З. Отделение нейрореанимации.
4. Перевод в неврологический стационар
Перевод пациента из нейрохирургического в неврологический стационар для дальнейшего восстановительного лечения показан при удовлетворительном заживлении послеоперационной раны и отсутствии хирургических осложнений.
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
-
С целью профилактики развития мозговых сосудистых катастроф у пациентов с заболеваниями сердечно-сосудистой системы рекомендовано контролирование артериального давления, повышение физической активности, контролирование веса тела, правильное питание, отказ от курения [14, 207].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
-
Пациентам с выявленными пороками сосудов головного мозга (аневризма, артериовенозная мальформация) рекомендовано исследование сосудов головного мозга у родственников первой линии родства (КТ или МРТ головного мозга с ангиографией) для выявления сосудистой патологии [207, 208].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
-
Пациентам с сосудистыми заболеваниями головного мозга (аневризма, артериовенозная мальформация, перенесенное гипертензивное кровоизлияние) рекомендовано диспансерное наблюдение врачом-неврологом [208].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
-
После операции по поводу аневризмы головного мозга рекомендовано выполнение контрольных исследований (КТА или МРА головного мозга) через 6-12 месяцев после операции для исключения повторного заполнения аневризмы и новообразованных аневризм [208,209].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
-
Пациентам с АВМ независимо от проводимых лечебных мероприятий и их эффективности рекомендуется длительное диспансерное наблюдение [208,209].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5).
Комментарий. Целью наблюдения является выявление прогрессирования, рецидива заболевания, коррекции эпилептического синдрома. У пациентов, оперированных по поводу АВМ, в послеоперационном периоде возможно развитие повторного внутричерепного кровоизлияния. Наиболее частыми причинами этих осложнений являются: реканализация мальформаций, резидуальная часть мальформации, сопутствующая аневризма. Продолжительность диспансерного наблюдения: после эрадикации АВМ и отсутствии клинических проявлений — не менее 5 лет; во всех остальных случаях — пожизненно.
Группы наблюдения:
I. Пациенты с неоперабельными АВМ.
II. Пациенты с резидуальными АВМ после вмешательств.
III. Пациенты после эрадикации (удаления, тотальной облитерации) АВМ.
IV. Пациенты после радиохирургического лечения АВМ.
В большинстве случаев содержание диспансерного наблюдения ограничивается проведением коррекции эпилептиформного синдрома, контроля состояния АВМ.
-
После радиохирургии рекомендуется:
— МРТ-МРА через 6 месяцев, затем ежегодно в течение 3 лет [248].
— селективная ангиография через 3 года после облучения для верификации облитерации АВМ. При отсутствии полной облитерации решается вопрос о повторной радиохирургии или микрохирургическом удалении АВМ [248].(
Уровень убедительности рекомендаций С (уровень достоверности доказательств -5
Информация
Источники и литература
-
Клинические рекомендации Ассоциации нейрохирургов России
- 1. Крылов В.В., Дашьян В.Г., Буров А.С., Петриков С.С. Хирургия геморрагического инсульта. — М.: Медицина, 2012. — 336 с.
2. Effect of Untreated Hypertension on Hemorrhagic Stroke / D. Woo [et all.] // Stroke.- 2004.- 35.- pp: 1703-8.
3. Barnes, B. et all. Intracerebral hemorrhage secondary to vascular lesions / B. Barnes, C.M. Cawley, D.L. Barrow // Neurosurgery clinics of North America.- 2002.- Vol.13.- pp: 289-297.
4. JE D. A., Romero J. M. Advanced CT imaging in the evaluation of hemorrhagic stroke //Neuroimaging clinics of North America. – 2011. – Т. 21. – №. 2. – С. 197-213, ix.
5. Ворлоу, Ч.П. и др. Инсульт. Практическое руководство для ведения больных / Ч.П. Ворлоу [и др.].- СПБ.: Политехника, 1998.- 630 с.: ил.
6. Skidmore, C.T. et all.Spontaneous intracerebral hemorrhage: epidemiology, pathophysiology, and medical management / C.T. Skidmore, J. Andrefsky // Neurosurgery clinics of north America.- 2002.- 13.- pp: 281 – 288.
7. Teasdale G, Jennett B. Assessment of coma and impaired consciousness. A practical scale. Lancet. 1974. Vol. 304 (7872). P. 81–84. doi:10.1016/S0140-6736(74)91639-0.
8. Hunt W. E., Hess R. M. Surgical risk as related to time of intervention in the repair of intracranial aneurysms. // J. Neurosurg. -1968. – vol. 28. – p. 14-20.
9. Fisher CM, Kistler JP, Davis JM. Relation of cerebral vasospasm to subarachnoid hemorrhage visualized by computerized tomographic scanning. Neurosurgery 1980; 6:1–9.
10. Frontera JA, Claassen J, Schmidt JM, et al. Prediction of symptomatic vasospasm after subarachnoid hemorrhage: the modified Fisher scale. Neurosurgery 2006; 59:21–27.
11. Graeb DA, Robertson WD, Lapointe JS, Nugent RA, Harrison PB. Computed tomographic diagnosis of intraventricular hemorrhage. Etiology and prognosis. Radiology. 1982;143(1):91-6. D0I:10.1148/radiology.143.1.6977795.
12. Элиава Ш. Ш., Яковлев.С.Б., Белоусова О. Б., Пилипенко Ю. В., Хейреддин А. С., Шехтман О. Д., Окишев Д. Н., Коновалов А. Н., Микеладзе К. Г., Арустамян С. Р., Бочаров А. В., Бухарин Е. Ю., Курдюмова Н. В., Табасаранский Т. Ф., Принципы выбора метода хирургического лечения больных в остром периоде разрыва церебральных аневризм. Журнал Вопросы нейрохирургии имени Н. Н. Бурденко. , 2016(№5.- Т80.): С. 15-22
13. Пилипенко Ю.В., Коновалов Ан Н., Элиава Ш.Ш., Белоусова О.Б., Окишев Д.Н., Сазонов И.А., Табасаранский Т.Ф. Определение оправданности и эффективности декомпрессивной трепанации черепа у больных с субарахноидальным кровоизлиянием после микрохирургического выключения аневризм // Вопросы нейрохирургииимени Н.Н.Бурденко. — 2018. — № 1. — С. 59–71.
14. Connolly E.S. Jr., Rabinstein A.A., Carhuapoma J.R., Derdeyn C.P., Dion J., Higashida R.T., Hoh B.L., Kirkness C.J., Naidech A.M., Ogilvy C.S., Patel A.B., Thompson B.G., Vespa P. Guidelines for the management of aneurysmal subarachnoid hemorrhage: a guideline for healthcare professionals from the American Heart Association // American Stroke Association Stroke — 2012. — 43(6) — P. 1711-1737.
15. Diringer M.N., Bleck TP, Claude Hemphill J 3rd, Menon D, Shutter L, Vespa P, Bruder N, Connolly ES Jr, Citerio G, Gress D, Hänggi D, Hoh BL, Lanzino G, Le Roux P, Rabinstein A, Schmutzhard E, Stocchetti N, Suarez JI, Treggiari M, Tseng MY, Vergouwen MD, Wolf S, Zipfel G. Critical care management of patients following aneurysmal subarachnoid hemorrhage: recommendations from the Neurocritical Care Society»s Multidisciplinary Consensus Conference // Neurocrit. Care. — 2011. — 15(2) — P. 211-240.
16. Fernández-L A. et al. Hereditary hemorrhagic telangiectasia, a vascular dysplasia affecting the TGF-β signaling pathway //Clinical medicine & research. – 2006. – Т. 4. – №. 1. – С. 66-78.
17. Nishida T. et al. Brain arteriovenous malformations associated with hereditary hemorrhagic telangiectasia: gene–phenotype correlations //American Journal of Medical Genetics Part A. – 2012. – Т. 158. – №. 11. – С. 2829-2834.
18. Saleh M. et al. Brain arteriovenous malformations in patients with hereditary hemorrhagic telangiectasia: clinical presentation and anatomical distribution //Pediatric neurology. – 2013. – Т. 49. – №. 6. – С. 445-450.
19. Macmurdo C. F. et al. C., Teng, J. M., Bernstein, JA and Stevenson, DA 2016. RASA1 somatic mutation and variable expressivity in capillary malformation/arteriovenous malformation (CM/AVM) syndrome //Am. J. Med. Genet. – Т. 170. – С. 1450-1454.
20. Morales-Valero S. F. et al. Are parenchymal AVMs congenital lesions? //Neurosurgical focus. – 2014. – Т. 37. – №. 3. – С. E2.
21. Aboian M. S. et al. The putative role of the venous system in the genesis of vascular malformations //Neurosurgical focus. – 2009. – Т. 27. – №. 5. – С. E9.
22. Aoun S. G., Bendok B. R., Batjer H. H. Acute management of ruptured arteriovenous malformations and dural arteriovenous fistulas //Neurosurgery Clinics. – 2012. – Т. 23. – №. 1. – С. 87-103.
23. Duong D. H. et al. Feeding artery pressure and venous drainage pattern are primary determinants of hemorrhage from cerebral arteriovenous malformations //Stroke. – 1998. – Т. 29. – №. 6. – С. 1167-1176.
24. Todaka T. et al. Analysis of mean transit time of contrast medium in ruptured and unruptured arteriovenous malformations: a digital subtraction angiographic study //Stroke. – 2003. – Т. 34. – №. 10. – С. 2410-2414.
25. Graf C. J., Perret G. E., Torner J. C. Bleeding from cerebral arteriovenous malformations as part of their natural history //Journal of neurosurgery. – 1983. – Т. 58. – №. 3. – С. 331-337.
26. Kim E. J. et al. The relationship of coexisting extranidal aneurysms to intracranial hemorrhage in patients harboring brain arteriovenous malformations //Neurosurgery. – 2004. – Т. 54. – №. 6. – С. 1349-1358.
27. Mast H. et al. ‘Steal’is an unestablished mechanism for the clinical presentation of cerebral arteriovenous malformations //Stroke. – 1995. – Т. 26. – №. 7. – С. 1215-1220.
28. Higgins J. N. P., Kirkpatrick P. J. Stenting venous outflow gives symptomatic improvement in a patient with an inoperable brainstem arteriovenous malformation //British journal of neurosurgery. – 2013. – Т. 27. – №. 5. – С. 698-700.
29. Deng X. et al. Comparison of language cortex reorganization patterns between cerebral arteriovenous malformations and gliomas: a functional MRI study //Journal of neurosurgery. – 2015. – Т. 122. – №. 5. – С. 996-1003.
30. Fierstra J. et al. Impaired peri-nidal cerebrovascular reserve in seizure patients with brain arteriovenous malformations //Brain. – 2011. – Т. 134. – №. 1. – С. 100-109.
31. КоноваловА.Н., КрыловВ.В., ФилатовЮ.М., ЭлиаваШ.Ш., БелоусоваО.Б., ТкачевВ.В., ПарфеновВ.Е., СвистовД.В., АнтоновГ.И., ЛазаревВ.А., ИвановаН.Е., ПирадовМ.А., ПирскаяТ.Н., ЛапатухинВ.Г., СкороходА.А., КурдюмоваН.В., ЛубнинА.Ю., Цейтлин A.M. Рекомендательныйпротоколведениябольныхссубарахноидальнымкровоизлияниемвследствиеразрывааневризмголовногомозга. // ЖурналвопросынейрохирургииимН. Н. Бурденко. – 2006. — №3. – с. 3 – 11.
32. КрыловВ.В., ДашьянВ.Г., ШатохинТ.А., ШетоваИ.М., ЭлиаваШ.Ш., БелоусоваО.Б., ОрловК.Ю., ДубовойА.В., АсратянС.А., КамбиевР.Л., ЧечуловП.В., МаксимовВ.В., КолотвиновВ.С., КравецЛ.Я., МячинН.Л., РодионовС.В., КосмачевМ.В., ЯхонтовИ.С., МожейкоР.А., КожаевЗ.У., ЕлфимовА.В., ШнякинП.Г., АлексеевА.Г., ХасаншинЭ.М., КушнирукП.И., ДедковД.С. ХирургическоелечениецеребральныханевризмвРоссийскойФедерации. Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2018;82(6): 5-14.
33. Michelsen W. J. Natural history and pathophysiology of arteriovenous malformations //Clinical neurosurgery. – 1979. – Т. 26. – С. 307-313.
34. Al-Shahi R. et al. Prevalence of adults with brain arteriovenous malformations: a community based study in Scotland using capture-recapture analysis //Journal of Neurology, Neurosurgery & Psychiatry. – 2002. – Т. 73. – №. 5. – С. 547-551.
35. Starke R. M. et al. Treatment guidelines for cerebral arteriovenous malformation microsurgery //British journal of neurosurgery. – 2009. – Т. 23. – №. 4. – С. 376-386.
36. González-Duarte A. et al. Recurrent primary cerebral hemorrhage: frequency, mechanisms, and prognosis //Stroke. – 1998. – Т. 29. – №. 9. – С. 1802-1805.
37. Stapf C. et al. Predictors of hemorrhage in patients with untreated brain arteriovenous malformation //Neurology. – 2006. – Т. 66. – №. 9. – С. 1350-1355.
38. Kondziolka D., McLaughlin M. R., Kestle J. R. W. Simple risk predictions for arteriovenous malformation hemorrhage //Neurosurgery. – 1995. – Т. 37. – №. 5. – С. 851-855.
39. Ogilvy C. S. et al. Recommendations for the management of intracranial arteriovenous malformations: a statement for healthcare professionals from a special writing group of the Stroke Council, American Stroke Association //Circulation. – 2001. – Т. 103. – №. 21. – С. 2644-2657.
40. Spetzler R. F., Martin N. A. A proposed grading system for arteriovenous malformations //Journal of neurosurgery. – 1986. – Т. 65. – №. 4. – С. 476-483.
- 1. Крылов В.В., Дашьян В.Г., Буров А.С., Петриков С.С. Хирургия геморрагического инсульта. — М.: Медицина, 2012. — 336 с.
Информация
Список сокращений
АГМ – аневризма головного мозга
АВМ – артериовенозная мальформация
АД – артериальное давление
АКБМ – артериальный круг большого мозга
аСАК – аневризматическое САК
ВМГ – внутримозговая гематома
ВЖК – внутрижелудочковое кровоизлияние
ВСА – внутренняя сонная артерия
ВЧГ – внутричерепная гипертензия
ВЧД – внутричерепное давление
ГИ – геморрагический инсульт
ДТЧ – декомпрессивная трепанация черепа
ЗНМА – задняя нижняя мозжечковая артерия
ИВЛ — искусственная вентиляция легких
КТ – компьютерная томография
КТА – компьютерно-томографическая ангиография
ЛСК – линейная скорость кровотока
МЕ – международные единицы
МНО – международное нормализованное отношение
МРА – магнитно-резонансная ангиография
МРТ – магнитно-резонансная томография
НВД – наружный вентрикулярный дренаж
ОНМК — острое нарушение мозгового кровообращения
ПМА – передняя мозговая артерия
ПСА – передняя соединительная артерия
САК – субарахноидальное кровоизлияние
САД – систолическое артериальное давление
СМА – средняя мозговая артерия
СРХ – стереотаксическая радиохирургия
СДГ – субдуральная гематома
ТКДГ – транскраниальная допплерография
ТМО – твердая мозговая оболочка
ЦА – церебральная ангиография
ЦВ – церебральный вазоспазм
ЦПД – церебральное перфузионное давление
ЦВ – церебральный вазоспазм
ЧМН – черепно-мозговые нервы
ЧСС – частота сердечных сокращений
ШКГ – шкала комы Глазго
ЭКГ – электрокардиография
S-M – классификация Spetzler-Martin
Термины и определения
Локальный фибринолиз гематомы – введение ферментных препаратов в толщу внутримозговой гематомы путем стереотаксической пункции для более быстрого ее перехода из плотной в жидкую форму и последующей аспирации через тонкий катетер.
Открытое удаление внутримозговой гематомы – удаление внутримозговой гематомы путем трепанации черепа и энцефалотомии.
Эндоскопическая аспирация внутримозговой гематомы – удаление внутримозговой гематомы путем трефинации черепа и использования мини-доступов при помощи эндоскопическогооборудования.
Эндоваскулярная эмболизация АВМ – суперселективное введение в афференты и ядро мальформации неадгезивных, быстротвердеющих клеевых композиций и спиралей.
Радиохирургия АВМ – стереотаксическое облучение мальформаций на аппарате “гамма-нож” или линейном ускорителе при помощи гамма-частиц, протонов или (значительно реже) альфа-частиц.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Нейрохирурги: Крылов Владимир Викторович, Усачев Дмитрий Юрьевич, Дашьян Владимир Григорьевич, Элиава Шалва Шалвович,Пилипенко Юрий Викторович, Полунина Наталья Алексеевна, Годков Иван Михайлович, Микеладзе Кетеван Георгиевна, Яковлев Сергей Борисович, Хамурзов Валерий Альбертович, Дмитриев Александр Юрьевич
2. Неврологи: Кольцов Иван Алексеевич, Белоусова Ольга Беннуановна, Щукин Иван Александрович, Фидлер Михаил Сергеевич
3. Анестезиологи и реаниматологи: Лубнин Андрей Юрьевич, Савин Иван Анатольевич, Солодов Александр Анатольевич, Курдюмова Наталья Вячеславовна, Ошоров Андрей Васильевич, Табасаранский Тогрул Фикретович.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. врачи-неврологи
2. врачи-нейрохирурги
3. врачи-анестезиологи-реаниматологи
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
Таблица 3. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
Таблица 4. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств).
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Одним из ключевых элементов патогенеза геморрагического инсульта является перифокальный отек головного мозга, важнейшим элементом которого является вазогенный отек вещества головного мозга, возникающий на фоне нарушения проницаемости гематоэнцефалического барьера при сохранном кровотоке в перифокальной области. С формированием отека головного мозга неразрывно связано также и повышение внутричерепного давления, также являющееся неблагоприятным фактором при геморрагическом инсульте. Консервативные подходы к лечению геморрагического инсульта направлены в том числе на коррекцию вазогенного компонента перифокального отека и повышенного внутричерепного давления.
Одним из препаратов, направленных на указанные патофизиологические механизмы, является осмотический диуретик маннитол**, введение которого приводит к повышению осмотического давления плазмы, за счет чего создаются предпосылки для перераспределения жидкости из тканей в сосудистое русло, в т.ч. и из вещества головного мозга. За счет этого воздействия возможно снижение внутричерепного давления и уменьшение выраженности вазогенного компонента перифокального отека. В настоящее время в инструкции к препарату маннитол** указано противопоказание «геморрагический инсульт». Внесение этого противопоказания в инструкцию к препарату было обусловлено опасениями, что на фоне отмены маннитола** будет развиваться «рикошетное» повышение внутричерепного давления и будет усиливаться перифокальный отек, которые приведут к неблагоприятным исходам заболевания. Последние данные о влиянии маннитола** были получены на обширной выборке пациентов INTERACT2, включившей 2839 пациентов [146]. Назначение маннитола** было безопасным для пациентов: частота возникновения нежелательных явлений в подгруппе пациентов, получавших маннитол**, не превышала их частоту у пациентов, не получавших маннитол**. Таким образом, противопоказание для применения маннитола** при геморрагическом инсульте можно считать не соответствующим современным данным о безопасности данного препарата.
Приложение Б. Алгоритмы действий врача
Рис. 1. Алгоритм ведения (диагностика и выбор метода хирургического лечения при геморрагическом инсульте)
Рис. 2. Выбор метода хирургического лечения пациентов с аневризматическим САК в состоянии Hunt-Hess I-III.
Рис. 3. Тактика лечения пациентов с аневризматическим САК в состоянии Hunt-Hess IV-V (кроме угнетения уровня сознания до умеренной комы и ниже).
Рисунок 4. Алгоритм лечения АВМ.
Приложение В. Информация для пациента
Наблюдение врача-невролога по месту жительства, контроль артериального давления,повышение физической активности, контроль веса тела, правильное питание, отказ от курения.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1. Классификация Hunt-Hess.
Название на русском языке: Классификация Hunt-Hess
Оригинальное название (если есть): Classification of patients with intracranial aneurysms according to surgical risk
Источник (официальный сайт разработчиков, публикация с валидацией): [8]
Тип: шкала оценки
Назначение: оценка хирургического риска в зависимости от времени вмешательства при пластике внутричерепных аневризм
Содержание (шаблон) и ключ (интерпретация):
*Серьезные системные заболевания и/или ангиоспазм, переводят пациента в нижележащую стадию.
Приложение Г2. Степень выраженности кровоизлияния по данным КТ на основании оригинальной и модифицированной шкалы Fisher.
Название на русском языке: шкала Fisher (оригинальная и модифицированная)
Оригинальное название (если есть):Fisher scale,modified Fisher scale
Источник (официальный сайт разработчиков, публикация с валидацией): [9-10]
Тип: шкала оценки
Назначение: оценка степени выраженности кровоизлияния по данным КТ
Содержание (шаблон) и ключ (интерпретация):
Приложение Г3. Степень выраженности внутрижелудочковых кровоизлияний по Graеb D.A.
Название на русском языке: Степень выраженности внутрижелудочковых кровоизлияний по Graеb D.A.
Оригинальное название (если есть): нет
Источник (официальный сайт разработчиков, публикация с валидацией): [11]
Тип: шкала оценки
Назначение: оценка степени выраженности внутрижелудочковых кровоизлияний
Содержание (шаблон) и ключ (интерпретация):
Приложение Г4. Шкала комы Глазго [6]
Название на русском языке: шкала комы Глазго
Оригинальное название (если есть): Glasgow Coma Scale
Источник (официальный сайт разработчиков, публикация с валидацией): [247]
Тип: шкала оценки
Назначение: оценка хирургического риска в зависимости от времени вмешательства при пластике внутричерепных аневризм
Содержание (шаблон):
Ключ (интерпретация):
Приложение Г5. Оценка тяжести состояния пациентов с САК по шкале WFNS
Название на русском языке: Оценка субарахноидального кровоизлияния (САК) Всемирной федерации неврологических хирургов (WFNS)
Оригинальное название (если есть): World Federation of Neurological Surgeons (WFNS) Subarachnoid Hemorrhage (SAH) Grading
Источник (официальный сайт разработчиков, публикация с валидацией):[245]
Тип: шкала оценки
Назначение: Оценка тяжести состояния пациентов с субарахноидальным кровоизлиянием
Содержание (шаблон) и ключ (интерпретация):
0 степень САК по шкале WFNS: неразорвавшаяся аневризма.
I степень САК по шкале WFNS: оценка по шкале комы Глазго 15 баллов, грубый неврологический дефицит (афазия, гемипарез/гемиплегия) отсутствует.
II степень САК по шкале WFNS: оценка по шкале комы Глазго 13-14 баллов, грубый неврологический дефицит отсутствует.
III степень САК по шкале WFNS: оценка по шкале комы Глазго 13-14 баллов, грубый неврологический дефицит присутствует.
IV степень САК по шкале WFNS: оценка по шкале комы Глазго 7-12 баллов, грубый неврологический дефицит присутствует/отсутствует.
V степень САК по шкале WFNS: оценка по шкале комы Глазго 3-6 баллов, грубый неврологический дефицит присутствует/отсутствует.
Приложение Г6. Шкала Hijdra для оценки интенсивности аневризматического САК
Название на русском языке: Шкала Hijdra
Оригинальное название (если есть): Hunt-Hess classification
Источник (официальный сайт разработчиков, публикация с валидацией): [8]
Тип: шкала оценки
Назначение: оценка интенсивности аневризматического субарахноидального кровоизлияния
Содержание (шаблон) и ключ (интерпретация):
Оценка каждой из 10 базальных цистерн и щелей отдельно по шкале в соответствии с количеством крови:
Нет крови = 0
Малое количество = 1
Умеренное количество = 2
Полностью заполнена кровью = 3
Сгустки крови, которые превосходят истинные размеры цистерны или щели, оценивают как 3 балла
Расчет количества крови в субарахноидальном пространстве [сумма баллов]; вариабельность = 0-30
Средний бал используют при неадекватной визуализируемой цистерне или щели
Оценка крови в четырех желудочках мозга
Нет крови = 0
Седиментация в нижней части желудочка = 1
Частично заполнены = 2
Полностью заполнены = 3
Расчет количества крови в желудочках мозга [сумма баллов];
вариабельность = 0-12
Приложение Г7. Классификация степеней выключения аневризм Raymond
Название на русском языке: Классификация Raymond
Оригинальное название (если есть): нет
Источник (официальный сайт разработчиков, публикация с валидацией): [211]
Тип: другое (классификация)
Назначение: оценка степеней выключения аневризм
Содержание (шаблон) и ключ (интерпретация):
Raymond I – полная окклюзия аневризмы
Raymond II – заполнение пришеечной части аневризмы
Raymond III – остаточное заполнение аневризмы
Приложение Г8. Шкала прогнозов исхода внутримозгового кровоизлияния
Название на русском языке: Шкала прогнозов исхода внутримозгового кровоизлияния
Оригинальное название (если есть): The ICH score
Источник (официальный сайт разработчиков, публикация с валидацией): [212]
Тип: шкала оценки
Назначение: оценка прогнозов исхода внутримозгового кровоизлияния
Содержание (шаблон):
Ключ (интерпретация): летальность зависит от количества баллов и составляет: при 0 баллов – 0, при 1 балле – 13%, при 2 баллах – 26%, при 3 баллах – 72%, при 4 баллах – 97%, при 5 – 6 баллах – 100%.
Приложение Г9. Модифицированная шкала Рэнкина
Название на русском языке: шкала Рэнкина
Оригинальное название (если есть): Rankin Scale
Источник (официальный сайт разработчиков, публикация с валидацией): [246]
Тип: другое (классификация)
Назначение: степени ограничения жизнедеятельности пациентов после перенесенного инсульта
Содержание (шаблон) и ключ (интерпретация):
Приложение Г10. Шкала Spetzler-Martin (1986)
Название на русском языке: Шкала Spetzler-Martin
Оригинальное название (если есть): Spetzler-Martin Scale
Источник (официальный сайт разработчиков, публикация с валидацией): [40]
Тип: другое (классификация)
Назначение: система классификации артериовенозных мальформаций
Содержание (шаблон) и ключ (интерпретация): АВМ 1-2 балла имеют низкий риск хирургического лечения, 3 балла – промежуточный, 4-5 баллов – высокий.
Комментарий.
*Дренаж АВМ считают глубинным, если отток крови хотя бы по одной из вен происходит в вену Галена, внутренние вены мозга, базальные вены Розенталя и прецентральные мозжечковые вены.
**Функционально значимые зоны: сенсомоторная, речевая, зрительная кора, гипоталамус, таламус, внутренняя капсула, ствол мозга, ножки и глубокие ядра мозжечка.
Приложение Г11. Шкала Lawton-Young (2010)
Название на русском языке: Шкала Lawton-Young
Оригинальное название (если есть): Grading Scale for Selecting Patients with Brain Arteriovenous Malformations for Surgery
Источник (официальный сайт разработчиков, публикация с валидацией): [42]
Тип: шкала оценки
Назначение: отбор пациентов с артериовенозными мальформациями головного мозга для хирургического вмешательства
Содержание (шаблон):
Ключ (интерпретация): при комбинации с классификацией Spetzler-Martin АВМ 2-6 баллов имеют низкий риск хирургического лечения, 7-10 баллов – высокий.
Приложение Г12. Шкала SICHв упрощенном виде (2010)
Название на русском языке: Шкала SICH
Оригинальное название (если есть): Secondary Intracerebral Hemorrhage Score
Источник (официальный сайт разработчиков, публикация с валидацией): [75]
Тип: шкала оценки
Назначение: выявление пациентов с внутримозговым кровоизлиянием с самым высоким риском наличия основной сосудистой этиологии
Содержание (шаблон):
Ключ (интерпретация):
Рекомендации для клиник, выполняющих КТ-ангиографию не всем больным с нетравматическими внутримозговыми кровоизлияниями:
SICH 0 – КТА и ЦА не показаны.
SICH 1-2 – выполняют КТА и лишь при наличии сосудистой патологии или подозрении на нее проводят ЦА.
SICH 3-6 – выполняют ЦА без КТА
Рекомендация для клиник, в которых всем больным с ВМГ выполняют КТ-ангиографию.
SICH 0-2 – ЦА проводят при наличии сосудистой патологии или подозрении на нее при КТА.
SICH 3-6 – всем больным проводят ЦА вне зависимости от наличия патологии при КТА.
*К высокой вероятности наличия сосудистой аномалии по данным нативной КТ относят:
1) расширенные сосуды или кальцинаты вдоль краев ВМГ;
2) гипердесивные очаги в венозных синусах или в корковых венах на пути предполагаемого венозного дренирования ВМГ;
К низкому риску наличия сосудистой аномалии по данным КТ без контрастирования относят:
1) отсутствие критериев высокого риска наличия сосудистой аномалии (см. выше);
2) расположение ВМГ в подкорковых ядрах, таламусе или стволе мозга.
О среднем риске наличия сосудистой аномалии по данным КТ без контрастирования говорят при отсутствии критериев высокой и низкой вероятности наличия сосудистой аномалии (при лобарных и мозжечковых ВМГ).
**Критерии нарушения коагуляции по шкале SICH:
1) ежедневный прием ацетилсалициловой кислоты** или клопидогреля**;
2) тромбоцитопения менее 50 000 в 1 мкл;
3) МНО более 3,0;
4) активированное частичное тромбопластиновое время более 80 секунд.
Приложение Г13. Классификация Buffalo score (2015)
Название на русском языке: Классификация Hunt-Hess
Оригинальное название (если есть): Buffalo score
Источник (официальный сайт разработчиков, публикация с валидацией): [46]
Тип: шкала оценки
Назначение: система оценки эндоваскулярного лечения церебральных артериовенозных мальформаций
Содержание (шаблон):
Ключ (интерпретация): при АВМ, оцененных в 1-2 балла по Buffalo score, риск осложнений отсутствует, в 3 балла – вероятность осложнений составляет 14%, в 4 балла – 50%, в 5 баллов – 75%
Приложение Г14. Классификация Virginia radiosurgery AVM scale (VRAS, 2013)
Название на русском языке: Классификация VRAS
Оригинальное название (если есть): Virginia radiosurgery AVM scale
Источник (официальный сайт разработчиков, публикация с валидацией): [49]
Тип: шкала оценки
Назначение: прогнозирование исхода после радиохирургического лечения артериовенозных мальформаций
Содержание (шаблон):
Ключ (интерпретация): При радиохирургии АВМ, оцененных в 0 баллов, отличный исход (полная облитерация АВМ без нарастания неврологических нарушений) прогнозируют в 83%, 1 балл – в 79%, 2 балла – в 70%, 3 балла – в 48%, 4 балла – в 39%.
Приложение Г15. Шкала RBAS (Radiosurgery-based AVM score), модифицированный вариант (2008)
Название на русском языке: Шкала RBAS, модифицированный вариант (2008)
Оригинальное название (если есть): Radiosurgery-based AVM score
Источник (официальный сайт разработчиков, публикация с валидацией): [242].
Тип: индекс
Назначение: прогнозирование исходов радиохирургического лечения пациентов с АВМ
Содержание (шаблон):
Оценка АВМ = (0,1) x (объем АВМ в мл) + (0,02) x (возраст пациента в годах) + (0,5) x (расположение мальформации*).
Комментарий.
*Локализация АВМ:
0 баллов – лобная и височная доли
1 балл – теменная, затылочная доли, внутрижелудочковое расположение, мозолистое тело и мозжечок
2 балла – базальные ядра, таламус, ствол мозга.
Ключ (интерпретация): при градации АВМ в 1 балл и менее отличный исход (полная облитерация АВМ без нарастания неврологических нарушений) прогнозируют в 95%, 1,25 балла – в 80%, 1,5 балла – в 70%, 1,75 балла – в 60%, 2 балла – в 50%, более 2 баллов – менее, чем в 40%.
Приложение Г16. Шкала Heidelberg score (2012)
Название на русском языке: Шкала RBAS, модифицированный вариант (2008)
Оригинальное название (если есть): Radiosurgery-based AVM score
Источник (официальный сайт разработчиков, публикация с валидацией): [244]
Тип: индекс
Назначение: определение вероятности облитерации АВМ при радиохирургическом лечении
Содержание (шаблон):
1 балл – возраст пациента 50 лет и менее и размер АВМ менее 3 см;
2 балла – возраст больного более 50 лет или размер мальформации 3 см и более;
3 балла – возраст пациента более 50 лет и размер мальформации 3 см и более.
Ключ (интерпретация): увеличение балла по данной шкале на 1 приводит к снижению вероятности облитерации на 44%.
ПриложениеГ17. Шкала PRAS (Proton radiosurgery AVM scale, 2014)
Название на русском языке: Шкала RBAS, модифицированный вариант (2008)
Оригинальное название (если есть): Radiosurgery-based AVM score
Источник (официальный сайт разработчиков, публикация с валидацией): [243].
Тип: индекс
Назначение: определение вероятности облитерации АВМ при радиохирургическом лечении
Содержание (шаблон):
Градация АВМ = 0,26 x (объем АВМ в мл) + 0,7 x (локализация АВМ*)
*Локализация АВМ
0 баллов – поверхностные АВМ (лобная, височная, теменная, затылочная доли, внтурижелудочковая локализация, мозолистое тело, мозжечок).
1 балл – глубинная локализации АВМ (базальные ядра, таламус, ствол мозга).
Ключ (интерпретация):С увеличением результата оценки по данной классификации снижается вероятность облитерации АВМ.
Приложение Г18. Классификация Lawton (2003)
Название на русском языке: Классификация Lawton (2003)
Оригинальное название (если есть):
Источник (официальный сайт разработчиков, публикация с валидацией): [249].
Тип: классификация
Назначение: классификация артериовенозных мальформаций
Содержание (шаблон):
· S1V1E1 – мальформации размером менее 3 см, дренирующиеся в глубинные вены и расположенные в значимой зоне;
· S2V1E0 – АВМ 3 см и более с глубинным дренированием в незначимой зоне мозга;
· S2V0E1 – образования диаметром 3 см и более без глубинного венозного оттока в функционально значимой зоне;
· S3V0E0 – мальформации более 6 см без глубинных эфферентов вне важной зоны.
Ключ (интерпретация): АВМ S1V1E1 лечат хирургически, S2V0E1 – консервативно, мальформации S2V1E0 требуют индивидуального подхода.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Дата публикации 26 декабря 2022Обновлено 26 декабря 2022
Определение болезни. Причины заболевания
Геморрагический инсульт (Hemorrhagic stroke) — это кровоизлияние в серое или белое вещество головного мозга, которое возникает из-за разрыва сосудов. По-другому его называют внутримозговым кровоизлиянием.
При таком остром и опасном нарушении кровь скапливается, давит на окружающую мозговую ткань и повреждает её, что грозит инвалидностью. Но если помощь оказана вовремя, можно предотвратить необратимые последствия и спасти человеку жизнь.
Геморрагический инсульт относится к острым нарушениям мозгового кровообращения (ОНМК). Чаще всего он случается, когда сосуд в мозге разрывается от резкого повышения артериального давления (АД). Это состояние обычно проявляется внезапной сильнейшей головной болью, тошнотой и нарушением сознания, а также разнообразной очаговой неврологической симптоматикой, например асимметрией лица, выраженной слабостью в руке и/или ноге и др.
Диагноз подтверждается с помощью компьютерной (КТ) или магнитно-резонансной (МРТ) томографии головного мозга. Лечение комплексное и включает в себя адекватную коррекцию АД, поддерживающую терапию и иногда операцию [1].
Распространённость геморрагического инсульта
По данным международных эпидемиологических исследований (World Development Report), инсульт как причина смерти занимает второе-третье место в мире. В России он находится на втором месте после сердечно-сосудистых заболеваний.
Кровоизлияние в мозг может случиться в любом возрасте, но в группе риска — люди старше 50 лет, причём у мужчин оно возникает чаще, чем у женщин [10].
Геморрагический инсульт встречается в пять раз реже, чем ишемический, но умирают от него намного чаще. Это связано с быстрым развитием отёка головного мозга и сдавлением мозговой ткани гематомой (скоплением крови) [4].
Причины и факторы риска геморрагического инсульта
- Артериальная гипертензия (повышенное АД). Из-за постоянных перепадов кровяного давления стенка сосуда становится тоньше, и в какой-то момент она полностью или частично разрывается. При частичном разрыве кровь просачивается через стенку сосуда в окружающие ткани, такой феномен называется диапедезным кровоизлиянием.
- Патология сосудистой стенки, такая как аневризма — выпячивание стенки сосуда из-за её истончения.
- Приём комбинированных оральных контрацептивов (КОК) в сочетании с триптанами, которые используются при мигрени. Сочетание этих препаратов может нарушать гемостаз, т. е. работу свёртывающей и противосвёртывающей систем крови.
- Возраст старше 60 лет, так как со временем сосудистая стенка истончается.
- Злоупотребление алкоголем. Спиртное поражает печень, где вырабатываются важнейшие факторы свёртывания крови. Нарушение их выработки значительно увеличивает риск кровотечений.
- Наркомания. Наркотики могут вызвать резкий спазм (сужение) сосудов и скачок АД, в результате сосуд может разорваться.
- Лечение антикоагулянтами и тромболитиками, которые разжижают кровь.
- Заболевания крови. К ним относится гемофилия, тромбоцитопении (недостаток тромбоцитов) и тромбоцитопатии (нарушение работы тромбоцитов при их нормальном количестве), а также антифосфолипидный синдром, который может стать причиной кровоизлияния в головной мозг у молодых людей.
- Коронавирусная инфекция. Может нарушать соотношение свёртывающей и противосвёртывающей систем крови, что повышает риск геморрагического инсульта [8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы геморрагического инсульта
Признаки геморрагического инсульта довольно яркие. Чаще всего возникает общемозговая симптоматика в виде головной боли и нарушения сознания, а также очаговые неврологические проявления.
- Общемозговая симптоматика:
- Головная боль обычно внезапная, «распирающая изнутри». Часто сопровождается тошнотой и рвотой, иногда с потерей сознания. Рвота при этом не приносит облегчения.
- Нарушение сознания проявляется по-разному: при обширном очаговом кровоизлиянии человек может потерять сознание и даже впасть в кому. В некоторых случаях возникают симптомы раздражения мозговых оболочек (менингеальный синдром), например напряжение заднешейных мышц или судорожные приступы.
- Очаговая неврологическая симптоматика многообразна: может нарушиться речь, зрение и глотание, бывают парезы и параличи, при которых рука и нога с одной стороны тела заметно слабеют или полностью перестают двигаться.
Проявления будут зависеть от расположения гематомы. Например, кровоизлияние в области лобо-теменно-височной коры головного мозга, которая отвечает за движения рук и ног, может привести к их слабости или параличу. В этом случае человек внезапно роняет предметы из рук, падает и теряет сознание. Если сознание сохраняется, человек часто жалуется на тяжёлую головную боль, при этом возникает многократная рвота.
Тяжелее всего протекают ОНМК в области ствола головного мозга, ведь здесь находятся жизненно важные центры: сосудисто-двигательный, дыхательный, терморегуляторный. Также здесь расположен мозжечок — главный орган равновесия и координации движений. Кроме перечисленных структур в стволе головного мозга расположены ядра черепно-мозговых нервов, которые отвечают за симметричность лица, глотание, звучность и чёткость речи, содружественные движения глаз. При стволовом инсульте иногда нарушается дыхание, поднимается температура, наблюдается головокружение, шаткость при ходьбе, неукротимая рвота, слабость в руке или ноге одной половины тела, асимметрия лица, нарушение речи, глотания, звучности голоса, а также нарушение сознания, вплоть до комы [8].
Основные симптомы инсульта нужно знать каждому человеку, чтобы оказать пострадавшему первую помощь и вызвать скорую. Ведь чем раньше больной получит квалифицированную помощь, тем меньше риск тяжёлых осложнений.
Патогенез геморрагического инсульта
Головной мозг кровоснабжают четыре крупных сосуда: две внутренних сонных артерии и две позвоночных. Именно от этих сосудов берут начало все артерии мозга.
При разрыве стенки одного из мозговых сосудов кровь изливается в вещество головного мозга и образуется внутримозговая гематома. Она давит на мозговую ткань и смещает её, что проявляется общемозговой и очаговой неврологической симптоматикой. Из-за гематомы и сопутствующего компенсаторного отёка мозга повышается внутричерепное давление, что может привести к смещению головного мозга в большое затылочное отверстие. Это грозная патология, из-за которой сдавливается ствол мозга.
Если кровь прорывается в желудочковую систему головного мозга (внутрижелудочковое кровоизлияние), то блокируются ликворные пути, по которым ликвор (спинномозговая жидкость) оттекает из желудочковых систем. В результате объём ликвора в желудочках увеличивается, т. е. развивается острая гидроцефалия. Из-за этого стремительно нарастает отёк головного мозга, что также грозит сдавлением его ствола.
Все описанные состояния в большинстве случаев сопровождаются нарушением сознания, вплоть до развития комы, и требуют срочной медицинской помощи [1].
Классификация и стадии развития геморрагического инсульта
Геморрагический инсульт является формой ОНМК. Помимо него к ОНМК относят:
- Ишемический инсульт — повреждение мозговой ткани, которое возникает из-за прекращения или значительного уменьшения притока крови к определённому участку мозга. Чаще всего в его основе лежит атеросклероз мозговых сосудов или их закупорка оторвавшимся тромбом (эмболом), который образовался в сердце.
- Субарахноидальное кровоизлияние (САК) — внезапно возникающее кровоизлияние в субарахноидальное пространство, которое находится между мягкой и паутинной оболочками мозга. Частой причиной САК является разрыв аневризм.
В зависимости от динамики неврологических расстройств выделяют:
- инсульт в развитии («инсульт в ходу») — его определяют, когда неврологическая симптоматика нарастает;
- завершённый инсульт — наблюдается при стабилизации или ослаблении неврологических симптомов [7].
По расположению внутримозговых гематом различают:
- лобарные — гематомы, при которых кровь не выходит за пределы коры и белого вещества соответствующей доли головного мозга;
- латеральные — кровоизлияния в подкорковые ядра (кнаружи от внутренней капсулы);
- медиальные — кровоизлияния в таламус (кнутри от внутренней капсулы);
- смешанные — очаги кровоизлияния расположены в нескольких анатомических областях, такие гематомы встречаются чаще всего [7].
Любая гематома может прогрессировать и вызывать отёк, поэтому при любом расположении требуется срочная помощь.
Если речь идёт об ишемическом инсульте, выделяют несколько периодов:
- острейший — первые 3 суток, из них первые 4,5 часа определяют как «терапевтическое окно»: именно в этот период можно использовать тромболитические препараты (они растворяют тромб, который стал причиной инсульта);
- острый — до 28 суток;
- ранний восстановительный — до 6 месяцев;
- поздний восстановительный — до 2 лет;
- период остаточных явлений — после 2 лет [7].
При геморрагическом инсульте тромболитические препараты не применяют, но периоды примерно совпадают.
Осложнения геморрагического инсульта
Осложнения геморрагического инсульта включают в себя повторные ОНМК, гидроцефалию, тяжёлые необратимые повреждения ствола головного мозга. Кроме того, могут быть такие постинсультные симптомы, как нарушение сна, спутанность сознания, недержание мочи и кала, когнитивные нарушения (например, снижение памяти). Причём эти симптомы могут возникать как в раннем, так и в отдалённом периоде, всё зависит от тяжести состояния.
Длительное лежачее положение может привести к развитию тромбоза в сосудах ног, а оторвавшийся тромб (эмбол) — к тромбоэмболии лёгочной артерии и инфаркту (омертвению) лёгкого. Гиподинамия также повышает риск присоединения инфекции мочевых путей: от простого цистита и пиелонефрита до уросепсиса, при котором бактерии и их токсины из мочеполовой системы массивно попадают в кровоток, распространяются по всему организму и повреждают все органы и системы.
Кроме этого, при длительной неподвижности есть риск развития застойной пневмонии, пролежней и контрактур суставов (т. е. ограничения их движений). При геморрагическом инсульте могут развиваться контрактуры суставов плеча и бедра. Эти суставы самые крупные, их окружает большое количество мышц, а если мышцы не работают нормально, то и сустав становится менее подвижным.
У пациентов, перенёсших инсульт, могут нарушаться необходимые для жизни навыки и способности, включая ходьбу, зрение, ощущения, память, мышление и речь [3]. Всё это значительно ухудшает качество жизни человека и может привести к постинсультной депрессии.
При тяжёлом инсульте иногда нарушается глотание, в результате человек не может нормально есть. Это нарушает метаболизм (обмен веществ) и гомеостаз, что приводит к вторичному повреждению большинства органов и систем.
Диагностика геморрагического инсульта
Алгоритм диагностики:
- Понять, есть ли сейчас инсульт, на основании жалоб, анамнеза (истории) болезни, осмотра, КТ или МРТ головного мозга.
- Определить вид инсульта.
- Установить основную причину кровоизлияния.
- Составить тактику лечения.
- Установить факторы риска, которые могли вызвать инсульт, и скорректировать их, чтобы избежать рецидива.
- Составить тактику реабилитации.
Сбор жалоб, анамнеза и осмотр
Инсульт следует подозревать при любом из следующих признаков:
- внезапная слабость или полная неподвижность руки и/или ноги, асимметрия лица, нарушение глотания, звучности и чёткости речи, снижение зрения, двоение в глазах и др.;
- сильная, неожиданная головная боль;
- внезапная потеря сознания [3].
Инструментальная диагностика
После осмотра, если есть подозрение на инсульт, нужно срочно сделать КТ или МРТ. Часто у пациентов возникает вопрос: что лучше, КТ или МРТ. Оба метода важны и нужны, но в разных ситуациях:
- КТ — метод выбора, если подозревается геморрагический инсульт, так как на КТ лучше видно внутричерепное кровоизлияние.
- МРТ — проводится при подозрении на ишемический инсульт, так как в первые часы ишемии (снижения кровоснабжения) на КТ не всегда видны патологические изменения или они могут быть незначительными. На МРТ очаги ишемии будут хорошо видны. Диффузионно-взвешенная МРТ — наиболее информативный метод в первые часы ишемии, он позволяет увидеть изменения, которые ещё не видны на КТ и классическом МРТ.
Лабораторная диагностика
Помимо результатов инструментальных исследований, оцениваются общеклинические, биохимические анализы крови и мочи, выполняется коагулограмма. Чтобы исключить гипо- или гипергликемию, уровень глюкозы определяется у постели больного глюкометром.
Лабораторные анализы бывают разными в зависимости от сопутствующих заболеваний. Может быть повышение скорости оседания эритроцитов (СОЭ) и уровня лейкоцитов, снижение или повышение глюкозы, изменения в свёртывающей и/или противосвёртывающей системе крови. Анализы интерпретирует лечащий врач.
Лечение геморрагического инсульта
Геморрагический инсульт — это тяжёлая неотложная патология. Квалифицированную медицинскую помощь нужно оказать как можно раньше, лучше всего с момента появления первых симптомов [2].
Первая помощь при подозрении на инсульт
- Не паниковать! Немедленно вызвать бригаду скорой помощи, позвонив по номеру 103 (не важно, с мобильного или домашнего телефона)!
- Обеспечить больному покой, помочь лечь на бок, чтобы в случае рвоты человек не захлебнулся рвотными массами. Положить что-то под голову, чтобы она была слегка приподнята.
- Обеспечить приток воздуха: открыть окно при необходимости, расстегнуть стесняющую одежду. Если больному холодно, накрыть тёплым одеялом.
- Если человек в сознании, уточнить, какие у него есть хронические заболевания, какие лекарства он принимает постоянно. Это сэкономит время, когда приедет бригада врачей.
- Следить за любыми изменениями в состоянии пострадавшего, сообщить о них медикам.
- Нельзя давать больному какие-либо препараты самостоятельно, так как лечение геморрагического и ишемического инсульта совершенно разное, а без КТ и МРТ сложно точно определить тип инсульта.
- Не нужно пытаться напоить или накормить пострадавшего, так как у человека может быть нарушено глотание.
- Если человек потерял сознание, у него нет дыхания и пульса, нужно провести сердечно-лёгочную реанимацию (СЛР): непрямой массаж сердца и искусственную вентиляцию лёгких (дыхание «рот в рот» или «рот в нос»). У человека, который оказывает помощь, должны быть соответствующие знания, как правильно сделать СЛР, получить их можно на специализированных обучающих курсах. Нужно понимать, что эти знания и навыки могут пригодиться каждому.
Врачебная помощь при геморрагическом инсульте
Основой лечения при геморрагическом инсульте является мониторинг состояния, поддержание на должном уровне жизненно важных функций (дыхания, артериального давления, пульса), предупреждение и устранение отёка мозга и специфическое хирургическое лечение.
Как правило, пациентов с ОНМК лечат в специализированных сосудистых центрах с отделением нейрореанимации.
Чтобы снизить артериальное давление, применяются антигипертензивные средства. Исследованиями доказано, что снижение давления в первые 24 часа после госпитализации улучшает прогноз [11]. Снижать АД нужно осторожно, не допуская его резкого падения, так как это может ухудшить состояние пациента [16].
Чтобы предупредить и снизить отёк мозга, в первую очередь приподнимают головной конец постели на 30°, шея при этом не должна быть согнута. Это улучшает венозный отток и снижает внутричерепное давление. Возможно применение гипертонического раствора (0,9%-го раствора хлорида натрия) или Маннитола. Также врачи стараются исключить или снизить интенсивность кашля и эпилептических приступов, так как они повышают внутричерепное давление и могут ухудшить состояние больного [12][16].
Решение вопроса о хирургическом лечении гематомы зависит от многих факторов: её объёма, расположения и состояния больного, от них также зависит методика нейрохирургического вмешательства [10].
Профилактика осложнений геморрагического инсульта
Чтобы предотвратить тромбообразование в сосудах ног и дальнейшую тромбоэмболию лёгочной артерии или инфаркт лёгкого, рекомендуется проводить переменную пневмокомпрессию, если нет противопоказаний (например, острого флебита, тромбоза в зоне воздействия, повреждения кожи и др.) [13][14]. Это аппаратный физиотерапевтический метод, при котором кровь, лимфа и межклеточная жидкость перемещается за счёт сдавливания мягких тканей. Проводится с помощью устройства, состоящего из насоса и надувных рукавов, перчаток или сапог.
Также для профилактики тромбоэмболии возможно бинтование ног или использование компрессионного трикотажа, но применение только эластической компрессии не уменьшает риски тромбоза глубоких вен ног и не улучшает исходы заболевания [15][16].
Чтобы не допустить присоединения внутрибольничной инфекции, медицинскому персоналу при выполнении манипуляций важно соблюдать принципы асептики и антисептики: использовать средства индивидуальной защиты, стерильные перчатки и инструменты, а также проветривать палату согласно санитарно-эпидемиологическим нормам.
Чтобы предотвратить нарушения метаболизма, если пациент не может нормально питаться сам, проводится нутритивная поддержка (искусственное питание). Для этого необходимо:
- Оценить нутритивный статус пациента. На этом этапе врач определяет состояние организма в зависимости от питания и соотношение мышечной и жировой массы тела. Также оцениваются нутритивные потребности, т. е. какое именно питание нужно человеку.
- Определить, как безопаснее всего вводить питательные вещества: через зонд или внутривенно.
- Оценивать эффективность нутритивной терапии. При этом врач анализирует общее состояние пациента, вес, белковый статус и биохимические показатели крови [9].
Чтобы избежать таких осложнений, как застойная пневмония, инфекции мочевых путей, пролежни и другие, в острой стадии инсульта необходима ранняя активизация больных, т. е. нужно, чтобы пациент как можно раньше начал двигаться и выполнять активную или пассивную лечебную гимнастику под контролем специалиста ЛФК. Сроки ранней активизации индивидуальны, зависят от тяжести состояния, их определяет лечащий врач.
Реабилитация пациентов после ОНМК
Важное значение имеет бытовая и социальная адаптация, лечебная гимнастика, ранняя двигательная и дыхательная активизация больных, логопедические занятия у пациентов с речевыми нарушениями.
Программа восстановления опорно-двигательного аппарата должна быть направлена на предупреждение спастики, т. е. повышенного тонуса мышц (иногда это состояние описывают как «жёсткость» в мышцах). В руке, как правило, спазмированы мышцы-сгибатели, в ноге — разгибатели. Но разрабатывать нужно не только эти группы мышц, но и противоположные, т. е. в руках — группу разгибателей, в ногах — сгибателей.
Предупредить спастику можно с помощью специальных упражнений против гипертонуса, их нужно выполнять под контролем специалиста ЛФК [5]. Чтобы избежать развития контрактур суставов бедра и плеча, важно разрабатывать мышцы, которые их окружают.
Если у человека развивается постинсультная депрессия, требуется помощь психотерапевта или психиатра, так как это состояние может замедлить лечебную, социальную и бытовую реабилитацию.
Прогноз. Профилактика
Несмотря на прогресс в сфере первичной профилактики и лечения, в том числе нейрохирургического, геморрагический инсульт по-прежнему встречается довольно часто и остаётся опасным заболеванием с высокой смертностью [6].
Течение и исход инсультов зависит от расположения гематомы и степени поражения головного мозга, а также от наличия сопутствующих заболеваний и осложнений (пневмонии, ТЭЛА, пролежней и др.).
Общая летальность при кровоизлиянии в мозг может достигать 60–70 %, после удаления внутримозговых гематом она составляет около 50 % [7]. Чаще всего причиной смерти является отёк мозга и последующее сдавление его ствола, в остальных случаях пациенты погибают от осложнений.
После инсульта обычно восстанавливаются в течение 6–12 месяцев. Эффективность реабилитации зависит от выбранной тактики и индивидуальных особенностей человека, но, как правило, полностью восстановить неврологические функции не удаётся. В этом случае очень важно помочь человеку адаптироваться в жизни и в обществе.
Профилактика геморрагического инсульта
Первичная профилактика направлена на то, чтобы предотвратить геморрагический инсульт. Для этого рекомендуется:
- вести здоровый образ жизни: отказаться от алкоголя, бросить курить, быть физически активным, питаться сбалансированно;
- следить за артериальным давлением, при артериальной гипертензии корректировать давление под наблюдением врача;
- при высоком риске развития ОНМК нужно посещать терапевта, кардиолога или невролога не реже одного раза в год или чаще по показаниям, количество посещений определяет лечащий врач.
Вторичная профилактика направлена на предупреждение повторных ОНМК у пациентов, которые перенесли инсульт. Она включает динамическое наблюдение неврологом, кардиологом и при необходимости другими специалистами. У пациентов этой группы регулярно оценивается общий анализ крови, мочи, уровень холестерина, а также проводится УЗИ сосудов и сердца, электрокардиография (ЭКГ) и другие исследования. Объём обследования и его частоту определяет лечащий врач в зависимости от выраженности сосудистой патологии и сопутствующих болезней.
Общие принципы профилактики всех видов ОНМК включают:
- коррекцию артериального давления;
- нормализацию гемостаза;
- гиполипидемическую терапию (снижение уровня холестерина в крови);
- борьбу с гиподинамией;
- радикальные хирургические методы профилактики: каротидную эндартэрэктомию (удаление атеросклеротических бляшек); ангиопластику (расширение суженных или закупоренных сосудов, обычно проводится для лечения атеросклероза), вид и объём операции определяет сосудистый или нейрохирург [7].
Инсу́льт — острое нарушение мозгового кровообращения, характеризующееся внезапным (в течение нескольких минут, часов) появлением очаговой и/или общемозговой неврологической симптоматики, которая сохраняется более 24 часов.
К инсультам относят инфаркт мозга, кровоизлияние в мозг и субарахноидальное кровоизлияние имеющие этиопатогенетические и клинические различия. С учётом времени регрессии неврологического дефицита, особо выделяют преходящие нарушения мозгового кровообращения (неврологический дефицит регрессирует в течение 24 часов, в отличие от собственно инсульта) и малый инсульт (неврологический дефицит регрессирует в течение трёх недель после начала заболевания).
Виды инсульта
Существует три основных вида инсульта: ишемический инсульт, внутримозговое и субарахноидальное кровоизлияние Внутримозговое и (не во всех классификациях) нетравматические подоболочечные кровоизлияния относятся к геморрагическому инсульту. По данным международных многоцентровых исследований, соотношение ишемического и геморрагического инсультов составляет в среднем 4:1—5:1 (80—85 % и 15—20 %).
- Ишемический инсульт или инфаркт мозга. Чаще всего возникает у больных старше 60 лет, имеющих в анамнезе инфаркт миокарда, ревматические пороки сердца, нарушение сердечного ритма и проводимости, сахарный диабет. Большую роль в развитии ишемического инсульта играют нарушения реологических свойств крови, патология магистральных артерий. Характерно развитие заболевания в ночное время без потери сознания.
- Геморрагический инсульт. В научной литературе термины «геморрагический инсульт» и «нетравматическое внутримозговое кровоизлияние» либо употребляются как синонимы, либо к геморрагическим инсультам, наряду с внутримозговым, также относят нетравматическое субарахноидальное кровоизлияние.
- Внутримозговое кровоизлияние — наиболее распространённый тип геморрагического инсульта, чаще всего возникающий в возрасте 45—60 лет. В анамнезе у таких больных — гипертоническая болезнь, церебральный атеросклероз или сочетание этих заболеваний, артериальная симптоматическая гипертензия, заболевание крови и др. Предвестники заболевания (чувство жара, усиление головной боли, нарушение зрения) бывают редко. Обычно инсульт развивается внезапно, в дневное время, на фоне эмоционального или физического перенапряжения
- Субарахноидальное кровоизлияние (кровоизлияние в субарахноидальное пространство). Наиболее часто кровоизлияние происходит в возрасте 30—60 лет. В числе факторов риска развития субарахноидального кровоизлияния называются курение, хронический алкоголизм и однократное употребление алкоголя в больших количествах, артериальная гипертензия, избыточная масса тела.
Симптомы
Инсульт может проявляться общемозговыми и очаговыми неврологическими симптомами.
Общемозговые симптомы инсульта бывают разные. Этот симптом может возникать в виде нарушения сознания, оглушённости, сонливости или, наоборот, возбуждения, также может возникнуть кратковременная потеря сознания на несколько минут. Сильная головная боль может сопровождаться тошнотой или рвотой. Иногда возникает головокружение. Человек может чувствовать потерю ориентировки во времени и пространстве.
На фоне общемозговых симптомов инсульта появляются очаговые симптомы поражения головного мозга. Клиническая картина определяется тем, какой участок мозга пострадал из-за повреждения кровоснабжающего его сосуда
Если участок мозга обеспечивает функцию движения, то развивается слабость в руке или ноге вплоть до паралича. Утрата силы в конечностях может сопровождаться снижением в них чувствительности, нарушением речи, зрения. Подобные очаговые симптомы инсульта в основном связаны с повреждением участка мозга, кровоснабжаемым сонной артерией. Возникают слабости в мышцах (гемипарез), нарушения речи и произношения слов, характерно снижение зрения на один глаз и пульсации сонной артерии на шее на стороне поражения. Иногда появляется шаткость походки, потеря равновесия, неукротимая рвота, головокружение, особенно в случаях, когда страдают сосуды, кровоснабжающие зоны мозга, ответственные за координацию движений и чувство положения тела в пространстве. Наблюдаются приступы головокружения в любую сторону, когда предметы вращаются вокруг человека. На этом фоне могут быть зрительные и глазодвигательные нарушения (косоглазие, двоение, снижение полей зрения), шаткость и неустойчивость, ухудшение речи, движений и чувствительности.
Факторы риска
Факторами риска являются различные клинические, биохимические, поведенческие и другие характеристики, указывающие на повышенную вероятность развития определённого заболевания. Все направления профилактической работы ориентированы на контроль факторов риска, их коррекцию как у конкретных людей, так и в популяции в целом.
- Возраст;
- Артериальная гипертония;
- Заболевания сердца;
- ТИА (транзиторные ишемические атаки) являются существенным предиктором развития как инфаркта мозга, так и инфаркта миокарда;
- Сахарный диабет;
- Курение;
- Асимптомный стеноз сонных артерий.
Многие люди в популяции имеют одновременно несколько факторов риска, каждый из которых может быть выражен умеренно.
Диагностика инсульта
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) — наиболее важные диагностические исследования при инсульте. КТ в большинстве случаев позволяет чётко отдифференцировать «свежее» кровоизлияние в мозг от других типов инсультов, МРТ предпочтительнее для выявления участков ишемии, оценки распространённости ишемического повреждения (это особенно важно в первые 12—24 часа заболевания, когда методом КТ ишемический инсульт может не визуализироваться). При недоступности КТ или МРТ необходимо выполнить эхоэнцефалографию и люмбальную пункцию.
Первая помощь при инсульте
Прежде всего больного необходимо удобно уложить на кровать и расстегнуть затрудняющую дыхание одежду, дать достаточный приток свежего воздуха. Удалить изо рта протезы, рвотные массы. Голова, плечи должны лежать на подушке, чтобы не было сгибания шеи и ухудшения кровотока по позвоночным артериям. При развитии инсульта самыми дорогими являются первые минуты и часы заболевания, именно в это время медицинская помощь может быть наиболее эффективной.
Больной с инсультом транспортируется только в положении лёжа.
Лечение инсульта
Включает в себя проведение курса сосудистой терапии, использование препаратов, улучшающих мозговой обмен, кислородотерапию, восстановительное лечение или реабилитацию (лечебная физкультура, физиолечение, массаж).
В нашем медицинском учреждении имеются возможности для ранней реабилитации больных, перенесших инсульт, на базе неврологического отделения, имеющего прекрасное физиотерапевтическое оборудование и оснащенный кабинет лечебной физкультуры (ЛФК). Врачи — неврологи амбулаторного звена всегда готовы оказать помощь на стадии «предвестников» инсульта и не допустить развития этого серьезного заболевания.

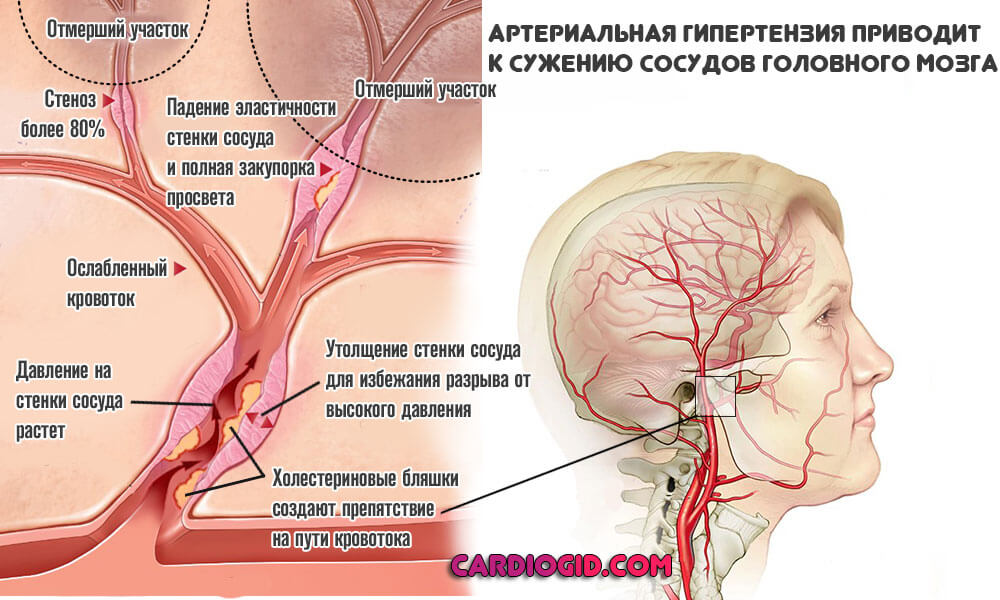
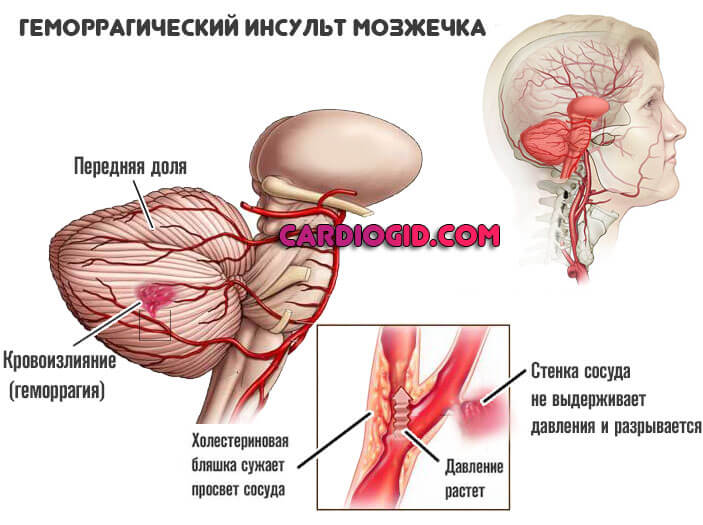
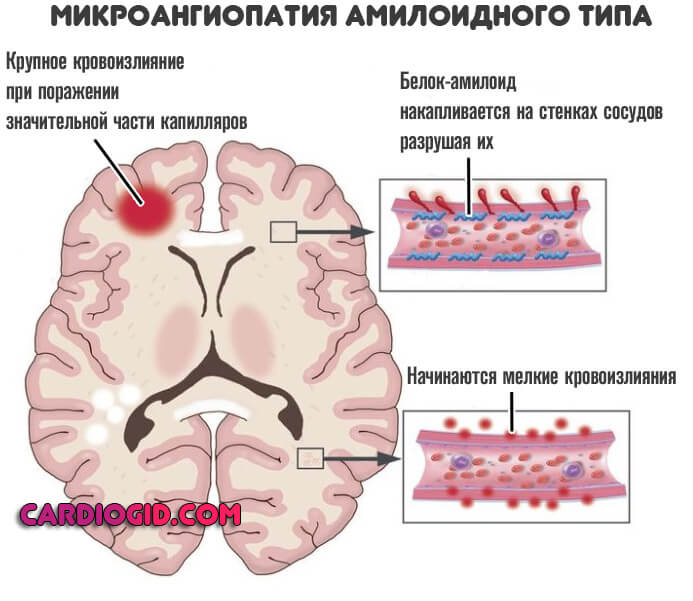
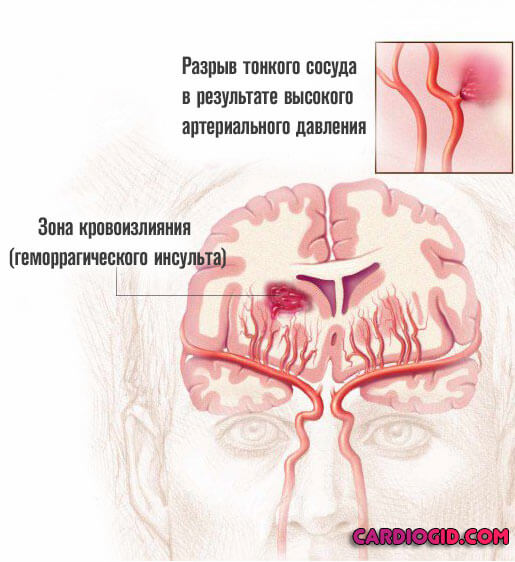
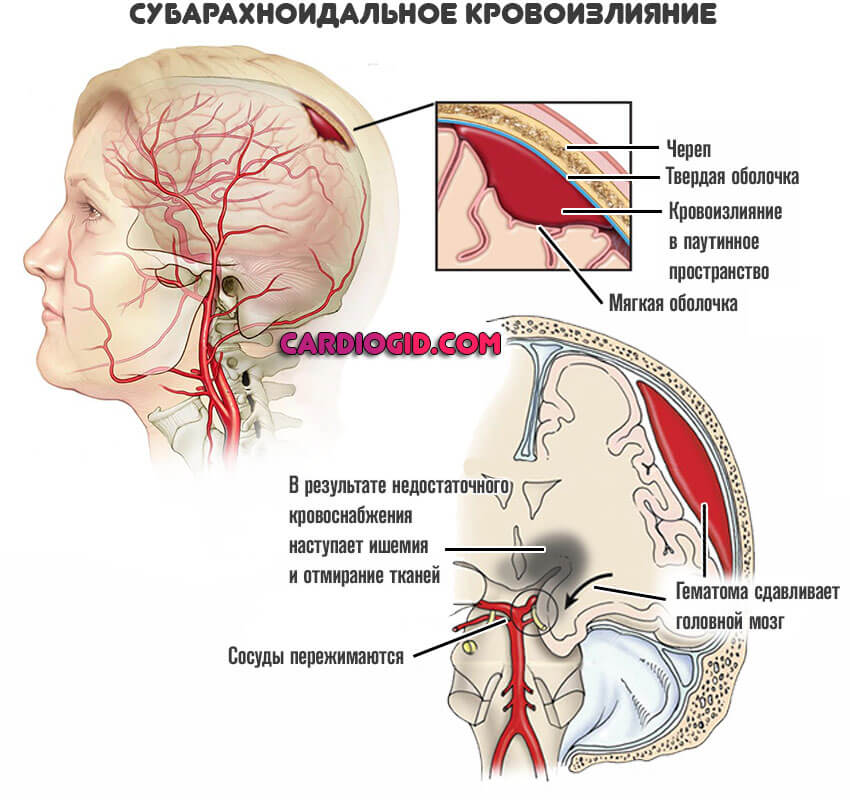
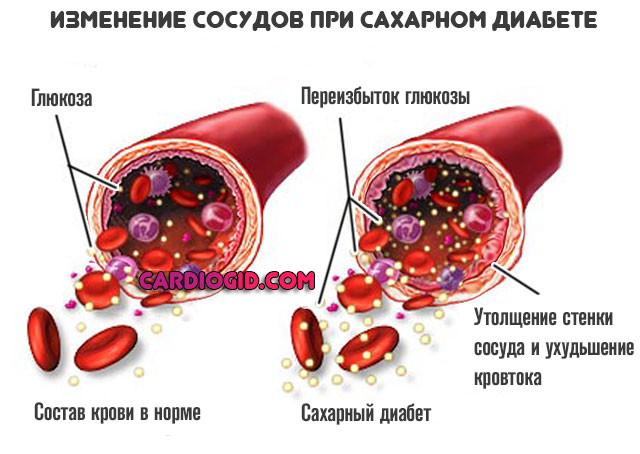
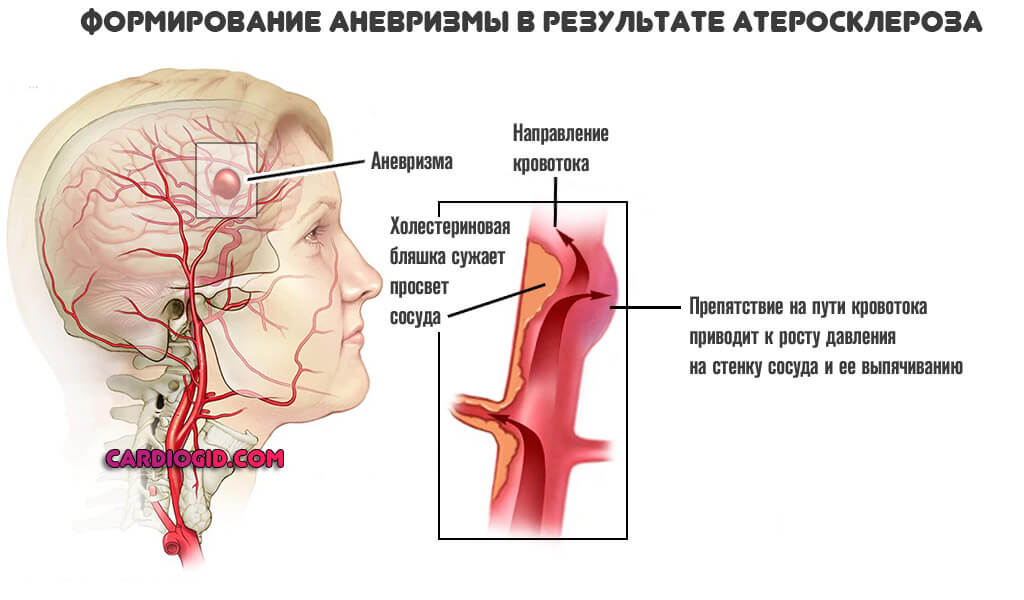
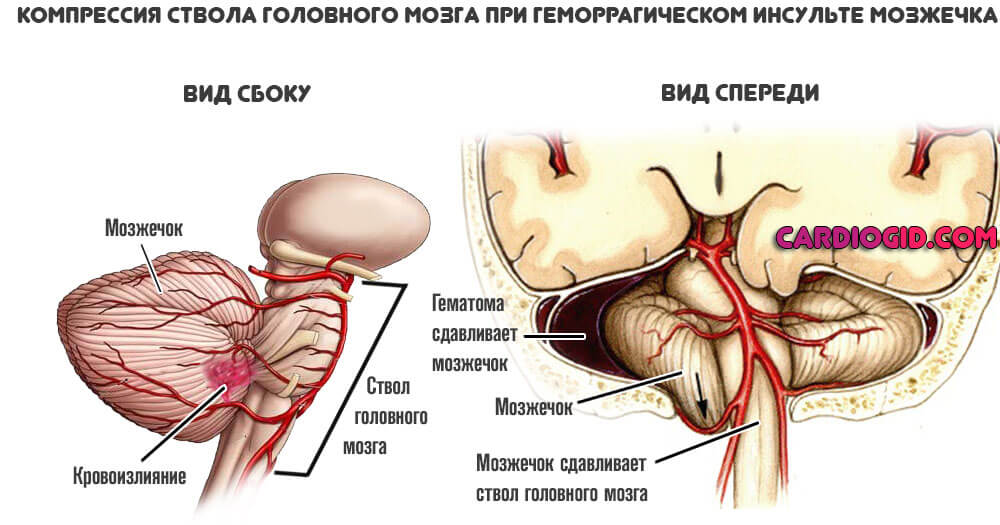
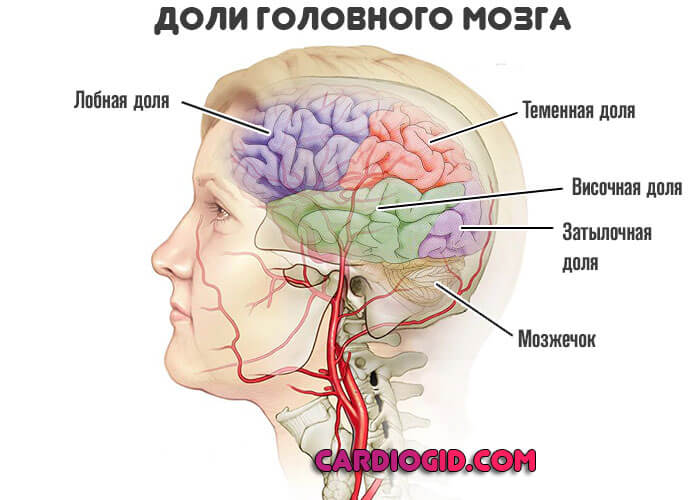
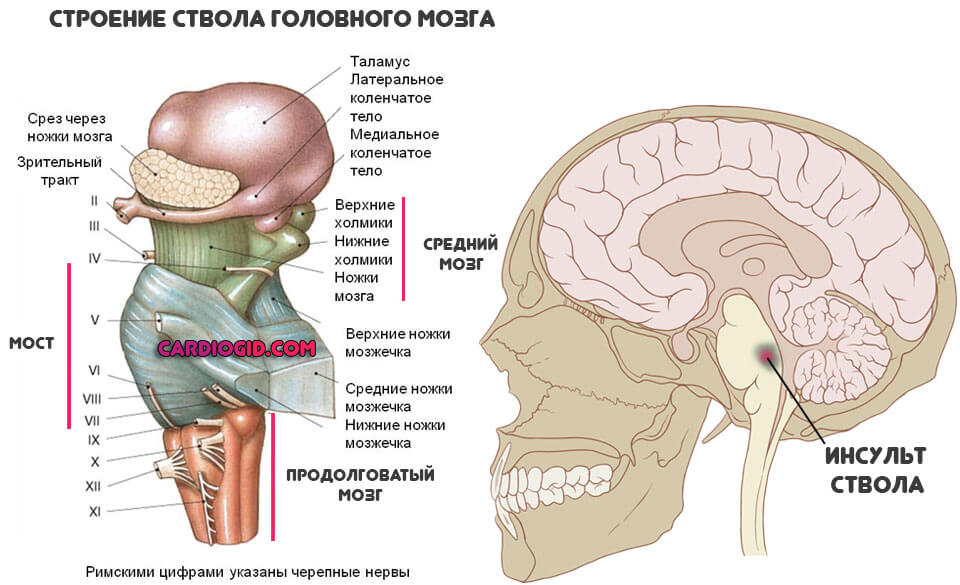
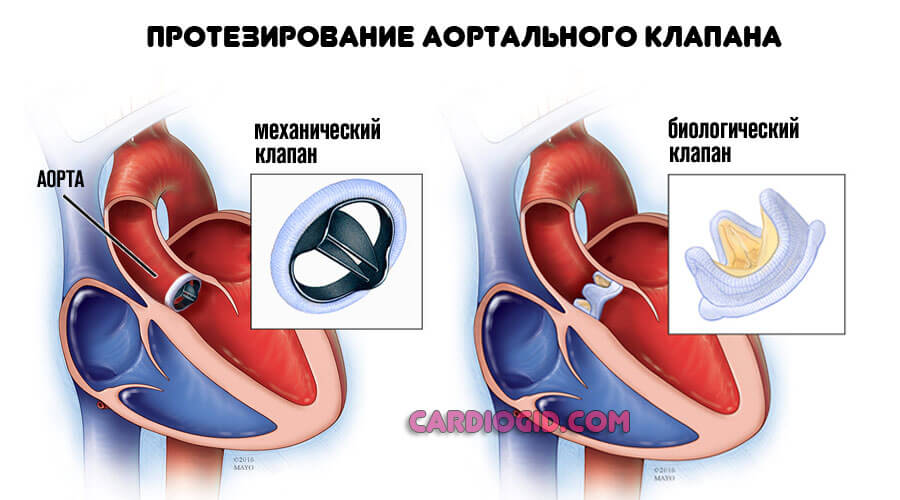





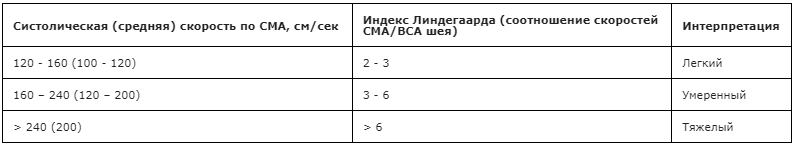



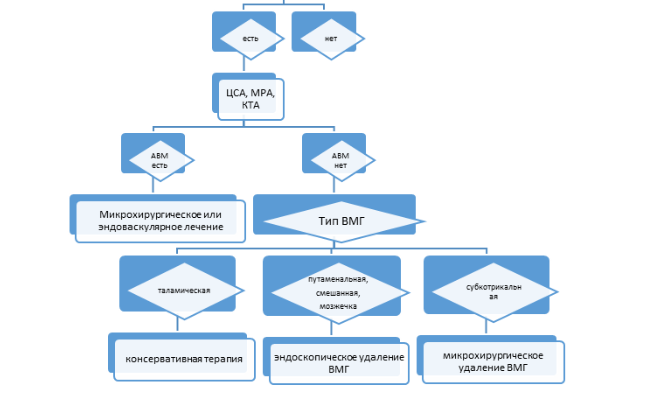
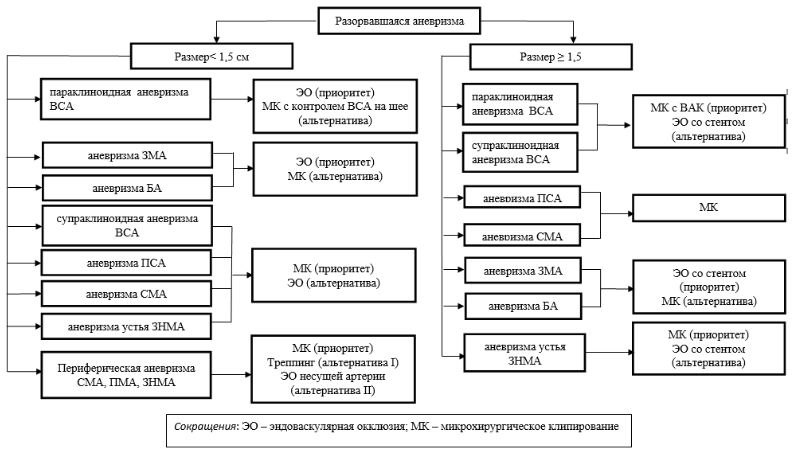
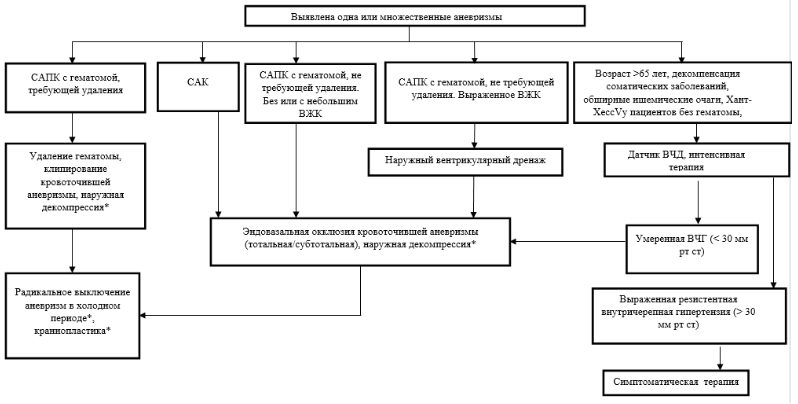
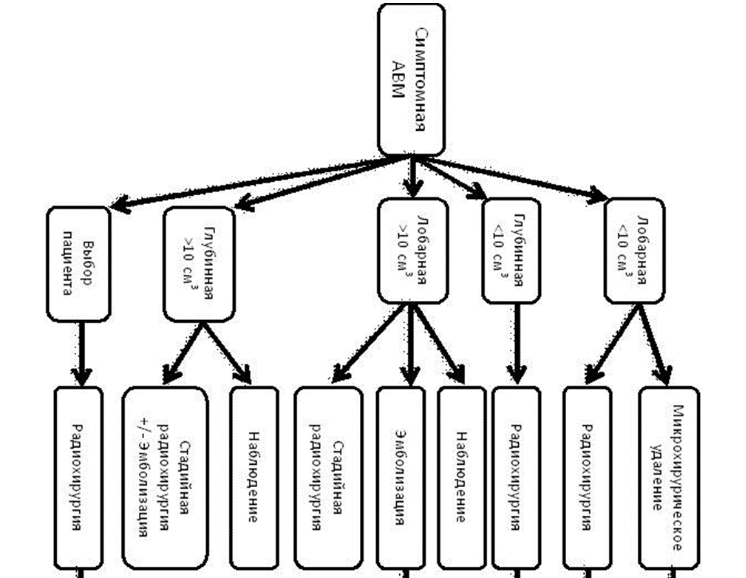
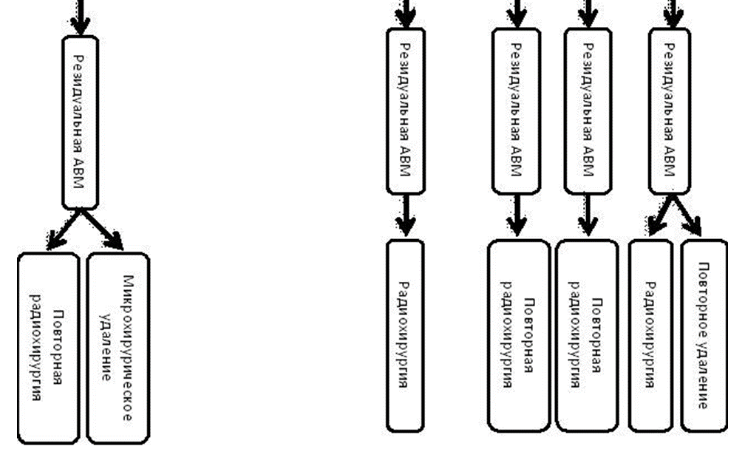


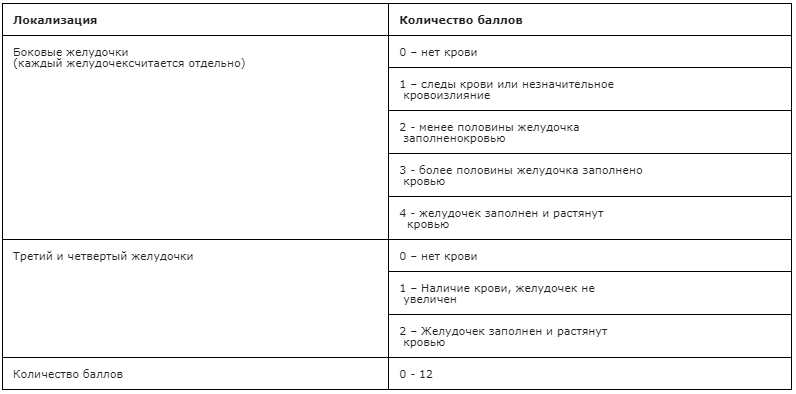

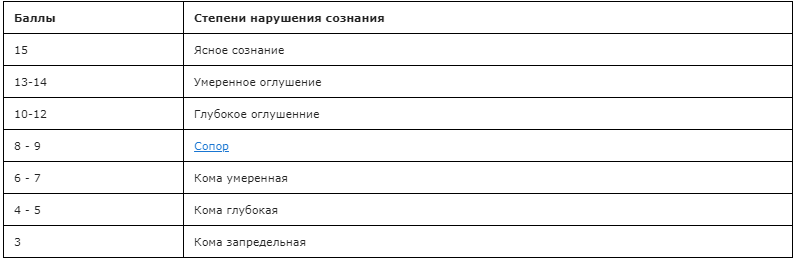
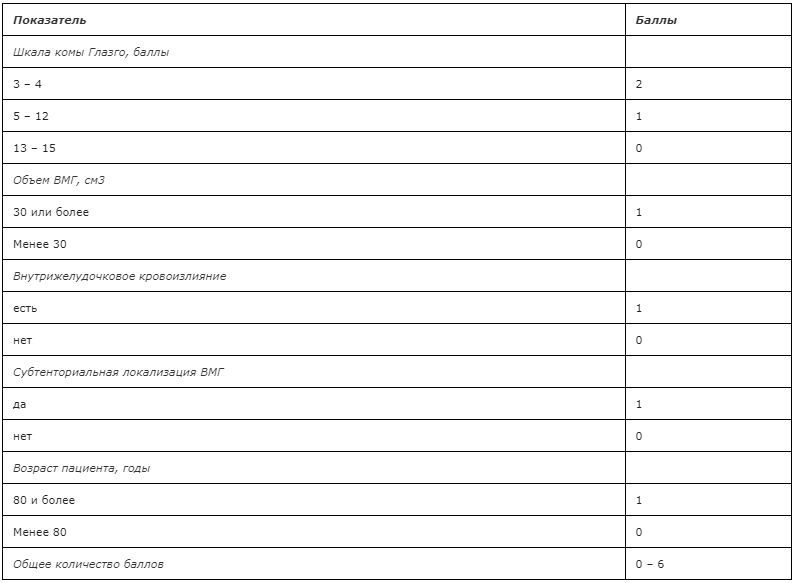
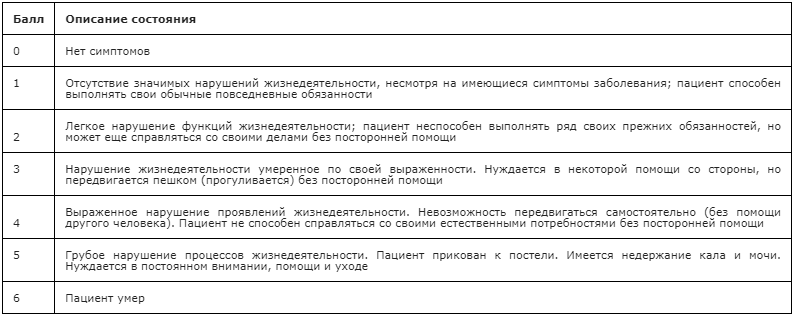












![Внутримозговое кровоизлияние на КТ и МРТ [12] Внутримозговое кровоизлияние на КТ и МРТ [12]](https://probolezny.ru/media/bolezny/insult-gemorragicheskiy/vnutrimozgovoe-krovoizliyanie-na-kt-i-mrt-12_s.jpeg)
![Переменная пневмокомпрессия [14] Переменная пневмокомпрессия [14]](https://probolezny.ru/media/bolezny/insult-gemorragicheskiy/peremennaya-pnevmokompressiya-14_s.jpeg)
