Пневмония
Пневмония
(pneumonia)
– острый инфекционный воспалительный
процесс в легочной ткани с преимущественным
поражением ее респираторного отдела,
характеризующийся экссудацией в альвеолы
без разрушения анатомических структур
легкого. Основным признаком заболевания
является рентгенологически обнаруживаемый
паренхиматозный компонент воспаления
в виде инфильтрата.
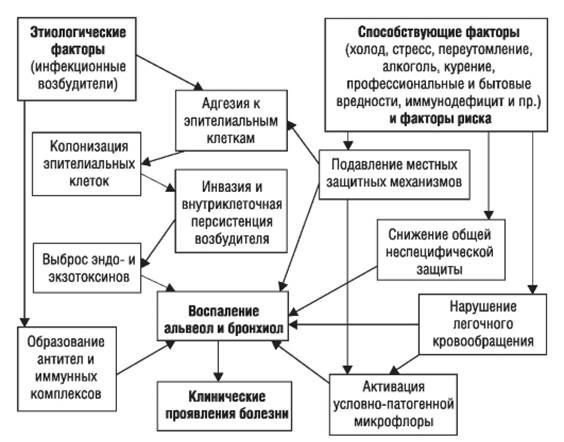
Этиология
Вызывающим
фактором пневмонии является инфекция.
По данным микробиологической верификации
возбудителей пневмонии, проводившейся
в 90-х годах, доминирующую роль играет:
-
Streptococcus
pneumoniae,
на его долю приходится более трети всех
заболеваний пневмонией – 35-69%; -
Micoplasma
pneumoniae – 18%; -
Staphylococcus
aureus – 10%; -
Homophiles
influenza – 6-7%; -
Chlamydia
psittaci – 3% ; -
Legionella
pneumophyhi
– 2-3%; -
Другая,
не идентифицированная флора.
К
способствующим
факторам
заболевания пневмонией относятся:
-
Воздействие
холода (чем объясняется сезонность
заболевания – весна/осень); -
Травмы
грудной клетки; -
Алкогольная
интоксикация; -
Наркоз
(ингаляционный); -
Хирургические
операции на органах брюшной полости; -
Тяжелое
состояние больных с ограничением
физической активности при различных
заболеваниях; -
Детский,
пожилой и старческий возраст; -
Фоновые
бронхолегочные заболевания; -
Хронические
заболевания сердца; -
Иммунодефицитные
и иммуносупрессивные состояния; -
Курение;
-
Контакт
с птицами, животными (грызунами).
В
возникновении и развитии пневмонии в
большинстве случаев первостепенное
значение имеет проникновение
микроорганизмов аэрогенно в дыхательные
пути, адгезия их к слизистой, колонизация
с последующей инвазией в респираторный
эпителий. Также возможен занос инфекции
в респираторный отдел легких током
крови или лимфы, что чаще отмечается
при различных видах сепсиса.
Классификация.
По
этиологии:
-
Бактериальная
пневмония (пневмококковая, стафилококковая,
кишечная палочка, протей и т.д.); -
Вирусная
пневмония (грипп, парагрипп, аденовирусы); -
Микоплазменная
пневмония; -
Риккетсиозная;
-
Грибковая;
-
Хламидийная;
-
Легионеллезная;
-
Невоспалительные
(химические,физические, аллергенные
агенты);
По происхождению:
-
Первичная
(возникает как самостоятельное
заболевание);
-
Вторичная
(осложняется течением сопутствующих
заболеваний).
По патогенезу
развития:
-
Бронхопневмония
(воспалительный процесс перибронхиальный,
начинается с бронхита); -
Крупозная
(долевая, плевропневмония); -
Интерстициальная
(воспалительный процесс локализуется
в интерстиции, чаще вирусного
происхождения).
По распространенности:
-
Сегментарная;
-
Полисегментарная;
-
Долевая;
-
Субтотальная;
-
Тотальная.
По локализации:
-
Нижнедолевая;
-
Среднедолевая;
-
Верхнедолевая;
-
Двух
и более долей; -
Прикорневая;
-
Язычковой
доли.
По степени
тяжести:
-
Легкая;
-
Средняя;
-
Тяжелая;
-
Крайне
тяжелая.
В
зависимости от того, где человек заболел
(в госпитале либо в обычном окружении),
пневмония делится на внутри- или
внебольничную с учетом особой устойчивости
госпитальной микрофлоры к антибакте-риальным
препаратам.
Крупозная пневмония
Крупозная
пневмония
(pneumonia
cruposa)
характеризуется гиперергическим типом
воспалительной реакции, что проявляется
остротой и цикличностью заболевания,
поражением доли или сегмента легкого,
обязательным вовлечением в процесс
плевры, резким нарушением проницаемости
сосудов и высоким содержанием фибрина
в экссудате.
Синонимы
крупозной пневмонии: долевая, лобарная,
сегментарная, фибринозная, плевропневмония
и др.
Доля
в общей структуре острых пневмоний
составляет в настоящее время 12-24 %.
Патологоанатомические
стадии крупозной пневмонии:
-
Стадия
прилива;
-
Стадия
красного опеченения;
-
Стадия
серого опеченения; -
Стадия
разрешения.
Клиническая
картина
Жалобы.
Заболевание возникает остро. Среди
полного здоровья внезапно появляется
озноб, отмечается повышение температуры
тела до 39-40 градусов. Быстро присоединяются
колющие боли в грудной клетке, головная
боль, небольшой сухой кашель, общая
слабость. При поражении диафрагмальной
плевры боли могут иррадиировать в
различные области живота, имитируя
картину острого аппендицита, острого
холецистита, прободной язвы желудка
или острого панкреатита («торакоабдоминальный
синдром»).
Объективное
обследование. К
концу первых суток болезни или на второй
день кашель усиливается, появляется
мокрота с примесью крови («ржавая»).
Общее состояние больных становится
тяжелым. При осмотре часто обнаруживается
румянец на щеках, больше выраженный на
стороне поражения. Иногда отмечаются
герпетические высыпания на губах и в
области носа, участие в дыхании крыльев
носа, цианоз носогубного треугольника.
Дыхание
становится поверхностным с частотой
30-40 в минуту, отмечается тахикардия до
100-120 в минуту, отставание в дыхании
соответствующей поражению половины
грудной клетки, усиление голосового
дрожания и появление притупленно-тимпанического
перкуторного звука над пораженной долей
или сегментом. При аускультации над
зоной воспаления выслушивается
ослабленное везикулярное дыхание (часто
с бронхиальным оттенком), обнаруживаются
начальная крепитация и шум трения
плевры.
В
стадии разгара болезни в связи с
уплотнением легочной ткани и исчезновением
воздуха в альвеолах перкуторно над
пораженной долей определяется тупой
звук, пальпаторно выявляется резкое
усиление голосового дрожания, при
аускультации наблюдается исчезновение
крепитации, выслушиваются бронхиальное
дыхание, усиление бронхофонии, сохраняется
шум трения плевры.
В
стадии разрешения, когда происходит
постепенное рассасывание экссудата и
воздух опять начинает поступать в
альвеолы, над пораженной долей вновь
появляется притупленно-тимпанический
звук при перкуссии, менее отчетливым
становится усиление голосового дрожания
и бронхофонии, аускультативно
обнаруживается крепитация разрешения.
При отхождении достаточного количества
жидкой мокроты выслушиваются влажные
звучные хрипы.
Лабораторные
исследования. В
анализах крови при крупозной пневмонии
выявляют лейкоцитоз 15-30* 10 в 9 степени/
л (15000-30000 в 1 мкл) со сдвигом лейкоцитарной
формулы влево (с увеличением палочкоядерных
нейтрофилов до 6-30% и появлением юных
форм), анэозинофилия. Повышение СОЭ до
40-50 мм/ч.
В
анализах мочи отмечаются протеинурия,
иногда микрогематурия.
Мокрота
при крупозной пневмонии бывает различной
в зависимости от стадии заболевания. В
стадии красного опеченения в мокроте
выявляется много эритроцитов, отмечается
высокое содержание фибрина. В стадии
«серого» опеченения мокрота становится
слизисто-гнойной, содержащей много
лейкоцитов. В стадии разрешения в мокроте
обнаруживаются детрит, представленный
разрушенными лейкоцитами, большое
количество макрофагов, часто выявляются
различные микроорганизмы, в первую
очередь, пневмококки.
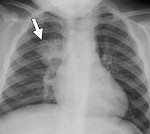
Рентгенологическое
исследование. Рентгенологическая
картина крупозной пневмонии зависит
от стадии течения заболевания. В первый
день нередко можно выявить лишь усиление
легочного рисунка. Позже появляются
участки затемнения, постепенно целиком
охватывающие сегмент или долю легкого,
что соответствует стадии инфильтративных
изменений. В дальнейшем, спустя 2-3 недели,
по мере рассасывания пневмонии происходит
восстановление прозрачности легочной
ткани.
Течение
и осложнения. Обычно
крупозная пневмония заканчивается
полным выздоровлением в сроки до 4
недель. При тяжелом течении крупозной
пневмонии могут возникать различные
осложнения, такие как острая
сердечно-сосудистая недостаточность,
инфекционно-токсический шок, острая
правожелудочковая недостаточность,
острая дыхательная недостаточность,
экссудативный плеврит, абсцедирование.
Принципы
лечения.
-
Больной
должен находиться в хорошо проветриваемом
помещении с соблюдением постельного
режима на весь период лихорадки и
интоксикации. Полупостельный режим
допускается через 2-3 дня после снижения
температуры. Должно быть резкое
ограничение (вплоть до запрета) курения
табака. -
Антибактериальная
терапия. Выбор антибиотика носит
эмпирический характер, учитывая
предполагаемого возбудителя, сопутствующую
патологию, особенности
клинико-рентгенологической картины
заболевания. Чаще всего оправданным
является применение полусинтетических
пенициллинов, цефалоспоринов 2-3
поколений, макролидов. Препараты вводят
внутривенно. Критериями эффективности
терапии являются клинические признаки,
положительная динамика аускультативных
и рентгенологических данных. Эффективность
оценивается через 24-72 часа. -
Дезинтоксикационная
терапия. Солевые растворы (физиологи-ческий,
Рингера и т.д.) 1000-3000 мл/сутки. -
Коррекция
микроциркуляторных нарушений (гепарин
20000 ЕД/ сутки в/в или п/к в течение 2-3 дней
под контролем свертываемости. -
Бронхолитическая
терапия (беродуал по 2 вдоха 4 раза в
сутки, АЦЦ и др.). -
Отхаркивающие
препараты (амброксол 90 мг/сутки на 3
приема).
Очаговая
пневмония
При
очаговой
пневмонии
(pneumonia
focalis,
sin.
catarrhalis)
чаще всего отмечается переход
воспалительного процесса со слизистой
оболочки бронхов на легочную ткань, а
очаг формирующегося воспаления
ограничивается обычно одной или
несколькими дольками.
Синонимы
очаговой пневмонии: дольковая, лобулярная,
катаральная пневмония, бронхопневмония.
Патологоанатомическая
картина
При
очаговой пневмонии обнаруживаются
очаги воспаления различной величины,
иногда сливающиеся друг с другом (сливная
пневмония) и захватывающие значительную
часть доли. Экссудат содержит большое
количество лейкоцитов и склонен к
организации, приводящей к облитерации
бронхиол и запустеванию соответствующих
участков легких.
Клиническая
картина
В
некоторых случаях очаговая пневмония
может начинаться остро, но чаще все же
развивается на фоне острых респираторных
(в том числе и вирусных) инфекций и
трахеобронхита.
Объективное
исследование. Основным
симптомом острой очаговой пневмонии
является кашель со слизисто-гнойной
мокротой. Отмечается субфебрильная или
умеренно высокая лихорадка, которая,
однако, может исчезнуть на второй день
заболевания, если была рано начата
антибактериальная терапия. Боли в
грудной клетке, усиливающиеся при кашле
и глубоком вдохе, наблюдаются лишь при
близком расположении очага воспаления
к плевре. Одышка отмечается редко (чаще
у пациентов пожилого возраста).
При
глубоком расположении очага воспаления
и его небольших размерах данные
объективного исследования могут не
отличаться от таковых при остром
бронхите. При наличии крупного
пневмонического очага пальпаторно
можно обнаружить усиление голосового
дрожания, при перкуссии – притупление
перкуторного звука, при аускультации
– бронховезикулярное дыхание, усиление
бронхофонии и влажные звучные хрипы,
локализованные на определенном участке.
Лабораторное
исследование. У
половины больных при исследовании крови
обнаруживают умеренный нейтрофильный
лейкоцитоз до 10-15*10 в 9 степени/л
(10000-15000 в 1 мкл), увеличение СОЭ. Но
количество лейкоцитов может быть в
норме или несколько ниже (при вирусных
пневмониях).
Мокрота
содержит много лейкоцитов, макрофагов,
клеток цилиндрического эпителия и
разнообразную бактериальную флору.
Рентгенологическое
исследование. При
рентгенологическом исследовании удается
обнаружить очаги воспалительной
инфильтрации легочной ткани (если
диаметр очага не менее 1-1,5 см), изменения
легочного рисунка в пораженном участке.
При
очаговой пневмонии нередко формируется
затяжное течение заболевания. Этому
могут способствовать резистентность
штаммов микроорганизмов к антибиотикам,
поздно начатое лечение, ослабление
защитных сил организма и т.д.
Лечение
Больных очаговой
пневмонией лечат по тому же плану, что
и при крупозной пневмонии.
АБСЦЕСС
ЛЕГКОГО
Абсцесс
легкого (abscessus
pulmonis)
представляет собой гнойное расплавление
легочной ткани, в результате которого
формируется более или менее отграниченная
полость. Абсцесс и гангрена легких
включаются в настоящее время в группу
заболеваний, обозначаемых терминами
«инфекционная деструкция легких» или
«деструктивные пневмониты».
Этиология
и патогенез.
Возбудителями абсцесса легкого чаще
всего являются различные неспорообразующие
анаэробные микроорганизмы, золотистый
стафилококк, грамотрицательные аэробные
бактерии. Абсцесс часто является
осложнением пневмонии.
Классификация.
Абсцессы легкого классифицируются по
этиологии (в зависимости от вида
возбудителя), патогенезу (бронхогенные,
гематогенные, травматические и т.д.).
Кроме того, абсцессы легкого могут быть
единичными или множественными, а по
отношению к анатомическим элементам
легкого – центральными и периферическими.
Клиническая
картина. В
течении абсцесса легкого выделяют два
периода: формирование абсцесса до его
вскрытия и после вскрытия с образованием
полости.
В
начале заболевания (период формирования
абсцесса) больных обычно беспокоят
озноб, боли в грудной клетке при дыхании,
сухой кашель, одышка, высокая лихорадка,
нередко принимающая характер гектической.
Выражены симптомы интоксикации: головная
боль, отсутствие аппетита и др. Однако
в ряде случаев (например, при хроническом
алкоголизме) клиническая картина
заболевания бывает смазанной. Так,
резкие боли в грудной клетке и одышка
могут при этом отсутствовать, а температура
тела остается иногда субфебрильной.
При
осмотре часто отмечается отставание
больной половины грудной клетки при
дыхании, выявляется болезненность при
пальпации по ходу межреберных промежутков
(симптом Крюкова), обусловленная реакцией
реберной плевры. При достаточно обширной
зоне инфильтрации определяют усиление
голосового дрожания и притупление
перкуторного звука над участком
поражения, ослабление везикулярного и
появление бронхиального оттенка дыхания,
усиление бронхофонии. При субплевральном
расположении абсцесса может выслушиваться
шум трения плевры.
В
анализах крови отмечают выраженный
лейкоцитоз – 15,0-20,0-109/л (15000 – 20000 в 1 мкл)
со сдвигом лейкоцитарной формулы влево
вплоть до миелоцитов, увеличение СОЭ.
Рентгенологически выявляют участок
массивного гомогенного затемнения с
нечеткими границами в пораженной доле,
который нередко расценивают, как очаг
пневмонии.
Второй
период начинается с момента вскрытия
полости абсцесса и отхождения мокроты
через бронх. На фоне высокой лихорадки
и симптомов интоксикации больной
внезапно начинает откашливать «полным
ртом» большое количество (до 1 л и более)
гнойной мокроты. Температура тела при
этом, как правило, снижается, постепенно
улучшается самочувствие, менее выраженными
становятся изменения в анализах крови.
Мокрота
при абсцессе легкого часто бывает
зловонной, что порой делает невозможным
пребывание других пациентов в общей
палате с такими больными. При длительном
стоянии мокрота делится на три слоя:
нижний – сероватого цвета густой гной
с крошковидным тканевым детритом,
средний – слой жидкой гнойной мокроты
с большим количеством слюны, верхний –
слой пенистой серозной жидкости. При
микроскопическом исследовании мокроты
в ней находят большое количество
лейкоцитов, эритроцитов, эластические
волокна, кристаллы холестерина и жирных
кислот.
После
вскрытия абсцесса и его опорожнения
изменяются и физикальные данные
обследования больных. При формировании
большой поверхностно расположенной
полости появляется тимпанический звук
при перкуссии, могут выслушиваться
бронхиальное и (очень редко) амфорическое
дыхание, звучные влажные средне- и
крупнокалиберные хрипы. Рентгенологически
на фоне уменьшающейся инфильтрации
легочной ткани выявляется просветление
округлой формы (полость) с уровнем
жидкости.
Лечение.
Больным с абсцессами легких может
проводиться терапевтическое и
хирургическое лечение. Консервативная
терапия включает в себя соблюдение
постельного режима, использование
постурального дренажа (придание больному
2-3 раза в день на 10-30 мин положения, при
котором у него лучше отходит мокрота),
обязательное назначение антибиотиков.
ПЛЕВРИТЫ
В
практике терапевта, хирурга, фтизиатра
плеврит встречается достаточно часто.
Плеврит
не является самостоятельным заболеванием,
а служит, как правило, проявлением или
осложнением других заболеваний. Раньше
70-90% плевритов были обусловлены
туберкулезом. В настоящее время, однако,
в общей структуре плевритов на долю
туберкулезных приходится, по разным
данным, лишь 13-20%. Чаще всего (в 18-70%
случаев) плевриты являются осложнением
пневмонии. Воспалительные изменения
плевры могут отмечаться при диффузных
заболеваниях соединительной ткани
(ревматизм, системная красная волчанка
и др.), карциноматозе плевры при
онкологических заболеваниях (рак
легкого, мезотелиома плевры, рак молочной
железы и др.), травмах грудной клетки,
эмболии легочной артерии (как следствие
инфаркта легкого и инфарктной пневмонии),
паразитарных заболеваниях (эхинококкоз,
амебиаз).
ГАНГРЕНА
Некроз,
гнилостный распад легочной ткани, не
имеющий вследствие резкого угнетения
защитных свойств организма четко
очерченных границ.
Этиология
и патогенез.
Развитие гангрены легкого связано с
особенностью микрофлоры (анаэробная
инфекция) и иммунного статуса больного
(иммунодефицит). Наиболее частые
возбудители гангрены легкого – анаэробные
микробы, которые попадают в легкое
аэрогенным, гематогенным путями или из
соседних органов (например, при раке,
инфицированном дивертикуле, ожогах
пищевода). Велика предрасполагающая
роль ослабления защитных свойств
организма вследствие длительных
заболеваний (например, сахарный диабет),
хронического алкоголизма. При гангрене
происходит гнилостное разрушение ткани
легкого без воспалительного вала,
отграничивающего процесс. Отличием от
абсцесса являются более тяжелое состояние
с выраженной интоксикацией, мокрота
двухслойная с резким гнилостным запахом.
Клиническая
картина
напоминает течение острого абсцесса,
но с более выраженной симптоматикой.
Заболевание начинается с лихорадки,
сопровождающейся ознобом, одышкой.
Вскоре появляются выраженные признаки
общей интоксикации. Отсутствуют четкие
границы поражения. Характерно выделение
большого количества (до 600-1000 мл в сутки)
зловонной жидкой мокроты грязно-бурого
цвета, которая содержит
большое количество разнообразных
микробов, эластические волокна, гнойные
клетки, иглообразные кристаллы жирных
кислот. При стоянии мокрота образует
три слоя: верхний – слизисто-гнойный,
средний – серозный и нижний – осадочный,
включающий частицы легочной ткани,
пробки Дитриха, множество бактерий. При
перкуссии над областью поражения
определяется притупление легочного
звука. Выслушиваются разнокалиберные
влажные хрипы. В анализах крови отмечаются
нейтрофильный лейкоцитоз, повышенная
СОЭ, часто – умеренная анемия. При
рентгенологическом исследовании находят
изменения, мало отличающиеся от
рентгенологической картины абсцесса
легкого.
Осложнения те же,
что и при абсцессах легкого.
Диагноз
основывается на клинической картине,
наличии зловонной трехслойной мокроты
и рентгенологических признаках полости
в легочной ткани. Следует помнить, что
при гангрене легкого абсолютно
противопоказаны плевральные пункции
из-за опасности развития гангренозного
плеврита и флегмоны грудной стенки.
Лечение.
Консервативная терапия аналогична
лечению абсцесса легкого. При безуспешности
проводят хирургическое лечение:
дренирование гангренозной полости,
коллапсотерапия, лобэктомия и даже
пульмоэктомия.
ПЛЕВРИТЫ
Плеврит
(pleuritis)
представляет собой воспаление плевральных
листков, сопровождающееся накоплением
в плевральной полости экссудата
(экссудативный плеврит, pleuritis
exudativa)
или же выпадением на воспаленной
поверхности плевры фибрина (сухой, или
фибринозный, плеврит, pleuritis
sicca).
В
случае, если в плевральной полости
накапливается жидкость (экссудат,
транссудат, кровь), нижняя граница
легкого на стороне поражения также
смещается кверху. При этом выпот
распределяется в нижнем отделе плевральной
полости таким образом, что граница между
зоной тупого перкуторного звука над
жидкостью и вышележащей областью ясного
приобретает форму дугообразной кривой,
вершина которого расположена по задней
подмышечной линии, а наиболее низкие
точки находятся спереди – у грудины,
сзади – у позвоночника (линия Эллиса –
Дамуазо – Соколова). Конфигурация этой
линии при перемене положения тела не
изменится.
Следует
учитывать, что односторонний плевральный
выпот в большинстве случаев воспалительного
происхождения (экссудативный плеврит),
в то время как выпот одновременно в обе
плевральные полости чаще всего бывает
при накоплении в них транссудата
(гидроторакс).
ПЛЕВРИТ СУХОЙ
Клиническая
картина.
Основной симптом – колющая боль в боку,
усиливающаяся при глубоком дыхании,
кашле, чихании. Чаще всего боль локализуется
в нижних и боковых отделах грудной
клетки. При воспалении реберной плевры
боль ощущается непосредственно в области
поражения. Температура тела субфебрильная
или нормальная.
При
осмотре больного отмечается некоторое
отставание пораженной половины грудной
клетки при дыхании. Перкуторно определяют
уменьшение дыхательной подвижности
легочного края на стороне поражения, а
при аускультации – шум трения плевры.
Реакция крови обычно проявляется
умеренным повышением СОЭ. Клиническая
картина сухого плеврита во многом
зависит от течения того заболевания, к
которому он присоединился. Возможен
переход сухого плеврита в экссудативный.
В этом случае боли уменьшаются, исчезает
шум трения плевры.
ЭКССУДАТИВНЫЙ
ПЛЕВРИТ
По
характеру выпота экссудативные плевриты
разделяют на серозно-фибринозные,
геморрагические, гнойные, гнилостные.
Наиболее
часто причиной серозно-фибринозного
плеврита является туберкулез. Однако,
как и сухой плеврит, он может быть
следствием других инфекционных и
неинфекционных заболеваний.
Клиническая
картина.
У некоторых больных заболевание
развивается постепенно: появляются
субфебрильная температура, боль в груди,
кашель, общая слабость, потливость,
понижается аппетит. Только через 3-4
недели состояние больных более или
менее резко ухудшается: температура
достигает высоких цифр, усиливается
боль в груди, кашель, обнаруживаются
признаки плеврального выпота. Нередко
экссудативный плеврит начинается остро:
температура повышается (часто с
потрясающим ознобом) до 39-40 °С , возникает
тяжесть в боку, усиливающиеся при вдохе,
быстро нарастает одышка, беспокоят
головная боль, потливость, иногда
тошнота, рвота. Возможно также (сравнительно
редко) накопление выпота в плевральной
полости, который выявляется совершенно
случайно.
При
осмотре больного в разгар болезни
отмечается отставание пораженной
стороны грудной клетки при дыхании,
выбухание ее и сглаженность межреберных
промежутков. Голосовое дрожание над
выпотом ослабевает или исчезает,
перкуторно определяется тупость. Дыхание
над экссудатом резко ослаблено или
отсутствует. В периферической крови
отмечается повышение СОЭ и умеренный
лейкоцитоз со сдвигом влево.
Экссудативный
плеврит часто приходится дифференцировать
с крупозной и сливной очаговой пневмоний.
Клиническая картина, рентгенологическое
исследование, а также плевральная
пункция позволяют распознать характер
заболевания.
ТЕСТОВЫЕ
КОНТРОЛЬНЫЕ ЗАДАНИЯ:
-
При
остром бронхите голосовое дрожание:
а.
не меняется;
б.
локально усиливается;
в.
локально ослабевает;
г.
диффузно усиливается;
д.
диффузно ослабевает.
2)
Перкуторный звук при остром бронхите:
а.
не меняется;
б.
становится локально притупленным;
в.
становится диффузно притупленным;
г.
становится локально тимпаническим;
д.
становится диффузно тимпаническим.
3)
Для острого бронхита характерно:
а.
везикулярное дыхание;
б.
жесткое дыхание;
в.
ослабленное дыхание;
г.
амфорическое дыхание.
4)
При остром бронхите могут быть:
а.
сухие хрипы;
б.
влажные;
в.
крепитация;
г.
«шум падающей капли».
5)
Синоним очаговой пневмонии:
а.
госпитальная пневмония;
б.
бронхопневмония;
в.
плевропневмония;
г.
бронхиолит.
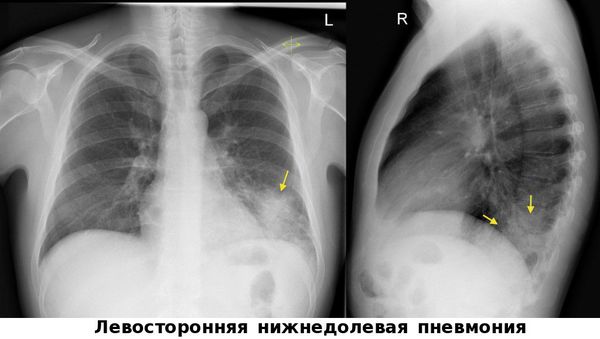
Очаговая пневмония (Бронхопневмония, Лобулярная пневмония)
Очаговая пневмония – разновидность острой пневмонии с локализацией инфекционно-воспалительного процесса на ограниченном участке легочной ткани в пределах мелких структурных единиц — долек легкого. Течение очаговой пневмонии характеризуется лихорадкой и ознобами, кашлем сухим или со скудной мокротой, болью в грудной клетке, общей слабостью. Диагностика очаговой пневмонии основана на физикальных, рентгенологических данных, результатах лабораторных исследований (мокроты, периферической крови). Принципы лечения очаговой пневмонии заключаются в назначении антибиотикотерапии, бронхолитических и муколитических средств, лекарственных ингаляций, физиотерапевтических процедур (УВЧ, электрофореза), ЛФК, массажа.
Общие сведения
В структуре различных форм воспаления легких очаговые пневмонии составляют наиболее обширную группу – примерно 2/3 всех случаев. Воспаление при очаговой пневмонии нередко начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Поэтому очаговой пневмонии в пульмонологии соответствуют термины «бронхопневмония» и «лобулярная пневмония». В целом воспалительный процесс при очаговой пневмонии мене активен, а клиническая картина не столь выражена, как при крупозной пневмонии.
Причины
В большей части случаев очаговая пневмония является вторичной, выступая осложнением острых респираторных инфекций, протекающих с явлениями трахеобронхита и бронхита. Заболеваемость очаговой пневмонией резко возрастает в периоды эпидемиологических вспышек гриппа. Предполагается, что вирус гриппа в известной степени сенсибилизирует организм, изменяет ткани дыхательных путей и делает их более восприимчивыми к условно-патогенной и вирулентной флоре. Среди пневмотропных агентов встречаются респираторно-синтициальные вирусы, риновирусы, аденовирусы, вирусы парагриппа.
Вторичные очаговые пневмонии могут развиваться на фоне других первичных заболеваний – кори, коклюша, скарлатины, брюшного тифа, менингококкового менингита, перитонита, гнойного отита, абсцесса печени, фурункулеза, остеомиелита и др. В очаговой форме могут протекать застойная и аспирационная пневмония.
Среди микробных возбудителей очаговой пневмонии в 70-80% случаев выделяются пневмококки различных типов. Наряду с пневмококком, этиологическими агентами бронхопневмонии могут выступать палочка Фридлендера, стрептококк, стафилококк, менингококк, кишечная палочка, микробные ассоциации, в некоторых случаях — микоплазмы, хламидии, риккетсии и др. Стафилококковые пневмонии часто осложняются абсцедированием легких и развитием эмпиемы плевры.
При первичной очаговой пневмонии имеет место бронхогенный путь проникновения возбудителей, при вторичных — гематогенный или лимфогенный пути распространения. Предрасполагающим моментом может выступать снижение функции местных и общих защитных систем вследствие курения, переохлаждения, стресса, вдыхания токсических веществ, снижения вентиляционных способностей легких (при пневмосклерозе, эмфиземе), метеорологических факторов (колебаний влажность воздуха, барометрического давления и др.).
Патоморфология
Патоморфологические изменения при очаговой пневмонии соответствуют таковым при долевой пневмонии и проходят стадии серозного выпота, опеченения и разрешения.
В зависимости от величины фокуса воспаления различают мелкоочаговые и крупноочаговые пневмонии, развивающиеся в пределах дольки. Кроме этого, воспалительные очаги могут быть единичными или множественными. Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Альвеолярный экссудат при очаговой пневмонии обычно имеет серозный характер с примесью лейкоцитов и слущенного альвеолярного эпителия, иногда — геморрагический характер. Обычно поражаются задненижние сегменты легких, в редких случаях — верхнедолевые сегменты. Серо-красные участки воспаленной легочной ткани уплотнены, чередуются с более светлыми участками эмфиземы и темными – ателектаза, что придает легкому неоднородный пестрый вид. Обычно очаговая пневмония полностью разрешается, однако возможны исходы в абсцесс, гангрену легкого, хроническую пневмонию.
Симптомы очаговой пневмонии
Начало очаговой пневмонии может быть острым или постепенным, манифестирующим с продромальных явлений. Клиническое течение бронхопневмонии характеризуется лихорадкой с ознобами, потливостью, общей слабостью, головной болью. Отмечаются боли в грудной клетке при дыхании и кашле.
Температура тела при очаговой пневмонии, как правило, повышается до 38-39°С, у ослабленных и пожилых пациентов может сохраняться нормальной или подниматься до субфебрильных цифр. Продолжительность лихорадочного периода при своевременно начатой антибактериальной терапии обычно составляет 3—5 дней. Кашель носит сухой или влажный характер с отделением незначительного количества слизистой, иногда — слизисто-гнойной мокроты. При крупноочаговой и сливной пневмонии может отмечаться одышка и цианоз носогубного треугольника.
Объективные данные при очаговой пневмонии характеризуются учащением дыхания до 25–30 в мин., тахикардией до 100-110 уд. в мин., приглушенностью сердечных тонов, жестким дыханием, звучными влажными хрипами. При наличии сопутствующего бронхита выслушиваются рассеянные сухие хрипы; в случае присоединения сухого плеврита — шум трения плевры.
При благоприятном течении очаговой пневмонии клиническое выздоровление обычно наступает к 12—14-му дню, рентгенологическое — к исходу 2—3-й недели или несколько позже.
Осложнения
Течение стрептококковой очаговой пневмонии нередко отягощается развитием экссудативного плеврита или эмпиемы плевры. Очаговые пневмонии, вызываемые палочкой Фридлендера и стафилококковой инфекцией, могут сопровождаться абсцедированием, что проявляется усилением интоксикации, увеличением количества мокроты и изменением ее характера на гнойный. Кроме этого, стафилококковые пневмонии потенциально опасны в плане осложнения пиопневмотораксом, легочным кровотечением, гнойным перикардитом, амилоидозом, сепсисом.
Гипертоксические вирусные пневмонии, протекающие в форме крупноочаговых, сливных, субдолевых, долевых, часто осложняются развитием геморрагического синдрома: кровохарканьем, носовыми кровотечениями, микрогематурией, иногда легочными и желудочно-кишечными кровотечениями. Послеоперационные очаговые пневмонии опасны развитием дыхательной или сердечно-сосудистой недостаточности.
Диагностика
Дифференциальный диагноз очаговой пневмонии необходимо проводить с туберкулезом, альвеолярным раком легкого, абсцессом и инфарктом легкого. С этой целью выполняется комплекс рентгенологического и клинико-лабораторного обследования с оценкой результатов рентгенологом и пульмонологом.
Рентгенологическая картина при очаговой пневмонии может быть вариабельна. В типичных случаях с помощью рентгенографии легких определяются очаговые изменения на фоне периваскулярной и перибронхиальной инфильтрации. В сомнительных случаях рентгенологические данные должны уточняться с помощью КТ и МРТ легких, бронхоскопии.
Для выяснения этиологии очаговой пневмонии производится исследование мокроты или смывов бронхов (микроскопическое, цитологическое, ПЦР, на КУБ, бактериологическое). В крови выявляется нейтрофильный лейкоцитоз, увеличение СОЭ, повышение содержания сиаловых кислот и фибриногена, диспротеинемия, положительная реакция на С-реактивный белок. Для исключения септицемии при тяжелом течении очаговой пневмонии проводится исследование крови на гемокультуру.
Лечение очаговой пневмонии
При очаговой пневмонии требуется как можно более ранее назначение антибиотиков с учетом данных клинико-рентгенологической и микробиологической диагностики; целесообразна комбинация препаратов различных групп. В лечении пневмоний традиционно применяются пенициллины, цефалоспорины, фторхинолоны курсами не менее 10-14 дней. Кроме внутримышечных и внутривенных инъекций антибиотиков, используется также их внутриплевральное, эндобронхиальное, эндолимфатическое введение.
В остром периоде очаговой пневмонии проводится инфузионная дезинтоксикационная и противовоспалительная терапия, в тяжелых случаях в схему лечения очаговой пневмонии вводят кортикостероиды. Назначаются бронхолитические и муколитические препараты, разжижающие мокроту и облегчающие ее эвакуацию из бронхиального дерева (эуфиллин, теофиллин, бромгексин и др.), аэрозольные ингаляции (лекарственные, щелочные, масляные, ферментные). Активно применяются витамины и стимуляторы иммуногенеза.
При явлениях дыхательной недостаточности показана оксигенотерапия, при сердечной недостаточности — сердечные гликозиды и мочегонные препараты. Тяжелые формы очаговой пневмонии требуют проведения плазмафереза. После стихания острых явлений к лечению очаговой пневмонии добавляют физиотерапевтические процедуры (лекарственный электрофорез, УВЧ, ДМВ-терапия), массаж грудной клетки.
Прогноз
Критериями разрешения очаговой пневмонии служат: исчезновение клинической симптоматики, нормализация рентгенологических и лабораторных показателей. Своевременная и рациональная терапия очаговой пневмонии предупреждает затяжное течение или рецидивирование воспаления. Реконвалесценты, перенесшие очаговую пневмонию, наблюдаться терапевтом-пульмонологом не менее 6 мес.
Наименее благоприятным прогнозом характеризуются стафилококковые пневмонии, протекающие с абсцедированием и деструкцией, а также вирусные пневмонии с молниеносным течением.
|
Литература 1. Пропедевтические принципы распознавания, лучевой диагностики и лечения внебольничной пневмонии/ Под ред. Мелентьева А.С., Юдина А.Л., Лаптева А.О. – 2014. 2. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. Пособие для врачей/ Чучалин А.Г., Синопальников А.И., Яковлев С.В., Страчунский Л.С., Козлов Р.С., Рачина С.А. — 2000. 3. Новый взгляд на патогенез очаговых пневмоний, новый подход к их диагностике и лечению/ Шутковский С.В.// Русский медицинский журнал. – 2012 — № 12. 4. Современные подходы к лечению пневмоний/ Новиков Ю.К.// Русский медицинский журнал. – 2002 — Т.10, № 5. |
Код МКБ-10 J18.0 J18.1 |
Очаговая пневмония — лечение в Москве
Дата публикации 31 июля 2018Обновлено 3 августа 2021
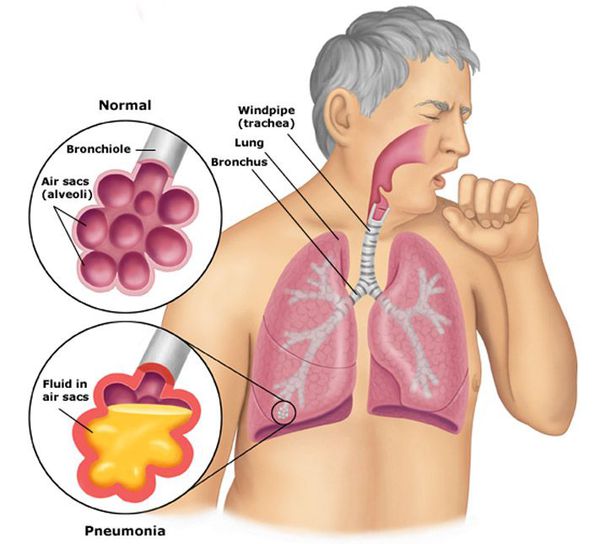
Определение болезни. Причины заболевания
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен.[1]
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей.[2]
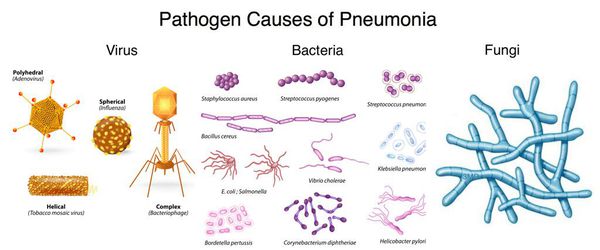
Перечень возможных возбудителей ВП включает более сотни микроорганизмов (вирусы, грибы, простейшие, но главным образом — бактерии). Однако чаще всего заболевание ассоциировано с относительно небольшим кругом микробных агентов, среди которых:
- пневмококк (S. pneumoniae);
- микоплазма (M. pneumoniae);
- хламидофила (C. pneumoniae);
- гемофильная палочка (H. influenzae);
- респираторные вирусы;
- энтеробактерии;
- золотистый стафилококк (S. aureus);
- легионелла пневмофила (L. pneumophila).
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
- дети до двух лет;
- люди старше 65 лет.
К другим факторам риска относятся:
- лечение в больнице;
- хронические заболевания — астма, хроническая обструктивная болезнь легких (ХОБЛ) или болезни сердца;
- ослабленная иммунная система — высокому риску подвержены пациенты с ВИЧ, а также люди, перенёсшие трансплантацию органов, получающие химиотерапию или длительно принимающие стероиды;
- курение [12].
Факторами риска неблагоприятного исхода являются: возраст, мужской пол и сопутствующие заболевания [3].
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
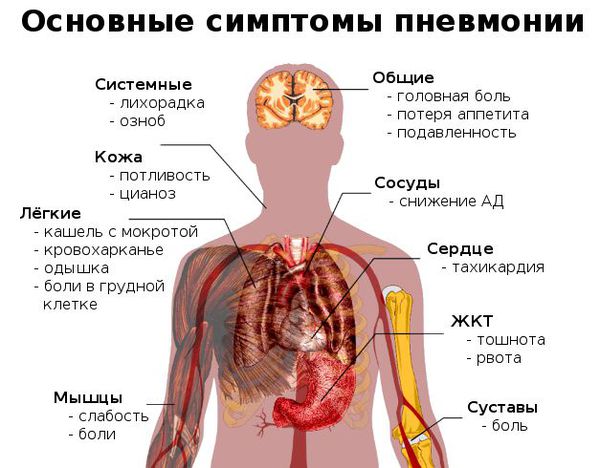
Симптомы пневмонии
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
Как распознать симптомы пневмонии:
- неожиданный и очень быстрый подъём температуры тела до фебрильных цифр (свыше 38 °C);
- неспецифические проявления системной интоксикации организма (подавленность, вялость, утомляемость, мышечная слабость, сонливость, головная боль);
- через 3-4 дня возникает сухой кашель, который спустя ещё несколько дней становится влажным — начинает откашливаться слизь (мокрота), часто она имеет ржавый или бурый цвет;
- может появиться боль в грудной клетке на стороне пораженного лёгкого (или же с обеих сторон, если воспаление двустороннее), которая усиливается при кашле и дыхании;
- при дыхании могут выслушиваться хрипы в грудной клетке (слышны не у всех больных);
- одышка (частое дыхание) — является результатом массивного поражения лёгкого и проявлением дыхательной недостаточности;
- одна из сторон грудной клетки (поражённая) может отставать при дыхании.[4]
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
Патогенез пневмонии
Ведущие механизмы, которые приводят к развитию ВП:
- проникновение в нижние дыхательные пути содержимого ротоглотки (аспирация);
- вдыхание аэрозольной взвеси, содержащей различные микробные агенты;
- проникновение микроорганизмов из очага инфекции, расположенного за пределами лёгких, через кровь;
- перемещение инфекционных агентов из соседних поражённых органов (прямой контакт) или в результате присоединения инфекции с ранящими предметами (оружие) в грудную клетку.[3]
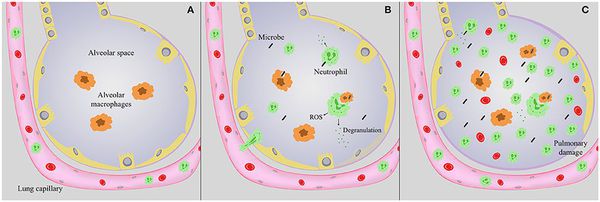
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни.[4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
- неклассифицированную вирусную пневмонию (аденовирусную и другие);
- пневмококковую пневмонию (S. pneumoniae);
- пневмонию, вызванную гемофильной палочкой (H. influenzae);
- неклассифицированную бактериальную пневмонию, возникшую по причине воздействия клебсиеллы (Klebsiella pneumoniae), стафилококка (Staphylococcus spp), стрептококка группы В и других срептококков, кишечной палочки (Escherichia coli), других аэробных грамотрицательных бактерий и миклопазмы (Mycoplasma pneumoniae). Также к этой группе относятся другие бактериальные пневмонии и пневмонии неуточненной этиологии.
- пневмонию, возникшую по причине воздействия других инфекционных возбудителей: хламидий (Chlamydia spp), а также иных установленных возбудителей инфекций.
- пневмонию, возникающую при заболеваниях, классифицированных в других рубриках (при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше; при цитомегаловирусной болезни, кори, краснухе, ветряной оспе; при микозах; при паразитозах; при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе);
- пневмонию без уточнения возбудителя.
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких.[5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
- затекание желудочного содержимого в дыхательные пути при реанимации, шоке, нарушениях сознания (в том числе при алкогольной и героиновой интоксикации);
- нарушение глотания при различных неврологических нарушениях и заболеваний пищевода.
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
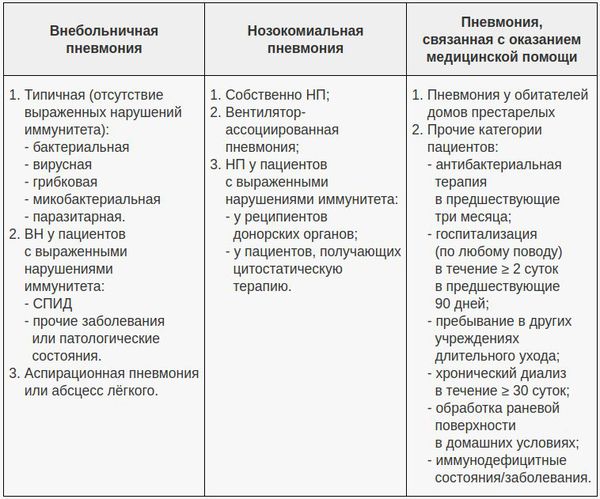
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством.[6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена лёгкого;
- острая дыхательная недостаточность;
- респираторный дистресс-синдром.
«Внелёгочными» осложнениями являются:
- септический шок;
- полиорганная недостаточность;
- менингит;
- миокардит;
- ДВС-синдром.
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
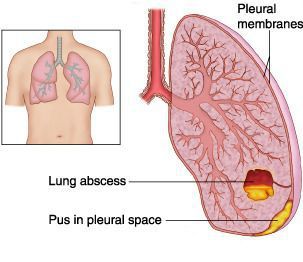
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов.[7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
- подробный сбор анамнеза;
- анализ жалоб пациента;
- физикальное обследование;
- лабораторные и инструментальные исследования, объём которых может быть определен в индивидуальном порядке и обусловлен тяжестью течения ВП, появлением и характером осложнений, сопутствующими болезнями пациента.
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
- остро возникшая лихорадка вначале заболевания (температура тела > 38,0 °С);
- кашель с мокротой;
- физические признаки, выявленные в ходе полного физикального обследования (местная крепитация или мелкопузырчатые хрипы, бронхиальное дыхание, притупление звука при перкуссии);
- увеличение общего количества лейкоцитов (> 10·109/л) и/или палочкоядерный сдвиг (> 10%).
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений.[3]
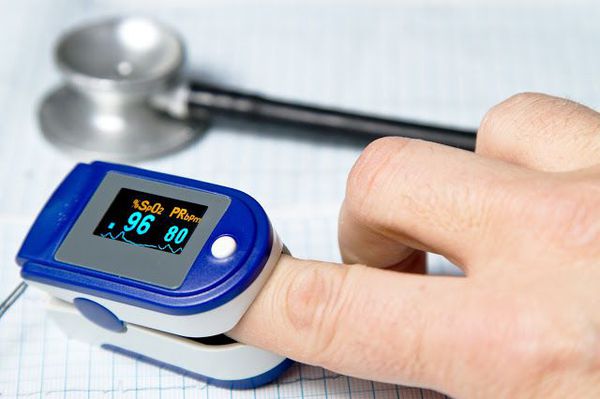
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких.[9]
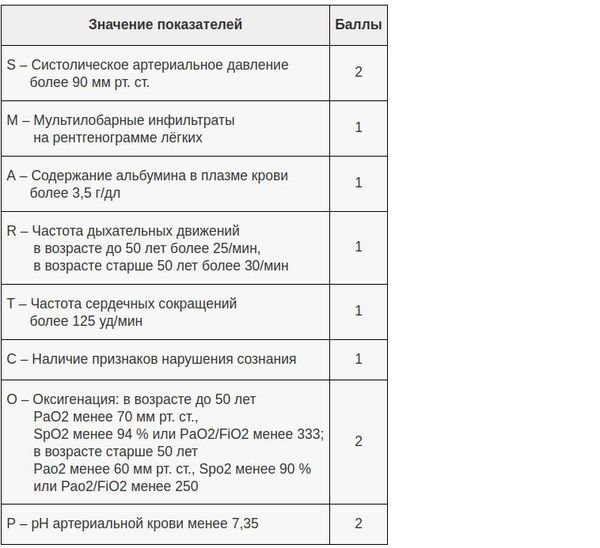
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений.[8] Примеры таких шкал являются:
- PSI – индекс тяжести пневмонии;
- Шкала CURB-65;
- Шкала SMART-COP.
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
- назначение антимикробных препаратов;
- адекватная респираторная поддержка при необходимости;
- использование неантибактериальных лекарственных средств (только в случае появления показаний);
- профилактика осложнений.
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии.[10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
- бета-лактамные антибиотики (пенициллины и цефалоспорины);
- макролиды;
- респираторные фторхинолоны.
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
- стойкое снижение температуры тела < 37,2ºС в течение не менее 48 часов;
- отсутствие проявлений интоксикационного синдрома;
- нормализация частоты дыхания (< 20/мин);
- отсутствие гнойной мокроты;
- снижение количества лейкоцитов в крови (< 10·109/л), нейтрофилов (< 80 %), юных форм (< 6 %);
- отсутствие отрицательной динамики на рентгенограмме.[3]
Респираторная поддержка
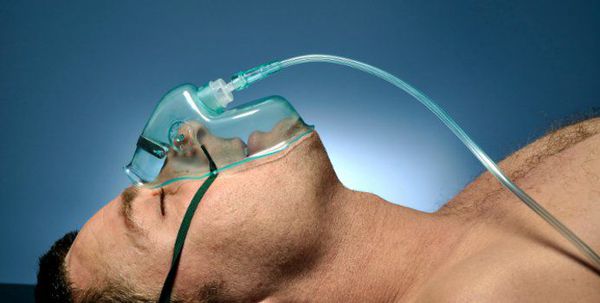
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 < 55 мм рт.ст. или SрO2 < 88 % (при дыхании воздухом).[4]
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
Показания к ИВЛ при ОДН на фоне ВП:
- абсолютные: остановка дыхания, нарушение сознания (сопор, кома), психомоторное возбуждение, нестабильная гемодинамика (АД сист < 70 мм рт.ст., ЧСС < 50/мин);
- относительные: ЧДД >35/мин РаО2/FiО2 < 150 мм рт.ст., повышение РаСО2 > 20 % от исходного уровня, нарушение сознания.
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
- системные глюкокортикостероиды (ГКС);
- внутривенные иммуноглобулины (ИГ);
- некоторые иммуностимуляторы.
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
- возраст пациента;
- тяжесть течения;
- наличие/отсутствие сопутствующих заболеваний.
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
- возраст > 70 лет;
- проведение ИВЛ;
- двусторонняя локализация пневмонии;
- сепсис и инфицирование сине-гнойной палочкой.
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
- 23-валентная неконъюгированная вакцина (содержит очищенные капсулярные полисахаридные антигены 23 серотипов S.pneumoniae);
- 13-валентная пневмококковая конъюгированная вакцина.
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами.[11]
Очаговая пневмония – разновидность острой пневмонии с локализацией инфекционно-воспалительного процесса на ограниченном участке легочной ткани в пределах мелких структурных единиц — долек легкого. Течение очаговой пневмонии характеризуется лихорадкой и ознобами, кашлем сухим или со скудной мокротой, болью в грудной клетке, общей слабостью. Диагностика очаговой пневмонии основана на физикальных, рентгенологических данных, результатах лабораторных исследований (мокроты, периферической крови). Принципы лечения очаговой пневмонии заключаются в назначении антибиотикотерапии, бронхолитических и муколитических средств, лекарственных ингаляций, физиотерапевтических процедур (УВЧ, электрофореза), ЛФК, массажа.
Бронхопневмонией называют воспаление легких, развивающееся в связи с бронхитом или бронхиолитом (бронхоальвеолит). Она имеет очаговый характер, может быть морфологическим проявлением как первичных (например, при респираторных вирусных инфекциях — см.), так и вторичных (как осложнение многих заболеваний) острых пневмоний.
Этиология. Болезнь имеет разнообразную этиологию. Ее могут вызывать различные микробные агенты — пневмококки, стафилококк, стрептококки, энтеробактерии, вирусы, микоплазма, грибы и др. В зависимости от характера возбудителя имеются особенности как клинической, так и морфологической картины пневмонии. Бронхопневмония развивается также при воздействии химических и физических факторов, что позволяет выделять уремическую, липидную, пылевую, радиационную пневмонии.
Патогенез. Развитие бронхопневмонии связано с острым бронхитом или бронхиолитом, причем воспаление чаще распространяется на легочную ткань интрабронхиально (нисходящим путем, обычно при катаральном бронхите или бронхиолите), реже перибронхиально (обычно при деструктивном бронхите или бронхиолите). Бронхопневмония возникает гематогенным путем, что встречается при генерализации инфекции <септические пневмонии) . В развитии очаговой пневмонии большое значение имеет аутоинфекция при аспирации — аспирационная пневмония, застойных явлениях в легком — гипостатическая пневмония, аспирации и нейрорефлекторных расстройствах — послеоперационная пневмония. Особую группу составляют бронхопневмонии при иммунодефицитных состояниях — иммунодефицитные пневмонии.
Патологическая анатомия. Несмотря на определенные различия в зависи¬мости от вызывающей ее причины, морфологические изменения при бронхопневмонии имеют ряд общих черт. При любой этиологии в основе бронхопневмонии лежит острый бронхит или бронхиолит, который представлен обычно различными формами катара (серозный, слизистый, гнойный, смешанный). При этом слизистая оболочка становится полнокровной и набухшей, продукция слизи железами и бокаловидными клетками резко усиливается; покровный призматический эпителий слизистой оболочки слущивается, что ведет к повреждению мукоцилиарного механизма очищения бронхиального дерева. Стенки бронхов и бронхиол утолщаются за счет отека и клеточной инфильтрации. В дистальных отделах бронхов чаще возникает панбронхит и панбронхиолит, а в проксимальном — эндомезобронхит. Отек и клеточная инфильтрация стенки бронха нарушают дренажную функцию бронхов, что способствует аспирации инфицированной слизи в дистальные отделы бронхиального дерева; при кашлевых толчках могут появляться преходящие расширения просвета бронхов — транзиторные бронхоэктазы.
Очаги воспаления при бронхопневмонии обычно возникают в задних и зад-ненижних сегментах легких — II, VI, VIII, IX, X. Они разных размеров, плотные, на разрезе серо-красные. В зависимости от размера очагов различают милиарную (альвеолит), ацинозную, дольковую, сливную дольковую, сегментарную и полисегментарную бронхопневмонии. В альвеолах отмечают скопления экссу- дата с примесью слизи, много нейтрофилов, макрофагов, эритроцитов, спущенного альвеолярного эпителия; иногда определяется небольшое количество фибрина. Экссудат распределяется неравномерно: в одних альвеолах его много, в других — мало. Межальвеолярные перегородки пронизаны клеточным инфильтратом.
Бронхопневмония имеет некоторые особенности в разные возрастные периоды. У новорожденных при пневмонии на поверхности альвеол нередко образуются так называемые гиалиновые мембраны, состоящие из уплотненного фибрина. У ослабленных детей до 1-2 лет очаги воспаления локализуются преимущественно в задних, прилежащих к позвоночнику и не полностью расправленных после рождения отделах легких (II, VI и X сегменты). Такая пневмония называется паравертебральной. Благодаря хорошей сократительной способности легких и дренажной функции бронхов, богатству легких лимфатическими сосудами очаги пневмонии у детей сравнительно легко рассасываются. Напротив, у людей старше 50 лет в связи с возрастной редукцией лимфатической системы рассасывание фокусов воспаления происходит медленно.
Бронхопневмония имеет морфологические особенности в зависимости от вида вызывающего ее инфекционного агента. Наибольшее клиническое значение имеют стафилококковая, стрептококковая, пневмококковая, вирусная и грибковая очаговые пневмонии. Стафилококковая бронхопневмония обычно вызывается золотистым стафилококком, часто ее обнаруживают после перенесенной вирусной инфекции. Она отличается тяжелым течением. Воспаление локализуется обычно в IX и X сегментах легкого, где находят очаги нагноения и некроза. После опорожнения гноя через бронхи образуются мелкие и более крупные полости. В окружности очагов некроза развивается серозно-геморрагическое воспаление.
Стрептококковая бронхопневмония вызывается обычно гемолитическим стрептококком, нередко в сочетании с вирусом. Протекает остро. Легкие увеличены, с поверхности стекает кровянистая жидкость. В бронхах разного калибра преобладает лейкоцитарная инфильтрация, возможны некроз стенки бронхов, образование абсцессов и бронхоэктазов. Пневмококковая бронхопневмония характеризуется образованием очагов, тесно связанных с бронхиолами, в экссудате — нейтрофилы, фибрин. По периферии очагов пневмонии — зона отека, где обнаруживают много микробов. Легкое на разрезе пестрого вида. Грибковая бронхопневмония (пневмомикоз) может вызываться разными грибами, но чаще всего типа Candida. Очаги пневмонии разных размеров (лобулярные, сливные), плотноватые, на разрезе серовато-розовой окраски. В центре очагов определяется распад, в котором обнаруживаются нити гриба. Вирусная бронхопневмония вызывается РНК- и ДНК-содержащими вирусами. Вирусы внедряются в эпителий дыхательных путей. РНК-содержащие вирусы образуют колонии в цитоплазме клеток в виде базофильных включений, оказывают цитопатическое действие, клетки слущиваются и пролиферируют, образуют клеточные скопления и гигантские клетки. ДНК-содержащие вирусы внедряются в ядра, клетки слущиваются, но не регенерируют. Обнаружение в мазках, взятых со слизистой оболочки, слущенных клеток с внутриклеточными включениями, имеет диагностическое значение.
Вирусные бронхопневмонии редко существуют в чистом виде, поскольку при них нарушается эпителиальный барьер, что способствует развитию вторичной бактериальной инфекции. Встречаются при вирусных респираторных инфекциях (грипп, парагрипп, респираторно-синцитиальная и аденовирусная инфекции), цитомегалии, ветряной оспе, кори.
Осложнения. В значительной степени осложнения бронхопневмонии зависят от особенностей их этиологии, возраста и общего состояния больного. Фокусы пневмонии могут подвергаться карнификации или нагноению с образованием абсцессов; если очаг расположен под плеврой, возможен плеврит.
Смерть больных может быть обусловлена нагноением легкого, гнойным плевритом. Особенно опасна для жизни бронхопневмония в раннем детском и старческом возрасте.
Бронхопневмония (бронхиальная пневмония, очаговая пневмония) – острое воспаление стенок бронхиол. Она имеет очаговый характер и затрагивает одну или несколько легочных долек.
Бронхопневмония бывает как самостоятельным заболеванием, так и проявлением других болезней.
Причины возникновения
Обычно возбудителем бронхопневмонии являются стафилококки, стрептококки, кишечная палочка, Haemophilus influenzae, грибы. Условием развития заболевания является нарушение дренажной функции бронхов.
К предрасполагающим факторам возникновения очаговой пневмонии относят переохлаждение, ОРЗ, острый бронхит, грипп, коклюш, хронические заболевания легких и другие состояния, предрасполагающие к снижению иммунобиологических свойств организма.
Также бронхопневмония может развиться на фоне длительных тяжелых заболеваний у пожилых людей и больных с явлениями застойного полнокровия легких. К другим причинам относятся вдыхание посторонних тел, токсических веществ.
Симптомы бронхопневмонии
Начало бронхомневмонии часто не удается установить, поскольку зачастую она развивается на фоне бронхита или катара верхних дыхательных путей. Результаты физикального обследования в начале бронхопневмонии совпадают с данными при остром бронхите. Характерные симптомы бронхопневмонии: кашель, лихорадка, одышка. Температура может быть и субфебрильной. Если воспаление переходит на плевру, то могут появляться боли в грудной клетке, особенно при глубоком вдохе и кашле.
Частота дыхательных движений учащается, отмечается отставание пораженной половины грудной клетки в акте дыхания. Характерным симптомом являются звонкие влажные хрипы и потрескивание на ограниченном участке. Отмечается усиление голосового дрожания и бронхофонии.
Мокрота слизисто-гнойная, сначала вязкая, а затем более жидкая, иногда с примесью крови.
Диагностика
Диагностика начинается с рентгенологического исследования легких. При бронхопневмонии на снимке виден нечетко ограниченный очаг в легких в виде белой дымки. Из–за увеличения лимфатических узлов могут быть расши¬рены тени корней легких. Однако очаги диаметром менее 1-2 см на снимке не определяются.
Следующим этапом диагностики является микробиологическое исследование слизи, мокроты или мазка из горла. Мокрота содержит повышенное количество лейкоцитов, макрофагов, цилиндрического эпителия. Флора различная, обильная, при вирусной бронхопневмонии скудная. При исследовании крови больного отмечается не¬большой нейтрофильный лейкоцитоз, некоторый сдвиг влево, умеренное ускорение СОЭ.
Виды заболевания
Бронхопневмонии могут быть первичными или вторичными. Среди вторичных различают гипостатические, аспирационные, послеоперационные, травматические, инфарктные очаговые пневмонии.
В зависимости от типа возбудителя бронхопневмонии инфекционного характера, выделяют стафилококковую, стрептококковую, пневмококковую, грибковую и вирусную бронхопневмонию.
При появлении симптомов, характерных для бронхопневмонии, необходимо как можно быстрее обратиться к врачу.
Лечение бронхопневмонии
Лечение бронхопневмонии комплексное и включает соблюдение правильного режима дня, медикаментозную терапию, физиотерапию и рациональное питание. Выбор лекарств зависит от результатов микробиологического исследования.
Антибактериальное и противовоспалительное действие оказывают аэрозоли антибиотиков, сульфаниламидов, фторхинолонов, фитонцидов и антисептических средств. Если мокрота плохо выделяется, то показаны тепло-влажные ингаляции слизеразжижающих и отхаркивающих средств, протеолитических ферментов. Ингаляции антибиотиков могут сочетаться с ингаляциями бронхорасширяющих и гипосенсибилизирующих средств.
В острый период болезни применяют ЭП УВЧ, СМВ-терапию. В стадии остаточных явлений используются электрофорез, индуктотермия, грязевые, парафиновые, озокеритовые аппликации, массаж, лечебная гимнастика.
В восстановительный период рекомендовано лечение в профилированных санаториях.
Бронхопневмонии могут переходить в хроническую форму. Возможно осложнение болезни абсцессом легкого, бронхоэктазами, плевритом.
Гнойное осложнение и легочно-сердечная недостаточность при очаговой пневмонии могут привести к смерти больного.
Профилактика бронхопневмонии
Общие меры профилактики бронхопневмонии включают здоровый образ жизни, правильный уход за детьми и предотвращение ОРВИ, особенно у маленьких детей.
Профилактика гипостатических типов бронхопневмонии – это тщательный уход за больными с внутренними и хирургическими заболеваниями в тяжелых формах. Необходимо применять меры для предотвращения застойных явлений в легочных тканях.
Также:
Воспаление легких
Версия: Справочник заболеваний MedElement
Категории МКБ:
Пневмония без уточнения возбудителя (J18)
Разделы медицины:
Пульмонология
Общая информация
Краткое описание
Пневмония (воспаление легких) — наименование группы различных по этиологии, патогенезу и морфологической характеристике острых локальных инфекционных заболеваний легких с преимущественным поражением респираторных отделов (альвеолы, бронхиолы) и внутриальвеолярной экссудацией.
Примечание. Из данной рубрики и всех подрубрик (J18 -) исключены:
— Другие интерстициальные легочные болезни с упоминанием о фиброзе (J84.1);
— Интерстициальная легочная болезнь, неуточненная (J84.9);
— Абсцесс легкого с пневмонией (J85.1);
— Болезни легкого, вызванные внешними агентами (J60-J70) в том числе:
— Пневмонит, вызванный твердыми веществами и жидкостями (J69 -);
— Острые интерстициальные легочные нарушения, вызванные лекарственными средствами (J70.2);
— Хронические интерстициальные легочные нарушения, вызванные лекарственными средствами (J70.3);
— Легочные интерстициальные нарушения, вызванные лекарственными средствами, неуточненные (J70.4);
— Легочные осложнения анестезии в период беременности (O29.0);
— Аспирационный пневмонит, вследствие анестезии во время процесса родов и родоразрешения (O74.0);
— Легочные осложнения вследствие применения анестезии в послеродовом периоде (O89.0);
— Врожденная пневмония неуточненная (P23.9);
— Неонатальный аспирационный синдром неуточненный (P24.9).
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Пневмонии подразделяются на следующие виды:
— крупозные (плевропневмонии, с поражением доли легкого);
— очаговые (бронхопневмонии, с поражением прилежащих к бронхам альвеол);
— интерстициальные;
— острые;
— хронические.
Примечание. Следует учитывать, что крупозное воспаление легких является только одной из форм пневмококковой пневмонии и не встречается при пневмониях иной природы, а интерстициальное воспаление легочной ткани по современной классификации отнесено к альвеолитам.
Разделение пневмоний на острые и хронические применяется не во всех источниках, поскольку считается, что в случае так называемой хронической пневмонии речь, как правило, идет о повторных острых инфекционных процессах в легких одной и той же локализации.
В зависимости от возбудителя:
— пневмококковые;
— стрептококковые;
— стафилококковые;
— хламидиазные;
— микоплазменные;
— фридлендеровские.
В клинической практике далеко не всегда удается идентифицировать возбудителя, поэтому принято выделять:
1. Пневмонии внебольничные (другие названия — бытовые, домашние амбулаторные) — приобретенные вне больничного учреждения.
2. Пневмонии госпитальные (нозокомиальные, внутрибольничные) — развиваются через 2 и более суток пребывания пациента в стационаре при отсутствии клинико-рентгенологических признаков поражения легких при поступлении.
3. Пневмонии у лиц с иммунодефицитными состояниями.
4. Атипичные пневмонии.
По механизму развития:
— первичные;
— вторичные — развившиеся в связи с другим патологическим процессом (аспирационные, застойные, посттравматические, иммунодефицитные, инфарктные, ателектатические).
Этиология и патогенез
Возникновение пневмонии в подавляющем большинстве случаев связано с аспирацией микробов (чаще — сапрофитов) из ротоглотки; реже происходит инфицирование гемато- и лимфогенным путем или из соседних очагов инфекции.
В качестве возбудителя воспаления легких выступают пневмо-, стафило- и стрептококк, палочка Пфейффера, иногда кишечная палочка, клебсиелла пневмонии, протей, гемофильная и синегнойная палочки, легионелла, палочка чумы, возбудитель Ку-лихорадки — риккетсия Бернета, некоторые вирусы, вирусно-бактериальные ассоциации, бактероиды, микоплазмы, грибы, пневмоциста, бранхамелла, ацинобактерии, аспергиллы и аэромонас.
Химические и физические агенты: воздействие на легкие химических веществ, термических факторов (ожог или охлаждение), радиоактивного излучения. Химические и физические агенты как этиологические факторы обычно сочетаются с инфекционными.
Пневмонии могут возникнуть вследствие аллергических реакций в легких или быть проявлением системного заболевания (интерстициальные пневмонии при заболеваниях соединительной ткани).
Возбудители попадают в легочную ткань бронхогенным, гематогенным и лимфогенным путями из верхних дыхательных путей, как правило, при присутствии в них острых или хронических очагов инфекции, и из инфекционных очагов в бронхах (хронический бронхит, бронхоактазы). Вирусная инфекция способствует активации бактериальной инфекции и возникновению бактериальных очаговых или долевых пневмоний.
Хроническая пневмония может стать следствием неразрешившейся острой пневмонии при замедлении и прекращении резорбции экссудата в альвеолах и формировании пневмосклероза, воспалительно-клеточных изменений в интерстициальной ткани нередко иммунологического характера (лимфоцитарная и плазмоклеточная инфильтрация).
Переходу острых пневмоний в хроническую форму или их затяжному течению способствуют иммунологические нарушения, обусловленные повторной респираторной вирусной инфекцией, хронической инфекцией верхних дыхательных путей (хронические тонзиллиты, синуситы и другие) и бронхов, метаболическими нарушениями при сахарном диабете, хроническом алкоголизме и прочем.
Внебольничные пневмонии развиваются, как правило, на фоне нарушения защитных механизмов бронхолегочной системы (часто после перенесенного гриппа). Типичные их возбудители — пневмококки, стрептококки, гемофильная палочка и другие.
В возникновении госпитальных пневмоний имеют значение подавление кашлевого рефлекса и повреждение трахео-бронхиального дерева во время операции искусственной вентиляции легких, трахеостомии, бронхоскопии; нарушение гуморального и тканевого иммунитета вследствие тяжелого заболевания внутренних органов, а также сам факт пребывания больных в стационаре. В этом случае в роли возбудителя, как правило, выступает грамотрицательная флора (кишечная палочка, протей, клебсиелла, синегнойная палочка), стафилококки и другие.
Внутрибольничные пневмонии нередко протекают более тяжело по сравнению с внебольничными, отличаются большей вероятностью развития осложнений и более высокой летальностью. У людей с иммунодефицитными состояниями (при онкологических заболеваниях, вследствие химиотерапии, при ВИЧ-инфекции) возбудителями пневмонии могут стать такие грамотрицательные микроорганизмы, как стафилококк, грибы, пневмоцисты, цитомегаловирусы и прочие.
Атипичные пневмонии более часто возникают у молодых людей, а также у путешественников, зачастую носят эпидемический характер, возможные возбудители — хламидии, легионеллы, микоплазмы.
Эпидемиология
Пневмонии являются одними из наиболее распространенных острых инфекционных заболеваний. Заболеваемость внебольничной пневмонией у взрослых составляет от 1 до 11,6‰ — молодой и средний возраст, 25-44‰ — старшая возрастная группа.
Факторы и группы риска
Факторы риска затяжного течения пневмонии:
— возраст старше 55 лет;
— алкоголизм;
— курение;
— наличие сопутствующих инвалидизирующих заболеваний внутренних органов (застойная сердечная недостаточность,
ХОБЛ
, сахарный диабет и другие);
— вирулентные возбудители заболевания (L.pneumophila, S.aureus, грамотрицательные энтеробактерии);
— мультилобарная инфильтрация;
— тяжелое течение внебольничной пневмонии;
— клиническая неэффективность проводимого лечения (лейкоцитоз и лихорадка сохраняются);
— вторичная
бактериемия
.
Клиническая картина
Клинические критерии диагностики
лихорадка свыше 4 дней, тахипноэ, одышка, физикальные признаки пневмонии.
Cимптомы, течение
Симптомы и течение пневмонии зависят от этиологии, характера и фазы течения, морфологического субстрата болезни и его распространенности в легких, а также наличия осложнений (
плеврит
, легочное нагноение и других).
Крупозная пневмония
Как правило, имеет острое начало, которому нередко предшествует охлаждение.
Больной испытывает озноб; температура тела поднимается до 39–40о С, реже до 38о С или 41о С; боль при дыхании на стороне пораженного легкого усиливается при кашле. Кашель вначале сухой, далее с гнойной или «ржавой» вязкой мокротой с примесью крови. Аналогичное или не столь бурное начало болезни возможно в исходе острого респираторного заболевания или на фоне хронического бронхита.
Состояние больного обычно тяжелое. Кожные покровы лица гиперемированы и цианотичны. С самого начала болезни наблюдается учащенное, поверхностное дыхание, с раздуванием крыльев носа. Часто отмечается герпетическая инфекция.
В результате воздействия антибактериальных препаратов наблюдается постепенное (литическое) снижение температуры.
Грудная клетка отстает в акте дыхания на стороне пораженного легкого. В зависимости от морфологической стадии болезни перкуссия пораженного легкого обнаруживает притупленный тимпанит (стадия прилива), укорочение (притупление) легочного звука (стадия красного и серого опеченения) и легочный звук (стадия разрешения).
При аускультации в зависимости от стадии морфологических изменений соответственно выявляют усиленное везикулярное дыхание и
crepitatio indux
, бронхиальное дыхание и везикулярное или ослабленное везикулярное дыхание, на фоне которого выслушивается crepitatio redus.
В фазу опеченения присутствуют усиленное голосовое дрожание и бронхофония. Из-за неравномерности развития морфологических изменений в легких перкуторная и аускультативная картины могут быть пестрыми.
Вследствие поражения плевры (парапневмоническмй серозно-фибринозный плеврит) выслушивается шум трения плевры.
В разгар болезни пульс учащенный, мягкий, соответствует сниженному АД. Нередки приглушение I тона и акцент II тона на легочной артерии. Повышается СОЭ.
При рентгенологическом исследовании определяется гомогенное затенение всей пораженной доли или ее части, особенно на боковых рентгенограммах. Рентгеноскопия может оказаться недостаточной в первые часы болезни. У лиц, страдающих алкоголизмом, чаще наблюдается атипичное течение заболевания.
Пневмококковая крупозная пневмония
Характеризуется острым началом с резким повышением температуры до 39-40˚ С, сопровождающимся ознобом и потливостью. Также появляются головная боль, значительная слабость, вялость. При выраженной гипертермии и интоксикации может наблюдаться такая церебральная симптоматика как сильная головная боль, рвота, оглушенность больного или спутанность сознания и даже миненгеальные симптомы.
В грудной клетке на стороне воспаления рано возникает боль. Нередко при пневмонии плевральная реакция выражена очень сильно, поэтому боль в груди составляет основную жалобу и требует оказания неотложной помощи. Отличительная особенность плевральной боли при пневмонии заключается в ее связи с дыханием и кашлем: происходит резкое усиление боли при вдохе и кашлевом толчке. В первые дни могут появиться кашель с выделением ржавой от примеси эритроцитов мокроты, иногда необильное кровохарканье.
При осмотре нередко обращает на себя внимание вынужденное положение больного: часто он лежит именно на стороне воспаления. Лицо обычно гиперемировано, иногда лихорадочный румянец больше выражен на щеке, соответствующей стороне поражения. Характерная одышка (до 30-40 дыханий в минуту) сочетается с цианозом губ и раздуванием крыльев носа.
В ранний период болезни нередко возникают пузырьковые высыпания на губах (herpes labialis).
При обследовании грудной клетки обычно выявляется отставание пораженной стороны при дыхании — больной как бы жалеет сторону воспаления из-за сильных плевральных болей.
Над зоной воспаления при перкуссии легких определяется ускорение перкуторного звука, дыхание приобретает бронхиальный оттенок, рано появляются мелкопузырчатые влажные крепитирующие хрипы. Характерны тахикардия — до 10 ударов в 1 минуту — и некоторое снижение артериального давления. Нередки приглушение I и акцент II тона на легочной артерии. Выраженная плевральная реакция иногда сочетается с рефлекторной болью в соответствующей половине живота, болезненностью при пальпации в его верхних отделах.
Иктеричность
слизистых оболочек и кожных покровов может появляться вследствие разрушения эритроцитов в пораженной доле легкого и, возможно, образования очаговых некрозов в печени.
Характерен нейтрофильный лейкоцитоз; его отсутствие (тем более
лейкопения
) может быть прогностически неблагоприятным признаком. Повышается СОЭ. При рентгенологическом исследовании определяется гомогенное затемнение всей пораженной доли и ее части, особенно заметное на боковых рентгенограммах. В первые часы болезни рентгеноскопия может оказаться неинформативной .
При очаговой пневмококковой пневмонии симптоматика, как правило, менее выражена. Наблюдаются подъем температуры до 38-38,5˚С, кашель — сухой или с отделением слизисто-гнойной мокроты, вероятно появление боли при кашле и глубоком дыхании, объективно выявляются признаки воспаления легочной ткани, выраженные в той или иной степени в зависимости от обширности и расположения (поверхностного или глубокого) очага воспаления; чаще всего выявляется фокус крепитирующих хрипов.
Стафилококковая пневмония
Может протекать аналогично пневмококковой. Однако, чаще она имеет более тяжелое течение, сопровождаясь деструкцией легких с образованием тонкостенных воздушных полостей, абсцессов легких. С явлениями выраженной интоксикации протекает стафилококковая (обычно многоочаговая) пневмония, осложняющая вирусную инфекцию бронхолегочной системы (вирусно-бактериальная пневмония). Во время эпидемий гриппа частота вирусно-бактериальных пневмоний значительно возрастает.
Для такого рода пневмонии типичен выраженный интоксикационный синдром, который проявляется гипертермией, ознобом,
гиперемией
кожных покровов и слизистых оболочек, головной болью, головокружением, тахикардией, выраженной одышкой, тошнотой, рвотой, кровохарканьем.
При тяжелом инфекционно-токсическом шоке развивается сосудистая недостаточность (АД 90–80; 60–50 мм рт. ст, бледность кожных покровов, холодные конечности, появление липкого пота).
По мере прогрессирования интоксикационного синдрома появляются церебральные расстройства, нарастание сердечной недостаточности, нарушения ритма сердца, развитие шокового легкого, гепаторенального синдрома,
ДВС-синдрома
, токсического энтероколита. Такие пневмонии могут привести к быстрому летальному исходу.
Стрептококковая пневмония развивается остро, в некоторых случаях — в связи с перенесенной ангиной или при сепсисе. Болезнь сопровождается лихорадкой, кашлем, болью в грудной клетке, одышкой. Часто обнаруживается значительный плевральный выпот; при торакоцентезе получают серозную, серозно-геморрагическую или гнойную жидкость.
Пневмония, вызванная клебсиеллой пневмонии (палочкой Фридлендера)
Встречается сравнительно редко (чаще при алкоголизме, у ослабленных больных, на фоне снижения иммунитета). Наблюдается тяжелое течение; летальность достигает 50%.
Протекает с выраженными явлениями интоксикации, быстрым развитием дыхательной недостаточности. Мокрота зачастую желеобразная, вязкая, с неприятным запахом пригорелого мяса, но может быть гнойной или ржавого цвета.
Скудная аускультативная симптоматика, характерно полидолевое распространение с более частым, по сравнению с пневмококковыми пневмониями, вовлечением верхних долей. Типичны образование абсцессов и осложнение
эмпиемой
.
Легионеллезная пневмония
Более часто развивается у людей, проживающих в помещениях с кондиционерами, а также занятых на земляных работах. Характерно острое начало с высокой температурой, одышкой, брадикардией. Заболевание имеет тяжелое течение, часто сопровождается таким осложнением, как поражение кишечника (появляются болевые ощущения, диарея). В анализах выявляются значительное повышение СОЭ, лейкоцитоз, нейтрофилез.
Микоплазменная пневмония
Заболеванию чаще подвержены молодые люди в тесно взаимодействующих коллективах, более распространено в осенне-зимний период. Имеет постепенное начало, с катаральными явлениями. Характерным является несоответствие между выраженной интоксикацией (лихорадка, резкое недомогание, головная и мышечная боль) и отсутствием или слабой выраженностью симптомов поражения органов дыхания (локальные сухие хрипы, жесткое дыхание). Нередко наблюдаются кожные высыпания, гемолитическая анемия. На рентгенограмме часто выявляются интерстициальные изменения и усиление легочного рисунка. Микоплазменные пневмонии, как правило, не сопровождаются лейкоцитозом, наблюдается умеренное повышение СОЭ.
Вирусная пневмония
При вирусных пневмониях могут наблюдаться субфебрилитет, познабливание, ринофарингит, осиплость голоса, признаки
миокардита
, конъюктивит. В случае тяжелой гриппозной пневмонии появляются выраженная итоксикация, токсический отек легких, кровохарканье. В процессе обследования нередко выявляется лейкoпения при нормальной или повышенной СОЭ. При рентгенологическом исследовании определяются деформация и сетчатость легочного рисунка. Вопрос наличия чисто вирусных пневмоний является спорным и признается не всеми авторами.
Диагностика
Пневмония обычно распознается на основании характерной клинической картины болезни — совокупности ее легочных и внелегочных проявлений, а также рентгенологической картины.
Диагноз ставится на основании следующих клинических признаков:
1. Легочные — кашель, одышка, выделение мокроты (может быть слизистой, слизисто-гнойной и другой), боль при дыхании, наличие локальных клинических признаков (бронхиальное дыхание, притупление перкуторного звука, крепитирующие хрипы, шум трения плевры);
2. Внелегочные — остро возникшая лихорадка, клинические и лабораторные признаки интоксикации.
Рентгенологическое исследование органов грудной клетки в двух проекциях проводится для уточнения диагноза. Выявляет инфильтрат в легких. При пневмонии отмечаются усиление везикулярного дыхания иногда с очагами бронхиального, крепитация, мелко- и среднепузырчатые хрипы, очаговые затемнения на рентгенограммах.
Фибробронхоскопия или другие методы инвазивной диагностики выполняются при подозрении на туберкулез легких при отсутствии продуктивного кашля; при «обструктивной пневмонии» на почве бронхогенной карциномы, аспирированного инородного тела бронха и т.д.
Вирусную или риккетсиозную этиологию заболевания можно предположить по несоответствию между остро возникающими инфекционно-токсическими явлениями и минимальными изменениями в органах дыхания при непосредственном исследовании (рентгенологическое исследование выявляет очаговые или интерстициальные тени в легких).
Следует принимать во внимание, что пневмонии могут протекать атипично у больных пожилого возраста, страдающих тяжелыми соматическими заболеваниями или выраженным иммунодефицитом. У подобных пациентов может отсутствовать лихорадка, при этом у них преобладают внелегочные симптомы (нарушения со стороны центральной нервной системы и др.), а также слабо выражены или отсутствуют физикальные признаки легочного воспаления, затруднено определение возбудителя пневмонии.
Подозрение на пневмонию у пожилых и ослабленных больных должно появляться тогда, когда активность больного значительно снижается без видимых причин. У пациента нарастает слабость, он все время лежит и перестает двигаться, становится равнодушным и сонливым, отказывается от еды. Внимательный осмотр всегда выявляет значительную одышку и тахикардию, иногда наблюдаются односторонний румянец щеки, сухой язык. Аускультация легких обычно обнаруживает фокус звонких влажных хрипов.
Лабораторная диагностика
1. Клинический анализ крови. Данные анализа не позволяют сделать вывод о потенциальном возбудителе пневмонии. Лейкоцитоз более 10-12х109/л указывает на высокую вероятность бактериальной инфекции, а лейкопения ниже 3х109/л или лейкоцитоз выше 25х109/л являются неблагоприятными прогностическими признаками.
2. Биохимические анализы крови не дают специфической информации, но могут указать на поражение ряда органов (систем) с помощью обнаруживаемых отклонений.
3. Определение газового состава артериальной крови необходимо для пациентов с явлениями дыхательной недостаточности.
4. Микробиологические исследования проводятся перед началом лечения для установления этиологического диагноза. Осуществляется исследование мокроты или мазков из глотки, гортани, бронхов на бактерии, включая вирусы, микобактерии туберкулеза, микоплазму пневмонии и риккетсии; используют также иммунологические методы. Рекомендуется бактериоскопия с окраской по Граму и посев мокроты, получаемой при глубоком откашливании.
5. Исследование плевральной жидкости. Проводится при наличии плеврального
выпота
и условий безопасного проведения пункции (визуализация на латерограмме свободно смещаемой жидкости с толщиной слоя больше 1 см).
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить со следующими заболеваниями и патологическими состояниями:
1. Туберкулез легких.
2. Новообразования: первичный рак легкого (особенно так называемая пневмоническая форма бронхиолоальвеолярного рака), эндобронхиальные метастазы, аденома бронха, лимфома.
3. Тромбоэмболия легочной артерии и инфаркт легкого.
4. Иммунопатологические заболевания: системные васкулиты, волчаночный пневмонит, аллергический бронхолегочный аспергиллез, облитерирующий бронхолит с организующейся пневмонией, идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз.
5. Прочие заболевания и патологические состояния: застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз, липоидная пневмония, округлый ателектаз.
В дифференциальной диагностике пневмонии наибольшее значение придается тщательно собранному анамнезу.
При остром бронхите и обострении хронического бронхита в сравнении с пневмонией менее выражена интоксикация. При рентгенологическом исследовании не выявляются очаги затемнения.
Туберкулезный экссудативный плеврит может начинаться так же остро, как и пневмония: укорочение перкуторного звука и бронхиальное дыхание над областью коллабированного к корню легкого могут имитировать долевую пневмонию. Ошибки позволит избежать тщательная перкуссия, выявляющая книзу от притупления тупой звук и ослабленное дыхание (при эмпиеме — ослабленное бронхиальное дыхание). Осуществить дифференциацию помогают плевральная пункция с последующим исследованием экссудата и рентгенограмма в боковой проекции (выявляется интенсивная тень в подмышечной области).
В отличие от нейтрофильного лейкоцитоза при долевой (реже очаговой) пневмонии гемограмма при экссудативном плеврите туберкулезной этиологии, как правило, не изменена.
В отличие от долевых и сегментарных пневмоний при туберкулезном инфильтрате или очаговом туберкулезе обычно отмечается менее острое начало заболевания. Пневмония разрешается в ближайшие 1,5 недели под влиянием неспецифической терапии, в то время как туберкулезный процесс не поддается такому быстрому воздействию даже при туберкулостотической терапии.
Для милиарного туберкулеза характерна тяжелая интоксикация с высокой лихорадкой при слабо выраженных физикальных симптомах, поэтому требуется его дифференциация с мелкоочаговой распространенной пневмонией.
Острая пневмония и обструктивный пневмонит при бронхогенном раке могут начинаться остро на фоне видимого благополучия, нередко после охлаждения отмечаются лихорадка, озноб, боль в грудной клетке. Однако при обструктивном пневмоните кашель чаще сухой, приступообразный, впоследствии с отделением небольшого количества мокроты и кровохарканьем. В неясных случаях уточнить диагноз позволяет только бронхоскопия.
При вовлечении в воспалительный процесс плевры, происходит раздражение заложенных в ней окончаний правого диафрагмального и нижних межреберных нервов, которые также участвуют в иннервации верхних отделов передней брюшной стенки и органов брюшной полости. Это обусловливает распространение болей на верхние отделы живота.
При их пальпации ощущается болезненность, особенно в области правого верхнего квадранта живота, при поколачивании по правой реберной дуге происходит усиление болей. Больных пневмонией нередко направляют в хирургические отделения с диагнозом аппендицита, острого холецистита, прободной язвы желудка. В этих ситуациях осуществить диагностику помогает отсутствие у большинства больных симптомов раздражения брюшины и напряжения брюшных мышц. Следует, однако, учитывать, что и этот признак не является абсолютным.
Осложнения
Возможные осложнения пневмонии:
1. Легочные: экссудативный плеврит,
пиопневмоторакс
, абсцедирование, отек легких;
2. Внелегочные: инфекционно-токсический шок, перикардит, миокардит, психоз, сепсис и прочие.
Экссудативный плеврит проявляется выраженной тупостью и ослаблением дыхания на пораженной стороне, отставанием нижней части грудной клетки на пораженной стороне при дыхании.
Абсцедирование характеризуется нарастающей интоксикацией, появляется обильный ночной пот, температура приобретает гектический характер с суточными размахами до 2о С и более. Диагноз абсцесса легкого становится очевидным в результате прорыва гнойника в бронх и отхождения большого количества гнойной зловонной мокроты. О прорыве гнойника в плевральную полость и осложнении пневмонии развитием пиопневмоторакса могут свидетельствовать резкое ухудшение состояния, нарастание боли в боку при дыхании, значительное усиление одышки и тахикардии, падение АД.
В появлении отека легких при пневмонии важную роль играет токсическое повреждение легочных капилляров с повышением сосудистой проницаемости. Появление сухих и особенно влажных хрипов над здоровым легким на фоне усиления одышки и ухудшения состояния больного свидетельствует об угрозе развития отека легких.
Признаком возникновения инфекционно-токсического шока следует считать появление стойкой тахикардии, особенно свыше 120 ударов в 1 минуту. Развитие шока характеризуется сильным ухудшением состояния, появлением резкой слабости, в некоторых случаях — снижением температуры. Черты лица больного заостряются, кожа приобретает серый оттенок, усиливается цианоз, значительно нарастает одышка, пульс становится частым и малым, АД падает ниже 90/60 мм рт.ст., прекращается мочеотделение.
Лица, злоупотребляющие алкоголем, чаще подвержены психозу на фоне пневмонии. Он сопровождается зрительными и слуховыми галлюцинациями, двигательным и психическим возбуждением, дезориентацией во времени и пространстве.
Перикардиты, эндокардиты, менингиты в настоящий момент являются редкими осложнениями.
Лечение
При неустановленном возбудителе лечение определяется:
1. Условиями возникновения пневмонии (внебольничная/нозокомиальная/аспирационная/застойная).
2. Возрастом пациента (больше/меньше 65 лет), для детей (до года/ после года).
3. Тяжестью заболевания.
4. Местом лечения (амбулатория /отделение общего профиля/ отделение интенсивной терапии).
5. Морфологией (бронхопневмония/очаговая пневмония).
Подробнее см. подрубрику «Бактериальная пневмония неуточненная» (J15.9).
Пневмонии при ХОБЛ, бронхиальной астме, бронхоэктатической болезни и пр. рассмотрены в других подрубриках и требуют отдельного подхода.
В разгар болезни пациентам показаны постельный режим, щадящая (механически и химически) диета, включающая ограничение поваренной соли и достаточное количество витаминов, особенно А и С. Постепенно с исчезновением или значительным уменьшением явлений интоксикации расширяют режим, при отсутствии противопоказаний (болезни сердца, органов пищеварения) больного переводят на диету №15, предусматривающую увеличение в рационе источников витаминов и кальция, кисломолочных напитков (особенно при лечении антибиотиками), исключение жирных и трудноперевариваемых продуктов и блюд.
Медикаментозная терапия
Для бактериологического исследования производится взятие мокроты, мазков, смывов. После этого начинают этиотропную терапию, которая проводится под контролем клинической эффективности, с учетом высеянной микрофлоры и ее чувствительности к антибиотикам.
При нетяжелом течении пневмонии у амбулаторных больных предпочтение отдается антибиотикам для приема внутрь, при тяжелом течении антибиотики вводятся внутримышечно или внутривенно (возможен переход на пероральный путь введения при улучшении состояния).
При возникновении пневмонии у молодых пациентов без хронических болезней можно начать лечение с пеницилина (6-12 млн ЕД в сутки). У больных хроническими обструктивными заболеваниями легких предпочтительно применение аминопенициллинов (ампициллин 0,5 г 4 раза в сутки внутрь, 0,5-1 г 4 раза в сутки парентерально, амоксициллин 0,25-0,5 г 3 раза в сутки). При непереносимости пенициллинов в нетяжелых случаях используют макролиды — эритромицин (0,5 г внутрь 4 раза в сутки), азитромицин (сумамед -,5 г в сутки), рокситромицин (рулид — 150 мг 2 раза в сутки) и др. В случае развития пневмонии у больных хроническим алкоголизмом и тяжелыми соматическими заболеваниями, а также у пациентов преклонного возраста, проводят терапию цефалоспоринами II — III поколения, комбинацией пенициллинов с ингибиторами беталактамаз.
При двудолевых пневмониях, а также пневмониях, сопровождающихся тяжелым течением с выраженными явлениями интоксикации, и при неустановленном возбудителе применяют комбинацию антибиотиков (ампиокс или цефалоспорины II-III поколения в сочетании с аминогликозидами — например, гентамицином или нетромицином), используют фторхинолоны, карбапенемы.
При внутрибольничных пневмониях используют цефалоспорины III поколения (цефотаксим, цефуроксим, цефтриаксон), фторхинолоны (офлоксацин, ципрофлоксацин, пефлоксацин), аминогликозиды (гентамицин, нетромицин), ванкомицин, карбапенемы, а также, при определении возбудителя, противогрибковые средства. У лиц с иммунодефецитными состояниями при проведении эмпирической терапии пневмонии выбор лекарственных средств определяется возбудителем. При атипичных пневмониях (микоплазменных, легионелезных, хламидиазных) используют макролиды, тетрациклины (тетрациклин 0,3-0,5 г 4 раза в сутки, доксициклин 0,2 г в сутки в 1-2 приема).
Эффективность лечения антибиотиками при пневмониях, в основном выявляется к концу первых суток, но не позднее трех дней их применения. По истечении этого срока при отсутствии терапевтического эффекта назначенный препарат следует заменить другим. Показателями эффективности терапии считаются нормализация температуры тела, исчезновение или уменьшение признаков интоксикации. При неосложненной внебольничной пневмонии антибиотикотерапия осуществляется до стойкой нормализации температуры тела (обычно около 10 дней), при осложненном течении заболевания и внутрибольничных пневмониях длительность антибиотикотерапии определяется индивидуально.
При тяжелых вирусно-бактериальных пневмониях, показано введение специфического донорского противогриппозного гамма-глобулина по 3–6 мл, при необходимости осуществляется повторное введение каждые 4–6 часов, в первые 2 дня болезни.
Кроме антибиототикотерапии, проводится симптоматическое и патогенетическое лечение пневмонии. В случае дыхательной недостаточности используется кислородотерапия, При высокой, тяжело переносимой лихорадке, а также при выраженной плевральной боли показаны нестероидные противовоспалительные средства (парацетамол, вольтарен и др.); для коррекции микроциркуляторных нарушений применяют гепарин (до 20 000 ЕД в сутки).
Больных помещают в палаты интенсивной терапии при тяжелом течении острых и обострении хронических пневмоний, осложненных острой или хронической дыхательной недостаточностью. Может быть проведен бронхоскопический дренаж, при артериальной гиперкапнии — вспомогательная искусственная вентиляция легких. В случае развития отека легких, инфекционно-токсического шока и других тяжелых осложнений лечение больных пневмонией ведется совместно с реаниматологом.
Пациентов, перенесших пневмонию и выписанных из стационара в период клинического выздоровления или ремиссии, следует взять под диспансерное наблюдение. Для проведения реабилитации они могут быть направлены в санатории.
Прогноз
В основной массе случаев при внебольничной пневмонии у иммунокомпетентных пациентов молодого и среднего возраста на 2-4-й день лечения наблюдается нормализация температуры тела, а рентгенологическое «выздоровление» наступает в сроки до 4 недель.
Прогноз при пневмониях стал более благоприятным к концу XX века, однако, остается серьезным при пневмониях, вызванных стафилококком и клебсиеллой пневмонии (палочкой Фридлендера), при часто рецидивирующих хронических пневмониях, осложненных обструктивным процессом, дыхательной и легочно-сердечной недостаточностью, а также при развитии пневмонии у лиц с тяжелыми болезнями сердечно-сосудистой и других систем. В этих случаях летальность от пневмонии остается высокой.
Шкала PORT
У всех без исключения пациентов с внебольничной пневмонией рекомендуется изначально определить, есть ли повышенный риск осложнений и смерти у пациента (класс II-V) или нет (класс I).
Шаг 1. Стратификация пациентов на класс риска I и классы риска II-V
|
На момент осмотра |
|
|
Возраст > 50 лет |
Да/нет |
|
Нарушения сознания |
Да/нет |
|
ЧСС > = 125 уд./мин. |
Да/нет |
|
Частота дыхания > 30/мин. |
Да/нет |
|
Систолическое АД < 90 мм рт.ст. |
Да/нет |
|
Температура тела < 35о С или > = 40о С |
Да/нет |
|
В анамнезе |
|
|
Злокачественное новообразование |
Да/нет |
|
Застойная сердечная недостаточность |
Да/нет |
|
Цереброваскулярное заболевание |
Да/нет |
|
Заболевание почек |
Да/нет |
|
Заболевание печени |
Да/нет |
Примечание. При наличии хотя бы одного «Да», следует перейти к следующему шагу. Если все ответы «Нет», пациента можно отнести к классу риска I.
Шаг 2. Балльная оценка степени риска
|
Характеристика больного |
Оценка в баллах |
|
Демографические факторы |
|
|
Возраст, мужчины |
+ возраст (лет) |
|
Возраст, женщины |
+ возраст (лет) |
|
Пребывание в домах престарелых |
10 |
|
Сопутствующие заболевания |
|
|
Злокачественное новообразование |
+30 |
|
Заболевание печени |
+20 |
|
Застойная сердечная недостаточность |
+10 |
|
Цереброваскулярное заболевание |
+10 |
|
Заболевание почек |
+10 |
|
Данные физикального обследования |
|
|
Нарушение сознания |
+20 |
|
ЧСС > = 125/мин. |
+20 |
|
Частота дыхания > 30/мин. |
+20 |
|
Систолическое АД < 90 мм рт.ст. |
+15 |
|
Температура тела < 35о С или > = 40о С |
+10 |
|
Данные лабораторных и инструментальных исследований |
|
|
pH артериальной крови |
+30 |
|
Уровень азоты мочевины > = 9 ммоль/л |
+20 |
|
Уровень натрия < 130 ммоль/л |
+20 |
|
Уровень глюкозы > = 14 ммоль/л |
+10 |
|
Гематокрит < 30% |
+10 |
|
PaO2 < 60 мм рт. ст. |
+10 |
|
Наличие плеврального выпота |
+10 |
Примечание. В графе «Злокачественные новообразования» учитываются случаи опухолевых заболеваний, манифестирующих активным течением или диагностированных в течение последнего года, исключая базальноклеточный и плоскоклеточный рак кожи.
В графе «Заболевания печени» учитываются случаи клинически и/или гистологически диагностированного цирроза печени и активного хронического гепатита.
В графе «Хроническая сердечная недостаточность» учитываются случаи сердечной недостаточности вследствие систолической или диастолической дисфункции левого желудочка, подтвержденные данными анамнеза, физического обследования, результатами рентгенографии органов грудной клетки, эхокардиографии, сцинтиграфии миокарда или вентрикулографии.
В графе «Цереброваскулярные заболевания» учитываются случаи недавно перенесенного инсульта, транзиторной ишемической атаки и остаточные явления после перенесенного острого нарушения мозгового кровообращения, подтвержденные КТ или МРТ головного мозга.
В графе «Заболевания почек» учитываются случаи анамнестически подтвержденных хронических заболеваний почек и повышения концентрации креатинина/азота мочевины в сыворотке крови.
Шаг 3. Оценка риска и выбор места лечения больных
|
Сумма баллов |
Класс риска |
Степень риска |
30-дневная летальность1 % |
Место лечения2 |
|
< 51> |
I |
Низкая |
0,1 |
Амбулаторно |
|
51-70 |
II |
Низкая |
0,6 |
Амбулаторно |
|
71-90 |
III |
Низкая |
0,9-2,8 |
Амбулаторно под тщательным контролем или непродолжительная госпитализация3 |
|
91-130 |
IV |
Средняя |
8,2-9,3 |
Госпитализация |
|
> 130 |
V |
Высокая |
27,0-29,2 |
Госпитализация (ОРИТ) |
Примечание.
1 По данным Medisgroup Study (1989), PORT Validation Study (1991)
2 E.A.Halm, A.S. Teirstein (2002)
3 Госпитализация показана при нестабильном состоянии пациента, отсутствии ответа на пероральную терапию, наличии социальных факторов
Госпитализация
Показания к госпитализации:
1. Возраст старше 70 лет, выраженный инфекционно-токсический синдром (частота дыхательных движений составляет более 30 в 1 мин., АД ниже 90/60 мм рт.ст., температура тела выше 38,5о С).
2. Наличие тяжелых сопутствующих заболеваний (хронические обструктивные заболевания легких, сахарный диабет, застойная сердечная недостаточность, тяжелые заболевания печени и почек, хронический алкоголизм, токсикомания и другие).
3. Подозрение на вторичную пневмонию (застойная сердечная недостаточность, возможные тромбоэмболия легочных артерий, аспирация, и другое).
4. Развитие таких осложнений, как плеврит, инфекционно-токсический шок, абсцедирование, нарушения сознания.
5. Социальные показания (отсутствует возможность организовать необходимый уход и лечение на дому).
6. Неэффективность амбулаторной терапии в течение 3 дней.
При легком течении и благоприятных бытовых условиях лечение пневмоний может осуществляться на дому, но основная масса больных пневмонией нуждается в стационарном лечении.
Больных с долевыми и другими пневмониями и выраженным инфекционно-токсическим синдромом следует экстренно госпитализировать. Выбор места лечения и (частично) прогноз может быть выполнен согласно шкал оценки состояния CURB-65/CRB-65.
Шкалы CURB-65 and CRB-65 для внебольничной пневмонии
|
Фактор |
Баллы |
|
Спутанность сознания |
1 |
|
Уровень содержания азота мочевины в крови > = 19 мг/дл |
1 |
|
Частота дыхания > = 30/мин. |
1 |
|
Систолическое АД < 90 мм рт. ст |
1 |
|
Возраст > = 50 |
1 |
|
Всего |
|
CURB-65 (баллы) |
Смертность (%) |
Рекомендация |
|
0 |
0,6 |
Низкий риск, возможно амбулаторное лечение |
|
1 |
2,7 |
|
|
2 |
6,8 |
Непродолжительная госпитализация или тщательное амбулаторное наблюдение |
|
3 |
14 |
Тяжелая пневмония, госпитализация или наблюдение в ОРИТ |
|
4 или 5 |
27,8 |
|
CRB-65 (баллы) |
Смертность (%) |
Рекомендация |
|
0 |
0,9 |
Очень низкий риск смертности, обычно не требует госпитализации |
|
1 |
5,2 |
Неопределенный риск, требует госпитализации |
|
2 |
12 |
|
|
3 или 4 |
31,2 |
Высокий риск смерти, срочная госпитализация |
Профилактика
С целью профилактики внебольничной пневмонии применяют пневмококковую и гриппозную вакцины.
Пневмококковую вакцину следует вводить при наличии высокого риска развития пневмококковых инфекций (согласно рекомендациям Комитета советников по иммунизационной практике):
— лицам старше 65 лет;
— лицам в возрасте от 2 до 64 лет с заболеваниями внутренних органов (хронические заболевания сердечно-сосудистой системы, хронические бронхолегочные заболевания, сахарный диабет, алкоголизм, хронические заболевания печени);
— лицам в возрасте от 2 до 64 лет с функциональной или органической
аспленией
(с серповидноклеточной анемией, после спленэктомии);
— лицам от 2 лет с иммунодефицитными состояниями.
Введение гриппозной вакцины эффективно для предупреждения развития гриппа и его осложнений (в том числе пневмонии) у здоровых лиц моложе 65 лет. У лиц в возрасте 65 лет и старше вакцинация умеренно эффективна.
Информация
Источники и литература
-
Полный справочник практикующего врача /под редакцией Воробьева А.И., 10 издание, 2010
- стр. 183-187
-
Российский терапевтический справочник /под редакцией акад.РАМН Чучалина А.Г., 2007
- стр. 96-100
-
www.monomed.ru
- Электронный медицинский справочник
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.