- ИНВИТРО
- Библиотека
- Справочник заболеваний
- Инфекционный…
Инфекционный мононуклеоз (болезнь Филатова, железистая лихорадка)
Инфекционный мононуклеоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфекционный мононуклеоз – заболевание вирусной природы, при котором развивается лихорадка, увеличиваются печень и селезенка, лимфатические узлы, поражаются гортань, глотка. В крови регистрируются свойственные только этой патологии изменения (появление атипичных мононуклеаров, лимфоцитоз). В ряде случаев инфекционный мононуклеоз имеет хроническое течение, при некоторых состояниях клиническая картина стерта, что существенно затрудняет диагностику и постановку верного диагноза.
Причины появления инфекционного мононуклеоза
Заболевание вызывают вирусы семейства герпесвирусов, самым частым возбудителем считается вирус Эпштейна–Барр (ВЭБ, или вирус герпеса человека 4-го типа). Большинство людей переносят его в стертой клинической форме в детстве и юношестве, что подтверждается анализами крови на содержание иммуноглобулинов, которые вырабатываются в ответ на попадание вирусов в организм человека: по статистике у 9 из 10 взрослых положительные анализы крови на ДНК этого вируса.
Пути передачи вируса, вызывающего инфекционный мононуклеоз:
- Воздушно-капельный.
- Контактно-бытовой (в том числе половой).
- Парентеральный – во время переливания крови, пересадки органов и тканей в течение 6 предшествующих заболеванию месяцев.
К предрасполагающим факторам развития болезни относятся такие состояния, как снижение иммунитета, длительно текущие заболевания или обострение хронических патологий, неблагоприятная психоэмоциональная и экологическая обстановка.
Классификация заболевания
Единой общепринятой классификации инфекционного мононуклеоза нет. Для удобства формулировки диагноза используются следующие разделения патологии на группы:
По возбудителю:
- Вирус Эпштейна–Барр (ВЭБ).
- Цитомегаловирус.
- Вирус герпеса 6-го и 7-го типов (HV6, HV7).
- Аденовирус.
- Вирус иммунодефицита.
- Toxoplasma gondii (токсоплазма).
По типу:
- Типичный – свойственная мононуклеозу клиническая картина и патогномоничные (характерные только для этого заболевания) изменения в анализах крови.
- Атипичный – стертая клиника, бессимптомное течение.
По длительности течения:
- Острый инфекционный мононуклеоз – проявления заболевания регистрируются в течение не более 3 месяцев.
- Затяжное течение (3–6 месяцев).
- Рецидивирующее течение – симптомы патологии возникают вновь через 1 месяц и менее после перенесенного заболевания.
- Хроническое – симптомы беспокоят более 6 месяцев.
Также выделяют легкую, среднетяжелую и тяжелую формы инфекционного мононуклеоза. Отдельно отмечают, как протекает само заболевание – с осложнениями (например, с присоединением другой вирусной или бактериальной инфекции) или без них, с обострением хронических заболеваний или без, с наличием или отсутствием рецидивов инфекционного мононуклеоза.
Симптомы инфекционного мононуклеоза
После внедрения в организм вируса Эпштейна–Барр в течение месяца или полутора никаких симптомов не возникает, этот период называют инкубационным. Затем пациента начинают беспокоить слабость, повышенная утомляемость, чувство общего недомогания, свойственные любой вирусной инфекции. В течение полутора недель все эти симптомы постепенно уменьшаются. Затем на фоне, казалось бы, полного выздоровления возникают сильная боль в горле, высокая лихорадка, слабость, увеличение лимфатических узлов. Эти симптомы могут беспокоить несколько недель, а недомогание и слабость – более месяца. Клиническая картина (боль в горле при глотании, увеличение лимфатических узлов) практически идентична таковой при ангине. Для постановки диагноза «инфекционный мононуклеоз» назначают анализ крови, при котором выявляются изменения, свойственные только этой болезни. У 10% больных в этот период на теле появляется сыпь (ее наличие или отсутствие не несет никакого прогностического значения). Из-за увеличения печени и селезенки возможно ощущение дискомфорта в животе, в подреберных областях.
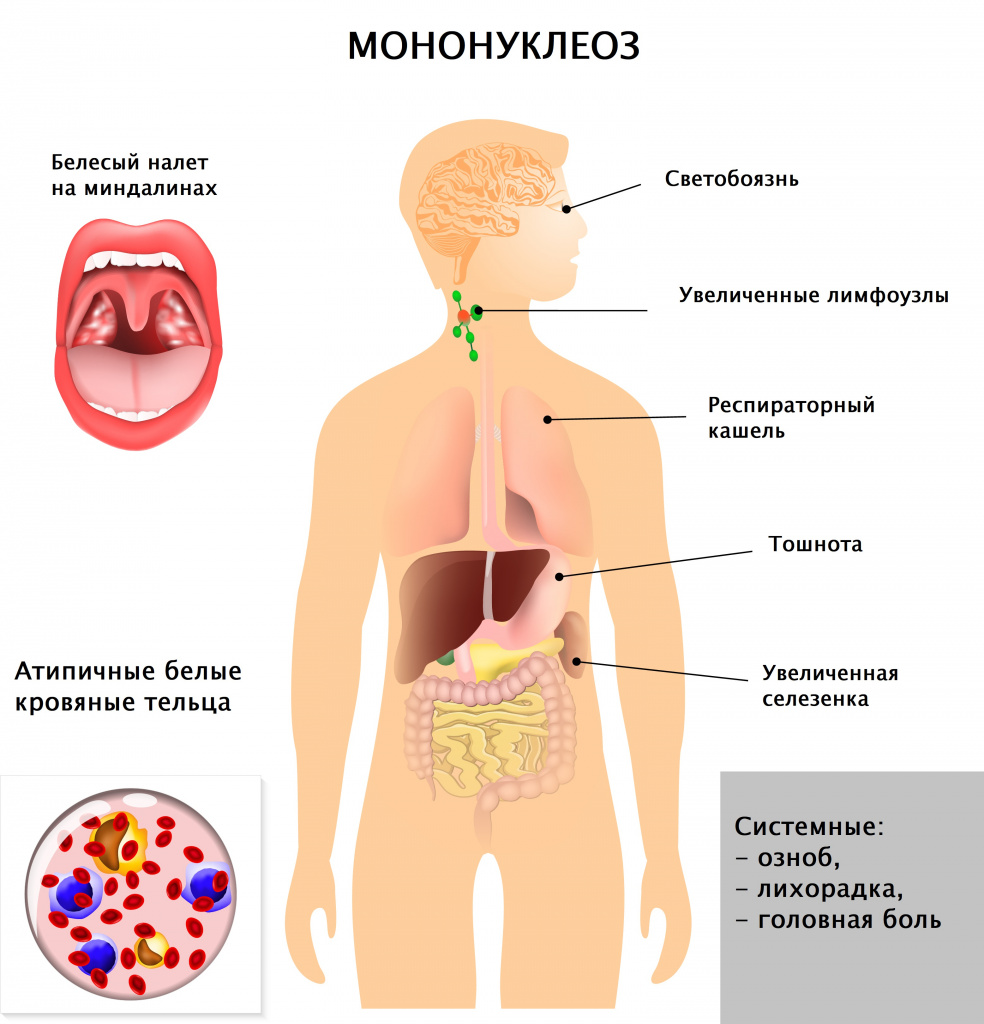
Врач в первую очередь собирает анамнез и проводит визуальный осмотр пациента. При осмотре обращают на себя внимание увеличенные группы лимфатических узлов (в тяжелых случаях не только шейной группы, но даже внутренние лимфатические узлы), гиперемия (краснота) зева, увеличение селезенки и печени, которое врач выявляет при пальпации и перкуссии живота.
Вирус Эпштейна–Барр поражает В-лимфоциты (разновидность лейкоцитов – белых кровяных телец, отвечающих за иммунитет, в частности, вырабатывающих антитела), в ответ в крови появляются клетки, характерные только для такого поражения и носящие название «атипичные мононуклеары», а общее количество лимфоцитов преобладает над количеством других лейкоцитов, возможно повышение или снижение общего количества белых кровяных телец, снижение гранулоцитов (подгруппы лейкоцитов, внутри которых есть специфические гранулы, где вырабатываются вещества для реализации иммунитета). К гранулоцитам относят, например, нейтрофилы, эозинофилы, базофилы. Все эти характерные для инфекционного мононуклеоза изменения выявляются при проведении клинического анализа крови.
В биохимическом анализе крови возможно изменение уровня АСТ, АЛТ, креатинина, мочевины, общего белка, холестерина, однако эти показатели не являются специфичными для данной патологии.
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бе�…
Золотым стандартом диагностики является проведение полимеразной цепной реакции с выявлением ДНК вируса Эпштейна–Барр в крови, в сыворотке крови – особенно актуально у новорожденных в связи с отсутствием у них антител, в соскобе со слизистой носа и ротоглотки, а также в слюне.
Также проводится серологическое исследование крови на содержание иммуноглобулинов класса М и G.
При развитии осложнений в виде поражения ЦНС прибегают к исследованию спинномозговой жидкости. В случаях, когда в общем анализе крови выявляется снижение тромбоцитов, определяют показатели коагулограммы.
Если инфекционный мононуклеоз не развивается или течение его клинически стерто, прибегают к определению иммуноблота к вирусу Эпштейна–Барр для подтверждения или опровержения инфицирования организма этим вирусом.
Для подтверждения вовлечения в процесс лимфатических узлов, увеличения селезенки и/или печени выполняют УЗИ соответствующих органов.
УЗИ лимфатических узлов одной группы
Ультразвуковое сканирование группы лимфатических узлов для оценки их размеров и структуры с целью выявления воспалительных или онкологических заболеваний.
УЗИ селезенки
Ультразвуковое сканирование для оценки состояния селезенки и выявления наличия патологий.
УЗИ печени
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
При подозрении на присоединение синусита (воспаления слизистой оболочки придаточных пазух носа, расположенных в верхней челюсти, лобной кости и т.д.) проводится рентгенография или КТ придаточных пазух носа, а при наличии клинической картины пневмонии – рентгенография или КТ органов грудной клетки.
При подозрении на вовлечение в процесс сердца (появление шумов, нарушений ритма его сокращений) требуется ЭКГ с последующей ее расшифровкой или ЭхоКГ.
ЭКГ без расшифровки
ЭКГ представляет собой исследование, в основе которого — регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Расшифровка ЭКГ
Расшифровка ЭКГ с заключением, выполненная квалифицированным кардиологом ИНВИТРО.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Для дифференциальной диагностики осложнений инфекционного мононуклеоза и самостоятельных болезней ЦНС необходим осмотр невролога, а также проведение и расшифровка ЭЭГ, КТ или МРТ головного и/или спинного мозга. В тяжелых случаях нужна спинномозговая пункция с последующим анализом ликвора (спинномозговой жидкости).
КТ головного мозга и черепа
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
МРТ головного мозга
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
К каким врачам обращаться
При появлении симптомов, напоминающих клинику ангины или инфекционного мононуклеоза, независимо от вызвавших их причин, следует обратиться к врачу-
терапевту
,
педиатру
, отоларингологу или инфекционисту.
Лечение инфекционного мононуклеоза
В схему лечения инфекционного мононуклеоза включены антибиотики, противовирусные препараты, а также средства симптоматического лечения – жаропонижающие, дезинтоксикационные. Также применяют интерфероны.
Осложнения
Осложнения болезни Филатова можно условно разделить на часто развивающиеся и редкие. К часто развивающимся относятся такие состояния как:
- Поражение нервной системы (как периферической, так и центральной): энцефалит (воспаление головного или спинного мозга), параличи и множество прочих неврологических патологий.
- Разрыв селезенки – жизнеугрожающее состояние, требующее оперативного лечения.
- Обструкция дыхательных путей – сужение бронхов, ведущее к появлению одышки, чувству нехватки воздуха, дефициту в организме кислорода.
- Пневмония.
- Присоединение бактериальной инфекции.
- Аутоиммунная гемолитическая анемия – снижение уровня гемоглобина из-за разрушения эритроцитов, также требующее медицинской помощи в условиях стационара.
- Тромбоцитопения – снижение уровня тромбоцитов (кровяных пластинок, отвечающих за свертываемость крови), при котором существенно возрастает риск кровотечений.
- Гранулоцитопения – снижение гранулоцитов – элементов крови, участвующих в иммунном ответе. При этом состоянии любая инфекция может стать жизнеугрожающей и требует комплексного лечения и постоянного врачебного контроля.
К редким осложнениям относятся поражения сердца, печени, почек, желудка и сосудов.
Профилактика инфекционного мононуклеоза
Принципами профилактики инфицирования вирусом Эпштейна–Барр являются соблюдение правил личной и половой гигиены, использование индивидуальных масок при контакте с лихорадящими по неясным причинам больными, обработанных должным образом маникюрных и педикюрных принадлежностей и медицинского оборудования.
Источники:
- Клинические рекомендации «Инфекционный мононуклеоз у взрослых». Разраб.: Национальное научное общество инфпекционистов. – 2014.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным инфекционным мононуклеозом. Разраб.: ФГБУ НИИДИ ФМБА России. – 2013.
- Инфекционные болезни у детей / Под ред. Д. Марри. М.: Практика, 2006. 928 с.
- ВЭБ-инфекция (этиология, патогенез, клиника, диагностика, лечение): учебное пособие / Д.М. Собчак и соавт. – Нижний Новгород: Изд-во НижГМА, 2010. 72 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
2942
02 Мая
-
5913
26 Апреля
-
5951
26 Апреля
Похожие статьи
Простуда
Простуда: причины появления, симптомы, диагностика и способы лечения.
Герпес
Герпес: причины появления, симптомы, диагностика и способы лечения.
Цитомегаловирус
Цитомегаловирус: причины появления, симптомы, диагностика и способы лечения.
Менингит
Менингит: причины появления, симптомы, диагностика и способы лечения.
Об инфекционном мононуклеозе и профилактике
Синонимы: «поцелуйная болезнь», «железистая лихорадка», моноцитарная ангина, острый доброкачественный лимфобластоз болезнь Филатова.
Впервые данное заболевание было описано Н. Ф. Филатовым в 1885 г. под названием «идиопатическое воспаление шейных желез».
Инфекционный мононуклеоз вызывается вирусом Эпштейна-Барр (ВЭБ).
Естественная восприимчивость человека к ВЭБ высока.
До 60% заболевших инфекционным мононуклеозом — это лица в возрасте 2–20 лет.
В социально неблагополучных и густонаселенных регионах большинство детей заражается уже в раннем и младшем возрасте.
Около 50% взрослого населения переносят инфекцию в подростковом возрасте. Максимальная заболеваемость у девочек отмечается в возрасте 14-16 лет, у мальчиков — в 16-18 лет. К 30-35 годам у большинства людей в крови выявляют антитела к вирусу инфекционного мононуклеоза.
Контагиозностьзаболевания невысокая.
Ведущий путь инициирования — воздушно-капельный, чаще всего со слюной (например, при поцелуе, отсюда название «поцелуйная болезнь», при использовании общей посуды, белья, постели и т. п.). Заражению способствуют скученность и тесное проживание больных и здоровых людей, поэтому нередки вспышки заболевания в общежитиях, интернатах, лагерях, детских садах.
Большое значение в распространении инфекционного мононуклеоза имеют не столько больные с развернутой клинической картиной, сколько со стертыми и нетипичными формами.
Классификация заболевания
Выделяют стертую, абортивную, субклиническую формы, форму инфекционного мононуклеоза с развернутой клинико-гематологической картиной заболевания.
Клиническая картина инфекционного мононуклеоза
Инкубационный период при инфекционном мононуклеозе, чаще всего, составляет от 7 до 12 дней (может достигать 21 дня).
Типичная форма заболевания, как правило, начинается остро, с повышения температуры до 38-400С и появления синдрома интоксикации. Высокая температура тела сохраняется обычно 4-10 дней, однако иногда повышение температуры может затягиваться до 2-4 нед. (как правило, в этом случае имеет место субфебрилитет). У некоторых детей температурная реакция может отсутствовать.
Синдром интоксикации проявляется выраженными в разной степени слабостью, вялостью, снижением аппетита, миалгиями и артралгиями, нарушением сна и т.д.
Как правило, с первых дней болезни отмечается полиаденопатия (увеличение многих лимфатических узлов) с преимущественным поражением заднешейных лимфатических узлов (в виде «пакетов» диаметром 4-6 см.).
Из других групп лимфатических узлов могут быть резко увеличены (до 2-4 см) подчелюстные лимфоузлы. Пораженные лимфоузлы не спаяны между собой, мягкие или слегка уплотненные на ощупь, обычно безболезненные. Кожа над ними не изменена. Выраженное увеличение лимфоузлов сохраняется около 7-14 дней, однако незначительная полиаденопатия может сохраняться на протяжении 2-3 месяцев и более.
Обычно, одновременно с поражением лимфоузлов развивается аденоидит. Клинически это проявляется заложенностью носа без насморка или с небольшим отделяемым из носа, чаще серозного или слизистого характера. Больным с аденоидитом не помогают сосудосуживающие капли.
Кроме заложенности носа отмечается затрудненное носовое дыхание (дети часто дышат ртом), гнусавость голоса, храпящее дыхание во сне. Из-за нарушения лимфатического дренажа на фоне поражения регионарных лимфоузлов у многих детей наблюдается одутловатость лица. Дыхание через рот и некоторая отечность подкожной клетчатки создают у ребенка характерную картину «аденоидного лица».
Поражение небных миндалин проявляется с первых дней болезни или спустя 3-5 дней. Тонзиллит может носить катаральный характер или выглядеть как лакунарная, реже — фолликулярная или некротическая ангина.
Частый признак инфекционного мононуклеоза — гепатолиенальный синдром (увеличение печение и селезенки), который может проявляться как с начала заболевания, так и спустя 3-5 дней.
Экзантема (высыпания на кожных покровах) при естественном течении заболевания встречается редко (у 5-7% заболевших). Экзантема может появиться в первые дни применения антибиотиков, на 6-8-й день или спустя 2-3 дня после их отмены. Сыпь сохраняется в течение 7-10 дней и обычно оставляет после себя пигментацию.
У 0,5-1% больных инфекционным мононуклеозом развиваются различные варианты поражения нервной системы: энцефалит или менингоэнцефалит, парезы черепных нервов (чаще VII пары), полирадикулоневриты, острый мозжечковый синдром. Обычно они исчезают без последствий.
Из прочих возможных осложнений следует отметить отиты, паратонзиллиты, синуситы, пневмония.
Дифференциальную диагностикуинфекционного мононуклеоза проводят с дифтерией, острыми стрептококковыми поражением зева, лимфомами, острыми лейкозами, эпидемическим паротитом, туляремией, сальмонеллезом, бруцеллезом, при экзантемах – с краснухой и корью.
Лечение заболевания
Специфического лечения не существует. Эффективным средством терапии является системное применение интерферона. При тяжелом течении, выраженной лимфопролиферативной реакции показано назначение глюкокортикостероидов.
В последнее время считается необходимым назначения иммунокорригирующего лечения.
Профилактика инфекционного мононуклеоза
Так как путь заражения – воздушно-капельный, то все меры профилактики сходны с профилактическими мерами относительно острых респираторных заболеваний.
Индивидуальные меры профилактики направлены на предотвращение заражения и распространения заболевания за пределы очага инфекции; для этого нужно:
• находиться в маске в одном помещении с больным;
• в комнате проводить влажную уборку не менее двух раз в день;
• все предметы обрабатывать слабым деизифицирующим раствором;
• изолировать больного в отдельное помещение.
Больных госпитализируют по клиническим показаниям.
Общая профилактика включает соблюдение правил личной гигиены, укрепление иммунитета, ограничение контактов с больными людьми и носителями инфекции.
«Mononucleosis» redirects here. For excessive monocyte counts more generally, see Monocytosis.
| Infectious mononucleosis | |
|---|---|
| Other names | Glandular fever, Pfeiffer’s disease, Filatov’s disease,[1] kissing disease |
 |
|
| Swollen lymph nodes in the neck of a person with infectious mononucleosis | |
| Specialty | Infectious disease |
| Symptoms | Fever, sore throat, enlarged lymph nodes in the neck, fatigue[2] |
| Complications | Swelling of the liver or spleen[3] |
| Duration | 2–4 weeks[2] |
| Causes | Epstein–Barr virus (EBV) usually spread via saliva[2] |
| Diagnostic method | Based on symptoms and blood tests[3] |
| Treatment | Drinking enough fluids, getting sufficient rest, pain medications such as paracetamol (acetaminophen) and ibuprofen[2][4] |
| Frequency | 45 per 100,000 per year (U.S.)[5] |
Infectious mononucleosis (IM, mono), also known as glandular fever, is an infection usually caused by the Epstein–Barr virus (EBV).[2][3] Most people are infected by the virus as children, when the disease produces few or no symptoms.[2] In young adults, the disease often results in fever, sore throat, enlarged lymph nodes in the neck, and fatigue.[2] Most people recover in two to four weeks; however, feeling tired may last for months.[2] The liver or spleen may also become swollen,[3] and in less than one percent of cases splenic rupture may occur.[6]
While usually caused by the Epstein–Barr virus, also known as human herpesvirus 4, which is a member of the herpesvirus family,[3] a few other viruses may also cause the disease.[3] It is primarily spread through saliva but can rarely be spread through semen or blood.[2] Spread may occur by objects such as drinking glasses or toothbrushes or through a cough or sneeze.[2][7] Those who are infected can spread the disease weeks before symptoms develop.[2] Mono is primarily diagnosed based on the symptoms and can be confirmed with blood tests for specific antibodies.[3] Another typical finding is increased blood lymphocytes of which more than 10% are atypical.[3][8] The monospot test is not recommended for general use due to poor accuracy.[9]
There is no vaccine for EBV, though promising vaccine research results exist.[10] Infection can be prevented by not sharing personal items or saliva with an infected person.[2] Mono generally improves without any specific treatment.[2] Symptoms may be reduced by drinking enough fluids, getting sufficient rest, and taking pain medications such as paracetamol (acetaminophen) and ibuprofen.[2][4]
Mononucleosis most commonly affects those between the ages of 15 to 24 years in the developed world.[8] In the developing world, people are more often infected in early childhood when there are fewer symptoms.[11] In those between 16 and 20 it is the cause of about 8% of sore throats.[8] About 45 out of 100,000 people develop infectious mono each year in the United States.[5] Nearly 95% of people have had an EBV infection by the time they are adults.[5] The disease occurs equally at all times of the year.[8] Mononucleosis was first described in the 1920s and is colloquially known as «the kissing disease».[12]
Signs and symptoms[edit]
Main symptoms of infectious mononucleosis[13]
Rash from using penicillin while infected with IM[14]
Maculopapular rash from amoxicillin use during EBV infection
The signs and symptoms of infectious mononucleosis vary with age.
Children[edit]
Before puberty, the disease typically only produces flu-like symptoms, if any at all. When found, symptoms tend to be similar to those of common throat infections (mild pharyngitis, with or without tonsillitis).[14]
Adolescents and young adults[edit]
In adolescence and young adulthood, the disease presents with a characteristic triad:[15]
- Fever – usually lasting 14 days;[16] often mild[14]
- Sore throat – usually severe for 3–5 days, before resolving in the next 7–10 days.[17]
- Swollen glands – mobile; usually located around the back of the neck (posterior cervical lymph nodes) and sometimes throughout the body.[8][14][18]
Another major symptom is feeling tired.[2] Headaches are common, and abdominal pains with nausea or vomiting sometimes also occur.[15] Symptoms most often disappear after about 2–4 weeks.[2][19] However, fatigue and a general feeling of being unwell (malaise) may sometimes last for months.[14] Fatigue lasts more than one month in an estimated 28% of cases.[20] Mild fever, swollen neck glands and body aches may also persist beyond 4 weeks.[14][21][22] Most people are able to resume their usual activities within 2–3 months.[21]
The most prominent sign of the disease is often the pharyngitis, which is frequently accompanied by enlarged tonsils with pus—an exudate similar to that seen in cases of strep throat.[14] In about 50% of cases, small reddish-purple spots called petechiae can be seen on the roof of the mouth.[22] Palatal enanthem can also occur, but is relatively uncommon.[14]
A small minority of people spontaneously present a rash, usually on the arms or trunk, which can be macular (morbilliform) or papular.[14] Almost all people given amoxicillin or ampicillin eventually develop a generalized, itchy maculopapular rash, which however does not imply that the person will have adverse reactions to penicillins again in the future.[14][19] Occasional cases of erythema nodosum and erythema multiforme have been reported.[14] Seizures may also occasionally occur.[23]
Complications[edit]
Spleen enlargement is common in the second and third weeks, although this may not be apparent on physical examination. Rarely the spleen may rupture.[24] There may also be some enlargement of the liver.[22] Jaundice occurs only occasionally.[14][25]
It generally gets better on its own in people who are otherwise healthy.[26] When caused by EBV, infectious mononucleosis is classified as one of the Epstein–Barr virus–associated lymphoproliferative diseases. Occasionally the disease may persist and result in a chronic infection. This may develop into systemic EBV-positive T cell lymphoma.[26]
Older adults[edit]
Infectious mononucleosis mainly affects younger adults.[14] When older adults do catch the disease, they less often have characteristic signs and symptoms such as the sore throat and lymphadenopathy.[14][22] Instead, they may primarily experience prolonged fever, fatigue, malaise and body pains.[14] They are more likely to have liver enlargement and jaundice.[22] People over 40 years of age are more likely to develop serious illness.[27] (See Prognosis.)
Incubation period[edit]
The exact length of time between infection and symptoms is unclear. A review of the literature made an estimate of 33–49 days.[28] In adolescents and young adults, symptoms are thought to appear around 4–6 weeks after initial infection.[14] Onset is often gradual, though it can be abrupt.[27] The main symptoms may be preceded by 1–2 weeks of fatigue, feeling unwell and body aches.[14]
Cause[edit]
Epstein–Barr virus[edit]
About 90% of cases of infectious mononucleosis are caused by the Epstein–Barr virus, a member of the Herpesviridae family of DNA viruses. It is one of the most commonly found viruses throughout the world. Contrary to common belief, the Epstein–Barr virus is not highly contagious. It can only be contracted through direct contact with an infected person’s saliva, such as through kissing or sharing toothbrushes.[29] About 95% of the population has been exposed to this virus by the age of 40, but only 15–20% of teenagers and about 40% of exposed adults actually develop infectious mononucleosis.[30]
Cytomegalovirus[edit]
About 5–7% of cases of infectious mononucleosis is caused by human cytomegalovirus (CMV), another type of herpes virus.[31] This virus is found in body fluids including saliva, urine, blood, and tears.[32] A person becomes infected with this virus by direct contact with infected body fluids. Cytomegalovirus is most commonly transmitted through kissing and sexual intercourse. It can also be transferred from an infected mother to her unborn child. This virus is often «silent» because the signs and symptoms cannot be felt by the person infected.[32] However, it can cause life-threatening illness in infants, people with HIV, transplant recipients, and those with weak immune systems. For those with weak immune systems, cytomegalovirus can cause more serious illnesses such as pneumonia and inflammations of the retina, esophagus, liver, large intestine, and brain. Approximately 90% of the human population has been infected with cytomegalovirus by the time they reach adulthood, but most are unaware of the infection.[33] Once a person becomes infected with cytomegalovirus, the virus stays in their body fluids throughout the person’s lifetime.[citation needed]
Transmission[edit]
Epstein–Barr virus infection is spread via saliva, and has an incubation period of four to seven weeks.[34] The length of time that an individual remains contagious is unclear, but the chances of passing the illness to someone else may be the highest during the first six weeks following infection. Some studies indicate that a person can spread the infection for many months, possibly up to a year and a half.[35]
Pathophysiology[edit]
The virus replicates first within epithelial cells in the pharynx (which causes pharyngitis, or sore throat), and later primarily within B cells (which are invaded via their CD21). The host immune response involves cytotoxic (CD8-positive) T cells against infected B lymphocytes, resulting in enlarged, atypical lymphocytes (Downey cells).[36]
When the infection is acute (recent onset, instead of chronic), heterophile antibodies are produced.[22]
Cytomegalovirus, adenovirus and Toxoplasma gondii (toxoplasmosis) infections can cause symptoms similar to infectious mononucleosis, but a heterophile antibody test will test negative and differentiate those infections from infectious mononucleosis.[2][37]
Mononucleosis is sometimes accompanied by secondary cold agglutinin disease, an autoimmune disease in which abnormal circulating antibodies directed against red blood cells can lead to a form of autoimmune hemolytic anemia. The cold agglutinin detected is of anti-i specificity.[38][39]
Diagnosis[edit]
Infectious mononucleosis, peripheral smear, high power showing reactive lymphocytes
Splenomegaly due to mononucleosis resulting in a subcapsular hematoma
Splenomegaly due to mononucleosis resulting in a subcapsular hematoma
Diagnostic modalities for infectious mononucleosis include:
- Person’s age, with highest risk at 10 to 30 years.[22]
- Medical history, such as close contact with other people with infectious mononucleosis, and the presence and time of onset of «mononucleosis-like symptoms» such as fever and sore throat.[citation needed]
- Physical examination, including palpation of any enlarged lymph nodes in the neck, or enlarged spleen.[40]
- The heterophile antibody test is a screening test that gives results within a day,[41] but has significantly less than full sensitivity (70–92%) in the first two weeks after clinical symptoms begin.[22][42]
- Serological tests take longer time than the heterophile antibody test, but are more accurate.[citation needed]
Physical examination[edit]
The presence of an enlarged spleen, and swollen posterior cervical, axillary, and inguinal lymph nodes are the most useful to suspect a diagnosis of infectious mononucleosis. On the other hand, the absence of swollen cervical lymph nodes and fatigue are the most useful to dismiss the idea of infectious mononucleosis as the correct diagnosis. The insensitivity of the physical examination in detecting an enlarged spleen means it should not be used as evidence against infectious mononucleosis.[22] A physical examination may also show petechiae in the palate.[22]
Heterophile antibody test[edit]
The heterophile antibody test, or monospot test, works by agglutination of red blood cells from guinea pigs, sheep and horses. This test is specific but not particularly sensitive (with a false-negative rate of as high as 25% in the first week, 5–10% in the second, and 5% in the third).[22] About 90% of diagnosed people have heterophile antibodies by week 3, disappearing in under a year. The antibodies involved in the test do not interact with the Epstein–Barr virus or any of its antigens.[43]
The monospot test is not recommended for general use by the CDC due to its poor accuracy.[9]
Serology[edit]
Serologic tests detect antibodies directed against the Epstein–Barr virus. Immunoglobulin G (IgG), when positive, mainly reflects a past infection, whereas immunoglobulin M (IgM) mainly reflects a current infection. EBV-targeting antibodies can also be classified according to which part of the virus they bind to:
- Viral capsid antigen (VCA):
-
- Anti-VCA IgM appear early after infection, and usually, disappear within 4 to 6 weeks.[9]
- Anti-VCA IgG appears in the acute phase of EBV infection, reaches a maximum at 2 to 4 weeks after onset of symptoms and thereafter declines slightly and persists for the rest of a person’s life.[9]
- Early antigen (EA)
-
- Anti-EA IgG appears in the acute phase of illness and disappears after 3 to 6 months. It is associated with having an active infection. Yet, 20% of people may have antibodies against EA for years despite having no other sign of infection.[9]
- EBV nuclear antigen (EBNA)
-
- Antibody to EBNA slowly appears 2 to 4 months after the onset of symptoms and persists for the rest of a person’s life.[9]
When negative, these tests are more accurate than the heterophile antibody test in ruling out infectious mononucleosis. When positive, they feature similar specificity to the heterophile antibody test. Therefore, these tests are useful for diagnosing infectious mononucleosis in people with highly suggestive symptoms and a negative heterophile antibody test.[citation needed]
Other tests[edit]
- Elevated hepatic transaminase levels are highly suggestive of infectious mononucleosis, occurring in up to 50% of people.[22]
- By blood film, one diagnostic criterion for infectious mononucleosis is the presence of 50% lymphocytes with at least 10% atypical lymphocytes (large, irregular nuclei),[43] while the person also has fever, pharyngitis, and swollen lymph nodes. The atypical lymphocytes resembled monocytes when they were first discovered, thus the term «mononucleosis» was coined.
- A fibrin ring granuloma may be present.[citation needed]
Differential diagnosis[edit]
About 10% of people who present a clinical picture of infectious mononucleosis do not have an acute Epstein–Barr-virus infection.[44] A differential diagnosis of acute infectious mononucleosis needs to take into consideration acute cytomegalovirus infection and Toxoplasma gondii infections. Because their management is much the same, it is not always helpful, or possible, to distinguish between Epstein–Barr-virus mononucleosis and cytomegalovirus infection. However, in pregnant women, differentiation of mononucleosis from toxoplasmosis is important, since it is associated with significant consequences for the fetus.[citation needed]
Acute HIV infection can mimic signs similar to those of infectious mononucleosis, and tests should be performed for pregnant women for the same reason as toxoplasmosis.[22]
People with infectious mononucleosis are sometimes misdiagnosed with a streptococcal pharyngitis (because of the symptoms of fever, pharyngitis and adenopathy) and are given antibiotics such as ampicillin or amoxicillin as treatment.[45]
Other conditions from which to distinguish infectious mononucleosis include leukemia, tonsillitis, diphtheria, common cold and influenza (flu).[43]
Treatment[edit]
Infectious mononucleosis is generally self-limiting, so only symptomatic or supportive treatments are used.[46] The need for rest and return to usual activities after the acute phase of the infection may reasonably be based on the person’s general energy levels.[22] Nevertheless, in an effort to decrease the risk of splenic rupture experts advise avoidance of contact sports and other heavy physical activity, especially when involving increased abdominal pressure or the Valsalva maneuver (as in rowing or weight training), for at least the first 3–4 weeks of illness or until enlargement of the spleen has resolved, as determined by a treating physician.[22][47]
Medications[edit]
Paracetamol (acetaminophen) and NSAIDs, such as ibuprofen, may be used to reduce fever and pain. Prednisone, a corticosteroid, while used to try to reduce throat pain or enlarged tonsils, remains controversial due to the lack of evidence that it is effective and the potential for side effects.[48][49] Intravenous corticosteroids, usually hydrocortisone or dexamethasone, are not recommended for routine use but may be useful if there is a risk of airway obstruction, a very low platelet count, or hemolytic anemia.[50][51]
Antiviral agents act by inhibiting viral DNA replication.[31] There is little evidence to support the use of antivirals such as aciclovir and valacyclovir although they may reduce initial viral shedding.[52][53] Antivirals are expensive, risk causing resistance to antiviral agents, and (in 1% to 10% of cases) can cause unpleasant side effects.[31] Although antivirals are not recommended for people with simple infectious mononucleosis, they may be useful (in conjunction with steroids) in the management of severe EBV manifestations, such as EBV meningitis, peripheral neuritis, hepatitis, or hematologic complications.[54]
Although antibiotics exert no antiviral action they may be indicated to treat bacterial secondary infections of the throat,[55] such as with streptococcus (strep throat). However, ampicillin and amoxicillin are not recommended during acute Epstein–Barr virus infection as a diffuse rash may develop.[56]
Observation[edit]
Splenomegaly is a common symptom of infectious mononucleosis and health care providers may consider using abdominal ultrasonography to get insight into the enlargement of a person’s spleen.[57] However, because spleen size varies greatly, ultrasonography is not a valid technique for assessing spleen enlargement and should not be used in typical circumstances or to make routine decisions about fitness for playing sports.[57]
Prognosis[edit]
Serious complications are uncommon, occurring in less than 5% of cases:[58][59]
- CNS complications include meningitis, encephalitis, hemiplegia, Guillain–Barré syndrome, and transverse myelitis. Prior infectious mononucleosis has been linked to the development of multiple sclerosis.[60]
- Hematologic: Hemolytic anemia (direct Coombs test is positive) and various cytopenias, and bleeding (caused by thrombocytopenia) can occur.[38]
- Mild jaundice
- Hepatitis with the Epstein–Barr virus is rare.
- Upper airway obstruction from tonsillar hypertrophy is rare.
- Fulminant disease course of immunocompromised people are rare.
- Splenic rupture is rare.
- Myocarditis and pericarditis are rare.
- Postural orthostatic tachycardia syndrome
- Chronic fatigue syndrome
- Cancers associated with the Epstein–Barr virus include Burkitt’s lymphoma, Hodgkin’s lymphoma and lymphomas in general as well as nasopharyngeal and gastric carcinoma.[61]
- Hemophagocytic lymphohistiocytosis[62]
Once the acute symptoms of an initial infection disappear, they often do not return. But once infected, the person carries the virus for the rest of their life. The virus typically lives dormant in B lymphocytes. Independent infections of mononucleosis may be contracted multiple times, regardless of whether the person is already carrying the virus dormant. Periodically, the virus can reactivate, during which time the person is again infectious, but usually without any symptoms of illness.[2] Usually, a person with IM has few, if any, further symptoms or problems from the latent B lymphocyte infection. However, in susceptible hosts under the appropriate environmental stressors, the virus can reactivate and cause vague physical symptoms (or may be subclinical), and during this phase, the virus can spread to others.[2][63][64]
History[edit]
The characteristic symptomatology of infectious mononucleosis does not appear to have been reported until the late nineteenth century.[65] In 1885, the renowned Russian pediatrician Nil Filatov reported an infectious process he called «idiopathic adenitis» exhibiting symptoms that correspond to infectious mononucleosis, and in 1889 a German balneologist and pediatrician, Emil Pfeiffer, independently reported similar cases (some of lesser severity) that tended to cluster in families, for which he coined the term Drüsenfieber («glandular fever»).[66][67][68]
The word mononucleosis has several senses,[69] but today it usually is used in the sense of infectious mononucleosis, which is caused by EBV.
The term «infectious mononucleosis» was coined in 1920 by Thomas Peck Sprunt and Frank Alexander Evans in a classic clinical description of the disease published in the Bulletin of the Johns Hopkins Hospital, entitled «Mononuclear leukocytosis in reaction to acute infection (infectious mononucleosis)».[66][70] A lab test for infectious mononucleosis was developed in 1931 by Yale School of Public Health Professor John Rodman Paul and Walls Willard Bunnell based on their discovery of heterophile antibodies in the sera of persons with the disease.[71] The Paul-Bunnell Test or PBT was later replaced by the heterophile antibody test.
The Epstein–Barr virus was first identified in Burkitt’s lymphoma cells by Michael Anthony Epstein and Yvonne Barr at the University of Bristol in 1964. The link with infectious mononucleosis was uncovered in 1967 by Werner and Gertrude Henle at the Children’s Hospital of Philadelphia, after a laboratory technician handling the virus contracted the disease: comparison of serum samples collected from the technician before and after the onset revealed development of antibodies to the virus.[72][73]
Yale School of Public Health epidemiologist Alfred E. Evans confirmed through testing that mononucleosis was transmitted mainly through kissing, leading to it being referred to colloquially as «the kissing disease».[74]
References[edit]
- ^ Filatov’s disease at Who Named It?
- ^ a b c d e f g h i j k l m n o p q r s «About Epstein-Barr Virus (EBV)». CDC. January 7, 2014. Archived from the original on August 8, 2016. Retrieved Aug 10, 2016.
- ^ a b c d e f g h «About Infectious Mononucleosis». CDC. January 7, 2014. Archived from the original on 8 August 2016. Retrieved 10 August 2016.
- ^ a b Ebell, MH (12 April 2016). «JAMA PATIENT PAGE. Infectious Mononucleosis». JAMA. 315 (14): 1532. doi:10.1001/jama.2016.2474. PMID 27115282.
- ^ a b c Tyring, Stephen; Moore, Angela Yen; Lupi, Omar (2016). Mucocutaneous Manifestations of Viral Diseases: An Illustrated Guide to Diagnosis and Management (2 ed.). CRC Press. p. 123. ISBN 9781420073133. Archived from the original on 2017-09-11.
- ^ Handin, Robert I.; Lux, Samuel E.; Stossel, Thomas P. (2003). Blood: Principles and Practice of Hematology. Lippincott Williams & Wilkins. p. 641. ISBN 9780781719933. Archived from the original on 2017-09-11.
- ^ «Mononucleosis — Symptoms and causes». Mayo Clinic. Retrieved 5 February 2020.
- ^ a b c d e Ebell, MH; Call, M; Shinholser, J; Gardner, J (12 April 2016). «Does This Patient Have Infectious Mononucleosis?: The Rational Clinical Examination Systematic Review». JAMA. 315 (14): 1502–9. doi:10.1001/jama.2016.2111. PMID 27115266.
- ^ a b c d e f «Epstein-Barr Virus and Infectious Mononucleosis Laboratory Testing». CDC. January 7, 2014. Archived from the original on 7 August 2016. Retrieved 10 August 2016.
- ^ Sokal, E. M.; Hoppenbrouwers, K.; Vandermeulen, C.; Moutschen, M.; Léonard, P.; Moreels, A.; Haumont, M.; Bollen, A.; Smets, F.; Denis, M. (2007). «Recombinant gp350 vaccine for infectious mononucleosis». The Journal of Infectious Diseases. 196 (12): 1749–1753. doi:10.1086/523813. PMID 18190254. S2CID 17314327.
- ^ Marx, John; Walls, Ron; Hockberger, Robert (2013). Rosen’s Emergency Medicine — Concepts and Clinical Practice (8 ed.). Elsevier Health Sciences. p. 1731. ISBN 978-1455749874. Archived from the original on 2017-09-11.
- ^ Smart, Paul (1998). Everything You Need to Know about Mononucleosis. The Rosen Publishing Group. p. 11. ISBN 9780823925506.
- ^ Stöppler, Melissa Conrad (7 September 2011). Shiel, William C. Jr. (ed.). «Infectious Mononucleosis (Mono)». MedicineNet. medicinenet.com. Archived from the original on 18 June 2013. Retrieved 18 June 2013.
- ^ a b c d e f g h i j k l m n o p q Cohen JI (2008). «Epstein-Barr Infections, Including Infectious Mononucleosis». In Kasper DL, Braunwald E, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J (eds.). Harrison’s principles of internal medicine (17th ed.). New York: McGraw-Hill Medical Publishing Division. pp. 380–91. ISBN 978-0-07-146633-2.
- ^ a b Cohen, Jeffrey I. (2005). «Clinical Aspects of Epstein-Barr Infection». In Robertson, Erle S. (ed.). Epstein-Barr Virus. Horizon Scientific Press. pp. 35–42. ISBN 978-1-904455-03-5. Archived from the original on 24 February 2014. Retrieved 18 June 2013.
- ^ Cohen, Jonathan; Powderly, William G.; Opal, Steven M. (2016). Infectious Diseases. Elsevier Health Sciences. p. 79. ISBN 9780702063381. Archived from the original on 2017-09-11.
- ^ Bennett, John E.; Dolin, Raphael; Blaser, Martin J. (2014). Principles and Practice of Infectious Diseases. Elsevier Health Sciences. p. 1760. ISBN 9781455748013. Archived from the original on 2017-09-11.
- ^ Weiss, LM; O’Malley, D (2013). «Benign lymphadenopathies». Modern Pathology. 26 (Supplement 1): S88–S96. doi:10.1038/modpathol.2012.176. PMID 23281438.
- ^ a b Johannsen, EC; Kaye, KM (2009). «Epstein-Barr virus (infectious mononucleosis, Epstein-Barr virus-associated malignant disease, and other diseases)». In Mandell, GL; Bennett, JE; Dolin, R (eds.). Mandell, Douglas, and Bennett’s principles and practice of infectious disease (7th ed.). Philadelphia: Churchill Livingstone. ISBN 978-0443068393.
- ^ Robertson, Erle S. (2005). Epstein-Barr Virus. Horizon Scientific Press. p. 36. ISBN 9781904455035. Archived from the original on 2017-09-11.
- ^ a b Luzuriaga, K; Sullivan, JL (May 27, 2010). «Infectious mononucleosis». The New England Journal of Medicine. 362 (21): 1993–2000. doi:10.1056/NEJMcp1001116. PMID 20505178.[permanent dead link]
- ^ a b c d e f g h i j k l m n o Ebell MH (November 2004). «Epstein-Barr virus infectious mononucleosis». American Family Physician. 70 (7): 1279–87. PMID 15508538.
- ^ Shorvon, Simon D.; Andermann, Frederick; Guerrini, Renzo (2011). The Causes of Epilepsy: Common and Uncommon Causes in Adults and Children. Cambridge University Press. p. 470. ISBN 9781139495783. Archived from the original on 2018-01-04.
- ^ «Infectious Mononucleosis». Johns Hopkins Medicine. 19 November 2019. Retrieved 23 Sep 2020.
- ^ Evans, Alfred S. (1 January 1948). «Liver involvement in infectious mononucleosis». Journal of Clinical Investigation. 27 (1): 106–110. doi:10.1172/JCI101913. PMC 439479. PMID 16695521.
- ^ a b Rezk SA, Zhao X, Weiss LM (September 2018). «Epstein-Barr virus (EBV)-associated lymphoid proliferations, a 2018 update». Human Pathology. 79: 18–41. doi:10.1016/j.humpath.2018.05.020. PMID 29885408. S2CID 47010934.
- ^ a b Odumade OA, Hogquist KA, Balfour HH (January 2011). «Progress and problems in understanding and managing primary Epstein-Barr virus infections». Clin. Microbiol. Rev. 24 (1): 193–209. doi:10.1128/CMR.00044-10. PMC 3021204. PMID 21233512.
- ^ Richardson, M; Elliman, D; Maguire, H; Simpson, J; Nicoll, A (April 2001). «Evidence base of incubation periods, periods of infectiousness and exclusion policies for the control of communicable diseases in schools and preschools». The Pediatric Infectious Disease Journal. 20 (4): 380–91. doi:10.1097/00006454-200104000-00004. PMID 11332662. S2CID 7700827.
- ^ Mononucleosis and Epstein-Barr: What’s the connection? Archived 2013-06-06 at the Wayback Machine. MayoClinic.com (2011-11-22). Retrieved on 2013-08-03.
- ^ Schonbeck, John and Frey, Rebecca. The Gale Encyclopedia of Medicine. Vol. 2. 4th ed. Detroit: Gale, 2011. Online.
- ^ a b c De Paor M, O’Brien K, Smith SM (2016). «Antiviral agents for infectious mononucleosis (glandular fever)». The Cochrane Database of Systematic Reviews. 2016 (12): CD011487. doi:10.1002/14651858.CD011487.pub2. PMC 6463965. PMID 27933614.
- ^ a b Larsen, Laura. Sexually Transmitted Diseases Sourcebook. Health Reference Series Detroit: Omnigraphics, Inc., 2009. Online.
- ^ Carson-DeWitt and Teresa G. The Gale Encyclopedia of Medicine. Vol. 2. 3rd ed. Detroit: Gale, 2006.
- ^ Cozad J (March 1996). «Infectious mononucleosis». The Nurse Practitioner. 21 (3): 14–6, 23, 27–8. doi:10.1097/00006205-199603000-00002. PMID 8710247. S2CID 11827600.[permanent dead link]
- ^ Elana Pearl Ben-Joseph. «How Long Is Mono Contagious?». Kidshealth.org. Archived from the original on 2016-11-19. Retrieved 2016-11-19. Date reviewed: January 2013
- ^ ped/705 at eMedicine
- ^ «The Lymphatic System». Lymphangiomatosis & Gorham’s disease Alliance. Archived from the original on 2010-01-28. Retrieved 2010-02-08.
- ^ a b Ghosh, Amit K.; Habermann, Thomas (2007). Mayo Clinic Internal Medicine Concise Textbook. Informa Healthcare. ISBN 978-1-4200-6749-1.
- ^ Rosenfield RE; Schmidt PJ; Calvo RC; McGinniss MH (1965). «Anti-i, a frequent cold agglutinin in infectious mononucleosis». Vox Sanguinis. 10 (5): 631–634. doi:10.1111/j.1423-0410.1965.tb01418.x. PMID 5864820. S2CID 30926697.
- ^ Hoagland RJ (June 1975). «Infectious mononucleosis». Primary Care. 2 (2): 295–307. doi:10.1016/S0095-4543(21)00177-9. PMID 1046252.
- ^ «Mononucleosis». Mayo Clinic. 2017-08-03. Archived from the original on 2016-11-19. Retrieved 2017-08-06.
- ^ Elgh, F; Linderholm, M (1996). «Evaluation of six commercially available kits using purified heterophile antigen for the rapid diagnosis of infectious mononucleosis compared with Epstein-Barr virus-specific serology». Clinical and Diagnostic Virology. 7 (1): 17–21. doi:10.1016/S0928-0197(96)00245-0. PMID 9077426.
- ^ a b c Longmore, Murray; Ian Wilkinson; Tom Turmezei; Chee Kay Cheung (2007). Oxford Handbook of Clinical Medicine, 7th edition. Oxford University Press. p. 389. ISBN 978-0-19-856837-7.
- ^ Bravender, T (August 2010). «Epstein-Barr virus, cytomegalovirus, and infectious mononucleosis». Adolescent Medicine: State of the Art Reviews. 21 (2): 251–64, ix. PMID 21047028.
- ^ «Mononucleosis». The Lecturio Medical Concept Library. 4 August 2020. Retrieved 11 August 2021.
- ^ Mark H. Beers … (2006). Beers MH, Porter RS, Jones TV, Kaplan JL, Berkwits M (eds.). The Merck manual of diagnosis and therapy (18th ed.). Whitehouse Station (NJ): Merck Research Laboratories. ISBN 978-0-911910-18-6.
- ^ Putukian, M; O’Connor, FG; Stricker, P; McGrew, C; Hosey, RG; Gordon, SM; Kinderknecht, J; Kriss, V; Landry, G (July 2008). «Mononucleosis and athletic participation: an evidence-based subject review» (PDF). Clinical Journal of Sport Medicine. 18 (4): 309–15. doi:10.1097/JSM.0b013e31817e34f8. PMID 18614881. S2CID 23780443. Archived from the original (PDF) on 23 September 2013. Retrieved 18 June 2013.
- ^ National Center for Emergency Medicine Informatics — Mononucleosis «Mononucleosis (Glandular Fever)». Archived from the original on 2009-05-15. Retrieved 2009-09-11.
- ^ Rezk, Emtithal; Nofal, Yazan H.; Hamzeh, Ammar; Aboujaib, Muhammed F.; AlKheder, Mohammad A.; Al Hammad, Muhammad F. (2015-11-08). «Steroids for symptom control in infectious mononucleosis». The Cochrane Database of Systematic Reviews. 2015 (11): CD004402. doi:10.1002/14651858.CD004402.pub3. ISSN 1469-493X. PMC 7047551. PMID 26558642.
- ^ «Infectious Mononucleosis». WebMD. January 24, 2006. Archived from the original on July 6, 2006. Retrieved 2006-07-10.
- ^ Antibiotic Expert Group. Therapeutic guidelines: Antibiotic. 13th ed. North Melbourne: Therapeutic Guidelines; 2006.
- ^ Torre D, Tambini R; Tambini (1999). «Acyclovir for treatment of infectious mononucleosis: a meta-analysis». Scand. J. Infect. Dis. 31 (6): 543–47. doi:10.1080/00365549950164409. PMID 10680982.
- ^ De Paor, M; O’Brien, K; Fahey, T; Smith, SM (8 December 2016). «Antiviral agents for infectious mononucleosis (glandular fever)». The Cochrane Database of Systematic Reviews. 2016 (12): CD011487. doi:10.1002/14651858.CD011487.pub2. PMC 6463965. PMID 27933614.
- ^ Rafailidis PI, Mavros MN, Kapaskelis A, Falagas ME (2010). «Antiviral treatment for severe EBV infections in apparently immunocompetent patients». J. Clin. Virol. 49 (3): 151–57. doi:10.1016/j.jcv.2010.07.008. PMID 20739216.
- ^ «Glandular fever — NHS». National Health Service (NHS). 2010-09-09. Archived from the original on 2010-09-08. Retrieved 2010-09-09.
- ^ Tyring, Stephen; Moore, Angela Yen; Lupi, Omar (2016). Mucocutaneous Manifestations of Viral Diseases: An Illustrated Guide to Diagnosis and Management (2 ed.). CRC Press. p. 125. ISBN 9781420073133. Archived from the original on 2017-09-11.
- ^ a b American Medical Society for Sports Medicine (24 April 2014), «Five Things Physicians and Patients Should Question», Choosing Wisely: an initiative of the ABIM Foundation, American Medical Society for Sports Medicine, archived from the original on 29 July 2014, retrieved 29 July 2014, which cites
- Putukian, M; O’Connor, FG; Stricker, P; McGrew, C; Hosey, RG; Gordon, SM; Kinderknecht, J; Kriss, V; Landry, G (Jul 2008). «Mononucleosis and athletic participation: an evidence-based subject review». Clinical Journal of Sport Medicine. 18 (4): 309–15. doi:10.1097/JSM.0b013e31817e34f8. PMID 18614881. S2CID 23780443.
- Spielmann, AL; DeLong, DM; Kliewer, MA (Jan 2005). «Sonographic evaluation of spleen size in tall healthy athletes». AJR. American Journal of Roentgenology. 184 (1): 45–9. doi:10.2214/ajr.184.1.01840045. PMID 15615949.
- ^ Jensen, Hal B (June 2000). «Acute complications of Epstein-Barr virus infectious mononucleosis». Current Opinion in Pediatrics. 12 (3): 263–268. doi:10.1097/00008480-200006000-00016. ISSN 1040-8703. PMID 10836164. S2CID 20566820.
- ^ Aghenta A; Osowo, A; Thomas, J (May 2008). «Symptomatic atrial fibrillation with infectious mononucleosis». Canadian Family Physician. 54 (5): 695–696. PMC 2377232. PMID 18474702.
- ^ Handel AE, Williamson AJ, Disanto G, Handunnetthi L, Giovannoni G, Ramagopalan SV (September 2010). «An updated meta-analysis of risk of multiple sclerosis following infectious mononucleosis». PLOS ONE. 5 (9): e12496. Bibcode:2010PLoSO…512496H. doi:10.1371/journal.pone.0012496. PMC 2931696. PMID 20824132.
- ^ Pattle, SB; Farrell, PJ (November 2006). «The role of Epstein-Barr virus in cancer». Expert Opinion on Biological Therapy. 6 (11): 1193–205. doi:10.1517/14712598.6.11.1193. PMID 17049016. S2CID 36546018.
- ^ Marsh RA (2017). «Epstein–Barr Virus and Hemophagocytic Lymphohistiocytosis». Frontiers in Immunology. 8: 1902. doi:10.3389/fimmu.2017.01902. PMC 5766650. PMID 29358936.
- ^ Sitki-Green D, Covington M, Raab-Traub N (February 2003). «Compartmentalization and Transmission of Multiple Epstein-Barr Virus Strains in Asymptomatic Carriers». Journal of Virology. 77 (3): 1840–1847. doi:10.1128/JVI.77.3.1840-1847.2003. PMC 140987. PMID 12525618.
- ^ Hadinoto V, Shapiro M, Greenough TC, Sullivan JL, Luzuriaga K, Thorley-Lawson DA (February 1, 2008). «On the dynamics of acute EBV infection and the pathogenesis of infectious mononucleosis». Blood. 111 (3): 1420–1427. doi:10.1182/blood-2007-06-093278. PMC 2214734. PMID 17991806.
- ^ Altschuler, EL (1 September 1999). «Antiquity of Epstein-Barr virus, Sjögren’s syndrome, and Hodgkin’s disease—historical concordance and discordance». Journal of the National Cancer Institute. 91 (17): 1512–3. doi:10.1093/jnci/91.17.1512A. PMID 10469761.
- ^ a b Evans, AS (March 1974). «The history of infectious mononucleosis». The American Journal of the Medical Sciences. 267 (3): 189–95. doi:10.1097/00000441-197403000-00006. PMID 4363554.
- ^ Н. Филатов: Лекции об острых инфекционных болезнях у детей [N. Filatov: Lektsii ob ostrikh infeksionnîkh boleznyakh u dietei]. 2 volumes. Moscow, A. Lang, 1887.
- ^ E. Pfeiffer: Drüsenfieber. Jahrbuch für Kinderheilkunde und physische Erziehung, Wien, 1889, 29: 257–264.
- ^ Elsevier, Dorland’s Illustrated Medical Dictionary, Elsevier. Headword «mononucleosis».
{{citation}}: CS1 maint: postscript (link) - ^ Sprunt TPV, Evans FA. Mononuclear leukocytosis in reaction to acute infection (infectious mononucleosis). Bulletin of the Johns Hopkins Hospital. Baltimore, 1920;31:410-417.
- ^ «Historical Timeline | Yale School of Public Health». publichealth.yale.edu. Archived from the original on 2019-06-19. Retrieved 2019-01-04.
- ^ Miller, George (December 21, 2006). «Book Review: Epstein–Barr Virus». New England Journal of Medicine. 355 (25): 2708–2709. doi:10.1056/NEJMbkrev39523.
- ^ Henle G, Henle W, Diehl V (January 1968). «Relation of Burkitt’s tumor-associated herpes-ytpe virus to infectious mononucleosis». Proc. Natl. Acad. Sci. U.S.A. 59 (1): 94–101. Bibcode:1968PNAS…59…94H. doi:10.1073/pnas.59.1.94. PMC 286007. PMID 5242134.
- ^ Fountain, Henry (1996-01-25). «Alfred S. Evans, 78, Expert On Origins of Mononucleosis». The New York Times. ISSN 0362-4331. Retrieved 2019-01-04.
External links[edit]
- Infectious mononucleosis at Curlie
Дата публикации 25 января 2018Обновлено 21 сентября 2022
Определение болезни. Причины заболевания
Инфекционный мононуклеоз (болезнь Филатова, железистая лихорадка, «поцелуйная болезнь», болезнь Пфейфера) — острое инфекционное заболевание, которое вызывается вирусом Эпштейна — Барр (ВЭБ).
Заболевание характеризуется лихорадкой, поражением лимфатических узлов, тонзиллитом, увеличением печени и селезёнки и выраженным изменением состава крови. Вирус поражает циркулирующие в крови В-лимфоциты и тем самым нарушает клеточный и гуморальный иммунитет.
Этиология
Заболевание впервые описано в 1884 году отечественным педиатром Н. Ф. Филатовым и в 1889 году Р. Ф. Пфейфером. В 1964 году Майкл Энтони Эпштейн и Ивонна Барр выделили возбудителя болезни, который был назван в их честь.
- Царство — вирусы.
- Семейство — герпесвирусы.
- Подсемейство — гамма-вирусы.
- Вид — вирус Эпштейна — Барр (4 тип).
Вирус является В-лимфотропным, он имеет сродство и тропность (приверженность) к рецепторам В-лимфоцитов — СД-21. Содержит двухцепочечную ДНК, нуклеокапсид заключён в липидсодержащую оболочку. Содержит несколько главных антигенов — капсидный (VCA), ядерный (EBNA), ранний (EA), мембранный (MA).
Вирус может длительно (пожизненно) персистировать в организме. Играет этиологическую роль в развитии лимфомы Беркитта и назофарингеальной карциномы (рака носоглотки) у лиц с ослабленным иммунитетом (преимущественно у жителей Африканского континента). Вирус малоустойчив к действию температуры свыше 60 °C, ультрафиолетовому излучению, дезинфицирующим средствам, малоустойчив к действию низких температур и высушиванию [3][4].
Эпидемиология
Источник инфекции — больной человек с манифестными и стёртыми формами заболевания, но преимущественно — вирусоносители, не имеющие никаких явных признаков заболевания (как клинически, так и лабораторно).
Механизмы передачи:
- воздушно-капельный (аэрозольный): при кашле и чихании;
- контактный: посредством слюны («болезнь поцелуев»);
- гемоконтактный (кровяной): при медицинских манипуляциях, инъекциях, половых актах;
- вертикальный (трансплацентарный): передача от матери плоду во время беременности.
После первичного инфицирования вирус может выделяться в течение 18 месяцев, преимущественно со слюной. Далее возможность выделения значительно снижается и зависит от конкретных условий, в которых происходит жизнедеятельность больного (заболевания, травмы, приём препаратов, снижающих иммунитет).
Максимальная частота инфицирования приходится на возраст 10-18 лет. Чем раньше происходит заражение (за исключением раннего детского возраста), тем менее выраженными будут клинические проявления заболевания. Повышение заболеваемости происходит в зимне-весенний период. Это связано как со снижением общей резистентности организма и сплоченностью коллективов, так и в значительной степени с изменением гормонального фона и повышением романтического влечения молодых людей.
К 25 годам более 90 % населения планеты являются ВЭБ-инфицированными, причём подавляющее большинство инфицированных не испытывают каких-либо явных проблем со здоровьем, что, по-видимому, следует считать абсолютно нормальным состоянием человеческого организма соответствующих возрастных категорий. Иммунитет стойкий (защищает от повторных заражений и обострений), летальность низкая [3][4].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы инфекционного мононуклеоза
Инкубационный период от 4 до 15 дней, по некоторым данным — до 1 месяца.
При инфицировании в раннем детском возрасте течение заболевания обычно асимптомное или малосимптомное и чаще проходит под маской лёгкого ОРЗ.
Симптомы инфекционного мононуклеоза у взрослых
Характерные синдромы:
- Общей инфекционной интоксикации: головная боль, апатия или, напротив, возбуждение, нарушения сна, общая разбитость, суставные и мышечные боли, общая слабость, ухудшение аппетита, снижение трудоспособности.
- Органных поражений: генерализованная лимфаденопатия — увеличение лимфатических узлов в двух или более несмежных зонах.
- Тонзиллита (воспаление глоточной и нёбных миндалин). Является главным при типичной форме заболевания.
- Гепатолиенальный (увеличение печени и селезёнки).
- Изменения гемограммы (показателей крови)/синдром «мононуклеоза».
- Экзантемы (сыпь на коже). Чаще всего появляется при использовании антибиотиков.
- Нарушения пигментного обмена (желтуха).
- Госпитальной абстиненции (зависимость пациентов от медицинских учреждений и формирование у них страха смерти от болезни).
Начало заболевания постепенное, основной синдром появляется позже трёх суток от начала клинических проявлений. Постепенно появляется и нарастает лихорадка с повышением температуры тела до 38-39 ℃. Лихорадка продолжается до трёх недель и более, при этом больной испытывает слабость, отсутствие аппетита. Миалгии (мышечные боли) не характерны.
Симметрично увеличиваются лимфоузлы разных групп, преимущественно заднешейные, переднешейные, затылочные, у некоторых больных также вовлекаются подмышечные, локтевые, паховые, внутрибрюшные группы (мезаденит). Характерной особенностью является их малоболезненность, мягкоэластичность, отсутствие изменений покровной ткани. Увеличение размеров сохраняется до 1 месяца и более и зачастую приводит к значительным дифференциально-диагностическим трудностям. После определённого начального периода в типичных случаях развивается острый тонзиллит (лакунарный, язвенно-некротический) с обильным белым или грязно-серым творожистым налётом, который легко крошится, снимается шпателем и растирается на стекле. К симптомам инфекционного мононуклеоза относятся боли в горле, которые носят умеренный характер.
В некоторых случаях развивается периорбитальный отёк, проявляющийся двусторонним преходящим отёком век. Практически всегда происходит увеличение селезёнки, которая характеризуется гладкостью, эластичностью, и чувствительностью при пальпации. Достигая иногда больших размеров, селезёнка может разорваться. Нормализация её величины происходит не ранее четырёх недель от начала болезни, может затягиваться на несколько месяцев.
Реже происходит и увеличение печени, что сопровождается нарушением её функции и развитием гепатита различной степени выраженности (доброкачественного течения) [3][4][6].
При неверном истолковании симптоматики и применении антибиотиков аминопенициллинового ряда в 70-80 % случаев появляется сыпь (может быть пятнистая, пятнисто-папулёзная, ярко-красная, с тенденцией к слиянию, различной локализации, без явной этапности появления).
При адекватном иммунном ответе течение заболевания обычно доброкачественное и заканчивается формированием вирусоносительства при полном отсутствии симптоматики и лабораторных изменений.
Какие «неправильные» варианты течения болезни возможны у взрослых
В редких случаях болезнь может развиваться по типу «хронического мононуклеоза» (с периодами обострений и ремиссий). Это возможно при врождённых или приобретённых нарушениях в иммунной системе, иммунодепрессивных заболеваниях или приёме цитостатических (противоопухолевых) препаратов.
Чем опасна хроническая форма инфекционного мононуклеоза
В клинической картине хронического мононуклеоза фигурируют практически все синдромы острого процесса, но они проявляются не так выраженно: тонзиллит, как правило, отсутствует, и на первый план выходит абстинентный синдром. Данное состояние не является самостоятельным заболеванием, это следствие имеющегося основного иммунопатологического процесса, поэтому его следует рассматривать не как мононуклеоз, а как хроническую активную Эпштейна — Барр вирусную инфекцию. Следовательно, к обследованию и лечению необходимо подходить с учётом этой позиции.
Доказана возможность трансплацентарной передачи ВЭБ при первичном инфицировании у беременных и развитие врождённой ВЭБ-инфекции у новорождённого. Эта форма проявляется в виде полиорганного поражения внутренних органов, частота и тяжесть заболевания зависит от сроков беременности [1][3][4].
Патогенез инфекционного мононуклеоза
Входные ворота инфекции — слизистая оболочка ротоглотки и верхних дыхательных путей.
Размножаясь в клетках эпителия, вирус вызывает их разрушение, далее происходит выброс в кровь новых вирионов (вирусных частиц) ВЭБ и медиаторов воспаления, что обуславливает вирусемию (попадание вируса в кровоток) и генерализацию инфекции. В том числе происходит накопление вируса в лимфоидной ткани ротоглотки и слюнных железах, а также развитие интоксикационного синдрома.
Патофизиология: как реагирует иммунитет на инфекционный мононуклеоз
Ввиду тропности ВЭБ к рецепторам B-лимфоцитов (СД-21), вирус внедряется в них и начинает размножаться, стимулируя пролиферацию (разрастание) B-лимфоцитов. В результате развиваются нарушения клеточного и гуморального иммунитета, что ведёт к выраженному иммунодефициту. Следствием этого может стать наслоение бактериальной флоры (гнойный тонзиллит).
С течением времени активируются Т-лимфоциты (СД-8), обладающие супрессорной и цитотоксической активностью, появляются атипичные мононуклеары, что приводит к угнетению вируса и переходу заболевания в фазу неактивного носительства. ВЭБ обладает рядом свойств, позволяющих ему в определённой мере ускользать от иммунного ответа, что особенно ярко проявляется при хронической активной инфекции.
Как вирус, вызывающий инфекционный мононуклеоз, проникает в клетки:
В некоторых случаях при неполной Т-реакции или её отсутствии пролиферация В-лимфоцитов приобретает неконтролируемое течение, что может привести к развитию лимфопролиферативного заболевания (лимфомы) [2][4][5].
Классификация и стадии развития инфекционного мононуклеоза
По клинической форме:
- Типичная.
- Атипичная:
- желтушная (при развитии выраженного поражения печени);
- экзантемная (при применении антибиотиков аминопенициллинового ряда);
- специфическая (выпадение одного из синдромов, например, полное отсутствие тонзиллита);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики);
По течению:
- неосложнённый;
- осложнённый;
По степени тяжести:
- лёгкая;
- средняя;
- тяжёлая (токсическая) [11].
Осложнения инфекционного мононуклеоза
Специфические:
- Разрыв селёзенки (бывает редко при значительном увеличении селезёнки и ударах в эту область) [10].
- Синдром Дункана — редко встречающаяся форма врождённого иммунодефицита, которая является результатом дефекта Т-лимфоцитов и естественных клеток-киллеров. Болезнь характеризуется аномальным ответом на инфекции, вызванные вирусом Эпштейна — Барр. Проявляется рецидивирующими симптомами мононуклеоза, которые сопровождаются развитием гепатита, нефрита (воспаления почек), гемофагоцитарным синдромом, интерстициальной пневмонией, гемоваскулитом. Чаще всего при прогрессировании заканчивается летально.
Неспецифические:
- Асфиксия у детей (дефицитом кислорода в органах и тканях). Возникает при надгортанном стенозе и резком увеличении лимфоидного кольца ротоглотки.
- Аутоиммунная гемолитическая анемия — аутоиммунное заболевание, при котором клетки иммунитета разрушают здоровые эритроциты.
- Энцефалит (воспаление вещества головного мозга), менингоэнцефалит (воспаление оболочек и вещества головного мозга).
- Синдром Гийена — Барре (аутоиммунный полиневрит) — аутоиммунное поражение периферической нервной системы, которое характеризуется возникновением парестезии конечностей (нарушения чувствительности), мышечной слабости и/или вялых параличей.
- Паралич Бэлла (мимической мускулатуры).
- Лимфомы: лимфома Беркитта (наиболее частая опухоль у детей Африканского региона, связанная с ВЭБ), неходжкинские лимфомы, болезнь Ходжкина).
- Назофарингеальная карцинома [2][5][6].
Диагностика инфекционного мононуклеоза
Лабораторные методы
Развёрнутый клинический анализ крови. Вначале отмечается лейкопения (снижение количества лейкоцитов), затем гиперлейкоцитоз (крайне высокое содержание лейкоцитов), абсолютная и относительная нейтропения (снижение количества нейтрофилов), лимфоцитоз (увеличение числа лимфоцитов), моноцитоз (увеличение числа моноцитов). Характерна небольшая преходящая тромбоцитопения (снижение количества тромбоцитов). Наиболее специфичным признаком заболевания является появление атипичных мононуклеаров — измененных крупных Т-лимфоцитов с дольчатым ядром. Диагностическим считается их количество 10 % и более.
Общеклинический анализ мочи. Изменения малоинформативны, указывают на степень интоксикации.
Биохимические анализы крови. Повышение АЛТ и АСТ (ферментов, которые косвенно отражают состояние внутренних органов), иногда — общего билирубина. Следует понимать, что повышение АЛТ и АСТ является частью проявления заболевания, это защитная реакция организма, проявляющаяся в усилении энергетической продукции.
Серологические реакции. Наибольшее значение в современной практике имеют методы выявления антител различных классов к антигенам ВЭБ методом ИФА (иммуноферментного анализа) и нуклеиновых кислот самого возбудителя в полимеразной цепной реакции (ПЦР). Особо стоит отметить, что обнаружение антител класса G к ядерным, капсидным и ранним протеинам вируса при отсутствии антител класса М (и тем более характерных клинических и общелабораторных признаков ВЭБ-инфекции) не является причиной для постановки диагноза активной (персистирующей) ВЭБ-инфекции и назначения дорогостоящего лечения.
Используемые ранее методы, основанные на реакциях агглютинации, таких как реакция Гоффа — Бауэра, ХД/ПБД (Хенгенуциу — Дейхера/Пауля — Буннеля — Давидсона) в настоящий момент не используются в цивилизованном мире, так как они малоинформативные, трудоёмкие и низкоспецифичные [9].
Инструментальные методы
- УЗИ органов брюшной полости при увеличении размеров печени и селезёнки;
- рентгенография придаточных пазух носа при подозрении на синусит;
- рентгенография органов грудной клетки при подозрении на пневмонию;
- электрокардиограмма и ЭХО-кардиография при подозрении на миокардит;
- электроэнцефалография при неврологической симптоматике;
- стернальная пункция (пункция грудины) с цитологическим исследованием мазков костного мозга при подозрении на гематологические осложнения.
Дифференциальная диагностика
- цитомегаловирусная инфекция — реже развивается тонзиллит и увеличиваются шейные лимфоузлы, как правило количество атипичных мононуклеаров (клеток, сочетающих признаки лимфоцитов и моноцитов) менее 10 %, специфические IgM в ИФА и ПЦР;
- ВИЧ — увеличение многих групп лимфоузлов, отсутствие тонзиллита, язвенно-афтозные поражения слизистых ротоглотки и половых органов, пятнисто-папулёзная сыпь на теле, не связанная с применением антибиотиков, специфические тесты ИФА с иммуноблоттингом и ПЦР;
- аденовирусная инфекция — частое развитие конъюнктивита, диареи, ринита, атипичные мононуклеары встречаются редко, в мазках из носа выявляются специфические антитела и вирус;
- ангина — острое начало болезни, выраженная интоксикация, резкая болезненность углочелюстных лимфоузлов, печень и селезёнка не увеличены, нейтрофильный лейкоцитоз крови со сдвигом влево, положительный стрептатест, при посеве с миндалин выявляется бета-гемолитический стрептококк группы А;
- локализованная дифтерия зева — острое начало болезни, увеличение углочелюстных лимфоузлов, выраженная интоксикация, специфические плотные налёты на миндалинах, нейтрофильный лейкоцитоз со сдвигом влево, при посеве с миндалин выявляется дифтерийный микроб;
- вирусные гепатиты — тонзиллит отсутствует, шейные лимфоузлы увеличены, специфические ИФА и ПЦР пробы.
Лечение инфекционного мононуклеоза
Место лечения и лечебно-охранительный режим зависят от степени тяжести процесса и наличия или отсутствия осложнений. Больные с лёгкими формами заболевания вполне могут проходить лечение дома, средней тяжести и более тяжёлые — в инфекционном стационаре, по крайней мере, до нормализации процесса и появления тенденций к выздоровлению.
Показано обильное питьё до 3 л/сут. (тёплая кипячёная вода, чай), назначение стола № 15 (общий стол) при лёгких формах, в некоторых случаях — стол № 2 по Певзнеру (жидкая и полужидкая молочно-растительная пища, не содержащая экстрактивных веществ, богатая витаминами, мясные нежирные бульоны и т. п.). Рекомендовано ограничение физической активности (при тяжёлых формах — строгий постельный режим).
Лечение инфекционного мононуклеоза у взрослых
Достаточно дискутабельным является вопрос о специфическом воздействии на ВЭБ при остром заболевании. Этиотропная терапия показана лишь больным средней степени тяжести (с тенденцией к затяжному течению и осложнениям) и выраженной формой заболевания. Возможности такой терапии достаточно ограничены: отсутствует высокоэффективное средство прямого противовирусного действия (применяются препараты на основе ацикловира и производных, оказывающих лишь частичное влияние на ВЭБ), нередко развивается герпесвирусный гепатит. Поэтому их назначение должно быть взвешено и обосновано в каждом конкретном случае.
Применение иммуномодуляторов в разгар заболевания следует считать нецелесообразным, т. к. их действие является неспецифичным, малопрогнозируемым и при развитии иммунопатологического гиперпролиферативного процесса при ВЭБ-инфекции может привести к непредсказуемым последствиям. В фазе выздоровления их приём, напротив, может ускорить процесс возвращения иммунного гомеостаза в нормальное русло.
При развитии бактериальных осложнений (тонзиллит) показан приём антибиотиков (исключая аминопенициллиновый ряд, сульфаниламиды и левомицетин, т. к. они угнетают кроветворение и могут вызвать развитие высыпаний). В некоторых случаях их назначение может быть оправдано при выявлении резчайшего иммунодефицита (абсолютная нейтропения) даже при отсутствии явного гнойного процесса.
Патогенетическая терапия включает все основные звенья общего патопроцесса: снижение повышенной температуры тела, поливитамины, гепатопротекторы по показаниям, дезинтоксикация и т. п.
При тяжёлых формах возможно назначение глюкокортикостероидов, проведение комплекса реанимационных мероприятий [1][3][4].
Лечение инфекционного мононуклеоза у детей
Дети переносят заболевание легче взрослых, поэтому им, как правило, показано лишь симптоматическое лечение.
Прогноз. Профилактика
При лёгкой степени тяжести инфекционный мононуклеоз имеет благоприятный прогноз, обычно заболевание проходит самостоятельно. Продолжительность болезни может различаться; острая фаза длится примерно 2 недели, однако в течение ещё нескольких недель может сохраниться повышенная утомляемость. Летальность составляет менее 1 %, причиной, как правило, являются осложнения (например энцефалит, разрыв селезёнки, обструкция дыхательных путей) [9].
В плане профилактики первичного инфицирования и развития хронического заболевания (учитывая всеобщий характер инфицированности) можно рекомендовать лишь ведение здорового образа жизни, отказ от употребления наркотиков, исключение рискованного сексуального поведения, занятие физкультурой и спортом [1][2][3].
За переболевшими инфекционным мононуклеозом устанавливается медицинское наблюдение сроком 6 месяцев (в случаях тяжёлого течения — до 1 года). В первый месяц каждые 10 дней показан осмотр инфекциониста, сдача клинического анализа крови с лейкоцитарной формулой, АЛТ. Далее при нормализации показателей рекомендован осмотр раз в 3 месяца до окончания срока наблюдения, включая анализы крови, двукратное тестирование на ВИЧ и УЗИ органов брюшной полости в конце периода наблюдения.
В связи с риском развития осложнений требуется ограничение физической активности, занятий спортом на срок до 6 месяцев (в зависимости от тяжести перенесённого заболевания), запрет на выезд в страны и регионы с жарким климатом до 6 месяцев (в зависимости от данных лабораторных тестов) [10].
Специфической профилактики не существует, ведутся эксперименты с вакциной.
Почему развиваются рецидивы инфекционного мононуклеоза
Инфекционный мононуклеоз редко развивается повторно, это может происходить при активации спящей инфекции. В таких случаях, как правило, симптомы болезни отсутствуют и заболевание выявляется только при лабораторном исследовании. Однако у людей со СПИДом или другими иммунодефицитными состояниями отмечаются характерные симптомы: слабость, боли в горле и увеличение лимфатических узлов. Течение болезни в таком случае более длительное, чем при первичной инфекции.
Инфекционный мононуклеоз
Версия: Клинические протоколы МЗ РК — 2016 (Казахстан)
Категории МКБ:
Иммунодефицит вследствие наследственного дефекта, вызванного вирусом Эпштейна-Барр (D82.3), Инфекционный мононуклеоз (B27)
Разделы медицины:
Инфекционные и паразитарные болезни
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения и социального развития Республики Казахстан
от «16» августа 2016 года
Протокол №9
Инфекционный мононуклеоз (лат. mononucleosisinfectiosa, мультигландулярный аденоз, железистая лихорадка, болезнь Филатова, ангина моноцитарная, лимфобластоз доброкачественный) – вирусное заболевание (преимущественно вирус Эпштейна-Барр), которое характеризуется лихорадкой, генерализованной лимфаденопатией, тонзиллитом, фарингитом, гепатоспленомегалией и характерными изменениями гемограммы (лимфомоноцитоз, атипичные мононуклеары), в ряде случаев может принимать хроническое течение. [1]
Соотношение кодов МКБ-10 и МКБ-9
| Коды МКБ-10 | Коды МКБ-9 | ||
| B27 | Инфекционный мононуклеоз | – | – |
| B27.0 |
Мононуклеоз, вызванный гамма-герпетическим вирусом Мононуклеоз, вызванный вирусом Эпштейна-Барр |
– | – |
| B27.1 | Цитомегаловирусный мононуклеоз | – | – |
| B27.8 | Другой инфекционный мононуклеоз | – | – |
| B27.9 | Инфекционный мононуклеоз неуточнённый | – | – |
| D82.3 |
Иммунодефицит вследствие наследственного дефекта, вызванного вирусом Эпштейна-Барр Сцепленная с Х-хромосомой лимфопролиферативная болезнь |
– | – |
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, терапевты, инфекционисты, дерматовенерологи, хирурги, акушеры-гинекологи.
Категория пациентов: взрослые, беременные.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация [1,2,3,4,5,6,7,8]
Единой классификации клинических форм инфекционного мононуклеоза нет.
По этиологии:
· вирус Эпштейна-Барр (ВЭБ);
· цитомегаловирус;
· вирус герпеса 6, 7 типов (HV6, HV7);
· аденовирус;
· вирус иммунодефицита;
· Toxoplasma gondii.
По типу:
· типичный;
· атипичный (бессимптомный, стертый, висцеральный).
По тяжести:
· легкая форма;
· среднетяжелая форма;
· тяжелая форма.
По характеру течения:
гладкое;
негладкое:
• с осложнениями;
• с наслоением вторичной инфекции;
• с обострением хронических заболеваний;
• с рецидивами.
По длительности течения:
· острое (до 3 мес.);
· затяжное (3-6 мес.);
· хроническое (более 6 мес.);
· рецидивирующее (возврат клинических симптомов болезни через 1 месяц и более после перенесенного заболевания).
Осложнения:
· поражение нервной системы, в том числе ЦНС (энцефалит, параличи черепных нервов, менингоэнцефалит, синдром Гийена-Барре, полиневрит, поперечный миелит, психоз);
· разрыв селезенки;
· обструкция верхних дыхательных путей;
· интерстициальная пневмония;
· аутоиммунная гемолитическая анемия;
· тромбоцитопения;
· гранулоцитопения;
· бактериальная суперинфекция;
· холестатический гепатит (редко);
· миокардит, перикардит (редко);
· интерстициальный нефрит (редко);
· васкулит (редко);
· геморрагический гастроэнтерит (редко).
Формулировка и обоснование диагноза:
При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден диагноз «Инфекционный мононуклеоз».
Пример формулировки диагноза:
В27.0. Инфекционный мононуклеоз, острое течение, среднейтяжести (ИФА –IgMVCA, ПЦР – ДНК ВЭБ положительно).
Осложнение: Сыпь после приема ампициллина.
В27.0. Инфекционный мононуклеоз,хроническое течение (реактивация), тяжелая степень (ИФА -IgMVCA, IgGVCA, авидность 85%, IgGEA; ПЦР – ДНК ВЭБ положительно).
Осложнение: Аутоиммунная гемолитическая анемия, средней тяжести.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии [1-6,9-11]
Жалобы:
· боль в горле;
· повышение температуры (субфебрильная или фебрильная, до 2-4 недель, иногда больше);
· слабость;
· головная боль;
· потливость;
· утомляемость (синдром «хронической усталости»);
· увеличение лимфоузлов;
· затрудненное носовое дыхание;
· боли в суставах, мышцах;
· сыпь.
Анамнез:
· острое/подострое начало.
Эпидемиологические факторы:
· наличие в окружении больного, лиц с подобным заболеванием, или с подтвержденным диагнозом «Инфекционный мононуклеоз»;
· анализ степени контакта с лицами с подобными заболеваниями с учетом состоявшегося механизма и пути передачи инфекции:
|
Путь передачи |
Характеристика |
УД* |
|
Воздушно-капельный |
Контакт с больным типичными и атипичными формами инфекционного мононуклеоза или вирусовыделителем |
D |
|
Контактно-бытовой |
Контакт (бытовой, половой) с больным, имеющим длительную лихорадку с неуточненным диагнозом или вирусовыделителем |
B |
|
Парентеральный |
Гемотрансфузии, трансплантация органов в течение 6 мес. |
B |
Примечание: * — уровень доказательности
Провоцирующие факторы:
· психоэмоциональные стрессы
· неблагоприятное воздействие окружающей среды (повышенная инсоляция, резкая смена температурного режима, переохлаждение и др.)
Предрасполагающие факторы:
· иммуносупрессия;
· интеркуррентные заболевания (инфекции, оперативные вмешательства).
Физикальное обследование:
· лихорадка;
· увеличение лимфоузлов (симметричное), преимущественно передне- и/или заднешейных(симптом «бычьей шеи»), подмышечных и паховых;
· ангина;
· спленомегалия;
· гепатомегалия;
· аденоидит;
· сыпь, чаще пятнисто-папулезного характера (у 10% больных, а при лечении ампициллином – у 80%);
· периорбитальный отек;
· высыпания на небе;
· лабиальный/половой герпес.
Критерии тяжести:
· выраженность симптомов интоксикации;
· степень поражения органов кроветворения;
· степень поражения центральной нервной системы.
Критерии оценки степени тяжести инфекционного мононуклеоза по клиническим признакам:
|
Признак |
Характеристика признака |
||
|
Легкая степень тяжести |
Средняя степень тяжести |
Тяжелая степень тяжести |
|
|
Выраженность и длительность интоксикации |
Отсутствует или легкая выраженность, 1-5 дней |
Умеренной выраженности, |
Ярко выражена, |
|
Выраженность и продолжительность лихорадки |
Повышение температуры до 38°С, длительность 1-5 дней |
Повышение температуры более 38,5°С, длительность 6-8 дней |
Повышение температуры более 39,5°С, длительность более 9 дней |
|
Характер воспалительных изменений в рото- и носоглотке |
Воспалительные изменения катарального характера или с островчатыми, тонкими налетами, продолжительностью 1-3 дня; затруднение носового дыхания 1-4 дня |
Воспалительные изменения с лакунарными налетами, продолжительностью 4-6 дней; затруднение носового дыхания 5-8 дней |
Воспалительные изменения с налетами, у части больных ложно-пленчатыми или некротическими, продолжительностью более 7 дней; затруднение носового дыхания более 9 дней |
|
Степень гипертрофии небных миндалин, носоглоточной миндалины |
I степени |
II степени |
III степени |
|
Степень увеличения лимфатических узлов |
Переднешейных лимфоузлов до 1,0-1,5 см; заднешейных — до 0,5-1,0 см |
Переднешейных лимфоузлов до 2,0-2,5 см; заднешейных — до 1,5-2,0 см, единичные или «цепочкой»; возможно увеличение внутрибрюшных лимфоузлов |
Переднешейных лимфоузлов более 2,5 см; заднешейных — более 2,5 см или «пакеты»; увеличение внутрибрюшных лимфоузлов |
|
Степень увеличения печени, селезенки |
Увеличение печени 1,0-1,5 см; селезенки — 0,5 см ниже края реберной дуги |
Увеличение печени 2,0-2,5 см; селезенки — 1,0-1,5 см ниже края реберной дуги |
Увеличение печени более 3,0 см; селезенки — более 2,0 см ниже края реберной дуги |
|
Обратное развитие симптомов |
К концу 2-й недели |
Клинические симптомы сохраняются 3-4 недели |
Клинические симптомы сохраняются более 4-5 недель |
|
Осложнения |
Нет |
Имеются |
Имеются |
Лабораторные исследования:
· ОАК: лейкопения/умеренный лейкоцитоз (12-25х109/л); лимфомоноцитоз до 80-90%; нейтропения; плазматические клетки; увеличение СОЭ до 20-30 мм/ч; атипичные мононуклеары (отсутствие или увеличение от 10 до 50%).
· Биохимический анализ крови: умеренная гиперферментемия, гипербилирубинемия.
· Серологический анализ крови (ИФА): обнаружение специфических антител ВЭБ специфичности (IgM VCA, IgG EA, IgG VCA, IgG-EBNA) с определением показателя индекса авидности.
· Полимеразная цепная реакция (ПЦР): обнаружение в крови ДНК вируса Эпштейна-Барр.
|
Метод |
Показания |
УД* |
|
Гематологический |
Пациенты с клиническими симптомами инфекционного мононуклеоза для подтверждения нозологии и определения степени тяжести |
B |
|
Биохимический |
Пациенты с клиническими симптомами инфекционного мононуклеоза для определения степени тяжести |
B |
|
Серологический (ИФА с определением показателя индекса авидности) |
Пациенты с клиническими симптомами инфекционного мононуклеоза для определения нозологии и клинической формы |
C |
|
Молекулярно-генетический метод (ПЦР) |
Пациенты с клиническими симптомами инфекционного мононуклеоза для определения нозологии |
C |
Примечание: * — уровень доказательности.
Критерии лабораторного подтверждения диагноза
|
Признак |
Критерии |
УД* |
|
Атипичные мононуклеары |
Выявление атипичных мононуклеаров в периферической крови более 10% (со 2-3 недели болезни) |
C |
|
Лимфомоноцитоз |
Выявление лимфомоноцитоза в периферической крови |
C |
|
IgM VCA, IgG EA, IgG VCA, IgG-EBNA вируса Эпштейна-Барр |
В острый период (2-3 недели): IgM VCA с момента развития клинических признаков болезни и следующие 4-6 недель присутствуют и снижаются, |
D |
|
Определение показателя индекса авидности |
Обнаружение IgG с низкой авидностью при наличии или отсутствии IgM свидетельствует о первичной (недавней) инфекции. |
С |
|
ДНК вируса Эпштейна-Барр в крови и слюне |
Выявление ДНК вируса методом ПЦР в крови (через 1-2 недели после появления клинических симптомов), слюне |
C |
Примечание: * — уровень доказательности.
Наиболее частые варианты результатов серологического исследования. Интерпретация результатов.
|
Атипичные мононуклеары |
IgG VCA |
IgM VCA |
IgG EBNA-1 |
Интерпретация |
|
+/– |
+/– |
+ |
– |
Острая инфекция |
|
– |
+ |
– |
+ |
Инфицированность ВЭБ, признаки перенесенной острой инфекции |
|
+/– |
+ |
– |
– |
Необходимы дополнительные исследования (тест на авидностьIgG VCA, иммуноблоттинг или ПЦР) |
|
– |
+ |
+ |
+ |
|
|
– |
– |
+ |
– |
|
|
– |
– |
– |
+ |
Интерпретация серологических данных с ВЭБ-ассоциированными заболеваниями*
|
Оценка серологических данных при типичном течении инфекции |
ВЭБ-инфекции |
||
|
VCA – IgM |
EA — IgG |
EBNA — IgG |
|
|
Инкубационный период или отсутствие инфицирования |
– |
– |
– |
|
Очень ранняя первичная инфекция |
+ |
– |
– |
|
Ранняя первичная инфекция |
+ |
+ |
– |
|
Поздняя первичная инфекция |
+/– |
+ |
+/– (ОП<0,5) |
|
Атипичная первичная инфекция |
– |
– |
+(ОП<0,5) |
|
Хроническая инфекция |
+/– |
+ |
– |
|
Ранняя паст-инфекция |
– |
+ |
+ |
|
Поздняя паст-инфекция |
– |
– |
+ |
|
Реактивация |
+ |
+ |
+(ОП>0,5) |
|
Атипичная реактивация |
– |
+ |
+(ОП>0,5) |
*ЗАО «Вектор-БЕСТ». Инструкция по применению (2004)
Обозначения:EA – ранний антиген, EBNA – ядерный антиген, VCA – капсидный антиген; ОП – оптическая плотность; «–» — тсутствие антител; «+/–» — вероятное присутствие антител; «+» — присутствие антител.
Инструментальные исследования:
|
Метод |
Показания |
УД* |
|
УЗИ органов брюшной полости (комплексное), однократно |
Пациенты с клиническими симптомами инфекционного мононуклеоза в острый период/обострение хронического для уточнения размеров увеличения печени, селезенки, лимфатических узлов и оценки их структуры |
D |
|
Рентгенограмма придаточных пазух |
Пациенты с катаральными проявлениями в острый период/обострение хронического инфекционного мононуклеоза или их появлением на фоне проводимой терапии, при подозрении на синусит |
C |
|
Рентгенограмма органов грудной клетки |
Пациенты с катаральными проявлениями в острый период/обострение хронического инфекционного мононуклеоза или их появлением на фоне проводимой терапии, аускультативные изменения в легких, при подозрении на пневмонию |
C |
|
Электрокардиограмма (ЭКГ) |
Пациенты с проявлением острого тонзиллита с налетами при инфекционном мононуклеозе в острый период/обострение хронического с аускультативными изменениями в сердце для уточнения нарушения функции проведения и трофики ткани сердца |
C |
Примечание: * — уровень доказательности.
Диагностический алгоритм:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [1-6,9-11]
Диагностические критерии
Жалобы:
· боль в горле;
· повышение температуры (субфебрильная или фебрильная, до 2-4 недель, иногда больше);
· слабость;
· головная боль;
· потливость;
· утомляемость (синдром «хронической усталости»);
· увеличение лимфоузлов;
· затрудненное носовое дыхание;
· суставные и мышечные боли;
· сыпь.
Анамнез:
· острое/подострое начало.
Эпидемиологические факторы:
· наличие в окружении больного, лиц с подобным заболеванием, или с подтвержденным диагнозом «Инфекционный мононуклеоз».
· анализ степени контакта с лицами с подобными заболеваниями с учетом состоявшегося механизма и пути передачи инфекции:
|
Путь передачи |
Характеристика |
УД* |
|
Воздушно-капельный |
Контакт с больным типичными и атипичными формами инфекционного мононуклеоза или вирусовыделителем |
D |
|
Контактно-бытовой |
Контакт (бытовой, половой) с больным, имеющим длительную лихорадку с неуточненным диагнозом или вирусовыделителем |
B |
|
Парентеральный |
Гемотрансфузии, трансплантация органов в течение 6 мес. |
B |
Примечание: * — уровень доказательности
Провоцирующие факторы:
· психоэмоциональные стрессы;
· повышенная инсоляция.
Предрасполагающие факторы:
· иммуносупрессия;
· интеркуррентные заболевания.
Физикальное обследование:
· лихорадка;
· увеличение лимфоузлов (симметричное), преимущественно передне- и/или заднешейных (симптом «бычьей шеи»), подмышечных и паховых;
· ангина;
· спленомегалия;
· гепатомегалия;
· аденоидит;
· сыпь, чаще пятнисто-папулезного характера (у 10% больных, а при лечении ампициллином – у 80%);
· периорбитальный отек;
· высыпания на небе;
· лабиальный/половой герпес;
· желтуха (непостоянный признак).
Критерии тяжести:
· выраженность симптомов интоксикации;
· степень поражения органов кроветворения;
· степень поражения центральной нервной системы.
Критерии оценки степени тяжести инфекционного мононуклеоза по клиническим признакам (см. амбулаторный уровень).
Лабораторные исследования:
· ОАК: лейкопения/умеренный лейкоцитоз (12-25х109/л); лимфомоноцитоз до 80-90%; нейтропения; плазматические клетки; увеличение СОЭ до 20-30 мм/ч; атипичные мононуклеары (отсутствие или увеличение от 10 до 50%).
· Биохимический анализ крови: умеренная гиперферментемия, гипербилирубинемия.
· Коагулограмма: время свертывания крови, активированное частичное тромбопластиновое время, протромбиновый индекс или отношение, фибриноген, тромбиновое время.
· Серологический анализ крови (ИФА): обнаружение специфических антител ВЭБ специфичности (IgM VCA, IgG EA, IgG VCA, IgG-EBNA) с определением показателя индекса авидности.
· Полимеразная цепная реакция (ПЦР): обнаружение в крови ДНК вируса Эпштейна-Барр.
Критерии лабораторного подтверждения диагноза (см. амбулаторный уровень).
Наиболее частые варианты результатов серологического исследования. Интерпретация результатов. Интерпретация серологических данных с ВЭБ-ассоциированными заболеваниями*(см. амбулаторный уровень).
Инструментальные исследования:
|
Метод |
Показания |
УД* |
|
УЗИ органов брюшной полости (комплексное), однократно |
Пациенты с клиническими симптомами инфекционного мононуклеоза в острый период/обострение хронического для уточнения размеров увеличения печени, селезенки, лимфатических узлов и оценки их структуры |
D |
|
Рентгенограмма придаточных пазух |
Пациенты с катаральными проявлениями в острый период/обострение хронического инфекционного мононуклеоза или их появлением на фоне проводимой терапии, при подозрении на синусит |
C |
|
Рентгенограмма органов грудной клетки |
Пациенты с катаральными проявлениями в острый период/обострение хронического инфекционного мононуклеоза или их появлением на фоне проводимой терапии, аускультативные изменения в легких, при подозрении на пневмонию |
C |
|
Электрокардиограмма (ЭКГ) |
Пациенты с проявлением острого тонзиллита с налетами при инфекционном мононуклеозе в острый период/обострение хронического с аускультативными изменениями в сердце для уточнения нарушения функции проведения и трофики ткани сердца |
C |
|
УЗИ сердца (эхокардиография) |
Пациенты с проявлением острого тонзиллита с налетами при инфекционном мононуклеозе в острый период/обострение хронического с аускультативными изменениями в сердце для уточнения поражения миокарда |
B |
|
КТ/МРТ |
Пациенты с клиническими симптомами инфекционного мононуклеоза при наличии очаговой неврологической симптоматики, судорог, признаков внутричерепной гипертензии |
C |
|
Электроэнцефалография (ЭЭГ) |
Пациенты с клиническими симптомами инфекционного мононуклеоза при наличии очаговой неврологической симптоматики, судорог, признаков внутричерепной гипертензии |
C |
|
Стернальная пункция с цитологическим исследованием мазков костного мозга |
Пациенты с клиническими симптомами инфекционного мононуклеоза при прогрессировании гематологических сдвигов. |
В |
Примечание: * — уровень доказательности.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· ОАК;
· биохимический анализ крови (АлТ, АсТ, креатинин, мочевина, белок, холестерин);
· серологический анализ крови (ИФА) с определением показателя индекса авидности;
· ПЦР крови.
Перечень дополнительных диагностических мероприятий:
· при нарушениях в сосудисто-тромбоцитарном звене: коагулограмма – время свертывания крови, активированное частичное тромбопластиновое время, протромбиновый индекс или отношение, фибриноген, тромбиновое время, международное нормализованное отношение (по показаниям);
· сахар крови (по показаниям);
· иммунограмма (по показаниям).
Инструментальные исследования:
· УЗИ органов брюшной полости, почек;
· ЭКГ;
· рентгенография органов грудной клетки (по показаниям);
· рентгенограмма придаточных пазух (по показаниям);
· эхокардиография (по показаниям);
· КТ/МРТ (по показаниям);
· электроэнцефалография (по показаниям);
· стернальная пункция с цитологическим исследованием мазков костного мозга (по показаниям).
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования |
Критерии исключения диагноза |
| Аденовирусная инфекция | Лихорадка, полиаденопатия, увеличение селезенки и печени, фарингит, тонзиллит |
· Гемограмма малохарактерна. · Обнаружение вируса в мазках-отпечатках со слизистой носа. · Специфические антитела в парных сыворотках крови методом ИФА |
Лимфатические узлы увеличены умеренно, единичные, безболезненные; ринорея, продуктивный кашель, отек миндалин выражен слабо, наложения на них редки. Часто конъюнктивит, диарея. |
| Корь | Лихорадка, полиаденопатия, одутловатость лица, сыпь |
· Лейкопения, лимфоцитоз, типичныемононуклеары, единичные при однократном исследовании. · ИФА |
Полиаденопатия, пятнисто-папулезная сыпь – постоянный симптом с характерной этапностью высыпаний, группировкой элементов сыпи, выражены катаральные явления, ринорея, склерит, энантема, пятна Филатова-Коплика |
| ЦМВИ (мононуклеозоподобная форма) | Лихорадка, полиаденопатия, гепатолиенальный синдром, повышение активности печеночных ферментов |
· Лейкопения, лимфоцитоз, атипичные мононуклеары более 10% · Микроскопия мочи и слюны для выявления цитомегалоцитов · Обнаружение IgM-антител методом ИФА · ПЦР |
Редко увеличиваются латеральные шейные лимфатические узлы, характерны тонзиллит и фарингит. |
| ВИЧ (мононуклеозоподобный синдром) | Лихорадка, полиаденопатия, сыпь, гепатолиенальный синдром |
· Лейкопения, лимфопения, атипичные минонуклеары до 10% · ИФА · Иммуноблоттинг · ПЦР |
Увеличиваются отдельные лимфатические узлы разных групп, безболезненные, билатеральное поражение шейных узлов не характерно, тонзиллит не характерен, сыпь частая, не связана с приемом ампициллина, язвенные поражения слизистых полости рта и половых органов, проявления оппортунистических инфекцй (кандидоз). |
| Острая ангина | Тонзиллит, лимфаденит |
· Нейтрофильный лейкоцитоз со сдвигом влево, увеличение СОЭ, атипичные мононуклеары не наблюдаются. · Высевание β-гемолитического стрептококка группы А в мазках с миндалин. |
Резко выраженная интоксикация, озноб, яркая гиперемия миндалин, как правило, наложения на миндалинах, фарингит не наблюдается, увеличение селезенки редко, увеличены и болезненны только поднижнечелюстные лимфатические узлы. |
| Дифтерия ротоглотки, локализованная, токсическая | Тонзиллит с наложенями на миндалинах, лихорадка, лимфаденит, возможен отек шеи. |
· Умеренный лейкоцитоз, нейтрофилез, атипичные мононуклеары отсутствуют. · Выделение токсигенного штамма C.diphtheriae из мазков с миндалин. |
При локализованной дифтерии налет на миндалинах плотный, белого или серого цвета, однотонный, при токсической дифтерии выходит за пределы миндалин, не снмается шпателем, не растворяется и не тонет в воде. Фарингита нет. Гиперемия при токсической дифтерии в зеве яркая, отек клетчатки охватывает подчелюстную область, затем шею и распространяется на подключичную область и грудь. Поднижнечелюстные и передние шейные лимфаические узлы увеличены, нечетко контурируются из-за периаденита. |
| Вирусный гепатит | Гепатоспленомегалия, желтушность кожи и слизистых, темная моча, ахоличный стул, симпомы печеночной интоксикации |
· Лейкопения, нейтропения, относительный лимфоцитоз, атипичные мононуклеары отсутствуют. · ОАМ (уробилин, желчные пигменты) · Биохимический анализ крови (увеличение уровня связанного билирубина, активности трансфераз). · Маркеры вирусных гепатитов · ПЦР |
Характерный эпидемиологический анамнез. Острое/постепенное начало. Наличие цикличности течения, преджелтушный период в виде комбинации синдромов – астеновегетативный, диспепсический, гриппоподобный, артралгический; возможно нарастание симптомов печеночной интоксикации, появление геморрагического синдрома на фоне появления желтухи. Гепатоспленомегалия, при этом более характерны изменения размеров печени. |
| Доброкачественный лимфоретикулез | Полиаденопатия, лихорадка, увеличение селезенки |
· Картина крови не характерная. Атипичные мононуклеары отсутствуют. · ПЦР · ИФА · Исследование биоптата лимфоузлов |
Поражаются аксиллярные, локтевые, реже околоушные и паховые лимфоузлы, шейная группа не поражаются. Общие сипмтомы наблюдаются в поздние сроки при нагноении лимфоцитов. Характерны следы кошачьих царапин, первичный аффект. |
| Лимфогранулематоз | Полиаденопатия, лихорадка, увеличение селезенки |
· Нейтрофилез, лимфопения, высокая СОЭ, атипичные мононуклеары отсутствуют · Гистологическое исследование биоптата лимфоузлов |
Фарингит, тонзиллит отсутствуют. Увелличиваются преимущественно лимфатические узлы одной группы, которые образуют конгломерат, плотные, безболезненные. Лихорадки, котрые сопровождаются потливостью, потерей веса. |
Дифференциальная диагностика экзантемы
| Нозология | Частота сыпи | Сроки появления | Этапность | Характер сыпи | Локализация | Количество | Длительность высыпаний | Симптомы сопровождения |
| Инфекционный мононуклеоз | 10-18% (при лечении ампициллином – у 80%) | 5-10 день болезни | нет |
чаще пятнисто-папулезная, иногда мелкоточечная, с геморрагическим компонентом. Возможен кожный зуд. |
лицо, туловище, конечности (чаще проксимальные отделы) | обильная, местами сливная | около недели; не оставляет пигмеетация и шелушение | лихорадка, ангина, лимфаденопатия, спленомегалия, гепатомегалия, потливость, отечность лица, изменения в ОАК (лейкоцитоз, лимфомоноцитоз, атипичные мононуклеары) |
| Корь | 100% | 5-6 день болезни | да (лицо-туловище-конечности) | пятнисто-папулезная | лицо, туловище, конечности | обильная, местами сливная, на неизмененном фоне кожи | 3-4 дня; пигментация, отрубевидное шелушение. | лихорадка, интоксикация, пятна Филатова-Коплика, катаральные явления |
| Краснуха | 100% | 1-2 день болезни | иногда может быть, но менее четкая, чем при кори | пятнисто-папулезная | туловище, конечности | часто необильная, на неизмененном фоне кожи | 2-3 дня без Т°С. Пигментации и шелушения обычно не бывает! | лихорадка, катар, лимфаденопатия (затылочные) |
| Скарлатина | 100% | 1-й день болезни | нет | мелкоточечная | лицо (кроме носогубного треугольника), туловище, конечности | обильная, на гиперемированном фоне кожи | пластинчатое шелушение с конца 1-й до 3-6 недель | ангина, лихорадка, «малиновый язык», часто лимфаденит |
| Опоясывающий лишай | 100% | 1-3 день болезни | нет | везикулезная, с серозным содержимым, однокамерное строение. Чувство жжения, боль, покалывание. | по ходу нервов | от единичных до множественных элементов | 2-3 недели. Патоморфоз: пятно-везикула-(пустула)-язва-корка-(рубец). |
интоксикация, лихорадка, прегерпетическая невралгия. Постгерпетическая невралгия може сохраняться в течение нескольких недель и месяцев. |
| Энтеровирусная инфекция (в т.ч., вариант «кисть-стопа-рот») | 100% | 2-3 день болезни | нет | везикулезная, может быть пятнисто-папулезная, петехиальная | кисти, стопы (больше тыльной стороны); может быть на лице, туловище | необильная | до 1 недели | поражение слизистой рта (афтозные элементы), лихорадка, фарингит, конъюнктивит |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Ампициллин (Ampicillin) |
| Ацикловир (Acyclovir) |
| Диклофенак (Diclofenac) |
| Ибупрофен (Ibuprofen) |
| Интерферон альфа 2b (Interferon alfa-2b) |
| Левофлоксацин (Levofloxacin) |
| Лидокаин (Lidocaine) |
| Лоратадин (Loratadine) |
| Парацетамол (Paracetamol) |
| Фолиевая кислота (Folic acid) |
| Хлорамфеникол (Chloramphenicol) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
| Цефотаксим (Cefotaxime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
Группы препаратов согласно АТХ, применяющиеся при лечении
(D08) Антисептики и дезинфицирующие препараты
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения [1,4,5,12,13,14,15]
Лечение больных проводится в амбулаторных условиях и условиях стационара.
На выбор тактики лечения оказывают влияние следующие факторы:
· период болезни;
· тяжесть заболевания;
· возраст больного;
· наличие и характер осложнений;
· доступность и возможность выполнения лечения в соответствии с необходимым видом оказания медицинской помощи.
В амбулаторных условиях осуществляется лечение легких форм инфекционного мононуклеоза при отсутствии осложнений и наличии возможности организовать изоляцию больного от здоровых лиц.
Режим. Диета.
· Изоляция больного в острый период болезни;
· Режим: постельный (в течение периода лихорадки), полупостельный;
· Диета: стол № 5 (предпочтительно).
Медикаментозное лечение
Этиотропная терапия.
· ацикловир, внутрь 10-15 мг/кг веса в течение 10-14 дней [УД – В]
· интерферон человеческий рекомбинантный альфа2b– по 1 свече (500 000 — 1000000 МЕ) 2 раза в день ректально в течение 5-10 дней [УД – В]
Антибиотики назначают при тяжелых формах заболевания, при выраженных гнойно-некротических изменениях в зеве и резком палочкоядерном сдвиге в анализах крови. При этом целесообразно назначать один из нижеперечисленных антибиотиков:
Фторхинолоны:
· ципрофлоксацин– внутрь по 0,5 г1-2 раза в день (курс лечения 7-10 дней) [УД – А]
или
· левофлоксацин – внутрь, по 0,5 г (0,25 г) 1-2 раза в день (курс лечения 7-10 дней) [УД – А]
Цефалоспорины:
· цефотаксим – в/м, в/в по 1,0 г 2 раза в день в течение 7-10 дней [УД – А]
или
· цефтриаксон – в/м, в/в по 1,0 г 2 раза в день в течение 7-10 дней [УД – А]
NB! При инфекционном мононуклеозе противопоказаны следующие антибиотики:
· ампициллин – в связи с частым появлением сыпи и развитиемлекарственной болезни;
· левомицетин, а также сульфаниламидные препараты – в связи с угнетением кроветворения;
· макролиды (азитромицин) – редко возможно появление сыпи.
Патогенетическая терапия:
· полоскание ротоглотки раствором антисептиков (с добавлением 2% раствора лидокаина (ксилокаина) при выраженном дискомфорте в глотке).
Нестероидные противовоспалительные препараты:
· ибупрофен по 0,2г, 2-3 раза в сутки, внутрь в течение 5-7 дней [УД – В]
или
· парацетамол 500 мг, внутрь [УД – В]
или
· диклофенакпо 0,025 г 2-3 раза в сутки, внутрь, в течение 5-7 дней [УД – В]
Десенсибилизирующая терапия:
· хлоропирамин внутрь по 0,025 г 3-4 раза в сутки [УД – С]
или
· цетиризин внутрь по 0,005-0,01г 1 раз в сутки, 5-7 дней [УД – B]
или
· лоратадин по 0,01г внутрь 1 раз в сутки [УД – B]
Лечение больных инфекционным мононуклеозом в период беременности и лактации (общие рекомендации):
лечение носит симптоматический характер:
· интерферон человеческий рекомбинантный альфа2b – по 1 свече (500 000 МЕ) 2 раза в день ректально в течение 5 дней с 28 по 34 неделю гестации;
· фолиевая кислота по 1 табл. 3 раза в день.
Обязательно совместное ведение с акушер-гинекологом.
Перечень основных лекарственных средств
· ацикловир, таблетки 200 мг [УД – В]
· интерферон человеческий рекомбинантный альфа2b, 500 000 – 1000000 МЕ [УД – В]
· ципрофлоксацин, таблетки 250 и 500 мг [УД – А]
или
· левофлоксацин, таблетки 250 и 500 мг [УД – А]
или
· цефотаксим, флаконы по 1,0 или 2,0 г [УД – А]
или
· цефтриаксон, флаконы по 1,0 или 2,0 г [УД – А]
Перечень дополнительных лекарственных средств
· диклофенак 25 мг,100мг, внутрь [УД – В]
или
· ибупрофен 200 мг, 400 мг, внутрь [УД – В]
или
· парацетамол 500 мг, внутрь [УД –В]
· хлоропирамин 25 мг, внутрь [УД – С]
или
· лоратадин 10 мг, внутрь [УД – В]
или
· цетиризин 5-10 мг, внутрь [УД – В]
Таблица сравнения препаратов:
|
Класс |
МНН |
Преимущества |
Недостатки |
УД |
|
Нуклеозиды и нуклеотиды, кроме ингибиторов обратной транскриптазы |
Ацикловир |
Ингибирует invitro и invivo репликацию герпесвирусов человека, включая вирус Herpessimplex 1 и 2 типов, вирус Varicellazoster, вирус Эпштейна-Барр и ЦМВ. |
Активность в отношении вируса Эпштейна-Барр низкая. Нефротоксическое действие. |
В |
|
Интерфероны |
Интерферон альфа |
Оказывает противовирусное, иммуномодулирующее, противоопухолевое, антипролиферативное действие. Клинические проявления инфекционного мононуклеоза в любом возрасте, беременным – с 12 недели. |
Неспецифичен в отношении ВЭБ. |
В |
|
Фторхинолоны |
Ципрофлоксацин |
Активен в отношении грам «+», грам «-» микроорганизмов. |
Низкая активность в отношении анаэробных патогенов. Возможна реакция фотосенсибилизации. |
А |
|
Левофлоксацин |
Активен в отношении грам «+», грам «-» микроорганизмов. |
Низкая активность в отношении анаэробных патогенов. |
А |
|
|
Цефалоспорины |
Цефотаксим |
Обладает широким спектром противомикробного действия. Устойчив к 4 (из 5) бета-лактамазам грамотрицательных бактерий и пенициллиназе стафилококков. |
В отношении грамположительных кокков менее активен, чем цефалоспорины I и II поколения. |
А |
|
Цефтриаксон |
Имеет широкий спектр действия, стабилен в присутствии большинства бета-лактамаз. Активен в отношении аэробных грамположительных, аэробных грамотрицательных микроорганизмов, анаэробных микроорганизмов. |
Не рекомендуется при почечной и/или печеночной недостаточности, заболеваниях ЖКТ в анамнезе (особенно НЯК). |
А |
|
|
Антигиcтаминные препараты |
Хлоропирамин |
В сыворотке крови не накапливается, следовательно, даже при длительном применении не вызывает передозировки. Благодаря высокой антигистаминной активности, наблюдается быстрый лечебный эффект. |
Оказывает умеренное антисеротониновое действие. |
C |
|
Лоратадин |
Высокая эффективность при терапии аллергических заболеваний, не вызывает развития привыкания, сонливости. |
Побочные эффекты – сонливость, головокружение, заторможенность реакций и др. – присутствуют, хотя и выражены слабее. Лечебный эффект кратковременный, чтобы его продлить, хлоропирамин комбинируют с Н1-блокаторами, не обладающими седативными свойствами. |
B |
|
|
Цетиризин |
Эффективно предупреждает возникновение отеков, уменьшает капиллярную проницаемость, купирует спазм гладкой мускулатуры, не обладает антихолинергическим и антисеротониновым действием. |
Случаи появления побочных эффектов редки, они проявляются тошнотой, головной болью, гастритом, возбуждением, аллергическими реакциями, сонливостью. |
В |
|
|
НПВС |
Диклофенак |
Сильно выраженная противовоспалительная активность |
Повышенный риск развития сердечно-сосудистых осложнений. |
В |
|
Ибупрофен |
Преобладает анальгезирующее и жаропонижающее действие |
Повышенный риск возникновения токсическойамблиопии. |
В |
|
|
Парацетамол |
Преимущественно «центральное» анальгезирующее и жаропонижающее действие |
Гепатотоксическое и нефротоксическое действие (при длительном приеме в больших дозах) |
В |
Показания для консультации специалистов:
· консультация оториноларинголога: при аденоидите, формировании паратонзиллярного абсцесса, воспалительных процессах со стороны придаточных пазух носа;
· консультация гематолога: при прогрессировании гематологических сдвигов;
· консультация кардиолога: при развитии признаков миокардита, эндокардита;
· консультация невропатолога: при появлении неврологической симптоматики;
· консультация нейрохирурга: для исключения лимфомы и глиобластомы головного мозга;
· консультация дерматолога: для дифференциальной диагностики с экзантемами неинфекционного происхождения;
· консультация офтальмолога: при наличии явлений конъюнктивита, кератита;
· консультация хирурга: при выраженном абдоминальном болевом синдроме;
· консультация ревматолога: для исключения аутоиммунных заболеваний;
· консультация онколога: для исключения лимфопролиферативных заболеваний.
Профилактические мероприятия [1,4,5]
На ПМСП первичная профилактика:
· соблюдение личной гигиены;
· наблюдение за контактными лицами не устанавливается, дезинфекционные мероприятия не проводятся;
· специфическая профилактика инфекционного мононуклеоза не разработана.
Вторичная профилактика (рецидивов и осложнений):
· своевременная и полноценная этиотропная и патогенетическая терапия первичного заболевания и рецидивов;
· лечение новых поражений или осложнений, обусловленных с проводимой терапией (например, аллергические реакции);
· лечение нового заболевания, связанного с основным (осложнение);
· лечение очагов хронической бактериальной инфекции (хронических тонзиллитов, синуситов, отитов и др.).
Мониторинг состояния пациента:
· диспансерное наблюдение у врача-инфекциониста/ВОПв течение 1 года;
· соблюдение диеты № 5 (при выявлении гепатита) в течение 6 месяцев после перенесенного ЭБВ-инфекционного мононуклеоза;
· рекомендуется ограничение физической активности до 3 месяцев, избегать повышенной инсоляции в течение 1 года.
При благоприятном течении продолжительность лимфаденопатии не превышает 1,5 мес., а лимфо- и моноцитоз, атипичные мононуклеары (менее 12%) регистрируются до 3-4 месяцев. У части больных возможны персистирующаялимфаденопатия, субфебрилитет.
Индикаторы эффективности лечения
Критерии эффективности диспансерного наблюдения и лечения лиц, перенесших инфекционный мононуклеоз:
· предупреждение реактивации болезни;
· уменьшение длительности рецидивов и частоты обострений.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [1-6,9-11]
Тактика лечения [1,4,5,12-15]
Немедикаментозное лечение:
Режим. Диета.
· Изоляция больного в острый период болезни.
· Режим: постельный (в течение периода лихорадки), полупостельный.
· Диета: стол № 5 (предпочтительно).
Медикаментозное лечение:
Этиотропная терапия.
· ацикловир, внутрь 10-15 мг/кг веса в течение 10-14 дней [УД – В]
· интерферон человеческий рекомбинантный альфа2b– по 1 свече (500 000 — 1000000 МЕ) 2 раза в день ректально в течение 5-10 дней [УД – В]
Антибиотики назначают при тяжелых формах заболевания, при выраженных гнойно-некротических изменениях в зеве и резком палочкоядерном сдвиге в анализах крови. При этом целесообразно назначать один из нижеперечисленных антибиотиков:
Фторхинолоны:
· ципрофлоксацин– внутрь по 0,5 г1-2 раза в день (курс лечения 7-10 дней) [УД – А]
или
· левофлоксацин – внутрь, по 0,5 г (0,25 г) 1-2 раза в день (курс лечения 7-10 дней) [УД – А]
Цефалоспорины:
· цефотаксим – в/м, в/в по 1,0 г 2 раза в день в течение 7-10 дней [УД – А]
или
· цефтриаксон – в/м, в/в по 1,0 г 2 раза в день в течение 7-10 дней [УД – А]
NB! При инфекционном мононуклеозе противопоказаны следующие антибиотики:
· ампициллин – в связи с частым появлением сыпи и развитиемлекарственной болезни;
· левомицетин, а также сульфаниламидные препараты – в связи с угнетением кроветворения;
· макролиды (азитромицин) – редко возможно появление сыпи.
Патогенетическая терапия:
· полоскание ротоглотки раствором антисептиков (с добавлением 2% раствора лидокаина (ксилокаина) при выраженном дискомфорте в глотке).
Нестероидные противовоспалительные препараты:
· ибупрофен по 0,2г, 2-3 раза в сутки, внутрь в течение 5-7 дней [УД – В]
или
· парацетамол 500 мг, внутрь [УД – В]
или
· диклофенакпо 0,025 г 2-3 раза в сутки, внутрь, в течение 5-7 дней [УД – В]
Десенсибилизирующая терапия:
· хлоропирамин внутрь по 0,025 г 3-4 раза в сутки [УД – С]
или
· цетиризин внутрь по 0,005-0,01г 1 раз в сутки, 5-7 дней [УД – B]
или
· лоратадин по 0,01г внутрь 1 раз в сутки [УД – B]
Лечение больных инфекционным мононуклеозом в период беременности и лактации (общие рекомендации):
лечение носит симптоматический характер:
· интерферон человеческий рекомбинантный альфа2b – по 1 свече (500 000 МЕ) 2 раза в день ректально в течение 5 дней с 28 по 34 неделю гестации;
· фолиевая кислота по 1 табл. 3 раза в день.
Обязательно совместное ведение с акушер-гинекологом.
Перечень основных лекарственных средств
· ацикловир, таблетки 200 мг [УД – В]
· интерферон человеческий рекомбинантный альфа2b, 500 000 – 1000000 МЕ [УД – В]
· ципрофлоксацин, таблетки 250 и 500 мг [УД – А]
или
· левофлоксацин, таблетки 250 и 500 мг [УД – А]
или
· цефотаксим, флаконы по 1,0 или 2,0 г [УД – А]
или
· цефтриаксон, флаконы по 1,0 или 2,0 г [УД – А]
Перечень дополнительных лекарственных средств
· диклофенак 25 мг,100мг, внутрь [УД – В]
или
· ибупрофен 200 мг, 400 мг, внутрь [УД – В]
или
· парацетамол 500 мг, внутрь [УД –В]
· хлоропирамин 25 мг, внутрь [УД – С]
или
· лоратадин 10 мг, внутрь [УД – В]
или
· цетиризин 5-10 мг, внутрь [УД – В]
Таблица сравнения препаратов:
|
Класс |
МНН |
Преимущества |
Недостатки |
УД |
|
Нуклеозиды и нуклеотиды, кроме ингибиторов обратной транскриптазы |
Ацикловир |
Ингибирует invitro и invivo репликацию герпесвирусов человека, включая вирус Herpessimplex 1 и 2 типов, вирус Varicellazoster, вирус Эпштейна-Барр и ЦМВ. |
Активность в отношении вируса Эпштейна-Барр низкая. Нефротоксическое действие. |
В |
|
Интерфероны |
Интерферон альфа |
Оказывает противовирусное, иммуномодулирующее, противоопухолевое, антипролиферативное действие. Клинические проявления инфекционного мононуклеоза в любом возрасте, беременным – с 12 недели. |
Неспецифичен в отношении ВЭБ. |
В |
|
Фторхинолоны |
Ципрофлоксацин |
Активен в отношении грам «+», грам «-» микроорганизмов. |
Низкая активность в отношении анаэробных патогенов. Возможна реакция фотосенсибилизации. |
А |
|
Левофлоксацин |
Активен в отношении грам «+», грам «-» микроорганизмов. |
Низкая активность в отношении анаэробных патогенов. |
А |
|
|
Цефалоспорины |
Цефотаксим |
Обладает широким спектром противомикробного действия. Устойчив к 4 (из 5) бета-лактамазам грамотрицательных бактерий и пенициллиназе стафилококков. |
В отношении грамположительных кокков менее активен, чем цефалоспорины I и II поколения. |
А |
|
Цефтриаксон |
Имеет широкий спектр действия, стабилен в присутствии большинства бета-лактамаз. Активен в отношении аэробных грамположительных, аэробных грамотрицательных микроорганизмов, анаэробных микроорганизмов. |
Не рекомендуется при почечной и/или печеночной недостаточности, заболеваниях ЖКТ в анамнезе (особенно НЯК). |
А |
|
|
Цефепим |
Имеет широкий спектр действия, включающий штаммы грамположительных и грамотрицательных микроорганизмов, резистентных к цефалоспоринам III поколения и аминогликозидам. |
Не рекомендуется при заболеваниях ЖКТ (в т.ч. в анамнезе), хронической почечной недостаточности. |
А |
|
|
Карбапенемы |
Меропенем |
Спектр антибактериальной активности включает в себя большинство клинически значимых грамположительных и грамотрицательных аэробных и анаэробных штаммов бактерий. |
Не рекомендуется при заболеваниях ЖКТ (в т.ч. в анамнезе). Возможен нефротоксический эффект. |
А |
|
Антигиcтаминные препараты |
Хлоропирамин |
В сыворотке крови не накапливается, следовательно, даже при длительном применении не вызывает передозировки. Благодаря высокой антигистаминной активности, наблюдается быстрый лечебный эффект. |
Оказывает умеренное антисеротониновое действие. |
C |
|
Лоратадин |
Высокая эффективность при терапии аллергических заболеваний, не вызывает развития привыкания, сонливости. |
Побочные эффекты – сонливость, головокружение, заторможенность реакций и др. – присутствуют, хотя и выражены слабее. Лечебный эффект кратковременный, чтобы его продлить, хлоропирамин комбинируют с Н1-блокаторами, не обладающими седативными свойствами. |
B |
|
|
Цетиризин |
Эффективно предупреждает возникновение отеков, уменьшает капиллярную проницаемость, купирует спазм гладкой мускулатуры, не обладает антихолинергическим и антисеротониновым действием. |
Случаи появления побочных эффектов редки, они проявляются тошнотой, головной болью, гастритом, возбуждением, аллергическими реакциями, сонливостью. |
В |
|
|
НПВС |
Диклофенак |
Сильно выраженная противовоспалительная активность |
Повышенный риск развития сердечно-сосудистых осложнений. |
В |
|
Ибупрофен |
Преобладает анальгезирующее и жаропонижающее действие |
Повышенный риск возникновения токсическойамблиопии. |
В |
|
|
Парацетамол |
Преимущественно «центральное» анальгезирующее и жаропонижающее действие |
Гепатотоксическое и нефротоксическое действие (при длительном приеме в больших дозах) |
В |
Хирургическое вмешательство: нет.
Показания для консультации специалистов:
· консультация оториноларинголога: при аденоидите, формировании паратонзиллярного абсцесса, воспалительных процессах со стороны придаточных пазух носа;
· консультация гематолога: при прогрессировании гематологических сдвигов;
· консультация кардиолога: при развитии признаков миокардита, эндокардита;
· консультация невропатолога: при появлении неврологической симптоматики;
· консультация нейрохирурга: для исключения лимфомы и глиобластомы головного мозга;
· консультация дерматолога: для дифференциальной диагностики с экзантемами неинфекционного происхождения;
· консультация офтальмолога: при наличии явлений конъюнктивита, кератита;
· консультация хирурга: при выраженном абдоминальном болевом синдроме;
· консультация ревматолога: для исключения аутоиммунных заболеваний;
· консультация онколога: для исключения лимфопролиферативных заболеваний.
Показания для перевода в отделение интенсивной терапии и реанимации:
· выраженные симптомы интоксикации;
· развитие осложнений;
· угроза асфиксии.
Индикаторы эффективности лечения:
Клинические индикаторы:
· купирование общетоксического синдрома (нормализация температуры тела);
· купирование признаков тонзиллита/фарингита;
· уменьшение лимфаденопатии;
· уменьшение гепатоспленомегалии;
· уменьшение количества рецидивов.
Лабораторные индикаторы:
· нормализация показателей общего анализа крови;
· изменение серологического статуса, соответствующего стадии реконвалесценции/ ремиссии;
· отрицательный результат ПЦР крови.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [1,4,5]
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации (инфекционный стационар/отделение):
· по клиническим показаниям среднетяжелое и тяжелое течение инфекционного мононуклеоза, с наличием с наличием сопутствующих заболеваний и осложнений;
· по эпидемическим показаниям, в том числе и с легким течением болезни.
Показаниями к госпитализации следует считать длительную лихорадку, выраженный синдром тонзиллита и/или синдром ангины, полилимфаденопатию, желтуху, анемию, обструкцию дыхательных путей, боли в животе и развитие осложнений (хирургических, неврологических, гематологических, со стороны сердечно-сосудистой и дыхательной системы, синдром Рейев профильные стационары).
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Руководство по инфекционным болезням. В 2 кн. Кн.2 / под ред. акад. РАМН, проф. Ю.В.Лобзина, проф. К.В.Жданова. – 4-е изд., доп. и перераб. – СПб.: ООО «Издательство Фолиант», 2011. – 744 с.
2) Львов Н.Д., Дудукина Е.А. Ключевые вопросы диагностики Эпштейна-Барр вирусной инфекции/ Инфекционные болезни: новости, мнения, обучение, 2013. – № 3. – С.24-33.
3) Drăghici S., Csep A. Clinical and paraclinical aspects of infectious mononucleosis. //BMC Infectious Diseases, 2013. – 13, Suppl 1. – P.65.
4) Инфекционные болезни: национальное руководство /под ред. Н.Д. Ющука, Ю.Я. Венгерова. М.: ГЭОТАР-Медиа, 2009, С. 441–53.
5) Исаков В.А., Архипова Е.И., Исаков Д.В. Герпесвирусные инфекции человека: руководство для врачей /под ред. В.А.Исакова. – СПб: СпецЛит, 2013. – 2-е изд., перераб. и доп. – 670 с.
6) Sakamoto Y..et al. Quantification of Epstein-Barr virus DNA is helpful for evaluation of chronic active Epstein-Barr virus infection. // Tohoku J.Exp. Med., 2012. –V.227. – P.307-311.
7) Joo EJ., Ha YE., Jung DS. et al. An adult case of chronic active Epstein-Barr virus infection with interstitial pneumonitis. //Korean J.Intern.Med., 2011. – V.26. – P.466-469.
Green M., Michaels M.G. Epstein–Barr virus infection and posttransplantlymphoproliferative disorder. // American Journal of Transplantation, 2013. – V.13. – P.41–54.
9) Hurt C., Tammaro D. Diagnostic Evaluation of Mononucleosis-Like Illnesses. //The Am. J. Med., 2007. – V.120. – P.911.e1-911.e8.
10) Koufakis T., Gabranis I. Infectious mononucleosis skin rash without previous antibiotic use. //The Braz. J. Infect. Dis., 2015. – V.19(5). – P.553.
11) Yan Wang, Jun Li, et al. The levels of liver enzymes and atypical lymphocytes are higher in youth patients with infectious mononucleosis than in preschool children. //Clin. Molecul. Hepatol., 2013. – V.19. – P.382-388.
12) Usami O., Saitoh H., Ashino Y., Hattori T. Acyclovir reduces the duration of fever in patients with infectious mononucleosis-like illness. //Tohoku J.Exp. Med., 2013. – V.299. – P.137-142.
13) Banerjee I., Mondal S., Sen S. et al. Azithromycin-induced rash in a patient of infectious mononucleosis – a case report with review of literature. //J.Clin. andDiagn. Res. ,2014. – Vol.8(8). – HD01-HD02. doi: 10.7860/JCDR/2014/9865.4729.
14) Rezk E., Nofal YH., Hamzeh A. et al. Steroids for symptom control in infectious mononucleosis. //Cochrane Database Syst Rev., 2015. – V.8(11). – CD004402. doi: 10.1002/14651858.CD004402.pub3.
15) Kazama I., Miura C., Nakajima T. Nonsteroidal Anti-Inflammatory Drugs Quickly Resolve Symptoms Associated with EBV-Induced Infectious Mononucleosis in Patients with Atopic Predispositions. //Am.J. Case Rep., 2016. – V.17. – P.84-88. DOI: 10.12659/AJCR.895399.
- 1) Руководство по инфекционным болезням. В 2 кн. Кн.2 / под ред. акад. РАМН, проф. Ю.В.Лобзина, проф. К.В.Жданова. – 4-е изд., доп. и перераб. – СПб.: ООО «Издательство Фолиант», 2011. – 744 с.
Информация
Сокращения, используемые в протоколе
| EA | ранний антиген ВЭБ вируса Эпштейна-Барр |
| EBNA | ядерный антиген вируса Эпштейна-Барр |
| IgG | иммуноглобулин G |
| IgM | иммуноглобулин М |
| VCA | капсульный антиген вируса Эпштейна-Барр |
| ВИЧ | вирус иммунодефицита человека |
| ВОП | врач общей практики |
| ВЭБ | вирус Эпштейна-Барр |
| ДНК | дезоксирибонуклеиновая кислота |
| ЖКТ | желудочно-кишечный тракт |
| ИФА | иммуноферментный анализ |
| МКБ | международная классификация болезней |
| МНО | международное нормализованное отношение |
| НПВС | нестероидные противовоспалительные средства |
| НЯК | неспецифический язвенный колит |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПЦР | полимеразная цепная реакция |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| ЦМВИ | цитомегаловирусная инфекция |
| ЦНС | центральная нервная система |
| ЭКГ | электрокардиограмма |
Список разработчиков:
1) Кошерова Бахыт Нургалиевна – доктор медицинских наук, профессор, РГП на ПХВ «Карагандинский государственный медицинский университет», проректор по клинической работе и непрерывному профессиональному развитию, главный внештатный взрослый инфекционист МЗСР РК.
2) Шопаева Гульжан Амангельдиевна – доктор медицинских наук, профессор, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова».
3) Дуйсенова Амангуль Куандыковна – доктор медицинских наук, профессор, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», заведующая кафедрой инфекционных и тропических болезней.
4) Мажитов Талгат Мансурович — доктор медицинских наук, профессор АО «Медицинский университет Астана», профессор кафедры клинической фармакологии и интернатуры.
Конфликт интересов: нет.
Список рецензентов:
-Доскожаева Сауле Темирбулатовна – доктор медицинских наук, АО «Казахский медицинский университет непрерывного образования», заведующая кафедрой инфекционных болезней с курсом детских инфекций, проректор по учебной работе.
-Баешева Динагуль Аяпбековна – доктор медицинских наук, профессор, АО «Медицинский университет Астана», заведующая кафедрой детских инфекций, председатель Республиканского общественного объединения «Общество врачей-инфекционистов».
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.

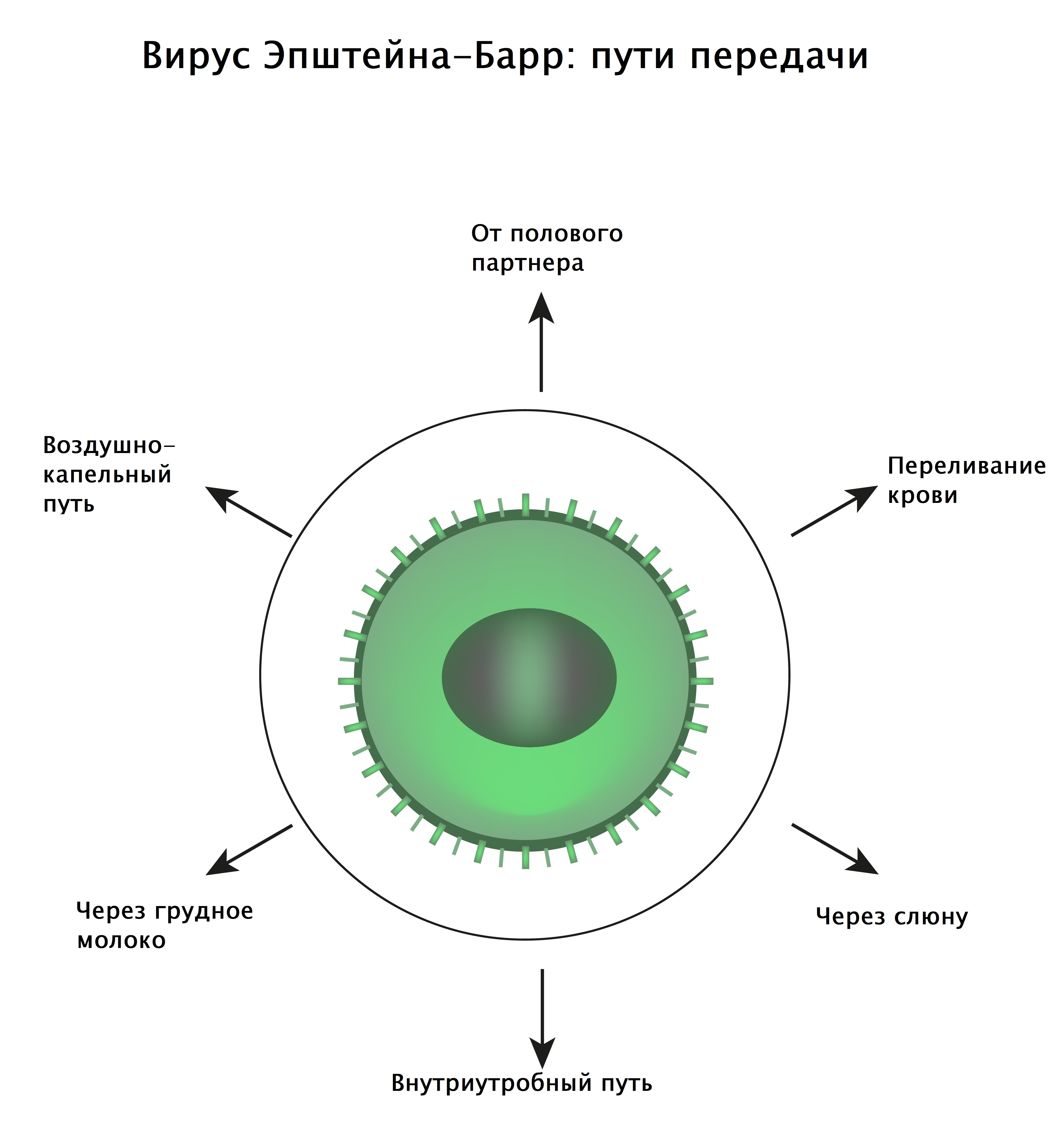

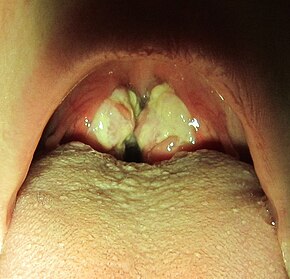
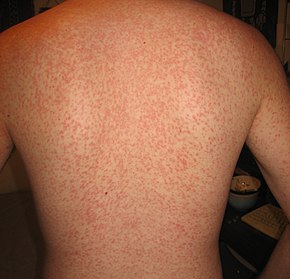




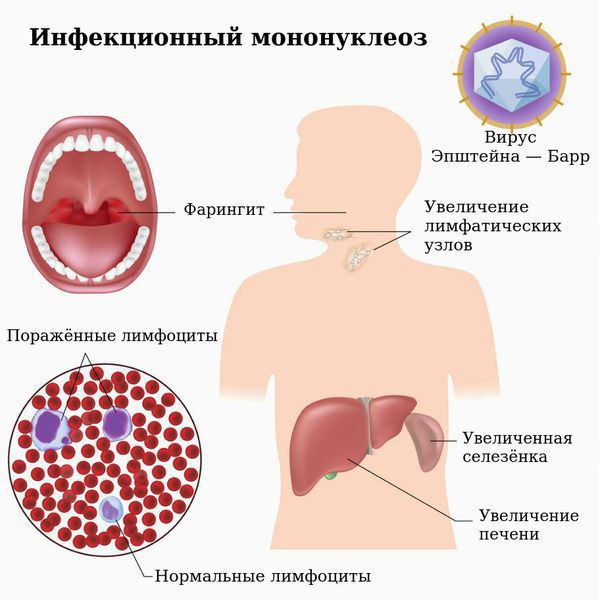
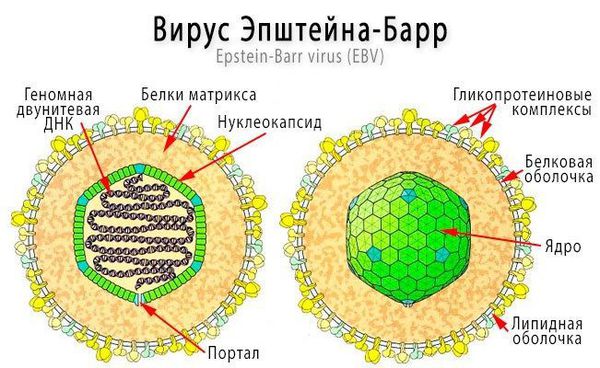
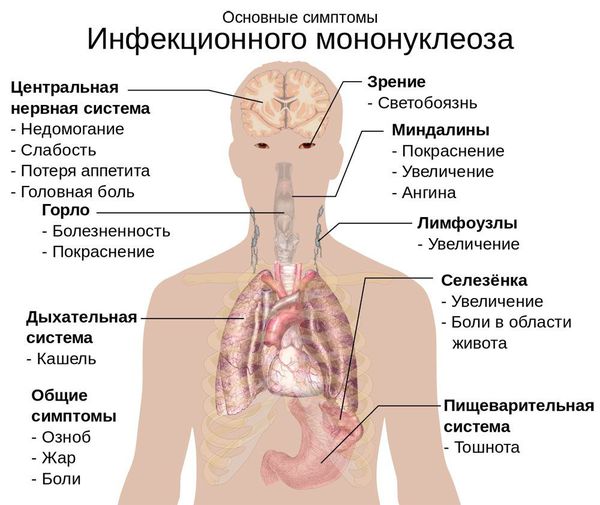
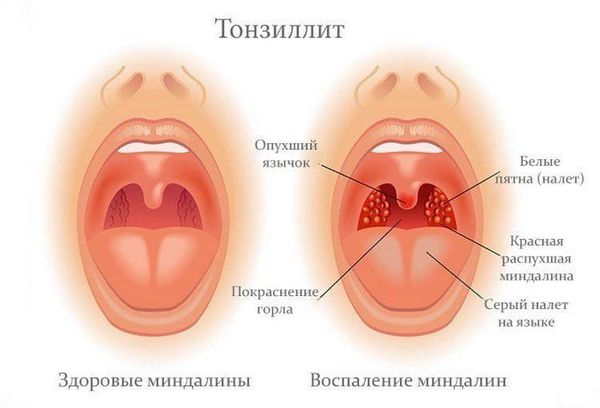
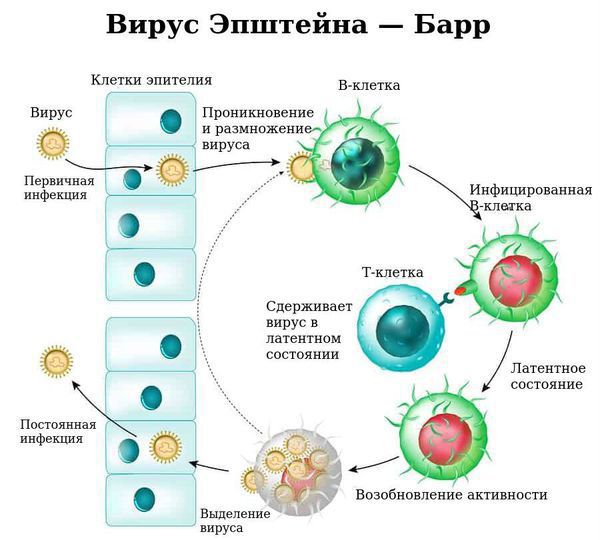


 Green M., Michaels M.G. Epstein–Barr virus infection and posttransplantlymphoproliferative disorder. // American Journal of Transplantation, 2013. – V.13. – P.41–54.
Green M., Michaels M.G. Epstein–Barr virus infection and posttransplantlymphoproliferative disorder. // American Journal of Transplantation, 2013. – V.13. – P.41–54.