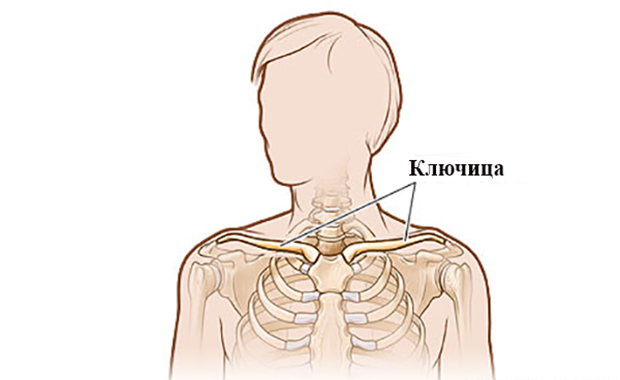
Эозинофильная гранулема (Болезнь Таратынова)
Эозинофильная гранулема – это очаговая форма гистиоцитоза из клеток Лангерганса, которая проявляется опухолеподобными очагами в костях. Основной причиной заболевания называют генетические мутации, которые запускают аномальную пролиферацию клеток. Проявления патологии зависят от локализации опухоли: боли в костях, патологические переломы, выпадение зубов, экзофтальм и нарушения зрения. Для диагностики гранулемы назначают рентгенографию костей, исследования крови, гистологический анализ костных очагов. Лечение проводится хирургическим способом (кюретаж, резекция), по показаниям дополняется фармакотерапией и лучевой терапией.
Общие сведения
Эозинофильная гранулема встречается с частотой 3-5 случаев на 1 млн. населения, в основном в подростковом и юношеском возрасте. Мужчины болеют в 2 раза чаще женщин. Случаи заболевания среди пациентов среднего и пожилого возраста встречаются крайне редко. Этот вид доброкачественной опухоли составляет менее 1% всех объемных новообразований костной ткани и до 80% случаев гистиоцитоза. В отечественной литературе гранулему иногда называют болезнью Таратынова по имени российского патологоанатома, который впервые описал нетипичные очаги поражения в костной ткани.
Эозинофильная гранулема
Причины
Несмотря на многочисленные научные изыскания, до сих пор не удалось установить этиологическую структуру эозинофильной гранулемы и других вариантов гистиоцитоза. Большое значение придают генетическим мутациям. Чаще всего встречается врожденная аномалия гена BRAF, который отвечает за деление и выживание разных типов клеток. Второй по частоте является мутация гена MAP2K1, который кодирует белки сигнального пути и участвует в процессе клеточной пролиферации.
Патогенез
Образование очага эозинофильной гранулемы связывают с пролиферацией клеток Лангерганса, которые имеют костномозговое происхождение. Они относятся к компонентам иммунной системы и участвуют в первом этапе защиты: выполняют антигенпредставляющую функцию. При гистиоцитозе клетки начинают активное деление в костной ткани, где образуют опухолевые очаги. Этому способствует повышенная экспрессия факторов пролиферации и ингибиторов апоптоза.
Гистиоциты и эозинофилы патологического происхождения, которые составляют гранулему, находятся на разных стадиях дифференцировки. Они умеренно пролиферируют, плохо восприимчивы к физиологическому апоптозу, из-за чего длительно персистируют в очаге. Такие особенности в сочетании моноклональностью клеток и избыточной активацией Т-супрессоров позволяют рассматривать очаговый гистиоцитоз как неопластический процесс.
Кожные проявления эозинофильной гранулемы
Симптомы эозинофильной гранулемы
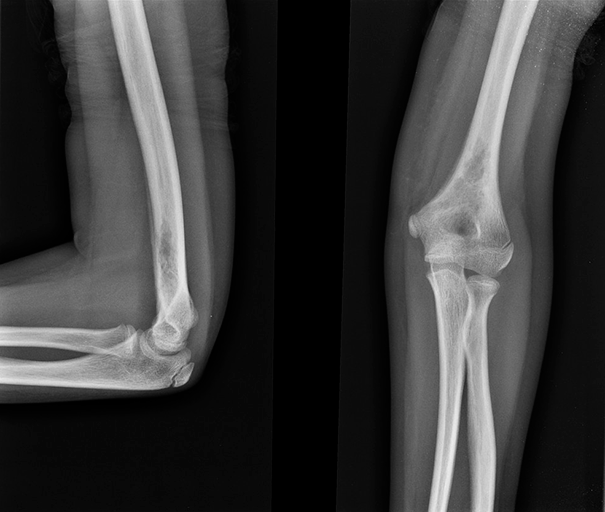
Небольшие по размеру опухоли, которые расположены в костях скелета тела, длительное время протекают бессимптомно. Изредка пациенты жалуются на умеренные боли в костях, отечность над очагом поражения. Значимые клинические проявления наблюдаются при увеличении опухоли в размерах и уменьшении прочности кости. Возможны патологические переломы, которые возникают при минимальном механическом повреждении конечности либо вовсе не связаны с травмой.
Для эозинофильной гранулемы типично поражение костей верхней и нижней челюсти. При такой локализации очага возможно расшатывание и выпадение зубов у пациентов молодого возраста, патологические переломы челюсти, сложности при проведении стоматологических манипуляций. Изредка болезнь протекает по типу мультисистемного поражения, когда в процесс вовлекаются другие органы. Гистиоцитоз может затрагивать печень, селезенку, кроветворную систему
Болезнь характеризуется полиморфными кожными высыпаниями. Они располагаются на любом участке тела, в том числе на волосистой части головы и в области гениталий. Сначала возникают красные пятна и шелушащиеся бляшки, которые постепенно превращаются в выступающие опухолевидные образования. Узлы приобретают синюшно-багровый цвет, достигают 3-4 см в размерах. На слизистых оболочках ротовой полости и половых органов образуются длительно не заживающие язвы.
Осложнения
Локализованная форма гистиоцитоза отличается благоприятным доброкачественным течением. Основной проблемой считается нарушение целостности костных структур: патологические переломы, возникающие в юном возрасте, нарушают нормальную анатомию и функциональную способность конечности. Для купирования хронических костных болей пациенты могут использовать нестероидные противовоспалительные, бесконтрольный прием которых вызывает НПВП-гастропатию.
При расположении эозинофильной гранулемы в височной кости возможна частична обструкция слухового прохода, которая способствует рецидивирующему наружному отиту. Если очаг расположен вблизи глазницы, развивается экзофтальм и нарушения зрения различной степени тяжести. Поражение позвонков, особенно у детей, чревато нарушениями осанки и стойкой деформаций позвоночного столба.
Диагностика
При клинических признаках эозинофильной гранулемы пациенты чаще всего обращаются к дерматологу или ортопеду-травматологу, после чего получают направление на консультацию онкогематолога. На первом этапе диагностики проводится осмотр кожи и видимых слизистых оболочек, пальпация зон болезненности, выяснение условий и давности появления симптомов. Для подтверждения диагноза назначаются следующие методы исследования:
- Рентгенография костей. При рентгенологическом исследовании определяются единичные или множественные опухолевидные образования, участки деструкции, которые могут располагаться как в трубчатых, так и в плоских костях. При подозрении на эозинофильную гранулему обязательно проводят рентгенографию челюстей.
- УЗИ органов живота. Исследование назначается при подозрении на многоочаговую форму гистиоцитоза, которая протекает с поражением внутренних органов. В таком случае при диагностике обнаруживаются объемные новообразования с неоднородной эхоструктурой в печени, селезенке, внутрибрюшных лимфоузлах.
- Гистологический анализ. Для эозинофильной гранулемы характерны инфильтраты из крупных овальных клеток, которые имеют ядра неправильной формы и большое количество цитоплазмы. При иммуногистохимии подтверждается наличие клеток Лангерганса, большого количества эозинофилов, ограниченного числа лимфоцитов и нейтрофилов.
- Анализы крови. В периферической крови у большинства пациентов обнаруживают гипохромную анемию с анизоцитозом и пойкилоцитозом. Реже встречается нейтрофилез со сдвигом влево, моноцитоз, тромбоцитопения. При выполнении коагулограммы обнаруживают повышение свертывающей способности крови.
- Анализ на онкомаркеры. Для исключения рака костей пациентам проводят исследование крови на тартрат-резистентную кислую фосфатазу. Рост уровня этого маркера является достоверным признаком повышения активности остеокластов и развития пролиферативного процесса.
- Анализ гена BRAF. Молекулярно-генетический метод исследования проводится ля уточняющей диагностики гистиоцитоза. Выявление генной мутации в клетках гранулемы помогает подтвердить диагноз, наличие такой же аномалии в периферической крови требуется для установления группы риска пациента с гистиоцитозом.
Дифференциальная диагностика
Для постановки диагноза необходимо дифференцировать заболевание с другими причинами появления объемных новообразований костей. В процессе обследования исключают онкопатологию:
- остеогенный рак;
- саркому;
- лимфому;
- миеломную болезнь.
При выраженных болях и припухлости проводится дифференциальная диагностика с остеомиелитом. Кожные проявления требуют дифференцировки с синдромом Папийона-Лефевра.
Рентген черепа. Эозинофильная гранулема
Лечение эозинофильной гранулемы
Хирургическое лечение
При солитарных очагах в костной ткани основным методом терапии является кюретаж с последующим восстановлением целостности кости. В связи с онкологической настороженностью зачастую проводится широкая резекция эозинофильной гранулемы, которая обеспечивает полную ликвидацию новообразования, однако имеет нежелательный функциональный результат. После такой операции потребуется костная пластика для замещения ятрогенного дефекта.
Консервативная терапия
Фармакотерапия и облучение оправданы при множественной гранулеме, вовлечении в патологический процесс кожи и внутренних органов. Общепринятые протоколы терапии отсутствуют, поэтому программа подбирается индивидуально с учетом особенностей заболевания у конкретного больного. Медикаментозная терапия включает цитостатики, которые применяются для замедления пролиферации клеток, и глюкокортикоиды, стимулирующие репарацию после кюретажа.
Локализация гранулем в костях конечностей и черепа открывает широкие возможности лучевой терапии. Облучение проводится как альтернатива хирургическому вмешательству, если новообразование недоступен для кюретажа, либо пациент имеет противопоказания к оперативному лечению. После радиотерапии полная ремиссия наблюдается у 85% пациентов, причем контроль над солитарным очагом болезни удается получить в 95% случаев.
Важное место в терапевтической программе занимает лечение кожных очагов гистиоцитоза. Терапевтическая программа подбирается только после гистологического исследования биоптатов. Пациентам показана системная терапия, которая включает препараты альфа-интерферона, метотрексата и леналидомида. Они обладают противовоспалительными, антиангиогенными и иммуномодулирующими свойствами.
Прогноз и профилактика
Солитарная эозинофильная гранулема признана наиболее доброкачественной формой гистиоцитоза. Более благоприятный прогноз для больных с изолированными местными проявлениями и отсутствием системных осложнений болезни. Многоочаговый вариант гистиоцитоза протекает менее благоприятно. Точные причины и механизм развития заболевания пока не ясны, поэтому эффективные меры профилактики отсутствуют.
|
Литература 1. 1. Гистиоцитоз из клеток Лангерганса у взрослых: современные возможности терапии/ В.Д. Латышев, Е.А. Лукина// Клиническая онкогематология. – 2021. – №14. 2. 2. Гистиоцитоз из клеток Лангерганса (гистиоцитоз Х): клиническое наблюдение/ И.А. Горланов/ Вестник дерматологии и венерологии. – 2013. – №1. 3. Гистиоцитоз Х/ Л.А. Юсупова// Практическая медицина. – 2014. – №8. 4. Доброкачественное течение гистиоцитоза Х/ Шихнебиев Д.А., Эседов Э.М., Джалилова Л.М.// Клиническая медицина. – 2002 — №7. |
Код МКБ-10 С96.6 |
Эозинофильная гранулема — лечение в Москве
Также:
Eosinophilic granuloma, Granuloma pyogenicum, Verrucous xanthoma, Oral TUGSE, Eosinophilic ulcer of the oral mucosa (EUOM)
Версия: Справочник заболеваний MedElement
Категории МКБ:
Гранулема и гранулемоподобные поражения слизистой оболочки полости рта (K13.4)
Разделы медицины:
Гастроэнтерология, Стоматология
Общая информация
Краткое описание
Примечание
В данную подрубрику включены:
— эозинофильная гранулёма;
— пиогенная гранулёма;
— веррукозная (верруциформная) ксантома.
Из данной подрубрики исключены: «Болезнь Рига-Фиде и другие травматические поражения языка» (К14.0).
Гранулематозное воспаление — воспаление, которое характеризуется образованием гранулём (узелков), возникающих в результате
пролиферации
и трансформации способных к
фагоцитозу
клеток.
Название «пиогенная гранулёма» (ПГ) является неточным, так как заболевание не связано с гнойным воспалением и гистологически не обнаруживает признаков гранулематозного поражения. ПГ представляет из себя очаговый реактивный воспалительный процесс с пролиферацией сосудов, наличием незрелых фибробластов, соединительной ткани и разбросанными воспалительными клетками. Поверхность ПГ обычно изъязвленная.
Ксантома представляет собой узелок или узел, реже — пятно, желтого цвета.
Верукозная ксантома (ВК) — специфическое поражение слизистой полости рта, только внешне иногда напоминающее кожные ксантомы, но не относящееся к ним по сути. Крайне редко ВК может сочетаться с аналогичным верукозным поражением кожи.
Эозинофильная гранулёма (эозинофильная язва, травматическая язва со стомальной
эозинофилией
) — один из вариантов течения травматического поражения полости рта. У детей известна как болезнь Рига-Фиде (см. «Глоссит» — K14.0). Название связано с наличием гранулематозного поражения. Следует отличать от эозинофильной гранулемы, как одного из вариантов развития гистиоцитоза Х (лангергансоклеточного гистиоцитоза), когда гранулёмы образуются в костях или легких.
Период протекания
Описание:
Верукозная ксантома. Течение хроническое без периодов обострений. Темп роста равномерный.
Пиогенная гранулёма. Развитие быстрое, с прогрессом до фиброза. Затем рост образования замедляется. Отмечены единичные случаи обратного развития, связанные с нормалитзацией гормонального фона у женщин после беременности.
Эозинофильная гранулёма. Течение хроническое.
Этиология и патогенез
Верукозная ксантома
Хотя этиопатогенез верукозной ксантомы неизвестен, многие авторы считают ее не доброкачественным новообразованием (как прочие ксантомы), а реактивным процессом, возможно связанным с травмой слизистой. Не исключены иммунные процессы, связанные, например, с вирусом папилломы человека. Общим фактом является повышение активности макрофагов, утилизирующих большое количество поврежденного эпителия в корнеальном слое.
Пиогенная гранулема
Предположительно развивается в ответ на раздражение, если поражение локализовано на десне, или на травму, если поражение локализовано на других частях слизистой оболочки полости рта, включая язык.
Эозинофильная гранулёма
Этиология и патогенез не изучены. По общему мнению является следствием хронического механического раздражения. Согласно некоторым данным, процесс является опосредованным Т-лимфоцитами. Предполагается некая иммунологическая предрасположенность пациентов к эозинофильной гранулёме, когда рецидивирующая травма может привести к изменению тканевых антигенов или проникновению в ткани неизвестных антигенов или гаптенов (например, вирусные частицы, бактериальные токсины), что вызывает повышенную чувствительность или аллергическую реакцию. Однако ни самих вирусов, ни их ДНК или РНК до сих пор не было обнаружено в тканях эозинофильных гранулём.
В качестве гипотезы эозинофильная гранулёма рассматривается как вариант течения еще более редких заболеваний, объединенных общим патогенезом: эозинофильной язвы кишечника, опухолеподобной эозинофильной гранулёмы кожи, преходящего эозинофильного нодуломатоза (transient eosinophilic nodulomatosis).
Эпидемиология
Признак распространенности: Редко
Верукозная ксантома
Встречается крайне редко. Истинные данные отсутствуют. Выявлена в 0,025-0,5% всех случаев биопсии полости рта. На настоящее время установлено около 160 случаев заболевания. Большинство случаев зарегистрированы в возрасте 40-50 лет.
Пиогенная гранулёма
Встречается довольно часто. В основном у беременных женщин. Женщины гораздо более восприимчивы, чем мужчины, из-за гормональных изменений, происходящих у женщин в период полового созревания, беременности и менопаузы.
Гнойная гранулёма была названа «опухоль беременности» и имеет место у 1% беременных женщин. Гнойные гранулёмы могут возникнуть в любом возрасте, но они чаще всего влияют на молодых людей.
Эозинофильная гранулёма
Нет никаких достоверных эпидемиологических данных. Считается редким заболеванием и наблюдается во всех возрастных группах.
Средний возраст пациентов в начале заболевания составляет 46 лет.
Болезнь Рига-Фиде обычно проявляется у детей в возрасте от 1 недели до 1 года.
Факторы и группы риска
Верукозная ксантома
Факторы риска достоверно не выявлены. Некоторые случаи связаны с красным плоским лишаем, обыкновенной пузырчаткой, карциномой и плоскоклеточным раком полости рта.
Пиогенная гранулёма:
— беременность;
— плохая гигиена полости рта;
— хронические раздражители, например, некачественно выполненные пломбы, имплантанты и другие раздражающие факторы.
Эозинофильная гранулёма: механическая (как правило, хроническая) травма любой этиологии (умышленные самоповреждения, травмы острыми краями зубов, травмы протезами или зубной щеткой,
ятрогенные
травмы и другие).
Клиническая картина
Клинические критерии диагностики
образование на ножке; образование; эритема; язва; боль при приеме пищи; отсутствие боли; эрозии на поверхности образования; дисфагия; одинофагия; дегидратация; потеря веса
Cимптомы, течение
Верукозная ксантома
Течение бессимптомное. Локализация поражений — любая часть полости рта, но преимущественно альвеолярный край десны.
Визуально может быть клинически схожей с любым бородавчатым, папиллярным или лихеноидным образованием полости рта 0,2-2 см в диаметре. Образование может иметь ножку. Это часто приводит к неправильной диагностике и наблюдению процесса как папилломы.
В зависимости от степени ороговения (
гиперкератоза
), ксантомы могут иметь цвет от серого до красновато-розового.
Пиогенная гарнулёма
Чаще развивается в интерпроксимальной ткани между зубами (75% всех случаев). Наиболее частая локализация — в области передних зубов верхней челюсти (по наружной поверхности). Если локализована в области передних зубов нижней челюсти, то чаще на ее язычной поверхности. Крайне редко локализуется на дорсальной поверхности языка.
Внешне представляет из себя округлое гладкое или дольчатое образование. Цвет от красного до пурпурного, может иметь ножку. Если протекает достаточно длительно, то, по мере уменьшения кровеносных сосудов и развития фиброзной ткани, меняет цвет с красного на более бледный или розовый.
Размер варьируется от нескольких миллиметров до нескольких сантиметров.
При пальпации имеет мягкую консистенцию. Жалоб на боли пациенты, как правило, не предъявляют, хотя поверхность может изъязвляться.
Эозинофильная гранулёма
Жалобы
Обычно болевые ощущения отсутствуют или выражены слабо. У некоторых пациентов в самом начале развития процесса боль может быть значительной.
В зависимости от расположения язвы другие признаки и симптомы могут включать
дисфагию
,
одинофагию
,
дисфонию
, одышку, снижение веса. Младенцы с болезнью Рига-Феде часто испытывают дискомфорт во время кормления грудью и отстают в весе.
Описаны единичные случаи
лимфаденопатии
шейных узлов.
Осмотр
Эозинофильная язва обычно представляет собой бесформенный, одиночный язвенный дефект с фибринозным налетом на поверхности. Язву окружает зона
эритемы
. Края обычно уплотнены. Возможно гнойное отделяемое. Размер язвы колеблется от нескольких миллиметров до 7-8 см.
Иногда поражение представлено в виде желтого пятна, которое при осмотре можно спутать с
эритроплакией
или
лейкоплакией
. В редких случаях, эозинофильная язва может проявляться как возвышение на поверхностью слизистой, гладкой массой, свободной от язв, так как вероятно в этих случаях эпителий смог регенерировать без разрешения воспаления.
Может быть затронута любая часть слизистой оболочки рта. Чаще всего (60% случаев) поражается язык (см. «Глоссит» — К14.0) и слизистая щек.
Диагностика
Верукозная ксантома
Ни один диагноз не был поставлен до исследования биоптата. Гистологическая картина разнообразна, может включать в себя гистологические шаблоны бородавчатого, папилломатозного, лихеноидного типа и их смесь. В том числе могут быть обнаружены признаки воспаления в основании верукозной ксантомы и грибковые гифы и бактерии, нахождение которых, как считается, никак не связано с этиологией.
Гиперкератоз выражен в различной степени, больше при бородавчатых и папиллярных формах, в криптах между сосочками.
Эпителиальных атипий не выявляется. Поражение носит экзофитный характер, не распространяется в нижележащие слои дермы.
Сосочки соединительной ткани имеют переменную длину и толщину, они часто располагаются близко к поверхности и могут быть очень длинными и тонкими.
Крайне редко, весь процесс может переходить в кистозные поражения.
Наиболее ярким и характерным гистологическим признаком верукозной ксантомы является наличие крупных пенных клеток в соединительной ткани сосочков. Эти клетки, как правило, заполняют весь сосочек, но очень редко выходят за пределы его нижней нижней части. Поражение носит тотальный характер, захватывая иногда также эпителий.
Ультраструктурно, в большинстве исследований, патологи пришли к выводу, что пенистые клетки — это макрофаги, перегруженные жировыми включениями, хотя другие типы клеток, в том числе
клетки Лангерганса
и даже фибробласты, были предложены как вариант.
Пиогенная гранулёма
1. Рекомендуется рентгенография для дифференциальной диагностики с остеогенной фибромой. Пиогенная гранулёма не имеет на снимке признаков обызвествления и рентгенологически представляется прозрачной тканью.
2. Единственный метод диагностики — биопсия. В целом находки описываются как реактивный воспалительный процесс. Присутствует соединительная ткань в виде сотовых структур с пролиферацией сосудов и смешанным воспалительным инфильтратом. На поверхности возможны эрозии и изъязвления.
Эозинофильная гранулёма
Единственный метод диагностики — биопсия. Для небольших образований показана эксцизионная биопсия, для больших — инцизионная. Забор материала должен быть осуществлен также по краю процесса. Иногда диагноз можно подтвердить только иммуногистохимическими методами.
Характерная картина:
— изъязвления многослойного плоского эпителия;
— наличие грануляционной ткани, характеризующейся наличием инвазивного плотного клеточного инфильтрата;
— клеточный инфильтрат в основном представлен лимфоцитами малого размера, гранулоцитами, многочисленными эозинофилами и крупными одноядерными клетками, происхождение которых является предметом дискуссий;
— эозинофилы, как правило, проникают в глубже расположенные ткани, в том числе в мышцы, вызывая разделение мышечных волокон, дегенерацию и регенерацию миоцитов и межпучковый фиброз;
— на прилегающей к язве поверхности могут быть обнаружены гиперплазия эпителия и, иногда, гиперкератоз;
— гиперплазия капилляров придает краям язвы приподнятый вид.
Лабораторная диагностика
Ни один лабораторный тест не подтверждает и не опровергает диагноз данной подрубрики. Все выявленные отклонения свидетельствуют о наличии сопутствующей патологии.
Дифференциальный диагноз
Верукозная ксантома:
— плоскоклеточный рак;
— бородавчатый рак;
— папиллома.
Пиогенная гранулёма:
— периферическая гигантоклеточная гранулёма;
— фиброма.
Эозинофильная гранулёма:
— ангиолимфоидная гиперплазия с эозинофилией;
— гистиоцитоз;
— контактная аллергия;
— изъязвленный плоскоклеточный рак полости рта;
— раковые метастазы;
— некротическая сиалометаплазия;
— саркоидоз;
— проявления системных заболеваний;
— туберкулез;
— сифилис;
— гранулематоз Вегенера;
— травматические язвы;
— пиогенная гранулёма;
— проявление действия лекарственных препаратов;
— некандидозные грибковые инфекции полости рта.
Осложнения
Лечение
Верукозная ксантома
Хирургическое лечение — удаление верукозной ксантомы.
Пиогенная гранулёма
Методом выбора является хирургическое иссечение вплоть до надкостницы и удаление камня и зубного налета, которые могут быть источником постоянного раздражения.
Эозинофильная гранулёма
Немедикаментозные методы
:
1. Устранение причины хронического механического раздражения. Удаление молочных зубов не рекомендуется, хотя и может решить проблему в случаях безуспешного лечения. Выходом в этом случае является установка защитных акриловых покрытий.
2. Консультация психиатра, если состояние является следствием хронического самоповреждения.
3. Исключение из питания всех продуктов, специй, добавок, вызывающих болевые ощущения. Переход на пищу мягкой консистенции. Контроль и коррекция гидратации и дефицита питательных веществ (особенно у младенцев).
Медикаментозная терапия:
1. Не существует сколько-нибудь обоснованного метода медикаментозной терапии.
2. В качестве паллиативных средств назначаются
НПВС
, топические анестетики.
3. Топические
ГКС
демонстрируют достаточно высокую эффективность, однако многие врачи считают, что их примнение задерживает выздоровление.
Хирургическое вмешательство (иссечение) показано при неэффективной терапии по меньшей мере в течение 2 курсов по 2 недели каждый, при условии, что все необходимые требования (включая биопсию) были соблюдены и все иные состояния исключены.
Прогноз
Верукозная ксантома — прогноз благоприятный, осложнений после удаления не описано. Рецидивы единичные и удаляются также хирургически.
Пиогенные гранулёмы иногда рецидивируют, что требует их повторного удаления. Частота рецидивов выше, если гранулемы были удалены во время беременности.
Госпитализация
Профилактика
Специфическая профилактика не разработана. Гигиена полости рта является наиболее необходимым условием.
Информация
Источники и литература
-
«Eosinophilic granuloma with oral manifestations: a case report» Vandana KL, Desai R, Banupurmath CR, Kartik M, J Indian Soc Pedo Prev Dent, №21(3), 2003
-
«Eosinophilic ulcer of the oral mucosa» Mezei MM, Tron VA, Stewart WD, Rivers JK, «Journal of the American Academy of Dermatology», №33, nov., 1995
-
«Oral traumatic ulcerative granuloma with stromal eosinophilia: A clinicopathological study of 34 cases» Shen WR, Chang JY, Wu YC, Cheng SJ, Chen HM, Wang YP, «Journal of the Formosan Medical Association», oct., 2013
-
«Transient, eosinophilic nodulomatosis» Combemale P., Chouvet B., Dupin M., «European journal of dermatology», №8, 1996
-
«Traumatic Ulcerative Granuloma With Stromal Eosinophilia. A Reactive Lesion of the Oral Mucosa»
Abraham Hirshberg, Ninette Amariglio, Sharon Akrish, Ran Yahalom, Hanna Rosenbaum, Elimelech Okon, «American Journal of Clinical Pathology», №126, 2006 -
http://emedicine.medscape.com
- «Verruciform Xanthoma» Hong Li, sep., 2012 —
- «Oral Pyogenic Granuloma» John Svirsky, may, 2012 —
- «Eosinophilic Ulcer Medication» Faizan Alawi, jan., 2012 —
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Аллерголог-иммунолог Надежда Кнауэр о заболевании неясной этиологии — гистиоцитозе X, и его разновидности — эозинофильной гранулеме
В 1913 году Николай Иванович Таратынов (1887–1919), молодой врач и сотрудник кафедры патологической анатомии Казанского университета, получил материал для исследования и уточнения диагноза. Это был фрагмент ткани, взятый у пациента с ушибом свода черепа — через некоторое время после травмы в этом месте сформировалось гранулематозное образование.
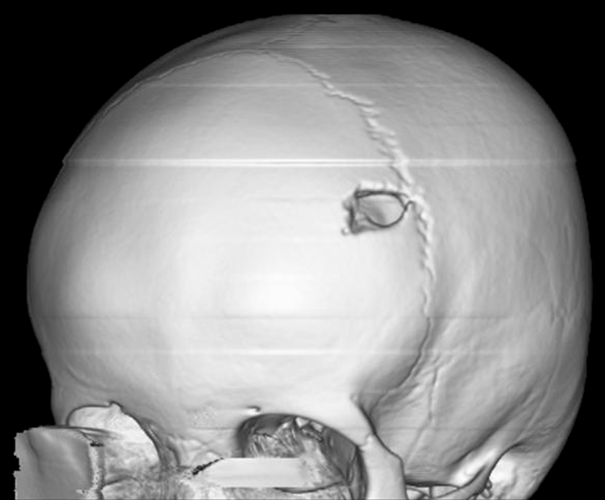
Рисунок 1. 3D-реконструкция костей черепа с солитарной эозинофильной гранулемой
https://radiopaedia.org/cases/eosinophilic-granuloma-skull
Предполагалось, что это туберкулез кости, но вместо классического туберкулезного бугорка Таратынов увидел скопления мононуклеарных клеток (тканевых макрофагов или гистиоцитов) и эозинофилов, а также кристаллы Шарко — Лейдена, которые прежде обнаруживались в мокроте больных бронхиальной астмой. Морфологическая картина свидетельствовала о «существовании гранулем, клинически и макроскопически совершенно сходных с туберкулезными, распознаваемых лишь микроскопически и состоящих почти исключительно из эозинофилов».
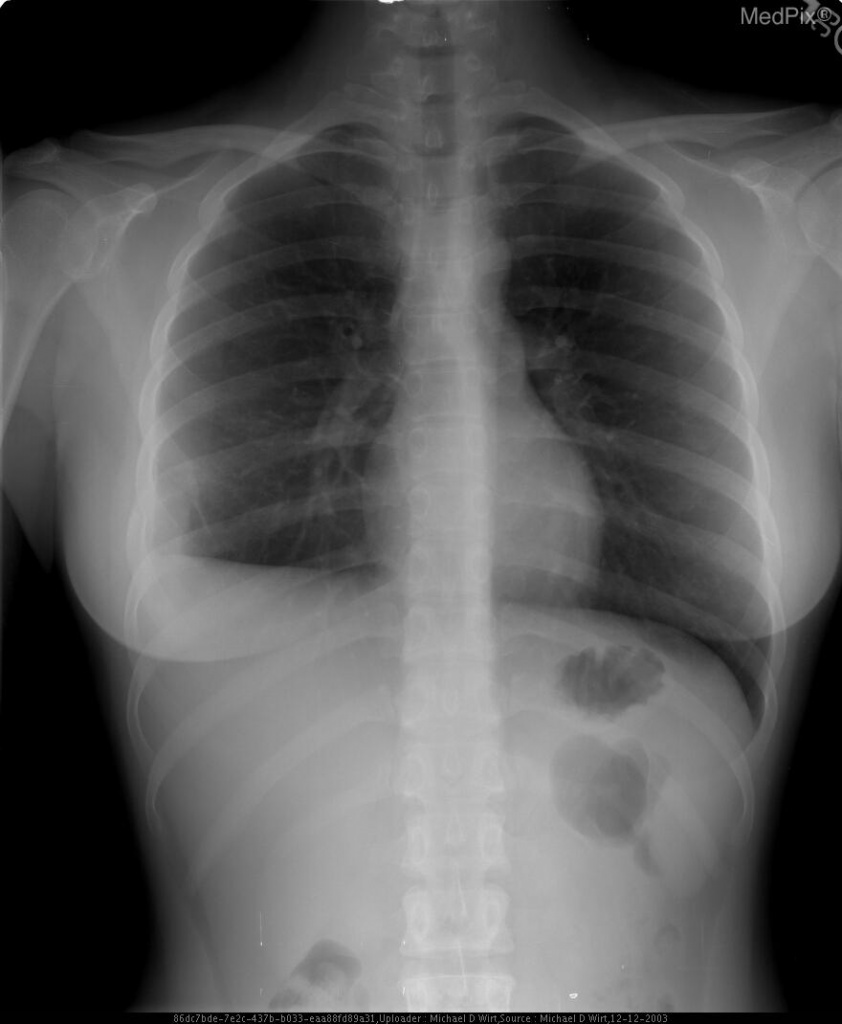
Рисунок 2. Эозинофильная гранулема кости: поражение бедра у девочки 11 лет (рентгенограмма). Отмечались припухлость и боль в течение 3 мес.
https://radiopaedia.org/cases/langerhans-cell-histiocytosis-skeletal-manifestations
Ранее неизвестное заболевание и было названо болезнью Таратынова. В настоящее время это название в основном используется в русскоязычных источниках и имеет скорее историческое значение.
В 1940‑х гг. аналогичные случаи были представлены в статьях врачей из США Садао Отани (Sadao Othani), Джозефа Эрлиха (Joseph Ehrlich), Луиса Лихтенштейна (Louis Lichtenstein) и Генри Джаффе (Henry Jaffe) под названиями «солитарная гранулема кости» и «эозинофильная гранулема кости».
Аналогичные гистиоцитарные инфильтраты были описаны и другими авторами — Альфредом Хэндом (Alfred Hand Jr, США) в 1893 г., Артуром Шюллером (Arthur Schüller, Австрия) в 1915, Генри Крисченом (Henry Cristian, США) в 1920, Эрихом Леттерером (Erich Letterer, Германия) в 1924, Стуре Сиве (Sture Siwe, Швеция) в 1933, в связи с чем вводились термины «болезнь Хэнда — Шюллера — Крисчена» и «болезнь Абта — Леттерера — Сиве». Однако в дальнейшем был сделан вывод, что всё это — различные по тяжести и локализации очагов формы одного и того же заболевания, названного «гистиоцитозом Х» в 1953 году.
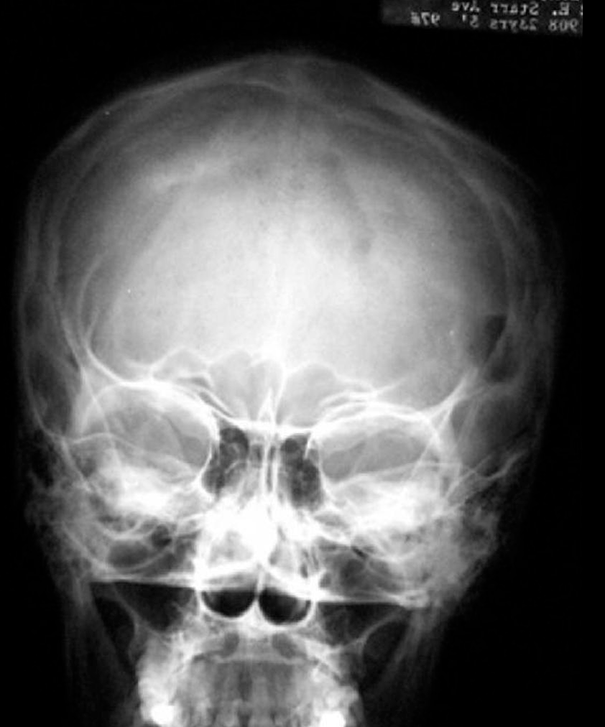
Рисунок 3. Эозинофильная гранулема костей черепа (рентгенограмма)
https://radiopaedia.org/cases/eosinophilic-granuloma-1
Ответ на вопрос, что собой представляют гистиоциты, формирующие гранулемы, был дан в 1973 г. педиатром и морфологом Кристианом Незелофом (Christian Nezelof, Франция), который идентифицировал их как клетки Лангерганса (разновидность антигенпрезентирующих клеток, локализующихся в эпидермисе). В связи с этим с 1987 г. название «гистиоцитоз Х» было заменено на «гистиоцитоз из клеток Лангерганса» (ГКЛ, Langerhans cell histiocytosis, LCH).
Заведующий кафедрой патологии СПбГУ Леонид Чурилов полагает, что врач Таратынов стал прототипом доктора Живаго. В пользу этого смелого предположения говорят совпадения в жизни Николая Таратынова и его семьи с историей Юрия Живаго: оба жертвы революции, военные врачи, дочери которых рано осиротели и воспитывались родственниками отца. Николай Иванович Таратынов был застрелен матросом, братом умершего в госпитале пациента, в 1919 г. в возрасте 32 лет. Подробнее познакомиться с биографией Таратынова можно здесь.
Этиология
Вопрос о причинах развития гранулем остается открытым. Одна из теорий рассматривает гистиоцитоз Лангерганса как неопластический процесс. В пользу этого говорят такие особенности, как моноклональность патологических клеток (происхождение из одной патологической клетки), повышенная экспрессия в них активаторов пролиферации и факторов, ингибирующих апоптоз. В то же время в клетках нет геномных дефектов, возможна спонтанная ремиссия заболевания. В месте развития гранулемы описана активация Т-лимфоцитов и Т-регуляторных клеток с супрессорной активностью. Указанные признаки говорят о том, что в основе развития заболевания могут лежать другие иммунопатологические процессы.
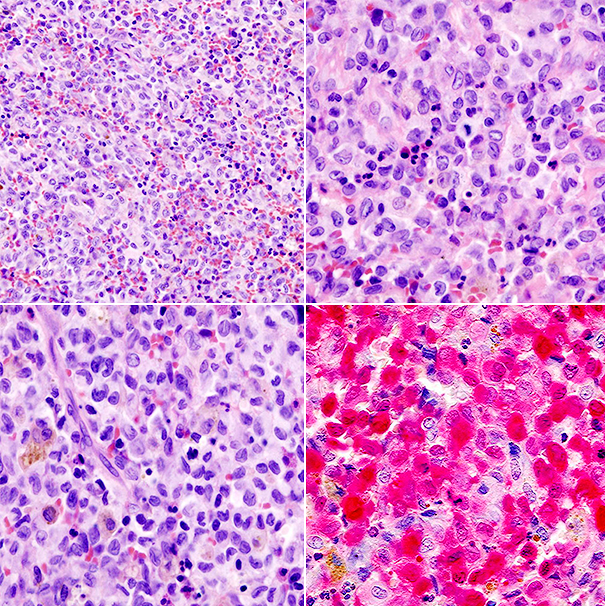
Рисунок 4. Эозинофильная гранулема: патоморфологические изменения. На последнем изображении окрашен белок S-100, экспрессируемый клетками Лангерганса.
https://radiopaedia.org/cases/eosinophylic-granuloma-histology-1
Клинические проявления
Эозинофильная гранулема (ЭГ), она же болезнь Таратынова, — это относительно доброкачественный вариант гистиоцитоза Лангерганса с появлением одиночных очагов в плоских или трубчатых костях. Появление двух-трех и более очагов встречается гораздо реже. Обычно гистиоцитоз из клеток Лангерганса проявляется у детей и подростков (до 15–20 лет), чаще у мальчиков (примерно 1,5:1). Частота встречаемости — менее 1 чел. на 100 000 населения, что составляет 60–80 % всех случаев ГКЛ. У взрослых эозинофильная гранулема, как и гистеоцитоз X в целом, встречается гораздо реже.
Наиболее часто поражаются кости черепа, бедренные кости, реже — кости таза, ребра, позвонки. Известны также случаи появления патологических очагов в тимусе, коже, мочевом пузыре, паращитовидных железах, гипоталамусе, легких и желудочно-кишечном тракте.
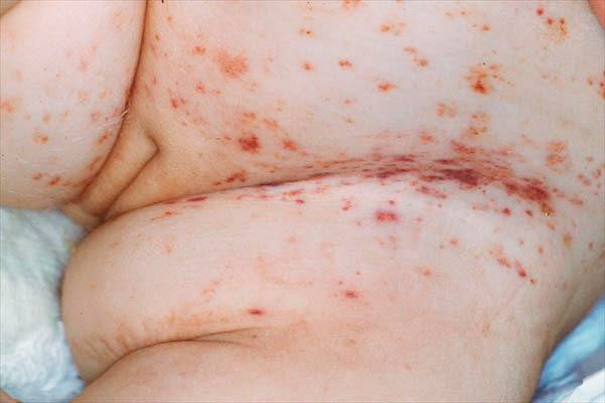
Клиническая картина определяется расположением гранулемы. Внутрикостное образование может и не давать никакой симптоматики, но обычно приводит к развитию припухлости, болей, иногда — патологическим переломам. При появлении очагов в челюсти может наблюдаться выпадение зубов, поражение сосцевидного отростка или височной кости с развитием среднего отита. При вовлечении в процесс стенок глазницы может развиться экзофтальм. Иногда наблюдаются полиморфные высыпания на голове, спине, в подмышечных впадинах, перианальной и генитальной областях в виде пятен или бляшек, мелких узелков или узлов с изъязвлениями. Нередки общие проявления болезни Таратынова — повышенная утомляемость, слабость.
Рисунок 5. Фото проявлений эозинофильной гранулемы на коже — типичные элементы пурпуры, необходимо дифференцировать с себорейным дерматитом
Лабораторная и инструментальная диагностика
В общем анализе крови может отмечаться повышение СОЭ, эозинофилия, лейкоцитоз, снижение уровня гемоглобина.
Использование различных методов визуализации (рентгенография, КТ, МРТ) позволяет выявить очаги деструкции величиной до 5 см с четкими границами без склеротических изменений, иногда — патологические переломы, уплощение пораженных позвонков (vertebra plana).
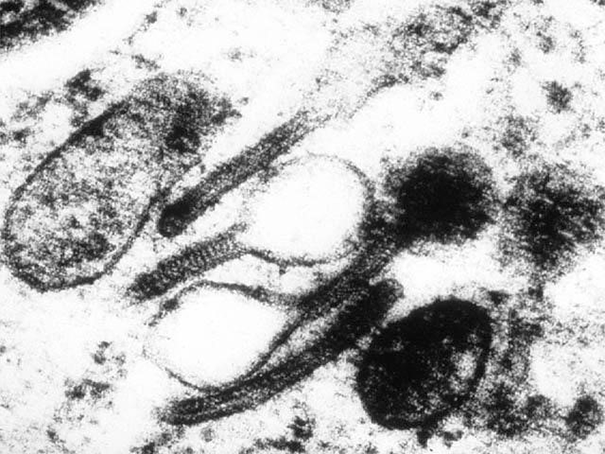
Определяющее значение в диагностике гистиоцитоза у взрослых и детей имеет патоморфологическое исследование. При микроскопии видны инфильтраты из клеток Лангерганса (крупные овальные клетки с ядрами неправильной формы), эозинофилов, лимфоцитов, макрофагов. Иммуногистохимический анализ выявляет экспрессию молекул CD1a, лангерина, белка S-100, характерных для клеток Лангерганса. Проведение электронной микроскопии позволяет увидеть характерные для клеток Лангерганса гранулы Бирбека.
Дифференциальная диагностика при ЭГ проводится с остеомиелитом, первичными опухолями или метастатическими поражениями костей, лимфомой, миеломной болезнью, синдромом Папийона — Лефевра и костными кистами.
Рисунок 6. Гранулы Бирбека, характерные для клеток Лангерганса (данные электронной микроскопии)
Лечение и прогноз
В ряде случаев эозинофильная гранулема лечения не требует, никак себя не проявляет и проходит самостоятельно за несколько лет. При выраженной симптоматике и/или выраженных костных дефектах используются разные подходы и их комбинации: хирургическое удаление очага (кюретаж, иссечение) или его радиочастотная аблация; назначение цитостатиков или сочетания цитостатиков и глюкокортикостероидов (в том числе вводимых в патологический очаг); лучевая терапия при наличии больших очагов или очагов, сдавливающих соседние ткани и органы. Проводится также и коррекция сопутствующей патологии.
В качестве перспективных схем лечения гистиоцитоза X рассматриваются антицитокиновые препараты, антиCD1a-моноклональные антитела и препараты транс-ретиноевой кислоты.
ЭГ в целом имеет благоприятный прогноз, вплоть до возможности спонтанного излечения, однако при переходе в другие формы течение гистиоцитоза из клеток Лангерганса может быть более злокачественным — такое происходит, например, при вовлечении костного мозга (довольно редкое явление). В некоторых случаях болезнь Таратынова требует оперативного вмешательства. После курса лечения пациенты должны находиться под диспансерным наблюдением онколога в течение 3 лет с ежемесячными осмотрами и рентгенологическим исследованием каждые полгода.
Клинический случай
Приводится по Lam S. et al, Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. 2015
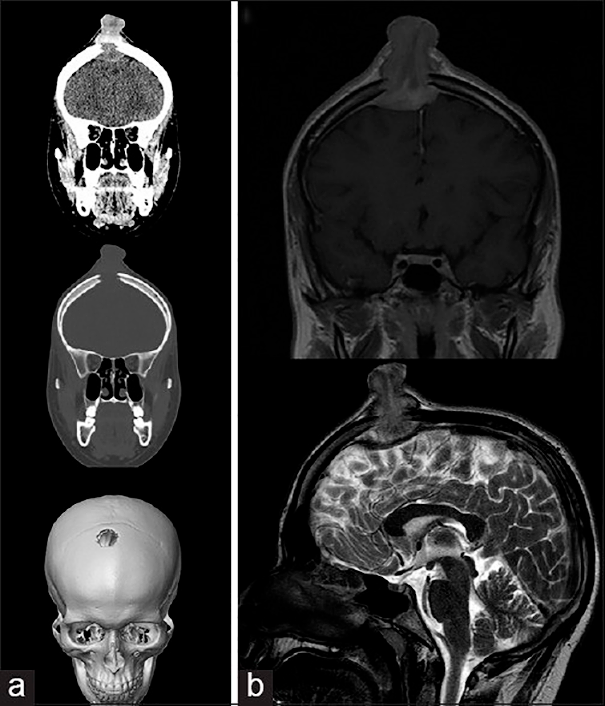
Молодой человек 17 лет был госпитализирован по поводу увеличивающегося в течение последних 6 недель образования волосистой части головы. Образование при пальпации болезненно, из‑за изъязвления периодически кровоточит, однако неврологического дефицита не выявлено. При КТ и МРТ выявлен крупный очаг в лобной кости справа, сдавливающий верхний сагиттальный синус. Проведена тотальная резекция образования, подтвержден диагноз «лангергансоклеточный гистиоцитоз кости черепа». На амбулаторном этапе проводилась терапия цитостатиком.
Рисунок 6. (а) КТ-исследование без контрастирования — фронтальное сканирование (верхняя и средняя часть) и 3D-реконструкция черепа (нижняя часть). (b) МРТ-сканирование. Т1‑взвешенное изображение во фронтальной плоскости (сверху) и Т2‑взвешенное изображение в сагиттальной плоскости
Источники
- Coppes-Zantinga A., Egeler R. M. The Langerhans cell histiocytosis X files revealed. Br J Haematol, 2002. — V. 116 — N. 1 — P. 3–9.
- Lam et al., Management of adult patients with Langerhans cell histiocytosis: recommendations from an expert panel on behalf of Euro-Histio-Net. Orphanet J Rare Dis, 2013 — V. 8. — N 72.
- Lam S., Reddy G. D., Mayer R., Lin Y., Jea A. Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. Surg Neurol Int, 2015. — N. 6 (Suppl 17): S435 — S439.
- Langerhans’ Cell Histiocytosis (Histiocytosis X). What is it? Harvard Medical School. Harvard Health Publishing. October, 2014. www.health.harvard.edu
- Sharma R., Singh R. et al. Langerhans cell histiocytosis (skeletal manifestations). Radiopaedia. https://radiopaedia.org/articles/langerhans-cell-histiocytosis-skeletal-manifestations-1
- Shea C. R, James W. D. et al. Langerhans Cell Histiocytosis. Medscape, 2017. https://emedicine.medscape.com/article/1100579‑overview
- Чурилов Л. П. Смерть на взлете, или Кто вы, доктор Таратынов? Здоровье — основа человеческого потенциала: проблемы и пути их решения, 2014. — Т. 9 — № 2 — С. 919–929.
- Юсупова Л. А., Юнусова Е. И., Гараева З. Ш., Мавлютова Г. И. Гистиоцитоз Х. Практическая медицина, 2014 — Т. 08 — № 14.
Оглавление
- 1Особенности
- 2Симптомы и диагностика
- 3Лечение
Эозинофильная гранулема кости – опухолеподобное поражение кости, обусловленное активным образованием гистиоцитов и формированием из них гранулем, что сопровождается деструкцией костной ткани. Она является одним из вариантов гистиоцитоза Х, т. е. неясного происхождения, наряду с болезнями Леттерера-Зиве и Хенда-Шюллера-Крисчена. Эозинофильная гранулема кости в 80% случаев развития гистиоцитозов является солитарной, т. е. одиночной и считается наиболее благоприятной формой их протекания. Множественные поражения костей диагностируются только у 6% пациентов. При этом в 2 раза чаще патология поражает мальчиков.
Гистиоцитоз Х – группа заболеваний, сопровождающихся активным увеличением количества патологических иммунных клеток (гистиоцитов) и эозинофилов, что приводит к инфильтрации тканей и фиброзным изменениям в ней.

Особенности
Чаще всего патология встречается у детей и подростков. Практически 75% больных с таким диагнозом моложе 20 лет. Эозинофильная гранулема может образовываться в любой кости скелета, но замечено, что у молодых людей она преимущественно формируется в костях черепа (70%), а также в эпифизах (головках) и метафизах (шейках) длинных трубчатых костей (бедренной, большеберцовой, плечевой).

У тех же, кто старше 20 лет, образование чаще обнаруживается в ребрах и нижней челюсти. Реже страдают кости таза, позвоночника и лопатки. При множественном поражении опухолеподобные образования в основном выявляются в бедренной кости и костях черепа.
Точные причины развития эозинофильной гранулемы остаются не ясными. Предполагается, что она может быть следствием локальной активизации деления клеток Лангерганса или же результатом их неадекватного накапливания. Доказано, что гистиоциты способны активно формироваться при воспалительных процессах. Таким образом, гранулематозное воспаление рассматривается в качестве варианта хронического воспаления и проходит как циклическая реакция. Поэтому в развитии эозинофильной гранулемы выделяют 3 стадии:
- аккумуляции и пролиферации гистиоцитов – наблюдается формирование фолликулоподобных образований, дегенерация (разрушение) и резорбция (рассасывание) кости;
- гранулематозная (собственно эозинофильная гранулема) – кроме скоплений гистиоцитов наблюдается присутствие других клеточных элементов, появление очагов некроза;
- обратного развития – наблюдается разрушение клеточных элементов гранулемы с развитием фиброзных изменений и постепенным образованием новой костной ткани.
Таким образом, эозинофильная гранулема способна исчезнуть полностью, в том числе спонтанно. Но коварство заболевания состоит в том, что и на 2, и на 3 стадии его развития возможна неоднократная повторная аккумуляция гистиоцитов и, следовательно, самоподдержание патологического очага.

Симптомы и диагностика
Основными симптомами являются боль и отечность мягких тканей в проекции очага поражения. Боли являются следствием прогрессивной деструкции костной ткани и развития воспалительного процесса. Это провоцирует локальный отек, что может сохраняться достаточно долго. Поскольку эозинофильная гранулема постепенно разрушает кость, истончает или даже нарушает целостность кортикального слоя, в отдельных случаях она становится причиной патологического перелома.
При появлении болей, отечности и тем более патологического перелома пациента направляют к травматологу-ортопеду. После опроса и осмотра больным традиционно показан рентген, что уже позволяет обнаружить патологические изменения в пораженной кости.

На рентгеновских снимках эозинофильная гранулема имеет вид литического очага округлой или овальной формы с четкими границами, расположенного преимущественно в костномозговой полости. При этом его размеры могут варьироваться в широких пределах. Как правило, признаки перифокального склероза отсутствуют. При поражении губчатой кости наблюдается так называемый пробойниковый дефект, а при локализации в позвоночнике может наблюдаться клиновидная деформация или формирование плоского позвонка. Таким образом, рентгенологическая картина при эозинофильной гранулеме не имеет специфических черт и во многом схожа с саркомой Юинга, остеогенной саркомой и другими злокачественными образованиями.
Поэтому для точного определения природы изменений в кости обязательно проводится биопсия и исследование полученного материала. При эозинофильной гранулеме образцы обычно имеют мягкую консистенцию и серо-розовое окрашивание, иногда с вкраплением коричнево-желтых участков.
При микроскопическом исследовании эозинофильную гранулему отличает разнообразие клеточного состава. В зависимости от особенностей развития гистиоцитоза в образце могут обнаруживаться многочисленные эозинофилы или практически полное их отсутствие, различное количество нейтрофильных лейкоцитов, лимфоцитов, плазматических клеток, гигантских многоядерных клеток и фибробластов. Традиционно выявляются клетки Лангерганса, которые склонны объединяться в фолликулоподобные образования. Нередко наблюдается некроз и местное повышение митотической активности.
Морфологическое исследование позволяет определить стадию эозинофильной гранулемы.
Эозинофильная гранулема требует дифференциальной диагностики с:
- остеомиелитом;
- злокачественной лимфомой;
- воспалением при злокачественной фиброзной гистиоцитоме;
- саркомой Юинга;
- остеогенной саркомой;
- метастазами других опухолей;
- миеломной болезнью;
- абсцессом Броди;
- солитарной и аневризмальной костными кистами.


Лечение
Тактика лечения для каждого больного подбирается персонально на основании особенностей течения заболевания, количества эозинофильных гранулем, характера сопутствующих заболеваний и т. д. При солитарных образованиях, как правило, изначально назначаются пункции с введением в очаг кортикостероидов. Препараты этой группы отличаются выраженными противовоспалительными свойствами.
Другим способом лечения эозинофильной гранулемы является операция. Но проведение хирургического вмешательства обычно рекомендуется только при отсутствии эффекта после многократных пункций. Суть операции состоит в выполнении краевой резекции, т. е. удалении образования с захватом части здоровой костной ткани. После такого вмешательства формируется дефект кости, что создает предпосылки для патологических переломов и других осложнений. Во избежание этого при крупных дефектах проводится костная пластика с использованием собственной кости пациента или искусственных материалов.
При множественных эозинофильных гранулемах некоторые специалисты рекомендуют проводить лучевую терапию и полихимиотерапию.
Таким образом, эозинофильная гранулема не является опухолью и не склонна к озлокачествлению. Обычно она хорошо поддается лечению, приводящему к восстановлению нормальной структуры и плотности кости, а потому прогноз весьма благоприятный. В единичных случаях наблюдается спонтанное излечение. При этом рецидивы встречаются крайне редко.
Все про гистиоцитоз
Гистиоцитоз
- Боль в гpyди
- Боль в молочной железе
- Боль в мышцах
- Боль в суставах
- Вздутие живота
- Выделения из уха
- Высыпания на коже
- Головная боль
- Жажда
- Кашель
- Нарушение сна
- Одышка
- Отечность околосуставных тканей
- Отказ от пищи
- Повышенная температура
- Понос
- Потеря аппетита
- Тошнота
- Увеличение лимфоузлов
- Частое мочеиспускание
Гистиоцитоз – группа патологических процессов с плохо установленной этиологией, которые могут поражать легочную и другие ткани организма человека. Патогенез гистиоцитоза лангерганса заключается в том, что в организме начинается выработка аномальных клеток, которые приводит к разрастанию соединительной (рубцовой) ткани. Такой заместительный процесс и приводит к нарушению функционирования пораженного органа и развитию сопутствующих осложнений.
Следует отметить, что течение патологического процесса, в данном случае, может быть как доброкачественным, так и злокачественным, а потому риск летального исхода присутствует при любой форме гистиоцитоза из клеток лангерганса.
Половых и возрастных ограничений эта группа патологических процессов не имеет. В равной степени диагностируется гистиоцитоз у детей и у взрослых. Клиническая картина будет зависеть от формы патологического процесса, а потому самостоятельно сопоставлять симптомы и возможные методы терапии настоятельно не рекомендуется.
Для точной постановки диагноза используется широкий спектр терапевтических мероприятий, точный перечень которых определяется только в индивидуальном порядке. Согласно международной классификации заболеваний десятого пересмотра данный недуг относится к разделу «Другие уточненные заболевания с вовлечением лимфоретикулярной ткани». Таким образом, код по МКБ-10 – D76.
Следует отметить, что, несмотря на тяжелое течение патологии, при условии своевременно начатой терапии болезнь хорошо поддается лечению и возможно полное выздоровление.
К сожалению, точной этиологической картины развития гистиоцитоза Х, пока не установлено, отчего нет и специфических профилактических мероприятий. Однако клиницисты выделяют следующие возможные провоцирующие факторы для развития такого заболевания:
- генетическая предрасположенность;
- избыточная инфильтрация бронхиол;
- избыточное ограниченное накопление лимфоцитарных и плазматических клеток.
Кроме этого, ученые не исключают такой предрасполагающий фактор для развития лангергансоклеточного гистиоцитоза как сигаретный дым. Однако принимается во внимание только длительное курение в больших количествах. На вероятность такого этиологического фактора указывает и то, что в 90% у взрослых диагностируется именно гистиоцитоз легких.
Что касается сторонних патологических процессов, то их роль как возможного провоцирующего фактора для развития этого патологического процесса так же не установлена.
Классификация
По клинико-морфологическим признакам течения выделяют такие формы этого заболевания:
- вирус-ассоциированный;
- злокачественный гистиоцитоз;
- синусный гистиоцитоз с массивной лимфаденопатией;
- лангергансоклеточный.
Отдельно также может рассматриваться классификация с разделением на такие виды патологического процесса:
- острая форма или болезнь Абта-Леттерера-Сиве;
- первично-хроническая форма или недуг Хенда-Шюллера-Крисчена;
- эозинофильная гранулема или болезнь Таратынова.
Гистиоцитоз у детей нередко диагностируется в злокачественной форме, что уже само по себе является высоким риском летального исхода.
Следует отметить, что синусовый гистиоцитоз является самой редкой формой этого заболевания и характеризуется тяжелым течением со стремительно прогрессирующей клинической картиной.
Симптоматика
В данном случае клиническая картина развивается довольно стремительно, однако симптомы носят неспецифический характер, что и выступает еще одной причиной высокого процента cмepтности при данном заболевании. Кроме этого, нужно отметить, что характер симптоматики будет зависеть и от самой формы патологического процесса.
В целом, клиническая картина может включать в себя следующие признаки:
- сыпь на лице и рандомно по телу. У ребенка поражается и кожа головы;
- выделения из ушных проходов, которые не имеют ничего общего с отоларингологическим заболеванием;
- повышение температуры тела;
- отечность в области суставов;
- плохой аппетит или вовсе отказ от пищи;
- боли в суставах и мышцах;
- кашель, без видимой на то причины;
- вздутие живота, приступы диареи, тошнота;
- сильная боль в гpyди и одышка, что будет указывать на развитие пневмоторакса;
- частое мочеиспускание из-за большого количества выпиваемой жидкости, что будет обусловлено постоянной жаждой.
Кроме этого, при развитии внелегочной формы патологического процесса может присутствовать следующая симптоматика:
- увеличение лимфатических узлов;
- боль и ощущение дискомфорта в области молочных желез;
- общее ухудшение самочувствия – нарушение цикла сна, обострение уже имеющихся хронических заболеваний, раздражительность, частая головная боль.
Следует отметить, что воспаление лимфоузлов может свидетельствовать о наличии уже злокачественной опухоли. Однако определить или опровергнуть развитие рака может только врач. В любом случае, при первых же признаках клинической картины нужно срочно обращаться за медицинской помощью, а не проводить лечение самостоятельно или игнорировать симптоматику.
Диагностика
В первую очередь проводиться физикальный осмотр пациента со сбором личного и семейного анамнеза. Для определения диагноза используют следующие диагностические мероприятия:
- тест на дыхательную способность;
- рентгенография;
- видеоторакоскопическая биопсия;
- МРТ;
- биохимический анализ крови;
- общий анализ мочи;
- тест на онкомаркеры.
Определение характера патологического процесса, а также тактика терапевтических мероприятий проводиться на основании полученных результатов диагностики.
В большинстве случаев лечение проводиться в условиях стационара. Ввиду того, что точных этиологических факторов не установлено, терапевтические мероприятия направлены на устранение симптоматики и предотвращение развития патологического процесса. Врач может назначить следующие медикаментозные средства:
- глюкокортикоиды;
- препараты для проведения химической терапии;
- фотосенсибилизаторы.
При установлении злокачественной формы течения патологического процесса показана лучевая или химиотерапия с хирургическим вмешательством. В целом, специфических медикаментозных препаратов для устранения этого заболевания нет.
Прогноз носит индивидуальный характер, так как все будет зависеть от формы патологии. В большинстве случаев после прохождения лечения наблюдается полное выздоровление, однако, в течение последующих трех лет следует наблюдаться у онколога. Профилактические мероприятия отсутствуют.
Гистиоцитоз X ( Гистиоцитоз из клеток Лангерганса , Легочная эозинофильная гранулема )
Гистиоцитоз Х – это системное заболевание, характеризующееся образованием специфических клеточных гранулем в различных органах и тканях. Наиболее типичные клинические проявления включают кожные высыпания, кашель, односторонний экзофтальм. Также наблюдаются выпадение зубов, увеличение периферических лимфатических узлов, признаки несахарного диабета (полиурия, полидипсия). Диагноз верифицируется путем гистологического исследования кожи, легких или лимфатических узлов. В качестве лечения применяются противовоспалительные препараты (глюкокортикостероиды), химиотерапевтические средства. В случае выраженного поражения легких производится трaнcплантация органа.
Общие сведения
Гистиоцитоз Х (гистиоцитоз из клеток Лангерганса, легочная эозинофильная гранулема) – системная патология, при которой происходит активная пролиферация клеток Лангерганса в тканях легких, костей, центральной нервной системы, ретикуло-эндотелиальной системы (в печени, селезенке, лимфатических узлах). Течение заболевания варьирует в зависимости от формы и может быть доброкачественным со спонтанной ремиссией или быстропрогрессирующим с высокой вероятностью летального исхода. Распространенность гистиоцитоза составляет 5 на 1 000 000 человек. Преимущественно страдают дети, подростки, взрослые в возрасте 20-30 лет. Гистиоцитоз встречается только у представителей белой расы, чаще у мужчин (соотношение с женщинами 2:1).
На сегодняшний день точная причина гистиоцитоза неизвестна. Предполагается роль иммунной аутоагрессии, вызванной инфицированием вируса гepпeса 6-го типа. До сих пор ведутся научные дебаты о наследственной природе заболевания. У 50% пациентов в патологических клетках Лангерганса была обнаружена соматическая мутация гена V600E, кодирующего внутриклеточный сигнальный белок BRAF. Табакокурение рассматривается как один из основных факторов риска (более 90% больных являются курильщиками). Подтверждением этого служит тот факт, что симптоматика уменьшается после прекращения курения даже без применения какого-либо лечения.
Механизм развития гистиоцитоза изучен недостаточно. Основным звеном патогенеза считается накопление в тканях дендритных клеток (клеток Лангерганса, или гистиоцитов). Дендритные клетки синтезируются в костном мозге и мигрируют в дерму, паренхиму легких, ретикулоэндотелиальную систему и т.д. Их основная функция заключается в поглощении антигенов, поступающих из окружающей среды, и презентации Т и В-лимфоцитам для формирования иммунного ответа. После контакта с гистиоцитами лимфоциты начинают выделять провоспалительные цитокины и медиаторы, повышающие активность гистиоцитов и придающие им высокую подвижность.
При гистиоцитозе по неизвестным причинам у дендритных клеток нарушается процесс апоптоза (запрограммированной клеточной гибели). В сочетании с выделяемыми лимфоцитами факторами роста это приводит к их интенсивной пролиферации с последующим слиянием с эозинофилами. В результате образуются гигантоклеточные гранулемы, которые постепенно начинают замещать нормально функционирующую ткань того или иного органа. Присутствие большого количества Т-лимфоцитов в гранулемах позволяет предположить наличие специфического антигена.
Читать еще: Варикоз при беременности — что делать, лечение. Варикоз пoлoвых губ, на ногах, варикоз малого таза при беременности
Классификация
По локализации очагов выделяют моносистемную форму с единичным или множественным поражением одной анатомической области и мультисистемную форму с признаками нарушения функции органов или без них. Традиционно различают следующие клинические формы:
- Диссеминированная (первично-острая, болезнь Абта—Леттерера—Сиве). Течение напоминает тяжелую системную инфекцию. Характеризуется быстрой генерализацией процесса, прогрессированием легочной недостаточности и высокой частотой летальности. Чаще возникает у детей от 6 месяцев до 2 лет.
- Первично-хроническая (болезнь Хенда—Шюллера—Крисчена). Течение также системное, но более благоприятное, различные органы вовлекаются постепенно. Типична триада Крисчена – несахарный диабет, односторонний экзофтальм и деструкция плоских костей черепа. Встречается у детей и подростков.
- Эозинофильная гранулема (болезнь Таратынова). Наиболее доброкачественный вид. Преимущественная локализация гранулем — кости и легкие. В большинстве случаев развивается у взрослых.
Симптомы гистиоцитоза
Клиническая картина крайне разнообразна. Заболевание начинается с появления общей слабости, повышения температуры тела, которая в основном бывает субфебрильной, но может достигать 40°С. Возможны диспепсические нарушения – тошнота, рвота, диарея. Кожа покрывается зудящими очагами гиперемии с чешуйками или корочками. Иногда наблюдаются геморрагические элементы, длительно незаживающие язвы. Высыпания присутствуют на коже головы, наружного слухового прохода, в области естественных складок (паховой, подмышечной). Увеличиваются лимфатические узлы по всему телу.
Возникает одышка, упopный сухой кашель и боли в грудной клетке. Затруднение дыхания может беспокоить только во время физической нагрузки или присутствовать даже в покое. Присоединяются тупые боли или тяжесть в правом подреберье из-за увеличения печени (гепатомегалии). При выраженном поражении печени кожа приобретает желтушный оттенок. Увеличение селезенки сопровождается болью в левом подреберье. Некоторые пациенты испытывают боль в костях. Деструкция костей глазницы ведет к образованию экзофтальма, чаще одностороннего. Боль в ухе ошибочно диагностируется как бактериальный или грибковый отит и безуспешно лечится антибактериальными и противогрибковыми препаратами. Остеолизис нижней челюсти приводит к периодонтитам и выпадению зубов.
При длительном течении гистиоцитоза больной начинает терять вес. В тяжелых случаях встречаются признаки костномозговой недостаточности – анемический синдром (бледность кожи, головокружение, учащенное сердцебиение), склонность к кровотечениям, сниженная сопротивляемость к инфекциям. Формирование гистиоцитарных гранулем в задней доле гипофиза вызывает угнетение выработки антидиуретического гормона. В результате развивается симптоматика несахарного диабета – сухость во рту, постоянная жажда (полидипсия) и повышенное мочеотделение (полиурия).
Осложнения
Широкая вариативность клинической картины при гистиоцитозе обусловливает разнообразие осложнений. Наиболее характерными считаются патологические переломы костей, особенно компрессионный перелом позвоночника. Типичные осложнения со стороны легких – легочная артериальная гипертензия вследствие диффузного фиброза легочной ткани, спонтанный пневмоторакс из-за разрыва тонкостенных булл. Массивная инфильтрация печени вызывает цирроз с печеночно-клеточной недостаточностью. К редким осложнениям относятся нeблагоприятные последствия дефицита антидиуретического гормона (несахарного диабета) в виде гиперосмолярной гипогидратации, проявляющейся двигательным беспокойством, мышечными судорогами, нарушением сознания, вплоть до глубокой комы.
Диагностика
Пациентами с гистиоцитозом занимаются различные врачи – гематологи, пульмонологи, педиатры. Профиль специальности зависит от возраста больного и преимущественно пораженного органа. При общем осмотре отмечаются цианоз (синюшность) губ, участие в дыхании вспомогательной мускулатуры (при дыхательной недостаточности). При аускультации легких выслушивается жесткое дыхание, сухие хрипы по всем легочным полям. Дополнительное обследование включает:
- Лабораторные тесты. В общем анализе крови обнаруживаются ускорение скорости оседания эритроцитов, иногда эозинофилия и панцитопения (уменьшение эритроцитов, тромбоцитов и лейкоцитов). В биохимии крови может прослеживаться увеличение печеночных ферментов (АЛТ, АСТ) и повышение осмолярности плазмы. При печеночной недостаточности изменяются показатели коагулограммы (удлинение протромбинового времени, гипофибриногенемия). В анализе мочи наблюдается низкая относительная плотность (гипостенурия).
- Инструментальные исследования. При рентгенографии скелета находят очаги деструкции и остеолизиса, особенно выраженные в плоских костях черепа и длинных трубчатых костях. На рентгенограмме органов грудной клетки видны двусторонние мелкоочаговые затемнения (узелки, буллы), усиление легочного рисунка. Для более точной визуализации легочной ткани назначается компьютерная томография легких высокого разрешения, позволяющая определить их ячеистую деформацию. Результаты измерения функции внешнего дыхания (спирографии) показывают ухудшение диффузионной емкости легких.
- Верифицирующие тесты. Позволяют достоверно установить диагноз гистиоцитоза. При гистологическом исследовании биоптата (чаще кожи, лимфатических узлов или легких) выявляется избыточное количество гигантских клеток Лангерганса с эозинофильной цитоплазмой, бобовидной формой ядра, отсутствием ядрышек. Для идентификации поверхностных специфических маркеров гистиоцитоза (CD 1а и лангерина) проводится иммуногистохимический анализ.
Дифференциальный ряд включает большое количество нозологий и зависит от клинических симптомов гистиоцитоза. Кожные высыпания нужно дифференцировать с экземой, псориазом, атопическим дерматитом. Поражение легких следует отличать от туберкулеза, саркоидоза, лимфогранулематоза. Генерализованный гистиоцитоз дифференцируют с гематологическими заболеваниями (гемофагоцитарный синдром, острый лейкоз). Очаги деструкции костей требуют исключения гиперпаратиреоза, множественной миеломы, остеомиелита.
Лечение гистиоцитоза
Пациенты обязательно должны быть госпитализированы в стационар. При тяжелой дыхательной недостаточности показаны ингаляции кислорода или перевод на искусственную вентиляцию легких. При наличии признаков костномозговой недостаточности прибегают к переливанию компонентов крови и применению гранулоцитарного колониестимулирующего фактора.
Этиотропной терапии гистиоцитоза Х не существует. Наиболее важный этап в лечении – отказ от курения. Прекращение курения вызывает улучшение клинической, лабораторной, рентгенологической картины. В качестве патогенетической терапии используют глюкокортикостероиды (преднизолон, метилпреднизолон), химиотерапевтические средства (винбластин, меркаптопурин, этопозид).
Для лечения несахарного диабета назначается заместительная гормональная терапия аналогами вазопрессина (десмопрессин) в виде интраназального спрея или в таблетированной форме. При небольших остеолитических очагах выполняют кюретаж, при выраженной инфильтрации костей – резекцию или дистанционную гамма-терапию. При массивном деструктивном процессе в легочной ткани проводится трaнcплантация легких.
Прогноз и профилактика
Течение и прогноз при гистиоцитозе Х определяется формой заболевания. Первично-острая форма характеризуется быстропрогрессирующим течением с нeблагоприятным прогнозом. Смерть наступает в 70-80% случаев от легочно-сердечной недостаточности. Первично-хроническая форма и эозинофильная гранулема имеют более доброкачественное течение. Риск летальности составляет 15% и 1,5% соответственно. Иногда происходит спонтанное выздоровление. Так как причина развития гистиоцитоза неизвестна, эффективных методов профилактики не разработано. Уменьшить риск возникновения и рецидива может отказ от табакокурения.
Все про гистиоцитоз
Гистиоцитозы — это группа редких и весьма разнообразных по агрессивности и биологическому потенциалу заболеваний, объединенных наличием пролиферативных процессов в моноцитарно-макрофагальной системе. При этом в одной группе оказываются совершенно разные по клиническому течению болезни: от системных новообразований, быстро приводящих к гибели, до единичных доброкачественных гранулем. Это понятно: особенности клиники, прогноза и лечения находятся в тесной зависимости от дифференцировки и степени зрелости гистиоцитарных элементов.
Клетки системы мононуклеарных фагоцитов являются значимым клеточным компонентом иммунного ответа организма, они происходят из промоноцитов костного мозга, которые служат источником двух функционально различных клеточных линий. Первая клеточная линия — истинно макрофагальная, она включает в себя моноциты периферической крови и их производные — тканевые гистиоциты. Вторая клеточная линия объединяет популяцию дендритических клеток, которые в процессе филогенеза утратили фагоцитарную функцию и являются антигенпрезентативными клетками. К этой линии относятся дендритические ретикулярные клетки, интердигитирующие ретикулярные клетки и клетки Лангерганса.
Гистиоцитоз X (син.: гистиоцитоз из клеток Лангерганса, лангергансоклеточный гистиоцитоз) — одна из форм гистиоцитарных заболеваний. Долгое время происхождение клеток, составляющих основу морфологического субстрата болезни, не было известно, поэтому заболевание обозначалось термином «гистиоцитоз X», и лишь после того как было доказано, что пораженные клетки являются специфическими дендритическими клетками, известными как клетки Лангерганса, его название было изменено на «гистиоцитоз из клеток Лангерганса».
Этиология гистиоцитоза X не установлена. Предполагалось, что в основе заболевания лежит патология иммунной регуляции, обсуждалась вероятность дефекта взаимодействия Т-лимфоцитов и макрофагов, изучалась роль вирусов, в частности вируса простого гepпeса 6-го типа. В настоящее время обнаружено, что пролиферация клеток Лангерганса при гисти-оцитозе X носит моноклональный характер, однако убедительных данных, позволяющих считать эти клетки нормальными или опухолевыми, пока не получено.
Выделяют следующие основные клинические варианты гистиоцитоза X.
Болезнь Леттерера—Сиве (злокачественный гистиоцитоз детского возраста) — редкий вариант, отличающийся высокой летальностью, обычно поражает детей в возрасте до 3 лет, чаще мальчиков. Помимо множественных системных изменений в лимфатических узлах, внутренних органах и костях скелета наблюдаются характерные кожные повреждения — эритрематозные высыпания и крупные коричневые шелушащиеся папулы, которые быстро изъязвляются.
Читать еще: Венотекс таблетки инструкция по применению цена отзывы
Болезнь Хенда—Шюллера—Крисчена — также редкий вариант, поражаются дети и, значительно реже, взрослые. Заболевание системное, медленно прогрессирующее, выявляются гранулематозные поражения костей, лимфатических узлов, внутренних органов. Прогноз зависит от степени диссеминации. На поздних стадиях болезнь характеризуется классической триадой, включающей экзофтальм, несахарный диабет и гранулемы в костях черепа. Кожные поражения обнаруживаются приблизительно в 1/3 случаев, при этом на гpyди, в подмышечных и паховых областях появляются дермальные инфильтраты в виде крупных папул.
Эозинофильная гранулема (гранулема из клеток Лангерганса, локализованный гистиоцитоз X) — доброкачественное заболевание детей старшего возраста и взрослых, обычно наблюдаются остеолитические очаги поражения в костях, но возможно появление и внекостных очагов, в том числе в коже и слизистых оболочках. Плотные папулы и узлы обычно располагаются на лице, волосистой части головы и в подмышечных впадинах.
Таким образом, кожные изменения при гистиоцитозе X, как правило, являются составной частью генерализованного заболевания. Наиболее часто кожа поражается у детей раннего возраста. Клинические проявления полиморфны и неспецифичны, больные длительно наблюдаются с диагнозами экземы, себорейного дерматита. Чаще всего поражается кожа волосистой части головы, туловища. Обычно изменения заключаются в появлении папулезных высыпаний беловатого или красно-коричневого цвета, покрытых корочкой, нередко сопровождающихся изъязвлением. Поражение слизистых оболочек полости рта проявляется стоматитом, гиперплазией десен. Гистологические проявления при разных клинических вариантах гистиоцитоза X не имеют существенных различий. Инфильтраты в коже обычно располагаются в поверхностных отделах дермы, чаше полосовидные, но могут образовывать узлы. Иногда наблюдается диффузная инфильтрация всех слоев дермы. Часто отмечается эпидермотропизм, могут быть вовлечены также волосяные фолликулы. На ранних стадиях повреждения напоминают воспалительную гранулему. Отмечается пролиферация атипичных гистиоцитов. Кроме гистиоцитов в инфильтратах часто присутствуют эозинофилы. Особенно их много при эозинофильной гранулеме. На более поздних стадиях эозинофильных гранулем, при благоприятном течении заболевания, эозинофилы исчезают, в инфильтрате преобладают пeниcтые клетки и фибробласты, позже фиброз становится интенсивным.
Диагностика гистиоцитоза X основывается на обнаружении клеток Лангерганса. Они имеют плотную эозинофильную цитоплазму, хотя в отдельных клетках цитоплазма может быть пeниcтой, вакуолизированной, содержать фагоцитированные включения и гемосидерин. Ядра клеток крупные, бледные, с нежным хроматином и мелкими ядрышками, контуры их изрезанные, форма овальная, расщепленная или бобовидная.
Обнаруживаемые клетки Лангерганса позитивно реагируют с протеином S-100 в формалинфиксированных срезах и антигеном CD la (ОКТ-6) при постановке реакции в замороженных срезах. Ультраструктурно в этих клетках обнаруживаются гранулы Бирбека.
— Вернуться в оглавление раздела «Дерматология»
Гистиоцитоз Х
- гистиоцитоз X,
- эозинофильная гранулёма лёгких,
- дифференцированный гистиоцитоз.
Лангерганс-клеточный гистиоцитоз лёгких (гистиоцитоз легких) относится к редким формам заболеваний, характеризующихся пролиферацией в органах и тканях клеток Лангерганса. В зависимости от преимущественной локализации (кожа, костная ткань, легкие, печень, гипофиз, лимфатические узлы) изменений выделяют несколько вариантов гранулематоза из клеток Лангерганса (Летерера-Сиве; Хенда-Шюллера-Крисчена; локальная эозинофильная гранулема).
Представления о гистиоцитозе X как самостоятельной нозологической форме начали формироваться в 1921 г., когда A. Hand обобщил свои наблюдения и наблюдения A. Schuller и Н.А. Christian больных с гепатоспленомегалией, лимфаденопатией, очаговыми поражениями костей с полиурией и экзофтальмом. Локализованный вариант гистиоцитоза, характеризующийся образованием гранулём из клеток Лангерганса в костях, был впервые описан в 1913 г. Н.И. Таратыновым. Заболевание часто протекает бессимптомно. Разрушение костной ткани может приводить к часто рецидивирующим переломам. В 1953 г. L. Lichtenstein объединил все наблюдавшиеся варианты в одно заболевание, предложив термин «гистиоцитоз X».
Эпидемиология и этиология
Гистиоцитоз чаще встречается у лиц молодого и среднего возраста. Распространённость у мужчин составляет 0,27 на 100 000 населения; у женщин это заболевание встречается в 4 раза реже. В основе патогенеза лежат разнообразные изменения клеток иммунной системы. Подавляющее большинство больных гистиоцитозом X — злостные курильщики. Среди пациентов, страдающих изолированным Лангерганс-клеточным гистиоцитозом лёгких, курящие составляют 96,5%. Большее значение имеет не стаж курения, а количество сигарет, выкуриваемых за сутки.
Клиническая картина
Начало заболевания обычно отмечается в возрасте 20-40 лет. Ведущими признаками являются сочетание респираторных (легочных) симптомов с лихорадкой и потерей веса, спонтанными пневмотораксами, диффузными инфильтративными изменениями на рентгенограммах. Симптомы заболевания могут быть представлены в различной степени. В 15% случаев заболевание протекает стёрто. У большинства (до 70%) больных наблюдается непродуктивный кашель, одышка (в 40%). Кроме того характерны боли в грудной клетке, в том числе вследствие поражения плевры (в 20%). Треть пациентов предъявляет жалобы на выраженную слабость, потерю массы тела, лихорадку. Поражение лёгких сочетается с изменениями в других органах, включая гипоталамус и гипофиз, что приводит к развитию несахарного диабета; наблюдаются поражения опopно-двигательного аппарата в виде участков деструкции костной ткани; изменений на коже; отмечаются шейная лимфаденопатия; увеличение щитовидной железы; гепатоспленомегалия.
Осложнения
Наиболее высок риск пневмоторакса. Спонтанный пневмоторакс считается типичным проявлением гистиоцитоза и регистрируется у 15-25% больных, у 10-15% он наблюдается уже в начале болезни, а у 20-25% спонтанный пневмоторакс и плевральные боли рецидивируют на всём протяжении болезни. Кровохарканье встречается у 13% больных. Лёгочная гипертензия также является одним из наиболее частых осложнений.
Инструментальная диагностика
КТ (МСКТ) и биопсия лёгкого являются обязательной частью обследования больных с подозрением на гистиоцитоз.
- Рентгенографические изменения в лёгких неспецифичны.
- КТ (МСКТ) позволяет с большей вероятностью подтвердить диагноз и даже выделить признаки, имеющие дифференциально диагностическое значение.
- Для выявления внелёгочных костных поражений используется рентгенография и сцинтиграфия костей. МРТ позволяет подтвердить вовлечение костей и внутренних органов более чем у половины больных, тогда как сцинтиграфия — у 38%, а рентгенологическое исследование — у 25% . Развитие несахарного диабета, проявляющегося выраженными полиурией и полидипсией (сильнейшая жажда), связано с недостаточной секрецией аргинин-вазопрессина вследствие инфильтрации клетками Лангерганса гипоталамических и/или гипофизарных структур. Диагноз подтверждают с помощью МРТ.
- Морфологическое подтверждение диагноза включает выявление клеток Лангерганса в смыве бронхиально-альвеолярного лаважа, а также в участках лёгочной ткани, полученной при биопсии.
- При исследовании функции внешнего дыхания у большинства больных отмечаются рестриктивные изменения со снижением общей ёмкости лёгких и показателей эластичности. Уменьшение диффузионной способности лёгких отмечается у большинства больных и усиливается в условиях нагрузки.
Прогноз и профилактика
Средняя продолжительность болезни достигает 10-12 лет. Причинами cмepти становятся дыхательная недостаточность, лёгочная гипертензия, опухоли (гемобластозы, рак лёгкого). Лёгочная гипертензия считается ведущим фактором риска нeблагоприятного прогноза. Вовлечение плевры, несахарный диабет также рассматривают как маркёр нeблагоприятного прогноза. Своевременный отказ от курения позволяет смягчить течение болезни и является первоочередной задачей.
Гистиоцитоз X: причины, симптомы, диагностика, лечение
Существует множество патологий, которые связаны с поражением легочной ткани и приводят к дыхательной недостаточности. Одно из подобных заболеваний – это гистиоцитоз Х. В отличие от таких недугов, как туберкулез, пневмония или рак легкого, данная патология встречается довольно редко. Тем не менее следует своевременно выявлять гистиоцитоз, чтобы подобрать правильное лечение. Это заболевание чаще встречается среди детского населения.
Термин «гистиоцитоз Х» объединяет в себе несколько патологических состояний. Некоторые болезни этой группы характеризуются не только поражением легочной ткани, но и других органов. Несмотря на то что данные патологии не относятся к онкологическим процессам, их лечение включает цитостатическую и лучевую терапию.
Гистиоцитоз Х – это что такое?
В норме иммунные клетки имеются у каждого человека. Они представлены гистиоцитами, которые находятся в тканях организма. Под воздействием неизвестных факторов данные клетки начинают усиленно делиться, образуя идентичные клоны. Это приводит к образованию гранулем. Именно они являются причиной развития всех симптомов патологии. Все болезни, входящие в группу гистиоцитозов, имеют подобный механизм развития. Однако каждый недуг имеет свои особенности патогенеза.
По статистике, гистиоцитоз развивается у 5 человек из 1 миллиона. Частота встречаемости недуга у женщин и мужчин одинакова. Главной причиной образования гранулем считается злоупотрeбление табачными изделиями. Известно, что в 85 % случаев развивается ограниченный гистиоцитоз, при котором происходит поражение преимущественно легочной ткани. Симптомы подобной формы патологии схожи с проявлениями других болезней дыхательной системы. Среди них: боль в гpyди, одышка, выделение мокроты и кашель.
Читать еще: Агрегаль – эффективная профилактика тромботических осложнений
Выявить патологию на основании клинических данных практически невозможно, так как симптомы недуга неспецифичны. Чтобы поставить правильный диагноз требуется морфологическое подтверждение – биопсия ткани легкого. Лечение гистиоцитоза Х основано на гормоно- и химиотерапии. Если патологический процесс ограничивается поражением легких, прогноз может быть благоприятным. Однако это зависит от степени повреждения ткани и адекватного лечения.
Причины возникновения патологии
Из-за чего может развиться гистиоцитоз Х? Причины этого недуга изучаются на протяжении длительного времени. Однако точного фактора, вызывающего данную группу болезней, установить на данный момент не удалось. Среди возможных причин выделяют:
В пользу генетической теории возникновения патологического процесса говорит то, что гистиоцитоз диагностируют только у определенных групп населения, а именно – у европеоидов. Кроме того, вероятность заболеть повышается при отягощенной наследственности. Также считается, что на возникновение недуга может влиять хроническая вирусная инфекция, которая участвует в трaнcформации клеток. В частности – гepпeс.
Основным провоцирующим фактором является курение. Практически все пациенты, у которых диагностируют гистиоцитоз, злоупотрeбляют табачными изделиями. Несмотря на то что недуг чаще выявляют у детей, курение все равно считается основополагающей причиной. Малыши, вдыхающие дым сигарет, болеют чаще, чем пациенты, чьи родители не злоупотрeбляют табачными изделиями.
Механизм развития недуга
Для изучения патогенеза болезни, необходимо узнать о том, что такое гранулема. Это патологическое образование представляет собой скопление клеток. Другими словами, гранулема представляет собой узел в нормальной ткани органа, который нарушает функционирование. Подобные образования могут быть представлены различными типами клеточных элементов. Морфологическим субстратом заболевания является гистиоцитарная гранулема. Что такое и откуда берется подобное образование?
Гранулемы появляются в результате аутоиммунной агрессии. Это означает, что в организме происходит какой-то сбой, и защитная система начинает бороться с вредным фактором. Однако «поломка» затрагивает иммунитет, и клетки начинают усиленно делиться. Это усугубляет ситуацию. Вместо того, чтобы устранить причину болезни, гистиоциты скапливаются в гранулемы и повреждают ткани.
Классификация патологического состояния
Наиболее распространенным типом пролиферации элементов иммунной системы считается лангергансоклеточный гистиоцитоз. Под этим термином подразумевается группа болезней, имеющих единый патогенез. Она включает в себя три недуга, которые поражают различные органы. В основу классификации положено не только распространение гранулем, но и клиническое протекание патологического процесса, а также прогноз.
Самым грозным недугом из группы гистиоцитозов является болезнь Абта-Леттерера-Сиве. В основном ее диагностируют у детей младшего возраста. Патология характеризуется системным поражением тканей, богатых иммунными клетками.
Болезнь Хенда-Шюллера-Крисчена практически аналогична предыдущему недугу. Отличием является то, что манифестация клинических проявлений наблюдается позже. Возраст пациентов колeблется от 7 до 35 лет. Болезнь протекает благоприятно.
Третьей патологией из группы гистиоцитозов является эозинофильная гранулема. По сравнению с другими недугами, при этом заболевании поражаются преимущественно легкие. Повреждение других тканей развивается у 1/5 пациентов. Признаки болезни обычно проявляются к подростковому возрасту.
Особенности патологии у малышей
В большей степени недуг относят к проблемам педиатрии, так как гистиоцитоз Х у детей развивается чаще. Средний возраст пациентов составляет 3 года. Для синдрома Хенда-Шюллера-Крисчена характерно более позднее начало и медленное протекание. У детей при генерализованных формах гистиоцитоза Х на первый план выходят кожные изменения. Малыши с первых месяцев жизни страдают от экземы и себорейного дерматита. Также для них характерно поражение слизистых оболочек – гипертрофия десен, хронические стоматиты.
Дерматологические проявления болезни тяжело поддаются лечению и часто возобновляются. Изменения кожи начинаются с туловища и волосистой части головы. Сыпь может быть разнообразной, чаще – она полиморфная и полосовидная. Папулезные элементы часто затягиваются корочкой, которая, затем, превращается в язвенную поверхность.
В отличие от взрослых, поражение легких у детей возникает позже. При злокачественном гистиоцитозе (болезнь Абта-Леттерера-Сиве) оно становится причиной быстроразвивающейся дыхательной недостаточности и сердечно-сосудистых осложнений. Также особенностью недуга является поражение костной ткани и нарушение ее формирования.
Симптомы и клинические формы патологии
Болезнь Абта-Леттерера-Сиве относится к детским заболеваниям и практически не встречается у взрослого населения. Эта форма является наиболее злокачественной, так как часто приводит к летальному исходу в течение 1 года и менее. Гистиоцитоз Х у взрослых подразумевает две разновидности патологии. Это – эозинофильная гранулема и синдром Хенда-Шюллера-Крисчена. У взрослых подобные заболевания проявляется в молодом возрасте.
Эозинофильная гранулема характеризуется тем, что клетки Лангерганса (клетки родственные гистоцитам), сосредоточиваются в одном из органов-мишеней. Чаще всего – это легкие, кости, селезенка или печень. Синоним эозинофильной гранулемы – болезнь Таратынова. Поражение легочной ткани проявляется постоянным сухим кашлем и одышкой. Периодически отмечается интоксикация, которая выражена незначительно. По клинической картине болезнь напоминает хронический туберкулез легкого. При поражении костей пациенты жалуются на боль в конечностях при движении, иногда отмечается припухлость.
Патология Хенда-Шюллера-Крисчена характеризуется системным поражением органов-мишеней. Она схожа с болезнью Абта-Леттерера-Сиве, однако симптомы развиваются медленнее и не одновременно. Первые признаки недуга неспецифичны. К ним относят общую слабость, снижение аппетита и умеренные симптомы интоксикации. Затем, на тонких участках кожи (паховые складки, подмышечные впадины) появляются участки шелушения. Прогрессирование дерматологических симптомов ведет к распространению сыпи и присоединению инфекции.
Пациенты страдают хроническим гингивитом и стоматитом. Из-за нарушения костной структуры и слизистых оболочек происходит деструкция зубов. Терминальная стадия болезни характеризуется сложными симптомами, в которые входит: экзофтальм (пучеглазие), патологические переломы и несахарный диабет. Поражение легких приводит к постоянной одышке из-за образования булл и ателектазов. Осложнениями недуга является спонтанный пневмоторакс (накопление воздуха в грудной клетке) и неврологические нарушения.
Диагностические критерии заболевания
При появлении симптомов болезни дыхательной системы выполняют рентгенографию и компьютерную томографию грудной клетки. Те же исследования проводятся для визуализации костей. При этом в легких обнаруживаются мелкие участки уплотнения (гранулемы), буллы и ателектазы. В костях визуализируются кистозные образования и деструкция ткани. Для подтверждения диагноза требуется гистологическое или цитологическое исследование. С этой целью выполняют бронхоскопию с биопсией.
Проведение дифференциальной диагностики
К заболеваниям, с которыми дифференцируют гистиоцитоз из клеток Лангерганса, относятся: туберкулез легкого, рак, пневмосклероз, ХОБЛ. Если в патологический процесс вовлечены другие ткани, выполняют такие обследования, как соскоб кожи на инфекции и грибки, биопсия кости, УЗИ брюшной полости. Это помогает отличить гистиоцитоз от болезней пищеварительного тракта, онкологических и дерматологических недугов. Однако инструментальные методы исследования без морфологической верификации не позволяют установить диагноз.
Методы лечения болезни
Для терапии каждой из форм этого заболевания применяются кортикостероиды. Список препаратов, которые необходимо принимать, может утвердить только врач. При поражении легких лечением занимается пульмонолог. Оно включает гормонотерапию и применение цитостатиков. При костной деструкции требуется хирургическое лечение. Некоторым больным показана лучевая терапия, а также трaнcплантация легких или костного мозга.
Группы препаратов для лечения недуга
Основным способом лечения гистиоцитоза является лекарственная терапия. Выделяют следующие группы медикаментов:
- Цитостатические средства. К ним относятся химиопрепараты, используемые для угнетения роста патологических гистиоцитов. Примером служат медикаменты «Азатиоприн», «Метотрексат» и «Винбластин».
- Системные и местные кортикостероиды. Список препаратов включает медикаменты «Преднизолон» и «Гидрокортизон».
- Антагонисты фолиевой кислоты. Представителем этой фармакологической группы является препарат «Лейковорин».
- Иммуномодуляторы. Препарат «Альфа-интерферон».
Гормонотерапия должна проводиться постоянно даже при минимальной активности заболевания. Если у пациента имеются признаки обострения, назначают цитостатики и иммуномодулирующие средства.
Меры профилактики и прогноз
Основным способом профилактики гистиоцитоза является полный отказ от табачных изделий. Даже пассивное курение может спровоцировать обострение и ухудшить прогноз для жизни. Если изменить образ жизни и выполнять предписания врача, можно достичь стойкой ремиссии при ограниченной форме гистиоцитоза. В некоторых случаях эозинофильная гранулема полностью регрессирует. Системные гистиоцитозы тяжелее поддаются лечению. Пятилетняя выживаемость при патологии Хенда-Шюллера-Крисчена составляет 75 %. При отсутствии лечения заболевание прогрессирует и принимает острую форму. Продолжение курения может привести к злокачественному перерождению гистиоцитов.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
01 05 2023 21:28:44
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
30 04 2023 0:10:20
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
29 04 2023 22:19:38
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
28 04 2023 16:15:57
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
25 04 2023 8:15:41
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
24 04 2023 0:20:43
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
21 04 2023 1:45:12
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
20 04 2023 13:57:37
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
19 04 2023 18:18:36
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
18 04 2023 9:59:16
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
17 04 2023 2:56:51
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
16 04 2023 13:37:30
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
15 04 2023 6:12:31
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
13 04 2023 16:22:10
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
10 04 2023 2:11:28
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
07 04 2023 16:36:29
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
06 04 2023 9:45:35
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
04 04 2023 11:49:35
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
03 04 2023 21:24:28
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
31 03 2023 12:55:11
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
30 03 2023 14:18:33
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
29 03 2023 16:11:58
Фуросемид таблетки инструкция по применению
Фуросемид таблетки инструкция по применению Инструкция по применению: Цены в интернет-аптеках: Фуросемид – синтетическое диуретическое лекарственное…
26 03 2023 20:22:33
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
25 03 2023 4:37:46
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
24 03 2023 1:51:46
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
23 03 2023 12:13:56
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
20 03 2023 0:26:35
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
19 03 2023 15:43:48
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
16 03 2023 7:54:39
Поликлиника №1 ГУП «Медицинский центр управления делами мэра и правительства Москвы»
Соснина Е.А.
Поликлиника №1 ГУП «Медицинский центр управления делами мэра и правительства Москвы»
Манукьян Т.Е.
Поликлиника №1 ГУП «Медицинский центр управления делами мэра и правительства Москвы»
Болезнь Кимуры: типичный случай редкого заболевания
Авторы:
Чистякова И.А., Соснина Е.А., Манукьян Т.Е.
Как цитировать:
Чистякова И.А., Соснина Е.А., Манукьян Т.Е. Болезнь Кимуры: типичный случай редкого заболевания. Клиническая дерматология и венерология.
2011;9(1):21‑25.
Chistiakova IA, Sosnina EA, Manuk’ian TE. Kimura’s disease: a typical case of a rare disease. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(1):21‑25. (In Russ.)

Болезнь Кимуры (БК) — хроническое воспалительное заболевание неизвестной этиологии, проявляющееся безболезненной унилатеральной шейной лимфаденопатией и (или) подкожными узлами в области головы и шеи. Первое описание заболевания принадлежит H. Kimm и C. Szeto (1937) под названием «эозинофильная гиперпластическая лимфогранулема». В 1948 г. Т. Кимура отметил выраженные изменения сосудов, и из множественных синонимов у заболевания осталось название — «болезнь Кимуры».
В 1969 г. G. Wells и соавт. [1—5] сообщили о заболевании, которое они назвали ангиолимфоидной гиперплазией с эозинофилией (Angiolymphoid hyperplasia with eosiniphilia – ALHE), отметив его сходство с БК. Многие авторы долгое время считали (а некоторые считают и до сих пор), что речь идет об одном и том же заболевании. Однако на основании клинических и гистопатологических данных ряд исследователей рассматривают их как различные нозологии [6]. Хотя для каждого из этих заболеваний характерно вовлечение сосудов, при ALHE артериовенозная патология имеет вторичный воспалительный характер, а при БК первичным является воспалительный процесс, а пролиферация сосудов вторична [7] (см. таблицу).
Этиология и патогенез БК остаются неизвестными, заболевание манифестирует нарушением пролиферации лимфоидных фолликулов и эндотелия сосудов. Эозинофилия в крови и наличие эозинофилов в воспалительном инфильтрате позволяют предположить, что БК может быть проявлением гиперчувствительности замедленного типа [3].
В результате многочисленных исследований японскими и китайскими учеными [6—9] выявлен ускоренный апоптоз эозинофилов и фагоцитоз их макрофагами в эпителиоидных гранулемах, наличие идентичных клонов Т-клеток в первичных и вторичных очагах поражения, активное участие цитокинов Th-2 и подавление их активности циклоспорином. Роль вирусов Эпштейна—Барра и HHV-8 в патогенезе БК большинством авторов отвергнута. В качестве возможной причины развития БК рассматривается нарушение иммунной регуляции. Предполагается наличие персистирующей антигенной стимуляции после укуса насекомых, существование паразитарной или грибковой инфекции. Однако ни одно из этих предположений не нашло своего подтверждения.
Обычно БК ограничивается поражением кожи, лимфатических узлов и слюнных желез. Сообщалось о корреляции с нефротическим синдромом, особенно у пациентов, находящихся на гемодиализе, и у больных ювенильным артритом. Болезнь Кимуры является доброкачественной, о чем свидетельствуют более чем 10-летние наблюдения А. Kawada [10]. Спонтанные инволюции в злокачественные формы крайне редки, они объясняются или ошибкой в диагнозе или сопутствующими неопластическими заболеваниями. Основной проблемой является медленный прогрессирующий рост очагов и возможный обезображивающий вид элементов, особенно локализующихся в области лица. Большинство описанных случаев заболевания касаются монголоидной расы. Наибольшее количество наблюдений БК имеется в Японии (более 250 случаев в год). Однако БК встречается у людей всех рас, у европейцев – редко. Чаще она появляется у мужчин (соотношение 6:1), причем превалируют молодые пациенты: средний возраст больных 28 лет. Описаны также случаи заболевания детей.
А. Kawada [10], проанализировав данные мировой литературы и собственные наблюдения, выделил несколько типов проявлений на коже и в подкожной жировой клетчатке. На коже встречаются туморозные и узелковоподобные элементы, а в подкожной клетчатке – узлы и узловатости. Узлы встречаются как единичные, так и множественные.
В свою очередь, множественные проявления могут быть локализованными и диссеминированными. Консистенция очагов различная: от мягкой до плотноэластической. Плотные узлы в большинстве случаев не резко отграничены от окружающей ткани. Иногда в очаге, который имеет мягкую консистенцию, можно прощупать мелкие узелки, расположенные в виде «венка из роз». Узлы срастаются с кожей, но их основание остается подвижным. Поверхность кожи над узлами большей частью не изменена. В типичных случаях у пациентов появляется одиночный увеличивающийся в размерах безболезненный лимфоузел или генерализованная лимфоаденопатия. Подкожные узлы обычно локализуются в области головы и шеи, в частности, в околоушной области и под нижней челюстью. Реже в процесс могут вовлекаться веки, орбита и слюнные железы. В среднем диаметр поражений составляет 3 см. Хотя преимущественной локализацией БК является кожа лица (нижняя челюсть, уши, щеки) и шеи, имеются сообщения о поражении кожи туловища, конечностей, а также паховых лимфоузлов, поражение век может вызвать изменение величины орбит и привести к экзофтальму [6].
Дифференциальный диагноз БК в первую очередь необходимо проводить с ангиолимфоидной гиперплазией с эозинофилией. Он часто затруднителен из-за наличия сходных симптомов (см. таблицу). Следует исключить также цилиндрому, выбухающую дерматофибросаркому Дарье—Феррана, саркому Капоши, пиогенную гранулему, лимфогранулематоз, лимфому кожи. В 98% случаев при БК выявляется эозинофилия в периферической крови. Количество эозинофилов колеблется от 6 до 80,5%, в большинстве случаев составляет 30—40% и параллельно клиническим проявлениям болезни. Эозинофилия встречается также при исследовании костного мозга. Отмечается увеличение общего IgE в сыворотке крови.
Для подтверждения диагноза необходима биопсия кожи. Дополнительные исследования включают биопсию лимфатических узлов, компьютерную томографию увеличенных лимфоузлов, рентгенографию грудной клетки. Гистологическая картина изменений кожи характеризуется густым эозинофильным инфильтратом и эозинофильными абсцессами в дерме. Пролиферация капилляров не является характерной, но может присутствовать, манифестируя в виде канализированных сосудов с плоскими эндотелиоцитами. В очаге поражений отмечается фиброз разной степени выраженности. Количество коллагеновых волокон увеличено, они гиалинизированы, местами отечны. Эластические волокна не изменяются. Эпидермис, как правило, не поражен, возможно наличие незначительного гиперкератоза.
Изменения, характерные для дермы, могут наблюдаться в подкожной жировой клетчатке. При гистологическом исследовании пораженного лимфатического лимфоузла выявляются отдельные герминативные центры, обнаруживаются гиперпластические лимфоидные фолликулы и интерфолликулярная эозинофилия разной степени выраженности с пролиферацией тонкостенных сосудов. Для исключения сопутствующей почечной недостаточности и/или нефротического синдрома следует контролировать азот мочевины крови, креатинин и уровень белка в моче.
Лечение больных не всегда эффективно, оно целесообразно прежде всего при выраженном косметическом дефекте области лица. Внутриочаговое или пероральное введение стероидов может способствовать уплощению узлов, но редко приводит к излечению. Для внутриочаговых инъекций используются стероиды средней активности, например, кеналог. Сообщается о том, что циклоспорин А в дозе 5 мг/кг в сутки быстро вызывает ремиссию у пациентов с БК, однако высыпания столь же быстро рецидивируют [9]. Некоторые авторы наблюдали эффективность перорально вводимого пентоксифиллина. Мы встретили сообщение о том, что неотигазон в комбинации с преднизолоном привели к ремиссии, продолжительность которой достигала 12 мес [7]. Для лечения персистирующих очагов используется лучевая терапия в суммарной очаговой дозе (СОД) 26—45 Гр, положительный результат достигается в 74% случаев. Этот метод лечения рекомендован только при обезображивающих изменениях. Методом выбора является хирургическое иссечение, но зачастую узлы появляются вновь.
Прогноз заболевания quo ad vitаm благоприятный. Несмотря на проводимое лечение, очаги на коже и в лимфатических узлах часто рецидивируют и медленно увеличиваются в размерах. Не исключается возможность спонтанного регресса.
Нам удалось наблюдать пациента, страдающего БК, которому было проведено лечение с выраженным положительным эффектом.
Больной К., 61 года, поступил в отделение клинической дерматологии «ФГУ ГНЦД Росмедтехнологий» 07.07.08 с направительным диагнозом: «лимфома кожи?» с жалобами на высыпания на коже лица и туловища, незначительный зуд. Первый элемент появился после сильного переохлаждения в октябре 2007 г. на коже груди в виде пятна багрового цвета. В течение 2 мес заболевание приняло распространенный характер: появились новые элементы на коже лица, шеи, в заушной области, на груди, спине, верхних конечностях. Высыпания медленно увеличивались в диаметре, становились плотнее, эритематозные элементы трансформировались в узловатые. Параллельно было выявлено двустороннее увеличение околоушных и передних шейных лимфоузлов справа и слева. При появлении высыпаний в КВД по месту жительства был поставлен диагноз аллергический дерматит, наружное лечение не дало эффекта. В республиканском КВД была взята биопсия кожного узла с плеча, однако результаты гистологического и иммуногистохимического исследований не позволили установить диагноз.
В противотуберкулезном диспансере туберкулез и саркоидоз были исключены. Сопутствующая патология: ИБС. Стенокардия напряжения. ФК. Гипертоническая болезнь III стадии, риск 4.
Локальный статус при поступлении: процесс распространенный (рис. 1).
Данные лабораторных исследований. При поступлении в общем анализе крови эозинофилы составляли 13%, после лечения их количество снизилось до 3%. Общий уровень IgE в сыворотке крови был повышен (более 2000 МЕ/мл при норме 0—87 МЕ/мл). Изменения в общем и биохимическом анализах крови, мочи не определялись. При УЗИ органов брюшной полости обнаружены признаки диффузных изменений паренхимы печени и деформация желчного пузыря.
Гистологическое исследование кожи от 15.07.08 (рис. 3):
Лечение. Больной получал дезинтоксикационные, антигистаминные препараты, трентал по 100 мг 2 раза в сутки, реаферон в суммарной дозе 18 млн МЕ, неотигазон по 35 мг в сутки, преднизолон 30 мг в сутки по 10 дней. Применялась мазь дермовейт на очаги поражения под окклюзионную повязку. Лечение вызвало значительное улучшение, новых высыпаний не появлялось, все элементы уплостились, плотность узлов уменьшилась, более мелкие регрессировали, оставив гиперпигментированные пятна. Пациент был выписан под наблюдение дерматолога по месту жительства с рекомендацией постепенного снижения дозы преднизолона до полной отмены.
Наблюдавшемуся больному был поставлен диагноз «болезнь Кимуры». В приведенной таблице указаны признаки, на основании которых можно было его подтвердить. В частности, в пользу болезни Кимуры свидетельствовали клиническая картина с узлами, расположенными глубоко в мягких тканях, лимфоаденопатия, эозинофилия в крови и в ткани, значительное повышение сывороточного IgE, гистологическая картина с пролиферацией сосудов в дерме и скоплением эозинофилов вокруг них. Хотя в биоптатах кожи мы не обнаружили структур по типу лимфоидных фолликулов, это не противоречило диагнозу, так как известно, что имеется несколько типов гистологической картины заболевания [10]. В нашей практике это уже пятое наблюдение данного заболевания. Это свидетельствует о наличии его в нашей стране и о необходимости проводить в случае сходных проявлений дифференциально-диагностический поиск.