Долевая пневмония (Крупозная пневмония, Лобарная пневмония, Плевропневмония)
Долевая пневмония – это острое инфекционно-аллергическое воспаление, захватывающее одну или несколько долей легкого и плевру. Долевая пневмония проявляется ознобом, лихорадкой, головной и плевральной болью, общей слабостью, потливостью, одышкой, влажным кашлем. Диагноз долевой пневмонии ставят, исходя из анамнеза, аускультации, данных рентгенографии легких, клинического анализа крови. При долевой пневмонии важно раннее назначение антибиотиков, лечение ОДН, проведение симптоматической и дезинтоксикационной терапии, физиолечения.
Общие сведения
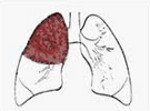
В зависимости от клинико-морфологических признаков в пульмонологии выделяют пневмонию долевую (крупозную, плевропневмонию) и очаговую (дольковую, бронхопневмонию). Заболеваемость различными формами острой пневмонии довольно высока: среди неспецифических заболеваний легких пневмонии составляют 29,3% случаев. Для долевой или лобарной пневмонии характерно поражение целой доли легкого (респираторных бронхиол и альвеолярной ткани без заинтересованности более крупных бронхов) и вовлечение плевры. Долевой пневмонией болеют преимущественно взрослые, реже — дети.
Долевая пневмония
Причины
Возбудителями большинства случаев долевой пневмонии являются различные штаммы пневмококка (реже – другие микроорганизмы, например — диплобацилла Фридлендера), которые могут попадать в легкое обычно брохогенным, реже гематогенным или лимфогенным путем.
Развитие долевой пневмонии тесно связано с персистенцией пневмококка в носоглотке здорового человека и предварительной сенсибилизацией организма к его антигенам. Острое начало заболевания возможно на фоне полного здоровья при отсутствии контактов с больными или при повторном попадании пневмококков в дыхательные пути.
Факторы риска
Риск развития долевой пневмонии может повышаться на фоне:
- переохлаждения
- перенесенных гриппа и ОРВИ
- стресса
- снижения общего и местного иммунитета
- травмы
- чрезмерных физических нагрузок.
Развитию долевой пневмонии способствуют различные фоновые состояния:
- ХОБЛ
- туберкулез
- сахарный диабет
- ИБС
- онкологические заболевания
- хронический алкоголизм.
Патогенез
Патогенетическая картина долевой пневмонии характеризуется развитием гиперчувствительности немедленного типа. Гиперергическая реакция в респираторном тракте вызывает острые воспалительные изменения в легочной паренхиме, и процесс, начавшись в одном или нескольких очагах, через межальвеолярные поры Кона быстро распространяется по ткани легкого. Повреждение мелких кровеносных и лимфатических сосудов легких иммунными комплексами и ферментами микроорганизмов при долевой пневмонии приводит к выраженным нарушениям сосудистой проницаемости и появлению фибринозного экссудата.
В зависимости от морфологических изменений ткани легких в развитии классической долевой пневмонии выделяют 4 стадии:
- прилива
- красного опеченения
- серого опеченения
- разрешения.
Симптомы долевой пневмонии
Долевая пневмония отличается внезапным, острым началом. Среди ранних симптомов заболевания выделяют общеинтоксикационные (появление сильного озноба, далее постоянного, в течение 7-10 суток, лихорадочного состояния с подъемом температуры выше 39°С, головную боль, общую слабость, потливость) и бронхолегочные (одышку, плевральные боли на пораженной стороне, связанные с дыханием, кашель, отделение мокроты).
Температурная реакция организма отражает характер развития воспалительного процесса в легком: при неосложненной долевой пневмонии суточные колебания температуры небольшие (0,5-1°С); при развитии гнойно-деструктивных и септических осложнений – более 1-2 °С с повторяющимися ознобами; у пожилых и ослабленных пациентов – лихорадка может отсутствовать.
Боль в грудной клетке при долевой пневмонии носит острый интенсивный характер, имеет четкую локализацию, усиливается на высоте глубокого вдоха и при наклоне тела в здоровую сторону, поэтому дыхание часто поверхностное.
Характерный для долевой пневмонии кашель в первые двое суток заболевания сухой и непродуктивный, часто появляется на глубоком вдохе вместе с плевральными болями; с появлением фибринозного экссудата (3-4 сутки) при кашле начинает отделяться небольшое количество вязкой, слизисто-гнойной или «ржавой» (с примесью крови) мокроты.
Выраженность одышки при долевой пневмонии зависит от стадии и тяжести воспалительного процесса, наличия отягощенного анамнеза. У пациентов молодого возраста обычно наблюдается небольшое ощущение нехватки воздуха и тахипноэ при физической нагрузке; при тяжелом течении долевой пневмонии и сопутствующих заболеваниях легких и сердца — возникает острая дыхательная недостаточность (ОДН) с одышкой в состоянии покоя, мучительным чувством нехватки воздуха, цианозом носогубного треугольника.
Вследствие интоксикации при долевой пневмонии происходит быстрое нарастание общей слабости, развитие адинамии, неврологической симптоматики: возбуждения, бессонницы, бреда и галлюцинаций, потери сознания. Часто наблюдаются различные функциональные расстройства — тяжесть в эпигастрии, потеря аппетита, метеоризм, неустойчивый стул, желтушное окрашивание кожи, склер глаз и слизистых, боли в мышцах и суставах, аритмия, тахикардия, глухость тонов сердца, снижение АД, сосудистая и сердечная недостаточность.
Исходя из особенностей клинической картины, различают три формы долевой пневмонии: верхнедолевую, нижнедолевую и центральную.
- При верхнедолевой форме – течение заболевания тяжелое с ярко выраженной симптоматикой, гемодинамическими и неврологическими нарушениями
- При нижнедолевой форме – возникает псевдокартина «острого живота» с лихорадкой, ознобом и «ржавой» мокротой
- При центральной форме долевой пневмонии — воспалительный процесс развивается в глубине легочной паренхимы и имеет слабо выраженную симптоматику.
Осложнения
Легочные осложнения долевой пневмонии вызваны нарушением фибринолитической функции нейтрофилов. Они включают:
- абсцесс и гангрену легкого
- парапневмонический плеврит
- эмпиему плевры
Внелегочные осложнения возникают при распространении инфекции лимфогенным или гематогенным путем. К ним относятся:
- гнойный медиастинит и перикардит
- гнойный артрит
- перитонит
- абсцесс мозга
- гнойный менингит
- эндокардит с поражением аортального клапана
- развитие сердечной недостаточности.
Диагностика
Трудности ранней диагностики долевой пневмонии в современных условиях обусловлены достаточно многообразной клинической картиной заболевания и стертостью симптомов. Диагностика долевой пневмонии начинается с расспроса больного (наличие жалоб, факторов риска, сопутствующих заболеваний и т.д.) и его физикального обследования. Подозрение на долевую пневмонию должно вызвать наличие высокой лихорадки и других симптомов интоксикации, одышки, кашля, плевральных болей, цианоза губ и кончика носа.
- Физикальные данные. Диагностическими признаками долевой пневмонии при физикальном исследовании являются: наличие тахикардии и учащенного поверхностного дыхания; отставание грудной клетки на стороне поражения в акте дыхания; локальная болезненность грудной клетки; усиление голосового дрожания и бронхофонии, перкуторная тупость. При аускультации в случае долевой пневмонии выслушивается характерная инспираторная крепитация и шум трения плевры, позднее может определяться патологическое бронхиальное дыхание (жесткое или ослабленное везикулярное), влажные глухие или звучные мелкопузырчатые хрипы.
- Рентгенологические данные. Особое значение для подтверждения диагноза долевой пневмонии имеют результаты рентгенографии легких в 2-х проекциях: на рентгенограммах выявляется усиление легочного рисунка и неструктурность корня в зоне поражения в начале заболевания; однородные сегментарные очаги инфильтрации на периферии легочных полей на 4-6 день.
- Лабораторные данные. При исследовании периферической крови больного с долевой пневмонией отмечаются лейкоцитоз со сдвигом формулы влево (в очень тяжелых случаях – лейкопения), увеличение СОЭ, гиперфибриногенемия. Выявить возбудителя долевой пневмонии помогает посев мокроты на микрофлору с определением чувствительности к антибиотикам.
Дифференциальная диагностика долевой пневмонии необходима с острым холециститом, язвой желудка или 12-пертной кишки, острым аппендицитом или панкреатитом (при острых болях в различных отделах живота); с инфарктом легкого (при длительном кашле и отделении кровянистой мокроты); бронхоэктатической болезнью, геморрагическим трахеобронхитом, туберкулезом и бронхогенным раком легкого (при кровохарканье).
КТ ОГК. Правосторонняя верхнедолевая пневмония.
Лечение долевой пневмонии
Антибиотикотерапия
В лечении долевой пневмонии ведущую роль имеет антибиотикотерапия, которую необходимо начать сразу, не дожидаясь результатов бакпосева мокроты, используя эмпирический метод с учетом резистентности возбудителя к наиболее употребляемым препаратам. При внебольничной долевой пневмонии используют аминопенициллины (ампициллин, тикарциллин), фторхинолоны III поколения (ципрофлоксацин, офлоксацин), иногда при тяжелом течении заболевания и непереносимости пенициллинов — макролиды и цефалоспорины III – IV поколения.
При госпитальной долевой пневмонии в схему лечения включают пенициллины, цефалоспорины, фторхинолоны, карбапенемы, аминогликозиды (иногда в комбинации друг с другом или с заменой одного на другой). Продолжительность антибиотикотерапии зависит от степени тяжести и характера течения долевой пневмонии, адекватности и своевременности проводимого лечения, темпов нормализации состояния больного, динамики лабораторных, рентгенологических показателей и может составлять от 7-10 до 14–21 дней.
Вспомогательное лечение
В остром периоде долевой пневмонии показан постельный режим, обильное теплое питье и полноценное питание. Дополнительно при долевой пневмонии проводится противовоспалительная терапия, прием жаропонижающих, антигистаминных препаратов, муколитиков, иммуностимуляторов. Назначают физиотерапевтические процедуры: лекарственный электрофорез (с кальцием хлоридом, гиалуронидазой), УВЧ, лекарственные ингаляции, массаж грудной клетки и ЛФК.
Лечение осложнений
Лечение ОДН при долевой пневмонии включает по показаниям: ИВЛ, лечебную бронхоскопию, оксигенотерапию. При наличии инфекционно-токсического шока проводят стабилизацию АД, коррекцию метаболического ацидоза и микроциркуляторных нарушений, инфузионную терапию, ингибирование протеолитических ферментов.
Прогноз и профилактика
Прогноз долевой пневмонии определяется наличием факторов риска развития осложнений (дети до 5 лет и пожилые люди, лица с тяжелыми сопутствующими заболеваниями, снижение иммунитета, бактериемия и др.). Исход благоприятен при своевременном обращении к пульмонологу, адекватной терапии, а также у молодых пациентов без сопутствующей патологии. Более длительное лечение долевой пневмонии требуется при поражении более чем одной доли легкого, а также у пациентов с сопутствующими заболеваниями (ИБС, ХОБЛ, гепатит) или страдающих алкоголизмом.
Мерами профилактики долевой пневмонии могут служить закаливание, физическая активность, предупреждение переохлаждения и стрессов, санация очагов хронической инфекции.
|
Литература 1. Пневмонии: клиника, диагностика, лечение и профилактика: учебно-методическое пособие/ Саливончик Д.П. – 2015. 2. Пневмонии: учебное пособие для студентов/ Бараховская Т. В. – 2017. 3. Внебольничная пневмония у детей: распространенность, диагностика, лечение и профилактика: Научно-практическая программа. – 2011. |
Код МКБ-10 J18.1 |
Долевая пневмония — лечение в Москве

Одна из разновидностей этого заболевания – крупозная пневмония. Она имеет свои симптомы и тонкости лечения, которым и посвящена настоящая статья.
Что такое крупозная пневмония
Заболевание представляет собой острое, многофакторное, инфекционно−воспалительное заболевание легких, поражающее долю или сегмент легкого с развитием выпота жидкой части крови в альвеолы с большим количеством белка−фибрина, нарушением проницаемости сосудов и вовлечением в процесс плевры. В научной литературе встречаются такие синонимы заболевания: лобарная пневмония, долевая, сегментарная, фибринозная, плевропневмония.
Причины: возбудители и этиология
Микроорганизмы, вызывающие крупозное воспаление легких:
- Streptococcus pneumoniae;
- Klebsiella pneumoniae;
- Staphylococcus aureus.
Основной возбудитель крупозной пневмонии − Streptococcus pneumoniae. Пневмококк − грамположительная бактерия. Растёт в виде пар на кровяном агаре. Есть 90 серотипов. Их различают по полисахаридам. 1,3,4,7,8,9,12 типы – причины пневмоний у взрослых, а 6,14,19 и 23 − у детей. Мужчины болеют в 1,5 раза чаще, чем женщины.
В альвеолы микроорганизмы попадают через органы дыхания. У всех есть защитные механизмы, препятствующие попаданию инфекционных агентов. Бактерии могут присутствовать в ротоглотке у здоровых людей.

Во время сна происходит вдыхание содержимого ротоглотки, но за счёт работы ресничек эпителия трахеобронхиального дерева, выделяемой слизи, кашлевого рефлекса, клеток альвеол, которые поглощают чужие частицы, и происходит удаление бактерий и вирусов.
Причины нарушения барьерных функций организма:
- нарушение очистительных способностей эпителия органов дыхания;
- дефекты системы легких;
- недостаточная защитная функция белых клеток крови и альвеолярных макрофагов;
- изменение общего и местного иммунитета;
- переохлаждение;
- состояние алкогольного опьянения.
В зоне риска заболеть пневмонией находятся:
- дети до 6 лет, лица преклонного возраста ≥65 лет;
- курильщики;
- лица, употребляющие алкоголь и наркотические вещества,
- люди с хроническими заболеваниями легких, сердца, почек и органов пищеварительного тракта;
- контактирующие с животными, грызунами;
- лица с иммунодефицитом.
Патогенез и стадии долевого воспаления лёгких
В основе возникновения пневмонии лежат 2 фактора:
- Снижение резистентности организма.
- Попадание бактерий в альвеолы.
Микроорганизмы выделяют факторы, повышающие проницаемость сосудистой стенки. Это способствует экссудации и распространению микроорганизмов от одной альвеолы к другой. Остановить их может только плотная плевральная оболочка.
Выделяют следующие стадии крупозной пневмонии:
- Прилива. Она длится от 12 до 72 часов.
- Опеченения. Красного 1-3 суток и серого 2-6 дней.
- Разрешение.
Первая стадия воспаления легких − образуется экссудат с большим содержанием фибрина. В альвеолах много пневмококков. В следующий этап, легочная ткань визуально становится похожей на печень: плотная, безвоздушная. В стадию красного опеченения в содержимом альвеол много эритроцитов, а при сером − эритроциты разрушаются и заменяются лейкоцитами. В фазу разрешения легочная ткань приобретает прежнюю структуру.

Симптомы
Заболевание начинается остро, с очень высокой температуры 39-40 гр С, слабости, сухого кашля, головной боли и дискомфорта в груди. Если плевра диафрагмы входит в воспалительный комплекс, боль может отдавать в различные отделы брюшной полости. Появляются симптомы острого живота.
На вторые сутки кашель усиливается, симптомы интоксикации сохраняются. Мокрота становится грязно−красного цвета (ржавая). Состояние больного тяжелое. Появляется покраснение щеки в соответствии со стороной воспаления, высыпания на губах и крыльях носа в виде пузырьков. Дыхание поверхностное, учащенное 30-40 в минуту. Сердечная деятельность − выраженная тахикардия.
Пораженный участок отстаёт при дыхании. Притупленный тимпанический звук, похож на звон при ударе по пустой керамической вазе, при проведении перкуссии, постукивании пальцами по грудной клетке. При уменьшении воздушности легких перкуторный звук становится тупым, как при постукивании по столу. В легких над пораженным местом выслушивается ослабленное везикулярное дыхание, мягкий шум сходен со звучанием буквы «Ф». Появляются первые признаки крепитации − звук раскрытия альвеол на вдохе, «хруст снега» и шума трения плевры, выслушивается как шелест бумаги.
Объективные симптомы крупозного воспаления легких в стадию разгара:
- при перкуссии грудной клетки над очагом воспаления определяется тупость;
- при выслушивании фонендоскопом хрипов нет, бронхиальное дыхание – шум, как при произношении звука «Х», сохраняется шум трения плевры.
Последняя стадия. В легочные пузырьки поступает воздух. Перкуторно − тимпанический звук. При аускультации − крепитирующие хрипы. При отхождении жидкой мокроты, появляются звучные влажные хрипы, звук как при выдувании воздуха через толстую соломинку в стакан с водой.
Диагностика
Обязательный метод исследования − рентген легких в двух проекциях: боком и спереди или КТ ОГК.
Пневмония считается подтвержденной, если на рентгенограмме пациента выявляется очагово-инфильтративные затемнения в сочетании с двумя и более дополнительными клиническими критериями:
- острое начало с фебрильной температуры;
- продуктивный кашель;
- объективные данные − притупление или тупой звук, бронхиальное или ослабленное везикулярное дыхание, очаг мелкопузырчатых хрипов и/или крепитации;
- лейкоцитоз более 10х109 л и/или палочкоядерный сдвиг в крови больного.
Пневмония выглядят на рентгене следующим образом:
- субтотальные или тотальные тени с одной или обеих сторон;
- средостенье смещается в сторону наибольшего поражения;
- положение куполов диафрагмы изменено;
- полная деформация легочного рисунка;
- корни легких тяжистые.
Для диагностики крупозного воспаления легких проводятся исследования мокроты:
- микроскопия мазков, окрашенных по Граму;
- посев материала на питательную среду (кровяной агар),
- микроскопия мазков по Циль-Нильсену (дифференциальная диагностика с туберкулёзом)
Исследование биологического материала − обязательный диагностический метод при пневмонии. Он позволяет откорректировать антибактериальную терапию. Значимым результатом посева является наличие 106 колониеобразующих единиц (КОЕ)/мл и более.
Результат микроскопии мазков мокроты при крупозной пневмонии зависит от стадии заболевания. При красном опеченении обнаруживается большое количество эритроцитов, высокое содержание лейкоцитов, при сером − лейкоциты во всех полях зрения. В первую и вторую стадию геморрагической экссудации в мокроте много пневмококков. В завершающей фазе определяется детрит − разрушенные лейкоциты и макрофаги.

Лечение
В терапии долевого воспаления легких главную роль играют антибиотики. Их выбор основывается на результатах микробиологических исследованиях мокроты. Но эти процессы занимают в среднем 48 часов, а лечение необходимо начинать в момент подтверждения диагноза. По этим причинам врачи, выбирая антибактериальный препарат, опираются на знания патогенеза крупозной пневмонии и предположительный возбудитель.
Всех больных внегоспитальной пневмонией делят на IV группы, для облегчения выбора тактики их ведения:
- Больные с нетяжелым течением и без сопутствующей патологии.
- Больные с нетяжелым течением с сопутствующей патологией.
- Больные с нетяжелым течением, но неблагоприятным прогнозом.
- Больные с тяжелым течением.
Для определения степени тяжести пневмонии используются «Критерии тяжелой пневмонии (IDSA/ATS)».
Большие критерии:
- выраженная дыхательная недостаточность, требующая ИВЛ;
- септический шок.
Малые критерии:
- ЧДД≥30 в мин.;
- PaO2 /FiO2≤250-фракция кислорода во вдыхаемом воздухе, у здорового человека равна 500;
- мультилобарная инфильтрация − рентгенологический признак, в воспалительный процесс вовлечено более 2−х долей;
- нарушение сознания;
- уремия (остаточный азот мочевины≥20 мг/дл);
- лейкопения (лейкоциты ≤ 4х10 9);
- тромбоцитопения (тромбоциты ≤100х10 9);
- гипотермия (≤36).
1 «большой» критерий или 3 «малых» определяют тяжелую пневмонию, и пациента в обязательном порядке госпитализируют в отделение реанимации и интенсивной терапии.

Принципы лечения крупозной пневмонии:
- купирование интоксикационного синдрома и лихорадки;
- устранение местных воспалительных изменений со стороны нижних дыхательных путей;
- предупреждение развития осложнений.
Первая комбинация препаратов для пациентов 3-й группы−защищенный аминопенницилин/клавулановая кислота для внутривенного ведения и макролид в таблетках. Или цефалоспорин 2-3 поколения (цефуроксим, цефотаксим, цефтриаксон) парентерально (в/в) +макролид в таблетках. При непереносимости препаратов первой линии, используется фторхинолон 3-4 поколения. Если препараты первой линии неэффективны, переходят на вторую− фторхинолон 3-4 поколения для внутривенного ведения или карбапенем.
Другие методы лечения:
- чтобы мокрота легче отходила, используются муколитики: бромгексин, ацетилцистеин;
- для снижения температуры применяются жаропонижающие средства (ибупрофен, парацетамол), при болях при дыхании обезболивающие;
- дезинтоксикационная терапия помогает организму вывести продукты деятельности бактерий;
- проводится лечение сопутствующих заболеваний при их обострении;
- при затяжном течении и медленном разрешении экссудации в легких, применяются иммуномодуляторы;
- антиоксидантная терапия направлена на восстановление структур мембран клеток органов дыхания (витамин Е);
- физиотерапевтические методы включаются при нормализации температуры тела.
Если больной отнесен к 4-ой группе препаратом выбора является защищенный аминопенициллин (или цефалоспорин 3-го поколения) + макролид. Альтернативный препарат, при непереносимости, фторхинолон 3-4 поколония+B-лактам. Второй ряд − карбапенем + фторхинолон 3-4 поколения (или макролид). Антибиотики вводятся только внутривенно.
Проводится коррекция гемодинамических, микроциркулярных нарушений, дезинтоксикационная терапия (физиологический раствор, 5% раствор глюкозы), оксигенотерапия, бронхолитическая терапия. Используются также муколитики, антиоксиданты, жаропонижающие и обезболивающие средства.
По показаниям: кортикостероиды, иммуномодуляторы, антиферментные препараты, бронхоскопия.
Возможные осложнения
Осложнения возникают из−за действия бактериальных токсинов на стенки сосудов. Наиболее опасные из них:
- острая сердечно−сосудистая и дыхательная недостаточность;
- инфекционный токсический шок;
- артериальная гипотензия;
- миокардит;
- экссудативный плеврит;
- абсцедирование.
Для предупреждения осложнений крупозной пневмонии необходимо своевременное применение лекарственных средств, соответствующих этиологии основного заболевания, – антибиотиков. При плеврите, легочной деструкции, пиопневмотораксе требуется хирургическое пособие.
Прогноз и летальность
Для жизни и трудоспособности прогноз благоприятный.
Смертельные случаи происходят в первые 3 дня у 17% лиц из группы риска. Причины − острая дыхательная недостаточность, инфекционно-токсический шок и бактериемия.
Полезное видео
Чем опасно воспаление легких, как не заболеть и как правильно лечиться:
Заключение
Крупозная пневмония в большинстве случаев провоцируется пневмококками. Возникает у ослабленных лиц. Протекает тяжело. Выздоровление происходит при назначении антибиотиков и сопутствующей медикаментозной терапии.
Для профилактики проводится вакцинация детей с рождения до 6 лет. Вакцина Превенар-13 входит в Национальный календарь Российской Федерации с 2014 года.
Также:
крупозная пневмония, лобарная пневмония, фибринозная пневмония, плевропневмония
Версия: Справочник заболеваний MedElement
Категории МКБ:
Долевая пневмония неуточненная (J18.1)
Общая информация
Краткое описание
Долевая пневмония — острое, бактериальное инфекционное заболевание с поражением крупной части или целой доли легкого и его висцеральной плевры.
Ввиду особенностей развития крупозную пневмонию вполне целесообразно рассматривать как более или менее своеобразную, отдельную форму пневмонии, что клинически важно при неуточненном возбудителе.
Период протекания
Минимальный период протекания (дней):
11
Максимальный период протекания (дней):
не указан
Описание:
Длительность протекания заболевания указана для молодых пациентов с неотягощенным фоном.
Этиология и патогенез
Наиболее часто возбудителем крупозной пневмонии являются пневмококки Френкеля-Вексельбаума (до 95%), дипломацилла Фридлендера (Klebsiella pneumoniae), стафилококки, стрептококки, эшерихии (кишечная палочка), смешанная флора.
В развитии классическая долевая пневмония (ДП) проходит четыре стадии. Стадии не проявляются в четкой последовательности, а могут «перекрывать» друг друга.
1. стадия прилива характеризуется утяжелением и покраснением легкого и приобретением им тестоватой консистенции.При микроскопии видны полнокровные легочные сосуды, альвеолярный выпот с единичными нейтрофилами и , нередко, многочисленными бактериями.
2. стадия красного опеченения. пораженная доля ярко-красного цвета, плотная безвоздушнаяи на ощупь напоминает ткань печени. При микроскопии просвет альвеол заполнен эритроцитами, нейтрофилами и фибрином.
3. стадия серого опеченения. Поверхность легких серовато-коричневого цвета , сухая. При микроскопии выявляется распад эритроцитов при сохранном гнойно-фибринозном экссудате с большим количеством с большим количеством нейтрофилов и альвеолярных макрофагов. Из-за различий в соотношении компонентов экссудата стадию серого опеченения рекомендуется подразделять на серое опеченение (серую гепатизацию)
— с равным соотношением фибрина и лейкоцитов (СГ),
— с преобладанием лейкоцитов (СГПЛ),
— с преобладанием фибрина (СГПФ),
— с преобладанием фибрина и альвеолярных макрофагов (СГПФМ).
4. стадия разрешения. Экссудат расплавляется до зернистого полужидкого детрита, который впоследствии частично всасывается в кровь, частично поглощается макрофагами, частично откашливается.
Теоретически считается, что первая стадия продолжается 1-3 дня, вторая и третья — по 3-5 дней, разрешение наступает к 7-11 дню болезни. Но, при патанатомическом исследовании, строгой зависимости процесса от сроков не отмечается.
Фибринозная воспалительная реакция плевры (возникающая в самом начале, в ответ на воспаление паренхимы, при консолидации легочной ткани и достижении ею поверхности легкого) называется фибринозным(крупозным) парапневмоническим плевритом. Как и пневмония, плеврит способен к самостоятельному разрешению, но чаще он организуется, оставляя после себя плотные бляшки на поверхности плевры или соединеительнотканные спайки между плевральными листками.
Эпидемиология
Крупозная пневмония диагностируется практически всегда у взрослых, очень редко – у детей; мужчины заболевают чаще, чем женщины. Распространена крупозная пневмония повсеместно, встречается во всех возрастных группах, однако наиболее часто в 18-40 лет.
Частота случаев крупозной пневмонии колеблется, по данным различных авторов. В прошлом процент крупозной пневмонии составлял от 3 до 15 по отношению ко всем внутренним заболеваниям. Во всех современных исследованиях пневмонии, развившиеся вне стационаров — т.н. «community acquired», рассматриваются суммарно и, в лучшем случае, подразделяются только с учетом выделенной микрофлоры, что резко ограничивает возможность определения истинной частоты крупозной пневмонии. Среди аутопсий в России она составляет от 3 до 6 %.
Отмечается определенная сезонность заболеваемости крупозной пневмонией; большая часть заболеваний наблюдается в периоды с резкими колебаниями метеорологических факторов. Следует отметить, что процент заболеваемости крупозной пневмонией среди других заболеваний легких из года в год уменьшается. Это связано с более ранним началом антибактериальной терапии.
У детей в начале осени встречается наименьшее количество заболеваний, больше всего их бывает весной, иногда в самом начале лета. Крупозные и плюрицентрические пневмонии у детей также как и у взрослых расцениваются как метеоротропные заболевания. Среди мальчиков это заболевание встречается чаще, чем среди девочек.
Факторы и группы риска
— алкоголизм
— плохие материально-бытовые условия
— гипо- и авитаминоз
— плохое питание
— курение
Клиническая картина
Клинические критерии диагностики
-острое начало, озноб, рвота, боли в грудной клетке при вдохе; -цикличность, стойко высокая температура тела, критическое падение температуры;
-отчетливость аускультативных и перкуторных изменений в легких; -«ржавая» или бурая тягучая стекловидная мокрота.
Cимптомы, течение
Заболевание начинается остро, потрясающим ознобом. Среди полного здоровья, обычно во второй половине дня, больной вдруг ощущает резкий холод, начинает дрожать всем телом, зубы у него стучат, чувство тяжелого недомогания заставляет лечь в постель. Озноб длится около получаса и постепенно сменяется сильным жаром. Температура повышается до 39—40°, затем лихорадка принимает постоянный, реже волнообразный характер. Падение температуры обычно критическое; кризис при отсутствии лечения антибиотиками наступает на 7—11-й день и продолжается менее суток. С применением антибиотиков течение крупозной пневмонии может быть оборвано уже в первой фазе. Температура падает до нормы в срок от 2 до 3 дней в 75—80% случаев.
В первые часы заболевания появляется колющая боль в боку, усиливающаяся при дыхании, сухой мучительный кашель. Иногда при нижнедолевой пневмонии боль возникает в области живота, симулируя острый аппендицит, приступ желчнокаменной или почечной колики. Через 2—3 дня болезни появляется густая, вязкая, трудно отделяемая мокрота. Характерно выделение «ржавой» мокроты. Количество ее колеблется от 50 до 100—200 мл в сутки. Больной неспокоен, на щеках лихорадочный румянец (больше на стороне поражения), глаза блестят; заметно движение крыльев носа; около губ и носа часто видно пузырьковое высыпание (herpes).
Дыхание всегда учащено: 30—40 в минуту и более. Оно поверхностно, так как глубокое дыхание болезненно из-за сопутствующего сухого плеврита. При осмотре довольно отчетливо заметно отставание той половины грудной клетки, где расположен воспалительный процесс.
Пальпаторно определяется усиление голосового дрожания в области уплотненной доли легкого. Голосовое дрожание ослабевает при сопутствующем экссудативном плеврите. Данные перкуссии и аускультации зависят от стадии развития воспаления легкого. В первый день заболевания вследствие гиперемии стенок альвеол «перкуторный легочный звук принимает тимпанический оттенок. При выслушивании определяется ослабленное везикулярное дыхание и крепитация (crepitatio indux). Она бывает хорошо слышна на высоте глубокого вдоха, особенно после покашливания. Возникает крепитация вследствие слипания при выдохе и разлипания при вдохе альвеол, покрытых липким экссудатом.
По мере уплотнения легкого соответственно границам пораженной доли определяется тупой тон и бронхиальное дыхание. Нередко можно уловить шум трения плевры. С началом разрешения тупость уменьшается, снова появляется более грубая крепитация (crepitatio redux), выслушиваются мелкопузырчатые хрипы; бронхиальное дыхание постепенно исчезает и заменяется везикулярным.
Бронхофония при крупозной пневмонии усилена. Выявление этого симптома весьма ценно для распознавания очагов воспаления, расположенных в глубине легкого (центральная пневмония).
Поражения других органов.
— У больных крупозной пневмонией развивается тахикардия, нередко наблюдаются аритмии, артериальная гипотония. На электрокардиограмме примерно у 20% больных регистрируется низкий или отрицательный зубец Т во II и III отведениях, смещение сегмента ST. Явления сосудистой недостаточности могут наступить в любой период болезни, но чаще бывает во время кризиса. При развитии миокардита, границы сердечной тупости расширяется, тоны сердца становятся приглушенными и может развиться острый отек легкого. У больного усиливается одышка, лицо становится синюшным, в нижней доле здорового легкого появляются влажные хрипы, затем клокочущие хрипы, слышимые на расстоянии, отхаркивается пенистая розовая мокрота. Во время острой сердечно-сосудистой недостаточности может наступить смерть. При наблюдении за больным крупозной пневмонией следует всегда помнить слова старых врачей: «болеют легкие — опасность со стороны сердца».
— В начале заболевания бывает тошнота и даже рвота. Аппетит резко понижен, язык обложен и сух. Часто наблюдается задержка стула, метеоризм. Нарушается функция печени, что выражается в появлении субиктеричности склер, а иногда и кожи; содержание билирубина в крови повышается.
— Мочеотделение снижено; моча бедна хлоридами (количество их падает с 15—18 до 2—3 г в сутки).
— На высоте заболевания сознание нередко затемнено, могут быть бред, судороги, головная боль, рвота. Больной может пытаться встать с постели и уйти или выпрыгнуть в окно. У лиц, страдающих алкоголизмом, нередко развивается белая горячка. Ранее крупозная пневмония считалась третьей из причин развития психозов у пациентов с инфекционными заболеваниями.
Выделяют несколько особых клинических форм крупозной пневмонии. Атипично крупозная пневмония протекает следующим образом:
— у детей начинается остро, но без озноба, общее состояние тяжелое из-за выраженной интоксикации; часто боли в животе, похожие на приступ аппендицита;
— у стариков характеризуется общим тяжелым состоянием при умеренном подъеме температуры и скудных физикальных данных;
— у алкоголиков наблюдается тяжелое течение с бредом (вплоть до картины белой горячки);
— у больных с верхушечной локализацией — тяжелое течение при весьма скудных физикальных данных. Пневмонией верхней доли чаще болеют дети; для этой формы характерна тяжелая нервная симптоматика (бред, икота, менингизм).
— двустороннее поражение протекает особенно тяжело и молниеносно.
Диагностика
Высокий процент расхождений диагноза (22,4 %) и цифры досуточной летальности (55,3%), по отдельным данным в РФ, свидетельствуют о неудовлетворительном качестве клинической диагностики заболевания на догоспитальном этапе.
Рентгенологическая диагностика. Патогомоничными типичными признаками считаются
— гомогенность инфильтрации доли или сегмента;
— отчетливая плевральная реакция;
— выпуклые границы пораженной доли.
Крупозная пневмония обычно развивается в одном легком (чаще справа) и может захватывать одну, две, три доли или даже быть двусторонней. Иногда при развитии характерной гомогенной пневмонической инфильтрации в проекции доли в контрлатеральном легком визуализируется небольшая очаговая инфильтрация. Данная рентгенологическая «находка» укладывается в клинику крупозной пневмонии и формулировки диагноза не меняет.
Изменения рентгенологической картины в разных стадиях развития долевой пневмонии
|
Стадия. |
Динамика теневой картины |
|
Прилива |
1. Усиление и обогащение легочного рисунка вследствие гиперемии. 2. Расширение тени корня на стороне поражения, с потерей его обычной структуры и последующей гомогенизацией. 3. Прозрачность легочной ткани обычная. 4. Нежное снижение прозрачности легочной ткани. 5. Более высокое, чем в норме, положение купола диафрагмы, со стороны поражения. |
|
Красного и серого опеченения. |
1. Интенсивное снижение прозрачности легочной ткани, прилежащая плевра утолщена, тень корня расширена, гомогенизирована. 2. Корень лёгкого, на стороне поражения расширен, тень его гомогенизирована. 3. Более высокое, чем в норме, положение купола диафрагмы, со стороны поражения. |
|
Стадия разрешения |
1. Уменьшение интенсивности тени пораженного участка, неоднородность структуры затемнения. 2. Фрагментация массива тени, и уменьшение её в размерах. 3. Тень корня расширена, не структурная, гомогенизированная. 4. Легочной рисунок усилен, обогащен, на месте, ранее существовавшего снижения прозрачности легочной ткани. |
|
Остаточные изменения, которые определяются в течение 4 недель после «клинического выздоровления» |
1. Усиление и обогащение легочного рисунка. 2. Расширенная и частично гомогенизированная тень корня лёгкого. |
Абсцедирование. После дренирования скиалогическая картина приобретает характерные черты — на фоне затемнения дифференцирутся полости распада. В некоторых случаях полости распада содержат жидкость и секвестры (лучше дифференцируются на томограммах). До дренирования полостей, об абсцедировании может свидетельствовать «ноздреватость» затемнения, что лучше визуализируется на томограммах. При абсцедирующей пневмонии, в отличие от абсцесса, выявляются несколько полостей и значительный участок инфильтрации, т. е. «пневмонический (инфильтративный) компонент» преобладает над «полостным компонентом».
Экссудативный плеврит. Часто долевая пневмония осложняется экссудативным плевритом. В некоторых случаях «реакция плевры» переходит в выраженный экссудативный плеврит с классическим синдромом «субтотального затемнения» нижнего легочного поля с типичной верхней границей в виде линии Демуазо — Эллис — Соколова, со смещением сердечной тени в противоположную сторону.
Разновидности и особенности течения (по скиалогической картине) некоторых пневмоний.
Массивная пневмония.
1. В стадиях опеченения просветы бронхов (светлые полоски) не визуализируются — они обтурированы фибриновой плёнкой.
2. Интенсивность тени поражения больше в медиальных отделах.
3. Тень «затемнения» однородна на всем протяжении. При проведении дифференциальной диагностики с ателектазом отличительным признаком является — отсутствие «уменьшения в объёме».
Перисциссурит. Эта форма крупозной пневмонии скиалогически отображается в виде синдрома «Затемнения без анатомических границ», при которой участки воспалительной инфильтрации локализуются по ходу междолевых щелей (плевры), по периферии долей и отделены от грудной стенки массивом «не пораженной легочной ткани».
Для перисциссурита характерно:
— чёткий контур по ходу междолевой плевры, нечеткость контуров с интактной легочной тканью;
— визуализация просветов сегментарных и субсегментарных бронхов на фоне инфильтрированной легочной ткани;
— стандартная конфигурация междолевых щелей, что свидетельствует об отсутствии объёмного уменьшения;
— некоторая гомогенизация и расширение тени корня на уровне патологического процесса
КТ показана при резистентности к проводимой терапии и в целях дифдиагностики.
ЭКГ целесообразна для ранней диагностики поражений миокарда.
Спирометрия. При анализировании спирометрических значений имеет место смешанный тип вентиляционных показателей — комбинация рестриктивных и обструктивных процессов, даже если клиническая симптоматика бронхиальной обструкции не наблюдается.
Прочие методы визуализации важны для своевременной диагностики осложнений.
Лабораторная диагностика
Выделение возбудителя. Т.к. этиология заболевания почти исключительно связана с пневмококком, его высеваемость составила 24 %. Бактериоскопически ланцетовидный диплококк определен в 100 % исследований, гистобактериоскопически в 86,2 %. Таким образом бактериоскопия мокроты остается «золотым стандартом» в диагностике этиологии долевой пневмонии.
ОАК. явный нейтрофильный лейкоцитоз до 20- 30х109/л, сдвиг лейкоцитарной формулы влево до юных типов нейтрофильных гранулоцитов и миелоцитов. О значительной патогенности возбудителей болезни и низкой устойчивости иммунитета свидетельствует гиперлейкоцитоз более 40х109/л или лейкопения менее 5х109/л. Часто регистрируют токсическую зернистость нейтрофилов. Количество эозинофилов уменьшается, эозинофилия диагностируется только при тяжелых формах. Часто регистрируют относительный или абсолютный моноцитоз и лимфопения. СОЭ в большинстве случаев значительно повышена. Тяжелые формы характеризуются тромбоцитопенией и геморрагическими высыпаниями
Биохимия.
СРБ — главный значимый биохимический маркер пневмонии. Диагноз пневмонии следует считать вероятным при значении показателя >100 мг/л, а низкий уровень СРБ (<20 мг/л) делает данный диагноз маловероятным. Наряду с этим в сыворотке крови пациентов крупозной пневмонией стремительно нарастает титр других острофазовых соединений — сиаловых кислот, церулоплазмина, фибриногена (>12 мкмоль/л).
При анализе белковых компонентов отмечается увеличение концентрации а2- и у-глобулинов. В острой фазе возрастает концентрация иммуноглобулинов, главным образом IgM. При длительном течении крупозной пневмонии типично уменьшение количества иммуноглобулинов.
ОАМ. протеинурия, уробилинурия, цилиндурия, признаки олигоурии.
Дифференциальный диагноз
Долевую (абсцедирующую) пневмонию необходимо дифференцировать с казеозной пневмонией. Трудности возникают особенно часто при локализации пневмонии в верхних долях, а туберкулезного поражения — в нижних, и связаны с тем, что в начальный период казеозной пневмонии в мокроте еще нет микобактерий туберкулеза, а клинико-рентгенологическая симптоматика этих заболеваний весьма сходна. Однако следует отметить, что у больных туберкулезом легких еще задолго до возникновения заболевания отмечается слабость, потливость и утомляемость. Они предъявляют меньше жалоб, не могут точно назвать день заболевания и подчас вовсе не считают себя больными. Для крупозной пневмонии характерно острое начало с лихорадкой, болью в груди, кашлем, кровянистой мокротой. Туберкулезный инфильтрат отличается отпневмонического более четкими контурами. Как правило, в легких находят петрификаты.
В периферической крови при туберкулезном процессе находят лейкопению и лимфоцитоз, для крупозной пневмониихарактерны выраженный лейкоцитоз со сдвигом влево, значительно ускоренно СОЭ. Положительные туберкулиновые пробы, и особенно обнаружение микобактерий, подтверждают туберкулезный характерпневмонии. В дифференциальной диагностике следует учитывать предрасполагающие, вероятные признаки туберкулеза.
К первой группе факторов относятся частые и длительные простудные заболевания, сахарный диабет, алкоголизм, курение, силикоз, лечение кортикостероидами, ко второй — контакт с больным туберкулезом, ранее перенесенный туберкулез, положительная туберкулиновая проба, отсутствие эффекта от неспецифической противовоспалительной терапии и пр.
ТЭЛА,
Для тромбоэмболии мелких ветвей легочной артерии характерно внезапное, часто приступообразное появление одышки или диспноэ с резкой болью в грудной клетке. Нередко отсроченное (на 3-5 дней) повышение температуры тела без предшествующего озноба. Отсутствие выраженной интоксикации в начале заболевания даже при высокой температуре, кровохаркание с выделением мокроты красноватого цвета. Часто на электрокардиограмме отмечаются, признаки гипертрофии или перегрузки правых отделов сердца при незначительно выраженной инфильтрации или даже при ее отсутствии. Для больных с тромбоэмболией ветвей легочной артерии характерна иктеричность, которая не сопровождается поражением печени. Физикальные методы исследования не специфичны, и не имеют решающего диагностического значения.
Важную роль играет рентгенологическое исследование, при помощи которого удается определить выбухание конуса легочной артерии, резкое расширение корня легкого, регионарное ослабление или исчезновение легочного рисунка и высокое стояние купола диафрагмы на стороне поражения. Спустя несколько суток, можно констатировать признаки инфаркта легкого, проявляющиеся в возникновении затемнения в виде «груши», полосы или «ракеты». Из биохимических показателей имеет значение повышение уровня лактатдегидрогеназы и билирубина.
Долевую пневмонию целесобразно дифференцировать с очагово-сливной бронхопневмонией (J18.0) для которой характерны связь с респираторными заболеваниями, более постепенное, размытое начало, отсутствие цикличности в клиническом течении, наличие очагов и отсутствие характерных долевых и плевритных изменений на рентгенограмме, слизистый или слизисто-гнойный характер мокроты..
Осложнения
Осложнения чаще наблюдаются со стороны органов дыхания (плеврит, иногда гнойный, хроническая пневмония, абсцесс легкого), значительно реже — со стороны других органов (нефрит, гепатит, менингит, перикардит). Среди легочных осложнений, наиболее частыми были нагноения (30,9 %), поражения сосудов (21,1 %), экссудативный плеврит (19,1 %). Важными внелегочными осложнениями были менингит (11,2 %), кровоизлияния в надпочечники (4,6 %), перикардиты и эндокардиты с поражением аортального клапана (3,3 %). Танатогенетически значимыми в целом из осложнений были изменения в сердце (33,5 %), почках (34,2 %).
Лечение
1. Прогностически очень важным является быстрое, не позже 4 ч после постановки диагноза, начало антимикробной терапии.
2. С целью улучшения эффективности терапии следует разделять пациентов на группы по возрасту (моложе и старше 65 лет) и по тяжести протекания пневмонии (возможно использование шкал PORT,CURB-65/CRB-65 определяющих также прогноз и место лечения).
3. Наиболее активными антипневмококковыми β -лактамами остаются карбапенемы. Высокая чувствительность пневмококков сохраняется также к действию цефепима, цефтриаксона и цефотаксима. Среди пероральных β-лактамных антибиотиков максимальной активностью в отношении S.pneumoniae обладает амоксициллин. Использование цефуроксима при лечении пневмонии с бактериемией, вызванной штаммами пневмококка, нечувствительными к пенициллину, как показали результаты исследований, ассоциируется с увеличением смертности пациентов.
4. Сохраняет свою значимость парентеральная антибактериальная терапия бензилпенициллином. Результаты исследований, на которые ссылаются европейские эксперты, свидетельствуют об эффективности использования бензилпенициллина (3,2 млн ЕД 6 раз в сутки) и цефалоспоринов III поколения (цефтриаксон 1г/2 раза в сутки и цефотаксим 2 г /4 раза в сутки) для лечения экстраменингеальных пневмококковых инфекций, вызванных штаммами возбудителя с МПК (минимальной подавляющей концентрацией) пенициллина ≤8 мг/л. Применение пероральных цефалоспоринов при пневмококковых инфекциях, вызванных штаммами с МПК пенициллина ≥2 мг/л, является нецелесообразным.
5. При аллергии на бета-лактамы целесообразно назначение «респираторных» фторхинолонов, которые сохраняют высокую эффективность: частота выявления устойчивости к препаратам данной группы в европейских странах составляет около 1%.
6. Доксициклин не рекомендован в связи с высокой резистентностью к нему на территории РФ (до 22%).Данные мониторинга устойчивости S. pneumoniae к АМП в европейских странах, полученные в рамках исследования EARSS ( European Antimicrobial Resistance Surveillance System), свидетельствуют о широком распространении штаммов пневмококка, резистентных к пенициллину и эритромицину ( до 47% в некоторых странах Европы).
7. Таким образом препаратами первой линии при нетяжелом течении и невыявленном возбудителе являются
Аминопенициллин ± макролид
Ингибиторозащищенный аминопенициллин ± макролид
Цефотаксим или цефтриаксон ± макролид
Левофлоксацин
Моксифлоксацин
Бензилпенициллин ± макролид
Высокая чувствительность пневмококка к пенициллинам и цефафалоспоринам позволяет использовать эти антибиотики в качестве диагностического теста. Их назначение в 2/3 случаев пневмококковой пневмонии приводит к нормализации температуры тела в течение 3 дней, резкому снижению интоксикации и лейкоцитоза в периферической крови. У 1/3 больных такое лечение малоэффективно, нормализация температуры тела происходит только через 6-7 дней. Обычно это наблюдается при поражении более чем одной доли легкого либо у лиц, страдающих алкоголизмом или сопутствующими заболеваниями (ИБС, хронические обструктивные болезни легких, гепатит). Тяжелая долевая пневмония стабилизируется в среднем через 3-5 дней на фоне адекватного антибактериального лечения. Критерии стабилизации — снижение температуры тела менее 38 °С; ЧД менее 25 /мин; САД более 90 мм рт. ст., ЧСС менее 100 уд/мин; способность принимать пищу; нормальная сфера сознания.
Прогноз
Зависит от наличия и тяжести осложнений, преморбидного фона, возраста. В целом прогноз благоприятен. Прежнее резкое снижение уровня смертности на фоне ранней массивной антибактериальной терапии теперь стабилизировалось на цифрах 3-6% в молодой группе пациентов и даже имеет тенденцию к повышению в группе пожилых пациентов с тяжелым течением ДП до 15-30%. Конкретные данные существенно разнятся. В Соединенных Штатах между 1999-2007 было зарегистрировано 14 121 смертей , где подрубрика J18.1 была указана в качестве основной причины смерти.
Критерии тяжести, определяющие повышенный риск летального исхода.
— возраст страше 65 лет,
— наличие сопутсвующих заболеваний,
— состояние после спленэктомии,
— хронический алкоголизм,
— нарушение интеллектуально-мнестического статуса
— ЧДД>30/мин, АД сист<90 мм.рт.ст., АДдиаст<60 мм.рт.ст., Т>38,3C
— метастатические (экстрапульмональные) очаги инфекции
— количество лейкоцитов в периферической крови <4000/мкл или >30 000/мкл
— почечная недостаточность
— PaO2 < 60 mmHg, PaCO2> 50 mm Hg при дыхании комнатным воздухом,
— многодолевое или двусторонее поражение, значительный плевральный выпот, формирование очагов деструкции
— необходимость респираторной поддержки,
— метаболический ацидоз,
— коагулопатия потребления,
— функциональная недостаточность внутренних органов.
Госпитализация
В экстренном порядке в отделение терапии, пульмонологии, интенсивной терапии.
Критериями для перевода в ОИТ взрослых пациентов служат:
— ЧДД>30/min
— необходимость проведения ИВЛ
— двусторонняя или многодолевая пневмония с быстрым прогрессом рентгенологических признаков в течение 48 часов,
— септический шок,
— необходимость применения вазопрессоров для поддержания АД,
— тяжелая ДН (Pao2/Fio2 < 250)
— острая почечная недостаточность
— диурез < 30 мл/час
Довольно часто (до 50 % случаев) долевая пневмония не распознается при жизни или больные поздно госпитализируются (до 60 %).
Профилактика
Крупозная пневмония не оставляет после себя иммунитета. С целью специфической профилактики пневмококковой ВП с вторичной бактериемией применяют 23-валентную вакцину, содержащую очищенные капсулярные полисахаридные антигены S.pneumoniae (категория доказательств А).
Вакцинация рекомендуется лицам с высоким риском развития пневмококковых инфекций, включая лиц в возрасте старше 65 лет, а также пациентов в возрасте от 2 до 64 лет с определенными заболеваниями внутренних органов (хронические заболевания сердечно-сосудистой системы, хронические заболевания легких, сахарный диабет, алкоголизм, хронические заболевания печени и др.).
Ревакцинации подлежат лица в возрасте старше 65 лет, если первая вакцинация проводилась, по крайней мере, 5 лет назад, и в тот период они были моложе 65 лет. .
Информация
Источники и литература
-
- —
-
Дамианов И. Секреты патологии /перевод с англ. под ред. Коган Е. А., М.:2006
- —
Информация
1. Современная характеристика крупозной пневмонии по материалам паталогоанатомических вскрытийтема диссертации и автореферата по ВАК 14.03.02, кандидат медицинских наук Свистунов, Владимир ВладимировичНаучная библиотека диссертаций и авторефератов disserCat
http://www.dissercat.com/content/sovremennaya-kharakteristika-krupoznoi-pnevmonii-po-materialam-patalogoanatomicheskikh-vskry#ixzz2G3AtK8JF
2
. http://pharma-it.ru/vnbolezni/dyhaniye/180-krupoznaya-pnevmoniya.html
3. http://www.journey-onco.com/index.php?option=com_content&view=article&id=47:2011-04-14-16-39-40&catid=4:2011-03-01-18-45-57&Itemid=5
4. http://www.radiomed.ru/publications/osnovy-ogk-pnevmonii-rentgenodiagnostika-pnevmonii
5. Визер В.А.. Лекции по терапии, 2011
6.
Рекомендации по ведению взрослых пациентов с инфекциями нижних дыхательных путей
(По материалам согласительных рекомендаций Европейского респираторного общества и Европейского общества клинической микробиологии
и инфекционных заболеваний, 2011 г.)
А.И. Синопальников,А.Г. Романовских Российская медицинская академия последипломного образования, Москва
Клиническая микробиология и антимикробная химиотерапия 2012, Том 14, № 1
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Пневмония
Определение. Пневмонии – это группа различных по этиологии, патогенезу и морфологической характеристике острых очаговых инфекционно-воспалительных заболеваний легких с преимущественным вовлечением в патологический процесс респираторных отделов, собязательным наличием внутриальвеолярной воспалительной экссудации, выявляемой при физикальном и / или инструментальном исследовании.
Поскольку пневмонии являются острыми инфекционными заболеваниями, то очевидно, что определение «острая» перед диагнозом «пневмония» является излишним, тем более что термин «хроническая пневмония» практически вышел из употребления.
В Международной классификации болезней, травм и причин смерти 10-го пересмотра (1992 г.) (МКБ-10) пневмонии четко обособлены от других очаговых воспалительных заболеваний легких неинфекционного происхождения. Из рубрики «пневмония» исключены заболевания, вызываемые физическими (например, лучевой пневмонит) или химическими (например, так называемая бензиновая пневмония) факторами, а также имеющие аллергическое (эозинофильная пневмония) или сосудистое (инфаркт легкого на почве тромбоэмболии ветвей легочной артерии) происхождение.
Воспалительные процессы в легких, вызываемые облигатными патогенами бактериальной или вирусной природы, рассматриваются в рамках соответствующих нозологических форм (ку-лихорадка, чума, брюшной тиф, корь, краснуха, грипп и др.) и также исключены из рубрики «пневмония». Особенно важным является разграничение вирусных респираторных инфекций и собственно пневмонии. Вирусные респираторные инфекции, и прежде всего эпидемический грипп, безусловно, являются ведущим фактором риска развития воспаления легких. Однако вызываемые вирусами патологические изменения в легочной ткани называть пневмонией не следует. Более того, их необходимо четко отграничивать от пневмонии, поскольку подход к лечению этих двух состояний принципиально различен. С этой точки зрения представляется не вполне удачным еще используемый термин «вирусно-бактериальная пневмония», поскольку собственно бактериальная пневмония качественно отличается от чаще всего встречающегося интерстициального вирусного поражения легких.
Актуальность. Широкая распространенность заболевания, ошибки в диагностике и терапии, высокие показатели летальности обусловливают актуальность проблемы. Частота пневмоний составляет 5—20 случаев на 1000 человек, причем заболеваемость наиболее высока среди лиц пожилого и старческого возраста. Летальность составляет 5 %, а у пожилых пациентов и при тяжелом течении пневмонии достигает 20 %.
Диагностика пневмонии нередко вызывает затруднения, и у 30–40 % заболевших диагноз устанавливают лишь в конце первой недели болезни, обычно по результатам рентгенологического исследования. Диагностические ошибки достигают 20 %.
Классификация. Клинико-морфологическая классификация пневмоний предусматривает выделение очаговой и долевой пневмонии. При очаговой пневмонии (синоним: бронхопневмония) воспалительный процесс захватывает отдельные участки легочной ткани – альвеолы и смежные с ними бронхи. Долевая пневмония (синоним: крупозная пневмония, сопровождающаяся крупом, то есть дыхательной недостаточностью) характеризуется быстрым вовлечением в процесс всей доли легкого и прилежащего участка плевры и высоким содержанием фибрина в альвеолярном экссудате.
Классификация, наиболее полно отражающая особенности течения пневмонии и позволяющая обосновать этиотропную (антибактериальную) терапию, построена по этиологическому принципу. Этот принцип положен в основу классификации пневмонии, представленной в МКБ-10. Однако отсутствие у 20–30 % больных продуктивного кашля, невозможность выделения культуры внутриклеточных возбудителей при использовании стандартных диагностических подходов, выделение культуры возбудителя лишь спустя 48–72 ч от момента взятия материала, трудности в разграничении «микроба-возбудителя» и «микроба-свидетеля», распространенная практика приема антибактериальных препаратов до обращения за медицинской помощью объясняют отсутствие этиологического диагноза у 50–70 % больных и делают невозможным широкое практическое использование этиологической классификации пневмонии.
В настоящее время наибольшее распространение получила классификация, учитывающая условия (микробиологическое окружение), в которых развивалось заболевание, особенности инфицирования легочной ткани, а также состояние иммунологической реактивности организма больного. Правильный учет перечисленных факторов позволяет со значительной долей вероятности предсказать этиологию заболевания. В соответствии с этиопатогенетической классификацией выделяют следующие виды пневмонии:
1. Внебольничная (приобретенная вне лечебного учреждения) пневмония (синонимы: домашняя, амбулаторная).
2. Нозокомиальная (приобретенная в лечебном учреждении) пневмония (синонимы: госпитальная, внутрибольничная).
3. Аспирационная пневмония (аспирация в дыхательные пути содержимого желудочно-кишечного тракта в результате рвоты или регургитации).
4. Пневмония у лиц с тяжелыми дефектами иммунитета (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия).
Наиболее практически значимым является подразделение пневмоний на внебольничные (внебольнично приобретенные) и нозокомиальные (внутрибольничные). Необходимо подчеркнуть, что такое подразделение никак не связано с тяжестью течения заболевания, а основным и единственным критерием разграничения является то микробиологическое окружение, в котором развилась пневмония. Разделение пневмоний на внебольничные и нозокомиальные (госпитальные) близко к ранее распространенному делению пневмонии на «первичную» и «вторичную».
Этиология. Причина возникновения пневмонии – поражение патогенным возбудителем респираторных отделов легких. Спектр возбудителей зависит от типа пневмонии.
Этиология внебольничной пневмонии непосредственно связана снормальной микрофлорой, колонизирующей верхние дыхательные пути. Среди многочисленных микроорганизмов лишь некоторые обладают повышенной вирулентностью и способны при попадании в нижние дыхательные пути вызывать воспалительную реакцию. Такими типичными возбудителями являются: пневмококк – Streptococcus pneumoniae (30–95 % по разным регионам), Haemophilus influenzae и Moraxella catarrhalis. Определенное значение в этиологии имеют атипичные (внутриклеточные) микроорганизмы, на долю которых в сумме приходится до 25 % случаев заболевания: Chlamydia pneumoniae, Mycoplasma pneumoniae, Legionella pneumophila. К редким возбудителям относится Staphylococcus aureus, еще реже – энтеробактерии. У лиц старше 65 лет и / или страдающих сопутствующими заболеваниями возбудителями внебольничной пневмонии могут быть: Staphylococcus aureus, Klebsiella pneumoniae, Enterobacter spp., Escherichia coli, Proteus spp., Serratia spp. Следует отметить и возможную этиологическую роль вирусов, в частности вирусов гриппа, в период эпидемии. В 20–30 % случаев этиологию пневмоний установить не удается.
Этиологию госпитальной пневмонии, прежде всего в блоках интенсивной терапии, чаще связывают с грамотрицательной флорой: Pseudomonas aeruginosa, Klebsiella spp., Enterobacter spp., а также E. coli, Proteus spp., Acinetobacter spp. и Serratia marcescens. Из грамположительной микрофлоры – Staphylococcus aureus и Streptococcus pneumoniae. В последние годы отмечается увеличение удельного веса в этиологической структуре госпитальных пневмоний анаэробов (в основном Peptostreptococcus) и грибов рода Candida. Существенной проблемой является полирезистентность возбудителей к антибактериальным средствам.
Аспирационная пневмония часто бывает вызвана неклостридиальными облигатными анаэробами и / или их сочетанием с аэробной грамотрицательной микрофлорой, обитающей в полости рта.
Пневмония у лиц симмунодефицитом может быть вызвана цитомегаловирусом, простейшими (Pneumocystis carinii), патогенными грибами, атипичными микобактериями, а также другими микроорганизмами. Следует помнить, что одним из легочных маркеров ВИЧ-инфекции является микобактерия туберкулеза.
Факторы риска развития внебольничной пневмонии:
– переохлаждение;
– недавно перенесенная ОРВИ;
– почечная недостаточность;
– сердечно-сосудистые заболевания в стадии декомпенсации;
– ХОБЛ и другие хронические заболевания органов дыхания (бронхоэктазы, муковисцидоз);
– курение;
– пребывание в домах престарелых;
– несанированная полость рта;
– эпидемия гриппа;
– внутривенные инъекции у наркозависимых людей;
– контакт с кондиционерами, увлажнителями воздуха, системами охлаждения воды;
– иммунодефицитные состояния при:
а) сахарном диабете;
б) хроническом алкоголизме;
в) злокачественных заболеваниях;
д) дисбактериозе кишечника.
Факторы риска госпитальной пневмонии:
– хирургические вмешательства на органах грудной клетки и брюшной полости (послеоперационная пневмония);
– госпитализация в отделение интенсивной терапии (пневмония у больных блока интенсивной терапии);
– искусственная вентиляция легких (респиратор-ассоциированная пневмония);
– длительное пребывание в стационаре перед операцией.
Факторы риска аспирационной пневмонии. Аспирации в дыхательные пути содержимого желудочно-кишечного тракта в результате рвоты или регургитации способствуют:
– нарушение сознания;
– психическая заторможенность, вызванная метаболической энцефалопатией;
– судорожный приступ;
– заболевания ЦНС;
– продолжительный наркоз;
– рефлюкс-эзофагит.
Патогенез. Противоинфекционную защиту нижних дыхательных путей осуществляют механические факторы (аэродинамическая фильтрация, разветвление бронхов, надгортанник, кашель и чиханье, колебательные движения ресничек мерцательного эпителия слизистой оболочки бронхов), а также клеточные гуморальные механизмы неспецифического и специфического иммунитета. Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов макроорганизма, так и массивность дозы микроорганизмов и / или их повышенная вирулентность. Можно выделить четыре патогенетических фактора, обусловливающих развитие внебольничной пневмонии:
1) аспирация секрета ротоглотки;
2) вдыхание аэрозоля, содержащего микроорганизмы;
3) гематогенное распространение микроорганизмов из внелегочного очага инфекции при эндокардите трикуспидального клапана, септическом тромбофлебите вен таза;
4) непосредственное распространение инфекции из соседних пораженных очагов (например, абсцесс печени) или в результате инфицирования при проникающих ранениях грудной клетки.
Основными являются два первых механизма. Аспирация содержимого ротоглотки – основной путь инфицирования респираторных отделов легких, а значит, и основной патогенетический фактор развития внебольничной пневмонии. В нормальных условиях ряд микроорганизмов (например, Str. pneumoniae) может колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными. Микроаспирация секрета ротоглотки – физиологический феномен, наблюдающийся у 70 % здоровых лиц преимущественно во время сна. Однако кашлевой рефлекс, мукоцилиарный клиренс, антибактериальная активность альвеолярных макрофагов и секреторных иммуноглобулинов обеспечивают элиминацию инфицированного секрета из нижних дыхательных путей и их стерильность.
При повреждении механизмов самоочищения трахеобронхиального дерева, например, при вирусной респираторной инфекции, когда нарушается функция ресничек эпителия бронхов и снижается фагоцитарная активность альвеолярных макрофагов, создаются благоприятные условия для развития внебольничной пневмонии. В отдельных случаях самостоятельным патогенетическим фактором может стать массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов.
Менее распространен механизм развития пневмонии через ингаляцию микробного аэрозоля, что бывает в помещениях скондиционированием воздуха. В этом случае нижние дыхательные пути нередко оказываются инфицированы облигатными возбудителями, например Legionella spp.
Еще меньшую частотность имеет гематогенное (например, Staphylococcus spp.) и непосредственное распространение возбудителя из очага инфекции.
Нарушение в одном или нескольких факторах защиты, указанных выше, вследствие заболевания или медикаментозного вмешательства может привести к развитию госпитальной пневмонии путем аспирации флоры из рото– и носоглотки (наиболее распространенный механизм). Реже путем ингаляции инфицированных аэрозолей (при нарушении фильтрационной функции верхних дыхательных путей и мукоцилиарного клиренса) или за счет вторичной бактериемии (чаще при хирургической инфекции, при наличии постоянного сосудистого катетера). Последний путь инфицирования легких особенно характерен для S. aureus, Enterobacteriaceae, P. aeruginosa, а также при иммунодефицитных состояниях.
Аспирационному пути заражения при госпитальной пневмонии может предшествовать колонизация желудка и ротоглотки грамотрицательной эндогенной и экзогенной (через контакты) флорой. Этот процесс может начаться уже через 48 ч после поступления больного в стационар. Дальнейшее его развитие зависит от тяжести основного заболевания и сроков госпитализации. Среди многих факторов, способствующих колонизации, следует выделить применение антибактериальных препаратов, подавляющих нормальную микрофлору верхних дыхательных путей с ее антагонистической защитной функцией, тем самым благоприятствуя заселению данного биотопа не свойственными ему микроорганизмами. Эндотрахеальная интубация и трахеостомия предрасполагают к колонизации бактерий из-за нарушения надгортанного и кашлевого рефлексов и повреждения слизистых трахеи и бронхов. Применение ингибиторов протонной помпы (омепразола, эзомепразола и др.), Н2-гистаминоблокаторов или антацидов ведет к повышению рН желудка, что способствует его колонизации грамотрицательной флорой. Тяжесть заболевания, недоедание, иммуносупрессия также ведут к колонизации за счет нарушения клеточного и гуморального иммунитета.
Одним из важнейших этапов развития инфекции является адгезия микроорганизмов на компетентных клетках хозяина. После свершения адгезии и колонизации верхних дыхательных путей условно-патогенной флорой дальнейшее проникновение микробов в нижележащие отделы дыхательного тракта происходит путем их аспирации, которой способствуют нарушение сознания больных, интубация, кормление через зонд. Эндотрахеальное всасывание скопившихся на стенках трубок бактерий тоже может способствовать их проникновению в нижние дыхательные пути.
Клинические проявления пневмонии
Субъективные признаки:
1. Признаки поражения дыхательной системы: одышка, кашель (чаще сотделением мокроты), боль в грудной клетке, связанная с дыханием, кровохарканье.
2. Проявления интоксикационного синдрома: лихорадка, потливость, слабость, миалгии, анорексия, тахикардия.
Объективные признаки:
1. Изменение общего состояния – от удовлетворительного до тяжелого.
2. Изменения сознания – от ясного до спутанного (бред).
3. Изменения положения больного – при наличии плевральных болей пациент лежит на стороне поражения.
4. Изменения кожи – наблюдаются цианоз или бледность, горячая на ощупь, гипергидроз.
5. Изменения со стороны грудной клетки – пораженная сторона отстает при дыхании, ЧДД увеличена, голосовое дрожание усилено, при наличии плеврального выпота ослаблено.
6. Перкуторные феномены – укорочение (тупость) перкуторного тона над пораженным участком легкого.
7. Аускультативня картина – дыхание ослабленное везикулярное или бронхиальное, звучные мелкопузырчатые хрипы или крепитация.
8. Изменения со стороны сердечно-сосудистой системы. Границы сердца неизмененные. При обширной инфильтрации или пневмонии на фоне ХОБЛ появление признаков перегрузки правых отделов сердца:
1) эпигастральная пульсация;
2) набухание шейных вен;
3) тахикардия;
4) акцент II тона на a. pulmonalis.
Критерии диагноза внебольничной пневмонии. С практической точки зрения под внебольничной пневмонией следует понимать острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекционного поражения нижних дыхательных путей (лихорадка, кашель, отделение мокроты, возможно гнойной, боли в груди, одышка) и рентгенологическими признаками «свежих» очагово-инфильтративных изменений в легких при отсутствии диагностической альтернативы.
Под внебольничными условиями понимаются условия развития пневмонии вне стационара, диагностированной в течение первых 48 ч от момента госпитализации, или условия развития пневмонии у пациента, не находившегося в домах сестринского ухода или отделениях длительного медицинского наблюдения более 14 сут.
Диагноз «внебольничная пневмония» ставится при наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и по крайней мере двух клинических признаков из числа следующих:
1) острая лихорадка в начале заболевания (t > 38,0 °C);
2) кашель;
3) мокрота;
4) боль в груди, связанная с дыханием;
5) одышка;
6) фокускрепитации и / или мелкопузырчатых хрипов, жесткое бронхиальное дыхание, укорочение перкуторного звука;
7) лейкоцитоз > 10?109/л и / или палочкоядерный сдвиг (> 10 %).
Необходимо учитывать также особенности клинического течения внебольничной пневмонии в зависимости от ее этиологии. Для пневмококковой внебольничной пневмонии характерны: острое начало, высокая лихорадка, боли в груди; для легионеллезной – диарея, неврологическая симптоматика, при тяжелом течении заболевания нередко нарушения функции печени; для микоплазменной – мышечные и головные боли, симптомы поражения инфекцией верхних дыхательных путей.
Критерии диагноза госпитальной пневмонии. Госпитальной (нозокомиальной) пневмонией называют внутрибольничное, клинически распознаваемое микробное заболевание, возникающее через 48 ч и более после поступления больного в стационар. Причем при постановке диагноза необходимо исключить возможность затяжного течения заболевания или его инкубационный период. Следует помнить, что осложнения или затяжное течение заболевания, уже имевшегося у пациента на момент поступления в больницу, не считается внутрибольничной инфекцией, если симптомы и / или результаты обследования не указывают на смену микробного возбудителя.
Следует отметить, что, как правило, госпитальная пневмония развивается на фоне имеющейся у пациента тяжелой сопутствующей патологии, сопровождающейся серьезными обменными, циркуляторными нарушениями или иммунодефицитом. К заболеваниям и состояниям, способствующим развитию инфекционных осложнений в стационаре, в том числе пневмонии, относятся: хронические бронхолегочные заболевания, онкологические заболевания, сахарный диабет, цирроз печени, хроническая почечная недостаточность, застойная сердечная недостаточность, ВИЧ-инфекция, длительный прием пациентами ГКС и цитостатиков, злоупотребление алкоголем и наркотиками.
Критерии диагностики тяжелого течения пневмонии
1. Общее состояние больного: цианоз, спутанное сознание, бред, температура тела выше 39 °С.
2. Дыхательная недостаточность: выраженная одышка (от 30 мин и более), парциальное давление кислорода менее 60 мм рт. ст. при спонтанном дыхании (насыщение менее 90 %).
3. Сердечно-сосудистая недостаточность: тахикардия, не соответствующая степени выраженности лихорадки; артериальная гипотензия (АД систолическое ниже 100 мм рт. ст., АД диастолическое ниже 60 мм рт. ст.).
4. Результаты инструментальных и лабораторных исследований: гиперлейкоцитоз свыше 25 · 109/л или лейкопения менее 4 · 109/л; рентгенографические признаки двусторонней или многодолевой пневмоний, плеврального выпота; повышение в несколько раз по отношению к норме уровня креатинина и трансаминазы.
Обязательные исследования для пациентов с внебольничной пневмонией при лечении в амбулаторных условиях
1. Рентгенографическое исследование грудной клетки в двух проекциях.
Рентгенография помогает не только диагностировать пневмонию, но и судить о динамике заболевания и выявлять такие осложнения, как абсцесс или экссудативный плеврит. По изменениям на рентгенограмме (по степени инфильтрации, наличию или отсутствию плеврального выпота и т. д.) можно определить степень тяжести заболевания и максимально точно подобрать антибактериальную терапию. Однако следует помнить, что в самом начале болезни, при дегидратации, тяжелой нейтропении, а также при пневмонии пневмоцистной этиологии изменения в рентгенограмме могут отсутствовать.
2. Общий анализ крови.
Пневмонию диагностируют при лейкоцитозе до 10–12 · 109/л со сдвигом лейкоцитарной формулы влево на фоне увеличения СОЭ; лейкоцитоз более 25 · 109/л или лейкопения спреобладанием молодых форм указывают на неблагоприятный прогноз заболевания.
В стационарных условиях лечения больных пневмонией обязательными также являются:
1. Иследование мочи – протеинурия на фоне лихорадки и интоксикации.
2. Исследование мокроты – микроскопия мазка, окрашенного по Граму.
3. При подозрении на иммунодефицит – исследование иммунного статуса.
Дополнительные методы исследования:
1. Рентгенотомография, компьютерная томография.
2. Микробиологическое исследование мокроты, плевральной жидкости, мочи и крови, включая микологическое исследование при продолжающемся лихорадочном состоянии, подозрении на сепсис, туберкулез, суперинфекцию, СПИД.
3. Серологическое исследование на внутриклеточные микроорганизмы (хламидии, микоплазма, легионелла) при подозрении на «атипичную» пневмонию.
4. Биохимическое исследование крови при тяжелом течении пневмонии спроявлениями почечной, печеночной недостаточности, у больных с тяжелой сопутствующей патологией.
5. Цито– и гистологическое исследование легочной ткани в группе риска по онкологическим заболеваниям.
6. Фибробронхоскопия, возможно, с биопсией.
7. Ультразвуковое исследование сердца и органов брюшной полости при подозрении сепсиса или бактериального эндокардита.
8. Изотопное сканирование легких и ангиопульмонография при подозрении на тромбоэмболию легочной артерии (ТЭЛА).
Этиологическая диагностика пневмоний, являющаяся гарантией успешной терапии, обычно основывается на бактериологическом исследовании мокроты, которое не всегда информативно. Наиболее доказательным подтверждением диагноза является выделение возбудителя из крови, однако посевы крови могут быть положительными только при бактериемии и при условии, что кровь на стерильность взята до начала химиотерапии.
На результаты серологических исследований, которые используются для этиологической расшифровки микоплазменных, хламидийных и легионеллезных инфекций, проводимое лечение не влияет. Специфические антитела к этим возбудителям определяются с помощью реакции непрямой иммунофлюоресценции (РНИФ) или более современных методик: теста ELISA (антитела к микоплазме и хламидиям) и определение антигена в моче (легионелла). Ни один из перечисленных методов (кроме определения антигена легионеллы в моче) не обеспечивает расшифровку возбудителя в ранние сроки. Поэтому серологические исследования имеют больше эпидемиологическое, чем клиническое значение.
К сожалению, доказательно уточнить этиологию не удается почти у половины больных пневмонией.
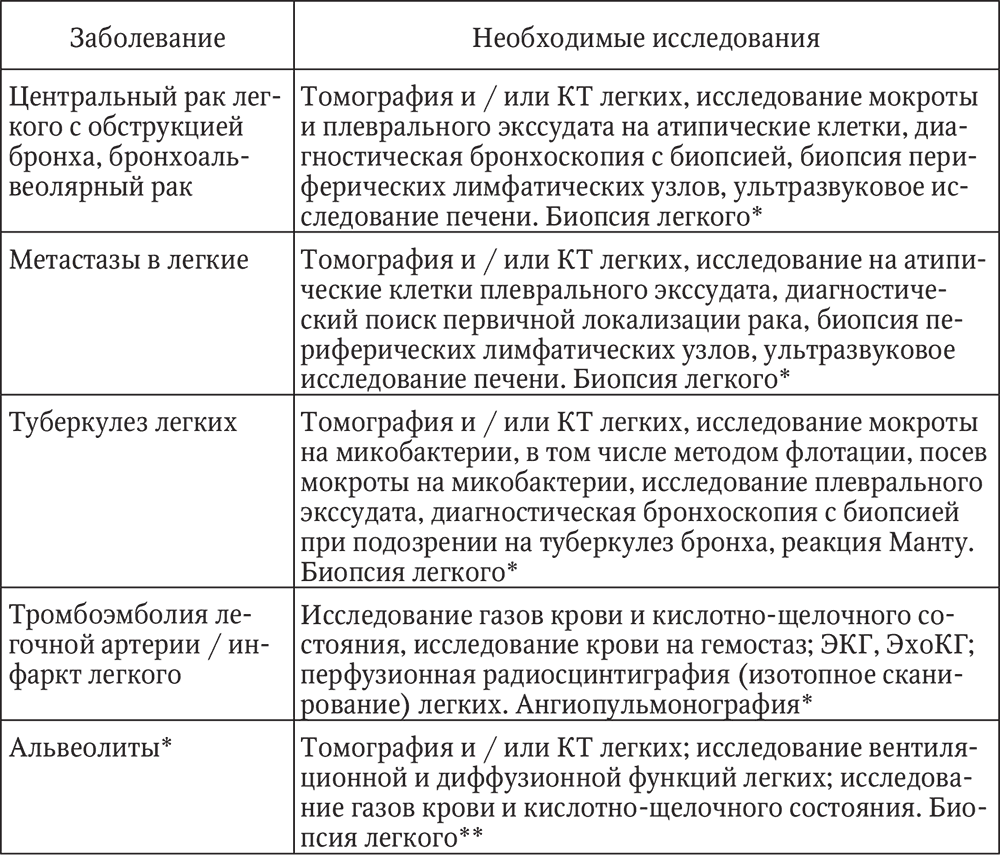
Дифференциальная диагностика пневмоний. Следует учитывать, что пневмония, плохо поддающаяся лечению, может оказаться туберкулезом легких (табл. 1), онкологическим (бронхогенный или бронхоальвеолярный рак, лимфома) или иммунологическим заболеванием (васкулиты, альвеолиты, эозинофильная пневмония, альвеолярный протеиноз), а также сердечно-сосудистой патологией (застойная сердечная недостаточность и тромбоэмболия легочной артерии).
Таблица 1
Дифференциальная диагностика пневмоний
* Подробно см. раздел «Интерстициальные болезни легких».
** Исследования проводятся при невозможности установить диагноз другими методами.
Осложнения при пневмониях:
1. Плевральный выпот (см. раздел «Плеврит»).
2. Эмпиема плевры (см. раздел «Плеврит»).
3. Деструкция, абсцедирование легочной ткани (см. раздел «Абсцесс и гангрена легкого»).
4. Острый респираторный дистресс-синдром.
5. Острая дыхательная недостаточность.
6. Септический шок.
7. Вторичная бактериемия, сепсис, гематогенный очаг отсева.
8. Перикардит, миокардит.
9. Нефрит и другие.
При этом особое значение (с точки зрения планируемой антибактериальной терапии) имеют гнойно-деструктивные осложнения заболевания.
Выбор места лечения больного внебольничной пневмонией. Подавляющее число взрослых больных внебольничной пневмонией может с успехом лечиться на дому. Разделение больных на амбулаторных, которых можно лечить в амбулаторно-поликлинических условиях, и стационарных, кто в силу тяжести основного заболевания или социальных условий нуждаются в госпитализации, является принципиально важным. В связи с этим особое значение приобретают показания к госпитализации, которые выстраиваются на основе прогностических шкал. Наиболее доступными и простыми являются прогностические шкалы CURB-65 / CRB-65 (модифицированная шкала Британского торакального общества) (табл. 2).
Таблица 2
Параметры прогностической шкалы CURB-65 / CRB-65
* Отсутствует в шкале CRB-65.
Шкала CRB-65 более приемлема для амбулаторного врача, так как не требует измерения уровня азота мочевины крови. Минимальное число баллов по данной шкале составляет 0 (летальность 1,2 %), максимальное – 4 и 5 (летальность 31 %). При 1–2 баллах летальность повышается до 8 %, потому наличие одного из указанных клинических признаков может являться показанием к госпитализации пациента.
Вопрос о госпитализации в отделение реанимации, интенсивной терапии решается при наличии признаков тяжелого течения внебольничной пневмонии: спутанность сознания, тахипноэ 30 дыханий в минуту и более; систолическое артериальное давление < 90 мм рт. ст.; двусторонняя или многодолевая пневмоническая инфильтрация; быстрое прогрессирование очагово-инфильтративных изменений в легких, септический шок или необходимость введения вазопрессоров > > 4 ч; острая почечная недостаточность.
Антибактериальная терапия. Для лечения внебольничной пневмонии в амбулаторных условиях, учитывая, что ведущим этиологическим агентом является пневмококк (Streptococcus pneumoniae), обычно успешно используются аминопенициллины (амоксициллин). При нетяжелом течении пневмонии амоксициллин назначается перорально по 500 мг 3 раза в день или по 1000 мг 2 раза в день не менее 7 дней. Длительность курса антибактериальной терапии определяется правилом – после нормализации температуры антибиотик принимают еще 3 дня для элиминации возбудителя, но общая продолжительность лечения не должна быть менее 7 дней (за исключением новых макролидов).
Для больных 60 лет и старше и / или с сопутствующими заболеваниями рекомендованы аминопенициллины, защищенные ингибиторами ?-лактамаз – амоксициллин / клавулановая кислота (аугментин, амоксиклав, флемоклав солютаб, арлет) или амоксициллин / сульбактам.
Макролиды (кларитромицин, азитромицин) используются при аллергии к ?-лактамным антибиотикам или подозрении на внутриклеточные возбудители заболевания (микоплазма, хламидии, легионелла). Применяют кларитромицин по 0,5 мг 2 раза в день не менее 7 дней или азитромицин по 0,5 мг 1 раз в день в течение 3 дней.
Альтернативными препаратами (в связи с высокой стоимостью этих препаратов) являются фторхинолоны III поколения с антипневмококковой активностью (респираторные фторхинолоны) – левофлоксацин (таваник, флорацид, лефокцин), спарфлоксацин (спарфло, спарбакт), гемифлоксацин (фактив). Они активны в отношении пневмококков (в отличие от хинолонов II поколения), в том числе пенициллинорезистентных штаммов, и внутриклеточных патогенов (микоплазмы, хламидии, легионелла). Гемифлоксацин и моксифлоксацин используются против анаэробов.
В отношении гемофильных палочек эффективны защищенные аминопенициллины (амоксициллин / клавуланат, амоксициллин / сульбактам), цефалоспорины III поколения, фторхинолоны.
Стафилококки (часто резистентные к ?-лактамным антибиотикам) могут подавляться защищенными аминопенициллинами, ванкомицином. Эффективны также дорипенем (дорипрекс), меропенем (меропенабол, меропенем-спенсер, мерива, пропенем, меронем), фторхинолоны II и III поколений, цефепим (максипим, максицеф). Для подавления пневмоцист наиболее активным препаратом является ко-тримоксазол, другие антибактериальные средства не обеспечивают положительных результатов.
Больным свнебольничной пневмонией легкого течения антибактериальную терапию проводят в амбулаторных условиях. Для них оптимальными являются препараты, которые можно применять 1–2 раза в сутки (все препараты, перечисленные выше). Разработан и такой антибиотик, однократный прием которого внутрь обеспечивает курсовое лечение. Это современная форма азитромицина (2 г) – зетамакс-ретард.
Пациентов свнебольничной пневмонией тяжелого течения, госпитализированных в стационар, лечат ?-лактамными антибиотиками, такими как: амоксициллин / клавуланат, карбапенемы (имипенем / циластатин, эртапенем, дорипенем, меропенем), цефалоспоринами III (цефотаксим, цефтриаксон, цефтазидим, цефоперазон) или II поколений (цефуроксим) в сочетании с макролидами или любым фторхинолоном (офлоксацин, ципрофлоксацин). При тяжелом течении пневмонии антибактериальные препараты следует применять внутривенно до получения клинического эффекта.
Для удобства выбора начальной антибактериальной терапии госпитальные пневмонии подразделяют на 2 подгруппы.
1. Пневмонии, развивающиеся у пациентов в отделениях общего профиля без факторов риска, или ранние респиратор-ассоциированные пневмонии, развивающиеся у больных в отделениях интенсивной терапии и реанимации. Препаратами для эмпирической терапии могут быть выбраны парентеральные цефалоспорины III поколения (цефотаксим или цефтриаксон) или фторхинолоны.
2. Поздние респиратор-ассоциированные пневмонии и пневмонии, возникающие у пациентов в отделениях общего профиля при наличии факторов риска (предшествующая антибактериальная терапия или антибиотикопрофилактика). В этих случаях особенно высока вероятность этиологической роли псевдомонад и полирезистентных (госпитальных) штаммов энтеробактерий, стафилококков, энтерококков. Можно назвать следующие варианты эмпирической терапии: карбапенемы внутривенно (имипенем / циластатин, эртапенем, дорипенем, меропенем), антипсевдомонадные цефалоспорины III–IV поколений (цефтазидим, цефепим, цефтобипрол) + + аминогликозиды, антипсевдомонадные пенициллины (мезлоциллин, азлоциллин, пиперациллин, пиперациллин / тазобактам, тикарциллин / клавулановая кислота) + аминогликозиды, азтреонам + аминогликозиды, ципрофлоксацин в комбинации с аминогликозидами; при подозрении на легионеллезную инфекцию – макролиды (азитромицин, мидекамицин, кларитромицин); при высокой вероятности стафилококковой или энтерококковой инфекции – гликопептиды (ванкомицин); при неэффективности предшествующей терапии, включавшей гликопептиды, – противогрибковые препараты (амфотерицин В, флуконазол).
При аспирационных пневмониях высока вероятность этиологической роли анаэробов, поэтому в схему лечения включают антианаэробные препараты широкого спектра действия – карбапенемы и / или респираторные фторхинолоны; или узкого спектра – метронидазол, тинидазол, линкомицин, клиндамицин) в комбинации с другими антибиотиками (защищенные ?-лактамы).
Критерии эффективности антибактериальной терапии. Первоначальная оценка эффективности антибактериальной терапии должна проводиться через 48 ч после начала лечения. Основными критериями эффективности в эти сроки являются снижение температуры тела и интоксикации, отсутствие дыхательной недостаточности. Если у пациента сохраняются высокая лихорадка и интоксикация или прогрессируют симптомы заболевания, то лечение следует признать неэффективным и сменить выбор антибактериальной терапии.
В процессе лечения с целью оценки состояния пациента и эффективности терапии целесообразно осуществлять следующие исследования:
а) общий анализ крови – на 2—3-й день после начала лечения и после окончания антибактериальной терапии;
б) биохимический анализ крови – через 1 нед. после начала лечения, при наличии изменений в первом исследовании или клиническом ухудшении;
в) исследование газов крови (при тяжелом течении) – ежедневно до нормализации показателей;
г) рентгенография грудной клетки – через 2–3 нед. после начала лечения или при ухудшении состояния пациента.
Продолжительность антибактериальной терапии. При нетяжелой внебольничной пневмонии антибактериальная терапия может быть завершена через 3–4 дня после достижения нормализации температуры тела. При таком подходе длительность лечения обычно составляет 7—10 дней. При тяжелой внебольничной пневмонии неуточненной этиологии рекомендован 10-дневный курсантибактериальной терапии. Исчезновение лейкоцитоза обычно наблюдается в эти же сроки. В случае наличия клинических и / или эпидемиологических данных о микоплазменной или хламидийной этиологии внебольничной пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при внебольничной пневмонии стафилококковой этиологии или внебольничной пневмонии, вызванной грамотрицательными энтеробактериями – от 14 до 21 дня. При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день.
Критерии достаточности антибактериальной терапии внебольничной пневмонии:
– температура тела < 37,5 °C;
– отсутствие интоксикации;
– отсутствие дыхательной недостаточности (частота дыхания < 20/мин);
– отсутствие гнойной мокроты;
– лейкоцитов в крови: < 10 · 109/л, нейтрофилов: < 80 %, юных форм: < 6 %;
– отсутствие отрицательной динамики на рентгенограмме.
Сохранение отдельных клинических, лабораторных или рентгенологических признаков внебольничной пневмонии не является показанием к продолжению антибактериальной терапии. В подавляющем большинстве случаев восстановление показателей происходит самостоятельно или под влиянием симптоматической терапии. Длительно сохраняющийся субфебрилитет чаще всего является признаком не бактериальной инфекции, а проявлением постинфекционной астении.
Рентгенологическая динамика отмечается медленнее по сравнению склинической картиной, поэтому контрольная рентгенография грудной клетки не может служить критерием для определения длительности антибактериальной терапии.
При длительно сохраняющейся клинической, лабораторной и рентгенологической симптоматике пневмонии необходимо провести дифференциальную диагностику, чтобы исключить возможность таких заболеваний, как рак легкого, туберкулез, застойная сердечная недостаточность и др.
Комплексная терапия тяжелых пневмоний
Антибактериальная терапия составляет основу этиотропного лечения пневмоний и входит в состав ее комплексного лечения, которое включает в себя:
– подавление инфекции (антибактериальные средства);
– дезинтоксикационную терапию (инфузии солевых растворов, гемодеза, 5 % раствора глюкозы);
– устранение гипоксии (оксигенотерапия, ИВЛ);
– иммунозаместительную терапию по показаниям (иммуноглобулины внутривенно, нативная или свежезамороженная плазма);
– лечение сосудистой недостаточности по показаниям (прессорные амины, глюкокортикостероиды внутривенно);
– коррекцию перфузионных нарушений по показаниям (гепарин, антиагреганты);
– лечение бронхиальной обструкции (раствор эуфиллина внутривенно, симпатомиметики или холинолитики, иногда глюкокортикостероиды);
– симптоматические средства:
а) отхаркивающие и муколитики (амбросан, лазолван) – улучшают проникновение антибиотиков в слизистую оболочку дыхательных путей и альвеолы;
б) анальгетики – при болевом плевральном синдроме;
– немедикаментозную терапию (физиотерапия, лечебная гимнастика, массаж грудной клетки).
Профилактика. В настоящее время с целью профилактики внебольничной пневмонии используются пневмококковая (пневмо 23) и противогриппозная вакцины (ваксигрип, гриппол, инфлювак, бегривак, флюарикси др.).
Целесообразность использования пневмококковой вакцины объясняется тем, что и сегодня Str. pneumoniae остается ведущим возбудителем внебольничной пневмонии у взрослых и, несмотря на доступную эффективную антибактериальную терапию, является причиной значительной заболеваемости и летальности. С целью специфической профилактики инвазивных пневмококковых инфекций, в том числе и пневмококковой пневмонии с вторичной бактериемией, применяют 23-валентную неконъюгированную вакцину (пневмо 23), содержащую очищенные капсулярные полисахаридные антигены 23 актуальных серотипов Str. pneumoniae. Вакцина разрешена к применению с2-летнего возраста.
Эффективность гриппозной вакцины в предотвращении развития гриппа и его осложнений (в том числе и внебольничной пневмонии) у здоровых лиц моложе 65 лет оценивается весьма высоко. У лиц в возрасте 65 лет и старше вакцинация оказывается умеренно эффективной, но при этом способна снизить частоту эпизодов инфекции верхних дыхательных путей, внебольничной пневмонии, госпитализации и смерти.
Профилактика госпитальной терапии заключается прежде всего в строгом соблюдении норм и требований санитарно-эпидемиологического режима в ЛПУ и строгом соблюдении принципов рациональной антибиотикотерапии, препятствующих развитию резистентности нозокомиальной микрофлоры.
Профилактика аспирационной пневмонии заключаются в проведении следующих мероприятий:
– частое мытье рук обслуживающего персонала блока интенсивной терапии;
– надлежащая дезинфекция респираторного оборудования;
– постоянное отсасывание скапливающегося в трахее секрета;
– селективная деконтаминация пищеварительного тракта;
– замена постоянного режима энтерального питания на прерывистый;
– приподнятое положение головного конца кровати больного.
Изменение органов и тканей полости рта при пневмонии.
При внешнем осмотре больных отмечаются нерезко выраженные гиперемия лица и цианоз губ. Внебольничная пневмония относится к острым инфекционным заболеваниям, при которых возможно поражение слизистой оболочки полости рта, прежде всего герпетические поражения (herpes labialis et nasalis), язвенно-некротический гингивит и стоматит Венсана. Возможны изменения в области зева: гиперемия, отек мягкого неба, язычка, небных дужек, ротоглотки. Слизистая оболочки этой области может приобретать зернистый вид из-за воспаления мелких лимфатических фолликулов.
В случае если внебольничной пневмонии предшествовала ОРВИ, она может быть осложнена острым герпетическим стоматитом, гнойничковым стоматитом или язвенно-некротическим гингивитом и стоматитом Венсана. Возможны также высыпания хронического рецидивирующего герпеса и обострения пародонтита и гингивита.
При гриппе – для которого характерна дистрофия, поверхностные некрозы и десквамация эпителия верхних дыхательных путей, – патологический процесс может распространяться на слизистую оболочку задних отделов щек и языка, что проявляется гиперемией, усиленным слущиванием эпителия, точечными кровоизлияниями. Возможным осложнением гриппа могут быть невриты ветвей тройничного и лицевого нервов.
Тактика врача-стоматолога. Прежде всего следует отметить роль в профилактике пневмоний врача-стоматолога. Одонтогенная инфекция, кариес, пародонтит и другие бактериальные процессы полости рта оказывают патогенетическое влияние на развитие внебольничной пневмонии, так как аспирация секрета ротоглотки – ведущий фактор возникновения внебольничной пневмонии, а несанированная полость рта – фактор риска для ее развития.
При удалении зуба, особенно при наличии периостита или периодонтита, возможно внесение инфекции и, как следствие развившейся бактериемии, могут развиться пневмония, эмпиема плевры, а также эндокардит, медиастинит, абсцесс мозга, тромбофлебит яремной вены или кавернозного синуса.
При обширных оперативных вмешательствах в челюстно-лицевой области следует помнить о возможном риске развития госпитальной и аспирационной пневмонии.
У пациента спневмонией возможно развитие аллергических высыпаний на слизистой оболочке и кандидоза полости рта, вызванных антибактериальной терапией.
К другим побочным эффектам антибактериальной терапии относятся: сухость во рту (цефалексин, моксифлоксацин, метронидазол), нарушение вкуса (цефтриаксон, цефепим, эртапенем, кларитромицин, клиндамицин, спарфлоксацин, азлоциллин), стоматит (цефтриаксон, цефтазидим, мидекамицин, кларитромицин, линкомицин, метронидазол), глоссит (цефтазидим, цефтриаксон, цефуроксим, моксифлоксацин, кларитромицин, линкомицин, метронидазол), изменение цвета языка (кларитромицин, моксифлоксацин, тетрациклин, рифампицин, рифабутин), изменение окраски поверхностного слоя эмали (аугментин, кларитромицин).
При неотложных стоматологических вмешательствах следует помнить о возможной повышенной кровоточивости у пациентов, принимающих цефалоспорины (цефтриаксон, цефоперазон) и антисинегнойные пенициллины (карбенициллин). При лечении препаратом из группы фторхинолонов (спарфлоксацин) возможно развитие периферической паралгезии и отека лица.
Знание врачом-стоматологом симптоматики вторичного туберкулеза слизистой оболочки полости рта (туберкулезная волчанка, милиарно-язвенный туберкулез) может помочь пульмонологу или терапевту при дифференциальной диагностике затяжных вялотекущих пневмоний, плохо реагирующих на неспецифическую антибактериальную терапию.
Очаговые пневмонии
Просмотреть
макропрепараты
ОЧАГОВЫХ ПНЕВМОНИЙ
(геморрагическая,
абсцедирующая). Описать один из препаратов.
Отметить пестроту поверхности среза,
обусловленную чередованием пневмонических
очагов, очагов эмфиземы и ателектазов.
Микропрепарат
№ 97
СЕРОЗНО-ГНОЙНАЯ БРОНХО-ПНЕВМОНИЯ
(окраска гематоксилином и эозином).
Оценить распространенность процесса
в легком, характер экссудата, заполняющего
альвеолы и бронхи.
Микропрепарат
№ 27
ГЕМОРРАГИЧЕСКАЯ ПНЕВМО-НИЯ. Обратить
внимание на расширение и полнокровие
сосудов легких, наличие в воздухоносных
путях геморрагического экссудата.
Микропрепарат
№ 130 ВИРУСНАЯ
(коревая) ПНЕВМО-НИЯ. Найти в альвеолах
многоядерные крупные клетки. Отметить
выраженную воспалительную реакцию в
межальвеолярных перегородках и
перибронхиальной ткани.
Основная лексика к занятию
Ателектаз
– участок спадения легочной ткани, не
расправляющийся при вдохе.
Ателектаз
ацинозный
– ателектаз при разрушении сурфактанта
вследствие респираторного дистресс-синдрома
новорожденных и взрослых.
Ателектаз
компрессионный
– ателектаз, возникающий при частичном
или полном заполнении плевральной
полости воздухом, жидкостью, кровью и
т.д.
Ателектаз
обтурационный
– ателектаз, формирующийся при полном
закрытии (обтурации) соответствующего
бронха.
Бронхопневмония
– очаговая пневмония.
Дистресс-синдром
взрослых –
шоковое легкое.
Дистресс-синдром
новорожденных
– болезнь гиалиновых мембран.
Дистелектаз
– значительное снижение воздухонаполнения
альвеол.
Карнификация
– склероз
легкого, возникающий при организации
экссудата.
Пневмония
– воспаление
легких.
Пневмония
лобарная (долевая)
– крупозная пневмония, плевропневмония,
фибринозная пневмония.
Перечень вопросов к занятию, являющихся основой контрольного теста
-
Дайте определение
пневмонии. -
Перечислите
механизмы бронхолегочной защиты. -
Укажите
виды очаговой пневмонии в зависимости
от распространенности процесса. -
Назовите
возможные пути проникновения возбудителя
при внебольничной пневмонии. -
Что
первично поражается при долевой
пневмонии? -
Перечислите
синонимы долевой пневмонии. -
Укажите
возбудителей долевой пневмонии. -
Назовите
стадии долевой пневмонии, вызванной
Streptococcus pneumoniae. -
Чему
в среднем равна суммарная продолжительность
первых трех стадий развития долевой
пневмонии? -
Укажите
пути распространения воспаления при
крупозной пневмонии. -
Перечислите
легочные осложнения долевой пневмонии,
вызванной Streptococcus pneumoniae. -
Охарактеризуйте
состав экссудата при долевой пневмонии
в стадии прилива. -
Охарактеризуйте
состав экссудата при долевой пневмонии
в стадии красного опеченения. -
Охарактеризуйте
состав экссудата при долевой пневмонии
в стадии серого опеченения. -
Укажите
внелегочные осложнения долевой
пневмонии, вызванной Streptococcus pneumoniae. -
Дайте
макроскопическую характеристику
изменений легких при бронхопневмонии. -
Дайте
микроскопическую характеристику
изменений в легких при очаговой
пневмонии. -
Назовите
особенности возбудителей нозокомиальной
пневмонии. -
Назовите
осложнение долевой пневмонии,
развивающееся при избыточной активности
нейтрофилов с массивной деструкцией
легочной ткани. -
Укажите
осложнение долевой пневмонии,
развивающееся при недостаточной
активности нейтрофилов и развитии
организации фибринозного экссудата. -
Назовите
причины образования абсцесса легкого. -
Перечислите
причины образования абсцесса легкого. -
Дайте
определение термина ателектаз. -
Что
развивается при полном закрытии просвета
дыхательных путей? -
Что
развивается при частичном заполнении
плевральной полости жидким экссудатом? -
Что
развивается при респираторном
дистресс-синдроме, вследствие разрушения
сурфактанта? -
Укажите
причину гемодинамического отека легких. -
Больной
25 лет заболел внезапно после переохлаждения
в состоянии алкогольного опьянения.
Предъявляет жалобы на подъем температуры
тела до 390С,
озноб, кинжальную боль в правом боку и
резкую слабость в течение 7 суток.
Объективно: над нижней долей правого
легкого при перкуссии слышен тупой
звук, при аускультации — дыхание не
проводится, выслушивается шум трения
плевры. Рентгенологически – затемнение
нижней доли правого легкого, в области
8-го сегмента полость, утолщение плевры.
Ваше заключение. -
У
больного с инсультом и левосторонним
гемипарезом на 14 сутки температура
тела повысилась до 380С,
что сопровождалось появлением кашля
и мелкопузырчатых хрипов в нижних
отделах левого легкого. Ваше заключение. -
У
мужчины 67 лет, находящегося на стационарном
лечении по поводу флегмоны волосистой
части головы, появились одышка, кашель,
повысилась температура тела до 38.50С.
Через 4 недели после проведения массивной
антибиотикотерапии, температура тела
снизилась, уменьшилась одышка, сохранялся
умеренный лейкоцитоз. При проведении
рентгенологического исследования во
втором сегменте правого легкого
появилась кольцевидная тень с наличием
уровня жидкости. Ваш диагноз.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #