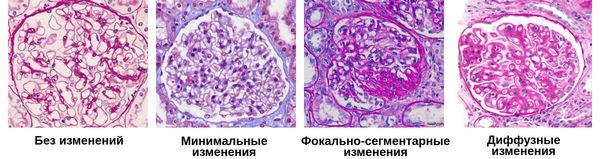
Болезни почек
-
Перечислите
заболевания почек, выделенные по
структурно-функциональному принципу:
а) пиелонефрит
+ б) гломерулопатии
+ в) тубулопатии
г) поликистоз
д) нефросклероз
-
Основным
фактором развития гломерулонефрита
является:
а) повышение
сосудистой проницаемости
б) некроз эпителия
канальцев
+ в) образование
иммунных комплексов
г) жировая
дистрофия эпителия канальцев
д) гиалиноз
артериол
-
Назовите
основные тканевые реакции при различных
типах гломерулонефрита:
а) повышение
сосудистой проницаемости
+ б) гиперцеллюлярность
клубочков
+ в) утолщение
базальной мембраны
+ г) гиалиноз и
склероз
+ д) интрагломерулярный
тромбоз
-
Назовите
варианты повреждения почечных клубочков
по масштабу и локализации поражения:
+ а) глобальные
б) распространенные
+ в) сегментарные
+ г) диффузные
+ д) локальные
-
Сегментарные
повреждения почечных клубочков – это
поражения:
а) всех клубочков
б) всего клубочка
в) части почечных
клубочков
+ г) части почечного
клубочка
д) одного клубочка
-
Фокальные
повреждения почечных клубочков – это
поражения:
а) всех клубочков
б) всего клубочка
+ в) части почечных
клубочков
г) части почечного
клубочка
д) одного клубочка
-
Назовите
формы повреждения почечных клубочков
при гломерулонефритах в зависимости
от механизма образования иммунных
комплексов (ИК):
а) повреждение
нерастворимыми ИК
+ б) повреждение
циркулирующими ИК
+ в) повреждение
ИК, образующимися в кровеносном русле
+ г) повреждение
ИК, образующимися вне сосудов
+
д) повреждение in
situ –
образованными ИК
-
Ведущий
механизм повреждения почечных клубочков
при развитии большинства форм
гломерулонефрита связан с:
а) отложением
циркулирующих ИК
+
б) осаждением
ИК in
situ
в) отложением
нерастворимых ИК
г) образованием
ИК в сосудистом русле
+ д) образованием
ИК в сосудистом русле
-
Назовите
экспериментальные модели гломерулонефрита,
отражающие повреждения почечных
клубочков иммунными комплексами
образованными in
situ:
+ а) анти-ГБМ-нефрит
+ б) активный нефрит
Хаймана
+ в)
антиэпителиально-клеточный нефрит
+ г) пассивный
нефрит Хаймана
+
д) анти-Thy
1.1-нефрит
-
При
воспалительных гломерулопатиях иммунные
комплексы депонируются:
+ а) под эндотелием
капилляров клубочков
б) в боуменовой
капсуле
+ в) в гломерулярной
базальной мембране
+ г) в мезангиальном
матриксе
+ д) между ножками
подоцитов
-
В
зависимости от характера течения
выделяют следующие формы гломерулонефрита:
+ а) острый
б) протеинурический
+ в) подострый
+ г) хронический
д) нефротический
-
Назовите
формы гломерулонефрита по топографии
процесса:
а) сосочковый
б) перигломерулярный
в) мезангиальный
+ г) интракапиллярный
+ д) эктракапиллярный
-
Укажите
длительность течения острого
гломерулонефрита:
а) до 2 месяцев
б) до 6 месяцев
+ в) до 1 года
г) до 1,5 лет
д) до 3 лет
-
Назовите
наиболее частый морфологический
эквивалент острого гломерулонефрита:
+ а) интракапиллярный
продуктивный гломерулонефрит
б) интракапиллярный
экссудативный гломерулонефрит
в) экстракапиллярный
серозный гломерулонефрит
г) экстракапиллярный
фибринозный гломерулонефрит
д) экстракапиллярный
геморрагический гломерулонефрит
-
Развитие
острого гломерулонефрита обычно связано
со следующими микроорганизмами:
а) хламидии
б) микоплазмы
в) уреаплазмы
г) стафилококки
+ д) стрептококки
-
Макроскопическая
характеристика почек при остром
гломерулонефрите:
+ а) увеличены
б) уменьшены
+ в) дряблые
г) плотные
+ д) с красным крапом
-
Макроскопическое
название почек при остром гломерулонефрите:
а) большие красные
почки
б) большие белые
почки
+ в) большие пестрые
почки
г) первично-сморщенные
почки
д) вторично-сморщенные
почки
-
Для
острого гломерулонефрита характерен
следующий вариант основной тканевой
реакции:
а) утолщение
базальной мембраны
+ б) многоклеточность
клубочков
в) повышение
сосудистой проницаемости
г) гиалиноз и
склероз
д) интрагломерулярный
тромбоз
-
Причины
гиперцеллюлярности клубочков при
остром гломерулонефрите:
а) пролиферация
эпителиальных клеток
+ б) пролиферация
эндотелиальных клеток
в) пролиферация
фибробластов
+ г) пролиферация
мезангиальных клеток
+ д) отложение ИК
на гломерулярной базальной мембране
-
У
мальчика 6 лет через 2 недели после
острой инфекции верхних дыхательных
путей появились олигурия, протеинурия,
гематурия и генерализованные отеки.
При исследовании биоптата почки
обнаружена гиперклеточность клубочков
в результате пролиферации эндотелиальных
и мезангиальных клеток и инфильтрации
клубочков нейтрофилами и макрофагами.
Ваше заключение:
+ а) острый
гломерулонефрит
б) полулунный
гломерулонефрит
в) диффузный
пролиферативный гломерулонефрит
г) липоидный
нефроз
д) мембранозная
нефропатия
-
Назовите
синонимы подострого гломерулонефрита:
а) мезангиальный
гломерулонефрит
+ б) быстро
прогрессирующий гломерулонефрит
в) нестрептококковый
гломерулонефрит
+ г) гломерулонефрит
с полулуниями
д) мембранозная
нефропатия
-
Назовите
морфологический эквивалент хронического
гломерулонефрита:
а) интракапиллярный
продуктивный гломерулонефрит
+ б) экстракапиллярный
продуктивный гломерулонефрит
в) интракапиллярный
экссудативный гломерулонефрит
г) экстракапиллярный
серозный гломерулонефрит
д) экстракапиллярный
фибринозный гломерулонефрит
-
Назовите
клетки, образующие «полулуния» при
экстракапиллярном продуктивном
гломерулонефрите:
а) эндотелиальные
клетки
+ б) подоциты
в) мезангиальные
клетки
+ г) нефротелий
д) нефроциты
извитых канальцев
-
Назовите
основные группы быстро прогрессирующего
гломерулонефрита:
а) нестрептококковый
+ б) постинфекционный
в) хронический
+ г) при системных
заболеваниях
+ д) идиопатический
-
У
больных синдромом Гудпасчера развитие
быстро прогрессирующего гломерулонефрита
связано с появлением антител к:
а) эндотелиоцитам
проксимальных канальцев
б) подоцитам
+ в) гломерулярной
базальной мембране
г) мезангиальным
клеткам
д) белкам гранул
нейтрофилов
-
При
синдроме Гудпасчера циркулирующие
антитела к гломерулярной базальной
мембране перекрестно реагируют с
антигенами:
а) щеточной каймы
эпителия проксимальных канальцев
б) мезангиальных
клеток
в) базальных
мембран капилляров мозга
+ г) базальных
мембран легочных альвеол
д) базальных
мембран капилляров кожи
-
Макроскопическая
характеристика почек при подостром
гломерулонефрите:
а) почки уменьшены
б) почки увеличены
+ в) равномерно
полнокровные
+ г) бледные
+ д) петехиальные
кровоизлияния на поверхности
-
Макроскопическое
название почек при подостром
гломерулонефрите:
а) большие белые
почки
+ б) большие пестрые
почки
в) большие сальные
почки
г) большие желтые
почки
+ д) большие красные
почки
-
Укажите
исходы подострого гломерулонефрита:
а) выздоровление
б) амилоидоз
почек
+ в) гломерулосклероз
+ г) вторично
сморщенные почки
+ д) хроническая
почечная недостаточность
-
Утолщение
гломерулярной базальной мембраны
приводит к развитию:
а) нефритического
синдрома
+ б) нефротического
синдрома
в) острого
гломерулонефрита
г) кистозно-почечной
дисплазии
д) пролиферативного
гломерулонефрита
-
Для
нефротического синдрома характерны:
+ а) гиперлипидемия
+ б) протеинурия
+ в) гипоальбуминемия
г) образование
«полулуний»
+ д) генерализованный
отек
-
Липоидный
нефроз можно правильно диагностировать
только при:
а) иммуногистохимическом
исследовании
б) цитологическом
исследовании
в) гистологическом
исследовании
+ г)
электронно-микроскопическом исследовании
д) иммуноцитохимическом
исследовании
-
Болезнь
минимальных изменений характеризуется:
а) пролиферацией
эндотелиальных клеток
б) образованием
«полулуний»
в) дегрануляцией
тучных клеток
+ г) редукцией ножек
отростоков подоцитов
д) наличие
депозитов ИК в клубочках
-
Назовите
клинико-морфологические характеристики
болезни минимальных изменений:
+ а) пик заболеваемости
в детском возрасте
б) пик заболеваемости
в пожилом возрасте
+ в) редукция ножек
отростков подоцитов
+ г) хорошо поддается
стероидной терапии
д) плохо поддается
стероидной терапии
-
К
развитию нефротического синдрома
приводят:
а) бысторпрогрессирующий
гломерулонефрит
+ б) мембранозная
нефропатия
+ в) липоидный
нефроз
г) острый
гломерулонефрит
+ д) мембранопролиферативный
гломерулонефрит
-
Мембранозная
нефропатия сопровождает следующие
заболевания:
+ а) сифилис
б) туберкулез
+ в) системная
красная волчанка
+ г) рак толстой
кишки
+ д) сахарный диабет
-
Утолщение
гломерулярной базальной мембраны пр
имембранозной нефропатии обусловлено:
а) активацией
протеаз в подоцитах
б) склерозом
мезангия
+ в) отложением ИК
+ г) несовершенной
элиминацией ИК
д) пролиферацией
подоцитов
-
Назовите
клинико-морфологические характеристики
мембранозной нефропатии:
а) встречается
у детей
+ б) встречается у
взрослых
+ в) отложение ИК
в гломерулярной базальной мембране
г) прогрессирует
в острую почечную недостаточность
+ д) прогрессирует
в хроническую почечную недостаточность
-
Назовите
клинико-морфологические характеристики
фокального сегментарного гломерулосклероза:
+ а) генетическая
предрасположенность
б) чаще встречается
у женщин
+ в) склероз части
клубочков
+ г) склероз части
сегментов клубочка
+ д) увеличение
мезангиального матрикса
-
У
больного, употребляющего героин,
развилась протеинурия. При исследовании
биоптата почки обнаружена облитерация
капиллярных петель некоторых клубочков.
Ваше заключение:
а) гломерулонефрит
с «полулуниями»
б) болезнь
минимальных изменений
в) липоидный
нефроз
+ г) фокальный
сегментарный гломерулосклероз
д) амилоидоз
почек
-
Для
мембранопролиферативного гломерулонефрита
характерны:
+ а) депозиты ИК в
гломерулярной базальной мембране
+ б) пролиферация
мезангиальных клеток
+
в) интерпозиция мезангия
+ г) феномен
«трамвайных путей»
д) пролиферация
подоцитов
-
Клинико-морфологические
характеристики болезни Берже:
а) чаще болеют
мужчины
+ б) рецидивирующая
гематурия
+
в) депозиты IgА
в мезангии
г) прогрессирует
в острую почечную недостаточность
д) пролиферация
эндотелиальных клеток
-
Макроскопическая
характеристика, почек при хроническом
гломерулонефрите:
а) асимметрично
уменьшены
+ б) симметрично
уменьшены
в) дряблые
+ г) плотные
+ д) мелкозернистая
поверхность
-
При
патолоанатомическом исследовании у
мужчины 60 лет, больного хроническим
гломерулонефритом в течение 12 лет,
обнаружены маленькие, плотные,
мелкозернистые почки, фибринозное
воспаление серозных и слизистых
оболочек, дистрофические изменения
миокарда и печени, отек легких:
а) фибринозная
пневмония
б) фибринозный
перикардит
+ в) азотемическая
уремия
г) дистрофия
миокарда
д) дифтеритический
колит
-
Назовите
основные осложнения острого пиелонефрита:
а) отек головного
мозга
+ б) папиллярный
некроз
+ в) пионефроз
г) отек легких
+ д) перинефритический
абсцесс
-
Назовите
морфологический эквивалент острой
почечной недостаточности:
а) липоидный
нефроз
+ б) некротический
нефроз
в) синдром Альпорта
г) парапротеинурический
нефроз
д) гломерулярный
склероз
-
Макроскопическое
название почек в исходе хронического
гломерулонефрита:
а) первично
сморщенные почки
+ б) вторично
сморщенные почки
в) большие пестрые
почки
г) большие красные
почки
д) большие белые
почки
-
Где
локализуется воспаление при
гломерулонефрите:
а) почечные
клубочки
б) почечные
канальцы
+ в) строма
+ г) лоханка
+ д) чашечки
-
У
25 – летней беременной температура тела
повысилась до 38С,
появилась дизурия и боли в поясничной
области справа. В моче нейтрофильные
лейкоциты, бактерии. Диагностирован
острый пиелонефрит. Факторы риска:
а) возраст
+ б) пол
+ в) беременность
г) погрешности
в диете
д) лихорадка и
пиурия
-
Какие
изменения развиваются в сердце при
азотемической уремии:
а) эндокардит
Либмана — Сакса
+ б) фиброзный
перикардит
в) бурая аторфия
миокарда
г) гипертрофия
миокарда
д) жировая
дистрофия миокарда
Соседние файлы в папке Тесты с ответами
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Быстропрогрессирующий гломерулонефрит (Подострый гломерулонефрит, Экстракапиллярный гломерулонефрит с полулуниями)
Быстропрогрессирующий гломерулонефрит – это агрессивно протекающее поражение гломерулярного аппарата, сопровождающееся формированием клеточных полулуний более чем в половине почечных клубочков. Проявляется клиникой нефритического синдрома: гематурией, протеинурией, олигурией, отеками, артериальной гипертензией. Почечная недостаточность развивается в сроки от нескольких дней до недель или месяцев. Диагностируется по результатам исследований крови и мочи, УЗИ почек, гистологии биоптата. Для лечения используются глюкокортикоиды, цитостатики, плазмаферез, гемодиализ, трансплантация почки.
Общие сведения
Быстропрогрессирующий гломерулонефрит (БПГН, подострый, экстракапиллярный гломерулонефрит с полулуниями) – злокачественная гломерулопатия, приводящая к быстрому снижению функции почек. Доля БПГН среди всех форм гломерулонефрита составляет 2-10%. Встречается во всех возрастных группах, чаще у лиц 20-50 лет. Половозрастное распределение коррелирует с этиологией. Необходимость своевременного распознавания быстропрогрессирующего гломерулонефрита связана с формированием терминальной почечной недостаточности и зависимости пациентов от диализной терапии.
Быстропрогрессирующий гломерулонефрит
Причины
Быстропрогрессирующий гломерулонефрит может иметь инфекционную, аутоиммунную, опухолевую этиологию. В некоторых случаях быстропрогрессирующее течение приобретают первичные гломерулонефриты (IgA-нефропатия, мезангиокапиллярный ГН). Иногда БПГН развивается без видимых причин (идиопатический вариант). Основными этиофакторами подострой гломерулопатии служат:
- Инфекция. Чаще всего БПГН является следствием острого постстрептококкового гломерулонефрита, вызванного нефритогенными штаммами β-гемолитического стрептококка группы А. Описаны наблюдения, когда быстропрогрессирующему гломерулонефриту предшествовали вирусные (гепатит С) и паразитарные инфекции, подострый эндокардит, сепсис.
- Системные заболевания. В большинстве случаев БПГН манифестирует на фоне аутоиммунных патологий: системной красной волчанки, криоглобулинемии, системных васкулитов (геморрагического, микроскопического полиангиита, гранулематоза Вегенера), синдрома Гудпасчера.
- Злокачественные опухоли. В редких наблюдениях быстропрогрессирующий гломерулонефрит бывает ассоциирован с лимфопролиферативными заболеваниями: хроническим лимфолейкозом, лимфомой.
Патогенез
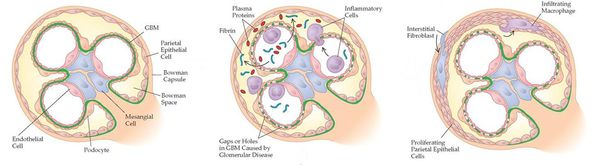
Группа быстропрогрессирующих гломерулонефритов неоднородна в этиологическом и морфологическим отношении. Отличительным гистологическим признаком БПГН является наличие в большинстве клубочков клеточных депозитов – полулуний, частично или целиком заполняющих пространство капсулы Шумлянского-Боумена.
Они формируются вследствие повреждения стенок почечных капилляров иммунными комплексами, антителами к базальной мембране клубочков (Ат к БМК), антителами к цитоплазме нейрофилов (ANCA). Полулуния состоят из пролиферирующего эпителия париетального листка капсулы, фибрина, макрофагов, моноцитов. В результате количество функционирующих клеток в клубочках уменьшается, развивается гломерулярный некроз.
Со временем стадия диффузного отека и воспалительной инфильтрации сменяется процессом фиброзирования полулуний. В нем принимают участие профиброгенные цитокины, TGF-beta, фибробласты, фибриноген. Развивается фиброз полулуний, мембрана клубочков утолщается, почечная паренхима склерозируется и утрачивает свою функциональность.
Почка при быстропрогрессирующем гломерулонефрите (макропрепарат)
Классификация
На основании механизмов повреждения гломерулярного аппарата (наличие антител) и обнаруживаемых морфологических признаков (тип свечения при ИФ-микроскопии) в современной нефрологии выделяют следующие типы быстропрогрессирующего гломерулонефрита:
- БПГН 1 (анти-БМК-нефрит). В сыворотке крови присутствуют Ат к БМК, в биоптате почки определяется свечение антител линейной формы. Характерен для изолированной гломерулопатии, синдрома Гудпасчера. На него приходится примерно 20% случаев быстропрогрессирующего гломерулонефрита.
- БПГН 2 (иммунокомплексный). Антитела в крови отсутствуют, при иммунофлуоресценции выявляется скопление гранулярных иммунных комплексов. Диагностируется при постстрептококковом, волчаночном нефрите, пурпуре Шенляйна-Геноха, криоглобулинемии. В структуре злокачественного гломерулонефрита занимает около 25%.
- БПГН 3 (слабоиммунный). Отличается наличием циркулирующих Ат к цитоплазме нейтрофилов (c-ANCA и p-ANCA), отсутствием или незначительно выраженным свечением в образце почечной ткани. Развивается при микроскопическом полиангиите, гранулематозно-некротизирующем васкулите Вегенера. Составляет более половины всех форм быстропрогрессирующего гломерулонефрита.
- БПГН 4 (смешанный). Представляет собой сочетание 1 и 3 типов: в сыворотке присутствуют Ат к БМК и АНЦА, в нефробиоптате – линейное свечение.
- БПГН 5 (идиопатический). Антитела и иммунные комплексы не выявляются ни в крови, ни в биоптате, в анамнезе отсутствуют коллагенозы и гломерулярные патологии.
Симптомы быстропрогрессирующего гломерулонефрита
Гломерулонефрит с полулуниями, как правило, манифестирует с острого нефритического синдрома. За несколько недель до дебюта многие больные переносят респираторное заболевание. Появляются и быстро нарастают периферические отеки – за одну неделю прибавка в массе тела может достигать 5-10 кг. Уже в течение первой декады может развиться асцит, позднее – гидроторакс и гидроперикард.
Выявляется видимая примесь крови в моче (макрогематурия). С первых дней течение БПГН сопровождает артериальная гипертензия (АГ). При злокачественном варианте цифры АД достигают 200/110 мм рт. ст. и выше, не снижаются при приеме гипотензивных средств. Приблизительно у половины пациентов с быстропрогрессирующим гломерулонефритом отмечается олигурия.
Наряду с почечными проявлениями могут возникать системные изменения: кровохарканье при синдроме Гудпасчера, геморрагические высыпания на коже при васкулитах, макулопапулезная сыпь на лице при СКВ и т. д.
Осложнения
При быстропрогрессирующем гломерулонефрите рано обнаруживаются генерализованные отеки – анасарка, что чревато развитием расстройств дыхательной и сердечной деятельности. БПГН, связанный с системными васкулитами и СКВ, может осложняться ДВС-синдромом.
Без лечения у 80% пациентов в течение года после дебюта заболевания формируется финальная стадия почечной дисфункции (уремия), зачастую это происходит за несколько недель. Прогностически неблагоприятными факторами являются нефротический синдром и злокачественная артериальная гипертензия: при первом медианная выживаемость составляет 10 месяцев, при второй – 1 год 7 месяцев.
Диагностика
Подозрение на быстропрогрессирующую форму гломерулонефрита требует незамедлительного начала терапии, поэтому обследование должно быть проведено в кратчайшие сроки. Необходимо выяснение анамнеза по перенесенным инфекционным, аутоиммунным заболеваниям. По результатам осмотра пациента врачом-нефрологом назначаются:
- УЗИ почек. По данным сонографии почки в начале заболевания имеют нормальные размеры или увеличены, однако по мере развития склеротических изменений сморщиваются и уменьшаются. При быстропрогрессирующем гломерулонефрите это происходит на фоне стремительно нарастающей почечной недостаточности.
- Биохимия крови. В сыворотке крови быстро увеличивается концентрация креатинина и мочевины. При нефротическом синдроме обнаруживается гипопротеинемия, диспротеинемия, гиперлипидемия. Необходим контроль электролитного баланса, коагулограммы.
- Иммунологические анализы. При различных вариантах быстропрогрессирующего гломерулонефрита могут обнаруживаться антитела к БМК, антистрептолизин-О, криоглобулины, антинейтрофильные цитоплазматические антитела (к миелопероксидазе, протеиназе-3), ЦИК, гипокомплементемия С3.
- Исследование мочи. Для ОАК характерно наличие гематурии, лейкоцитурии, протеинурии (˂3,5 г/сут.), цилиндрурии. В пробе Зимницкого отмечается гипостенурия, иногда – изостенурия. По результатам пробы Реберга обнаруживается снижение скорости клубочковой фильтрации.
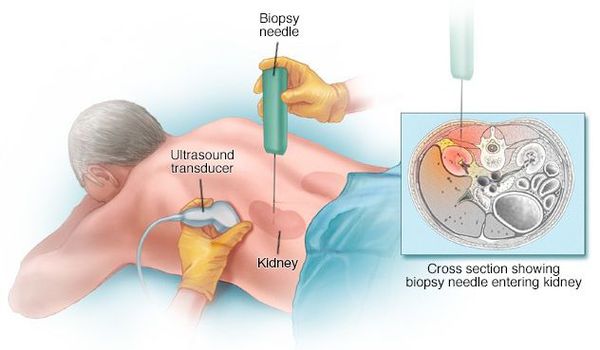
- Биопсия почки. Основной метод, позволяющий подтвердить диагноз быстропрогрессирующего гломерулонефрита, – это нефробиопсия. При световой микроскопии в 50-100% клубочков выявляются экстракапиллярные полулуния. Метод иммунофлюоресценции позволяет уточнить форму БПГН по наличию/отсутствию иммунных комплексов или иммуноглобулинов и их характерному свечению.
- Осмотр окулиста. В ходе офтальмоскопии обнаруживаются изменения, обусловленные артериальной гипертензией: стеноз артериол, отек диска ЗН, точечные геморрагии. При злокачественной АГ может произойти отслойка сетчатки.
Дифференциальная диагностика
В ходе комплексной диагностики необходимо исключить состояния, клинически напоминающие быстропрогрессирующий гломерулонефрит, но имеющие иную этиологию и требующие другой терапевтической тактики:
- острый гломерулонефрит (постинфекционный, интерстициальный);
- обострение хронического гломерулонефрита;
- острый тубулярный некроз;
- гемолитико-уремический синдром;
- вторичные нефропатии (склеродермическую, антифосфолипидную);
- вазоренальную АГ;
- холестериновую эмболию внутрипочечных артерий.
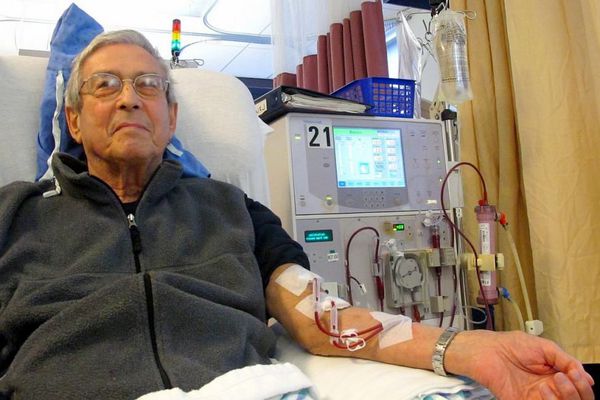
Гемодиализная терапия
Лечение быстропрогрессирующего гломерулонефрита
Пациенты с экстракапиллярным ГН госпитализируются в нефрологическое отделение. Само заболевание расценивается как ургентная клиническая ситуация, требующая ранней интенсивной терапии. Пациентам назначается бессолевая низкобелковая лечебная диета №7а с ограничением жидкости, приготовлением отварных, паровых, запеченных блюд. Проводится ежедневный контроль диуреза и водного баланса. Лечение быстропрогрессирующего гломерулонефрита предусматривает:
- Иммуносупрессивную терапию. Лечение начинают с пульс-терапии глюкокортикоидами до стабилизации состояния. В дальнейшем переходят на прием ГКС внутрь с постепенным снижением дозировки. Одновременно назначают иммунодепрессанты из группы алкилирующих средств, антиметаболитов.
- Экстракорпоральную гемокоррекцию. С целью элиминации циркулирующих антител при быстропрогрессирующем гломерулонефрите 1 и 3 типа и ежедневно в течение 2-х недель проводят сеансы плазмафереза. При БПГН, ассоциированном с криоглобулинемией, рекомендован криоаферез.
- Противотромботическую терапию. Для профилактики ДВС-синдрома проводят переливание свежезамороженной плазмы, подкожно вводят антикоагулянты, назначают антиагреганты.
- Антигипертензивную терапию. Для стабилизации АД используют ингибиторы АПФ, блокаторы кальциевых каналов, β-адреноблокаторы самостоятельно или в сочетании с петлевыми диуретиками.
- Заместительную почечную терапию. При терминальной ХПН показано проведение диализной терапии. При невозможности восстановления функция почек методом выбора является нефротрансплантация. Однако риск рецидива быстропрогрессирующего гломерулонефрита в трансплантате достаточно высок.
Прогноз и профилактика
Быстропрогрессирующий гломерулонефрит является одним из наиболее тяжелых нефрологических заболеваний. При отсутствии патогенетического лечения пациенты умирают в течение нескольких месяцев. Значительная часть больных становятся диализзависимыми. Факторами, определяющими прогноз, являются тип гломерулонефрита, сроки начала лечения, концентрация креатинина на момент начала терапии. Лучший прогноз имеет слабоиммунный БПГН, наиболее серьезный – анти-БМК-гломерулонефрит.
Чтобы избежать развития быстропрогрессирующего нефрита необходимо проводить индивидуальную профилактику инфекционных заболеваний, обследование после перенесенных инфекций, контроль и лечение аутоиммунных патологий, регулярно проходить диспансеризацию.
|
Литература 1. Гломерулонефриты/ Тирикова О.В., Филатова И.А.; под ред. Козловой Н. М. – 2017. 2. Клинические рекомендации по диагностике и лечению быстропрогрессирующего гломерулонефрита (экстракапиллярного гломерулонефрита с полулуниями)/ Шилов Е.М., Козловская Н.Л., Коротчаева Ю.В.// Нефрология. – 2015. 3. Варианты течения быстропрогрессирующего гломерулонефрита: как и чем лечить/ Гордеев И.Г., Соболева В.Н., Волов Н.А., Машукова Ю.М., Селезнева М.А.// Лечебное дело. – 2018. 4. Быстропрогрессирующий гломерулонефрит/ Чиж К.А.// Медицинские новости. – 2005. – №7. |
Код МКБ-10 N01.7 |
Быстропрогрессирующий гломерулонефрит — лечение в Москве
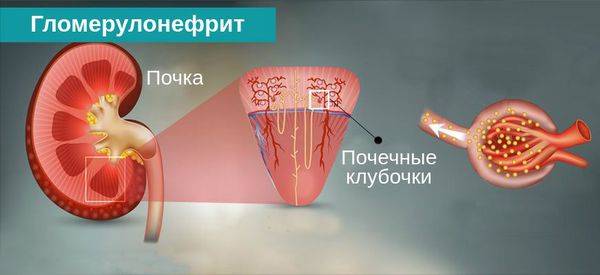
Гломерулонефрит (также клубочковый нефрит, сокращённо ГН) двустороннее заболевание почек, которое характеризуется поражением гломерул (клубочков почек). Чаще всего патология возникает в результате нарушения иммунной толерантности, в результате чего организм вырабатывает антитела против собственных клеток. Для постановки диагноза необходимо проведение биопсии почечной ткани, так как клинические и лабораторные данные не дают специфических изменений. Так как в большинстве случаев этиология гломерулонефрита неизвестна, большинство пациентов получают симптоматическую терапию. Наиболее часто для лечения гломерулонефрита используют препараты, подавляющие выработку антител.
Гломерулонефрит – что это?
Гломерулонефрит согласно классификации МКБ 10 соответствует коду N03, относится к классу гломерулярных болезней код мкб 10 N00-N08. Заболевание может протекать в остром или хроническом виде. Первый чаще встречается у детей. Острый гломерулонефрит у взрослых часто сопровождается нарушениями со стороны сердечно-сосудистой системы, усиленной потерей белка с развитием отеков. Пик заболеваемости среди населения приходится на зиму из-за переохлаждения и более частого развития фарингитов. Доминирующие изменения локализуются в клубочках. В результате действия ряда факторов вырабатываются антитела, которые откладываются в гломерулах и выделяют вещества, вызывающие инфильтрацию моноцитами, лейкоцитами, макрофагами. Эти клетки приводят к повышению проницаемости почечного фильтра для веществ, не присутствующих в норме. В конечном итоге на месте инвазии антител образуется соединительная ткань, которая постепенно охватывает весь клубочек, замещает нормальную ткань и вызывает нарушения функций почек. Такие изменения могут поражать некоторые гломерулы (очаговый гломерулонефрит) или их большинство (тотальный).
Неблагоприятный прогноз у пациентов пожилого возраста, больных с сопутствующими заболеваниями сердечно-сосудистой, эндокринной и мочеполовой систем, а также при быстропрогрессирующей форме заболевания.
Причины
Распространенная причина развития данного заболевания в хронической форме — слабо эффективная терапия. Иногда развитию данной патологии способствуют и другие заболевания: фарингит, кариес, гайморит, болезни десен, цистит, гепатит и другие. Очень слабый иммунитет, периодические простудные заболевания, аллергии различного рода, передача по наследству, волчанка, и т.д. — все это тоже служит развитию гломерулонефрита. Часто провоцирующим фактором нефрита является беременность. При обнаружении гломерулонефрита у матери доктора советуют прерывание беременности, так как это опасно для жизни матери и плода.
В большинстве случаев возникновение такой патологии является следствием воздействия на организм пациента бета-гемолитического стрептококка группы А 12-го типа. Также это недомогание может развиваться и в результате скарлатины, ангины, фарингита, а также нескольких других расстройств, которые носят воспалительно-инфекционный характер.
Основные токсичные компоненты, которые могут вызвать развитие такого рода болезни — свинец, алкогольные напитки, ртуть и органические растворители: ацетон, этиловый спирт, бензин и другие. Использование прививок, лекарственных препаратов, сывороток также нередко служит причиной заболевания. При сильном переохлаждении наблюдается нарушение правильного кровообращения в почках и их снабжение кровью соответственно, таким образом возникает прогрессирование воспаления в этой области. Находясь длительное время на морозе и в местах повышенной влажности, появляется риск подхватить не только обыкновенную простуду. Также не исключено, что факторами риска выступает корь, ветряная оспа, или даже ОРВИ.
Классификация гломерулонефрита
Есть несколько классификаций гломерулонефрита. Из того как протекает заболевание, выделяют:
Острый диффузный гломерулонефрит. По типу течения его разделают на два типа:
- Циклическая форма. Характеризуется бурным острым началом заболевания и быстрым выздоровлением пациента;
- Латентная форма. Эта форма слабовыраженная, зачастую ее относят к подострому типу гломерулонефрита.
Хронический гломерулонефрит. Его разделяют на формы:
- Нефритическая форма. Ведущий синдром — нефритический;
- Гипертоническая. Эта форма является преобладающей;
- Смешанная или нефритически-гипертоническая;
- Латентная. Эта форма может перерасти в хронический гломерулонефрит мкб 10, способна длительно протекать без специфических клинических проявлений;
- Гематурическая. Проявляется только кровью в моче.
Симптомы гломерулонефрита у взрослых
Острый гломерулонефрит
Признаки и симптомы хронического гломерулонефрита именно такой формы заболевания очень разнообразны. Могут быть как слабо, так и хорошо выражены. Основными симптомами являются:
- Отёки. По утрам появляются отеки на лице. При тяжёлом патогенезе обеспечивается резкий набор веса тела, около 20 килограммов за несколько дней. Появление отеков связанно с потерей белка и задержкой натрия. Главная отличительная черта почечных отеков — появление или усиление отеков в утреннее время;
- Олигурия — это выделение менее чем полтора литра мочи за одни сутки (двадцать четыре часа);
- Сильное желание пить, сухость во рту, общая слабость. А также повышение температуры тела до тридцати восьми — тридцати девяти градусов;
- Артериальная гипертония. Давление в артериях возрастает до 175/105 миллиметров ртутного столба. Такое высокое давление может и скорее всего спровоцирует сильный отёк лёгких либо сердечную недостаточность в остром виде. У детей повышение артериального давление обычно не такое резкое, как у взрослых. Повышение артериального давления вызвано усиленной выработкой ренина и ангиотензина;
- Гематурия (или кровь в моче) — характеризуется мочой с красным оттенком в результате появления крови;
- Болевые ощущения в пояснице.
Если о себе дали знать какие-либо из этих симптомов, нужно незамедлительно записаться на консультацию к нефрологу и пройти все необходимые обследования.
Родители должны уделить особое внимание детям, переболевшим скарлатиной или ангиной и их общему состоянию. Некоторые из признаков данного заболевания могут проявиться лишь через две-четыре недели после полного выздоровления от прошедшей болезни.
Подострый гломерулонефрит и его симптомы
Такую форму гломерулонефрита считают самой сложной из всех. Во многих случаях она наблюдается лишь у взрослых. Сопровождается это недомогание достаточно сильными изменениями в моче человека (при наблюдении в моче обнаруживаются эритроциты и белок), непрерывающимся высоким артериальным давлением, а также отеками. Подострый гломерулонефрит можно спутать с острым из-за схожести признаков и симптомов. Единственная отличительная черта в таком случае — менее высокая температура тела. И ко всему этому, именно в подобной форме заболевания характерно более быстрое вызывание прогрессирования тех или других осложнений. В данном случае уже через несколько недель у пациента замечается абсолютно полная утрата работоспособности почек. Таким образом, пациенту срочно делают диализ и пересадку почек.
Хронический гломерулонефрит
Такой форме гломерулонефрита типично длительное развитие. Бывает так, что такое заболевание не сопровождается ни одним из всех симптомов, именно поэтому выявить её в своё время не представляется возможным. В этом случае прогрессирование заболевания зачастую никак не вступает в связь ни с одним из воспалительных процессов. Характеризуется такая патология замедленным понижением функционирования почек, а также постепенно повышающимся артериальным давлением.
Долгое отсутствие необходимого клинического лечения недуга неизбежно станет причиной хронической недостаточности почек. При развитии хронической почечной недостаточности замечается значительное ухудшение общего самочувствия человека. Таким образом, без необходимого курса лечения пациенту сулит летальный исход.
Во многих случаях хроническая недостаточность почек способствует прогрессированию уремии. Под уремией подразумевают заболевание, сопровождающиеся собранием в крови значительного количества мочевины и поражением разных систем и органов человеческого организма в результате интоксикации. Преимущественно под поражение попадает головной мозг.
К признакам и симптомам, которые замечаются при уремии, относятся:
- Ухудшение зрения;
- Состояние судорог;
- Изо рта пахнет мочой (мочевина нередко может выделятся через слизистые оболочки);
- Сонливость;
- Чувство сухости во рту.
Гломерулонефрит: диагностика
Для постановки диагноза хронический гломерулонефрит производится сбор анамнеза по недавно перенесенным инфекционным заболеваниям, клиническим проявлениям недуга на основе биопсии и исследований в лаборатории. В результатах анализа можно наблюдать такие изменения:
- Микро или макрогематурия. Во втором случае моча становится черных или темно-коричневых оттенков. В первом же смена цветов мочи не замечается;
- Умеренная (как правило в диапазоне 3-6%) альбуминурия в течение 14 — 21 дня;
- Зерновидные и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам анализа мочевого осадка;
- Никтурия, снижение диуреза;
- Понижение способности почек к фильтрации по результатам исследований клиренса эндогенного креатинина.
Очень важно произвести точную диагностику гломерулонефрита для дальнейшего лечения, в противном случае ожидается ухудшение состояния и самочувствия, снижение работоспособности, а также смерть при неправильном подходе к патологии. Преимущества диагностики и терапии в Юсуповской больнице в том, что наши профессионалы с максимальной точностью диагностируют заболевание, определяют вид, форму и назначают лучшую терапию в стационаре.
Лечение гломерулонефрита у взрослых
Проводить лечение просто необходимо, иначе заболевание приведет к летальному исходу. В Юсуповской клинике врачи с научными званиями, многолетним опытом лечения хронического, острого и подострого гломерулонефрита проводят эффективную терапию на оборудовании высокого качества. Терапия патологий включает в себя:
- Режим;
- Диетотерапия;
- Симптоматическое лечение;
- Антибактериальная терапия;
- Иммунодепрессивная терапия.
Лечение режимом. Все люди, болеющие гломерулонефритом в острой форме, подлежат незамедлительной госпитализации и постельном режиму. Госпитализация идёт от около 14 до 30 дней.
Лечение диетотерапией. Рекомендации по питанию при лечении быстропрогрессирующего гломерулонефрита: ограничение соли и пищи с высоким содержанием белка, желательно в рационе должна быть клетчатка и калий.
Симптоматическое лечение. При высоком давлении в артериях (особенно с отеками) небольшими курсами назначаются диуретики или гипотензивные препараты. Народные средства очень хорошо себя зарекомендовали при лечении периферических отеков.
Антибактериальная терапия. Если при развитии заболевания был найден инфекционный компонент, тогда назначаются антибиотики для лечения гломерулонефрита. Зачастую это недавняя ангина до её острой фазы, или иное заболевание, где заразителем выступает Бета-гемолитический стрептококк. Чаще используют ампициллин, оксациллин, пенициллин по двести пятьдесят тысяч или пятьсот тысяч единиц четырежды в течении суток внутримышечно.
Иммунодепрессивное лечение. Важнейшее звено патогенеза острого гломерулонефрита — разрушительное влияние на почечные клубочки антител организма. Депрессанты входят во многие схемы лечения. Если вынесен диагноз быстропрогрессирующего гломерулонефрита — в дело вступает известная схема пульс-терапии. В данном случае человеку, предпочтительно в вены капельным путем, вводятся сверхдозы препарата несколько суток, после доза препарата снижается до нормального уровня. Предпочтительно используют цитостатики и глюкокортикоидные лекарственные средства. Иммуносупрессивная терапия необходима при прогрессирующих и высоко активных нефритах. Глюкокортикоиды более селективны, они обеспечивают снижение воспалительной реакции в почках и выработку антител. Цитостатики неизбирательно блокируют размножение клеток, вызывают их гибель и обладают большим спектром побочных действий. При скрытой форме заболевания с протеинурией производится симптоматическое лечение, направленное на восстановление нормальных величин артериального давления.
Особенности лечения при хроническом гломерулонефрите
Особенности лечения при хроническом гломерулонефрите оглашаются исходя из клинической формы недуга, скоростью развития патологии и присутствием осложнений. Рекомендуется соблюдение постельного режима, исключение усталости, сонливости, чувства холода, и возможных профессиональных травм (связанных с работой). В момент лечения от хронического гломерулонефрита необходима также ремиссия имеющихся инфекций в хронический вид.
Лечение медикаментами гломерулонефрита в хронической форме проводится из иммуносупрессивного лечения, глюкокортикостероидами, цитостатиками, НПВС. Симптоматическая терапия включает в себя употребление диуретиков для уменьшения выраженности отеков и гипотензивных препаратов при повышенном артериальном давлении.
Особенности лечения при остром гломерулонефрите
Лечение острого гломерулонефрита выполняется в урологическом стационаре, важно соблюдение строгого постельного режима. Включает в себя диетическое питание с сокращением употребления животных белков, воды, назначением «сахарного» и разгрузочного дня. Проводится суровый учёт количества употребляемой воды и количества диуреза.
Главное лечение острого гломерулонефрита составляет применение стероидных гормонов — преднизолона, дексаметазона длительностью до пяти, шести недель. При четких отеках и артериальном давлении одновременно назначаются диуретические и гипотензивные препараты. Лечение антибиотиками выполняется при имеющихся признаках инфекции (тонзиллит, пневмония, эндокардит и другие).
При недостаточности почек в острой форме возможно назначение антикоагулянтов, осуществление гемодиализа. Курс стационарной терапии острого гломерулонефрита около 30-45 дней, затем больного выписывают и ставят на учёт у нефролога.
Осложнения и прогноз гломерулонефрита
Прогноз гломерулонефрита:
- Наступление полного выздоровления или ослабление симптомов при правильной терапии;
- Летальный исход наблюдается при несвоевременной помощи и терапии больных при остром гломерулонефрите (ОПН) или в период обострений хронического (терминальная стадия ХПН);
- Переход из стадии острого гломерулонефрита в заболевание хронического вида замечается примерно в одном из трёх случаев;
- Вследствие терапии кортикостероидными гормонами прогноз заметно улучшается;
- При острой форме и в период обострений хронической больные неработоспособны и обязаны лежать в стационаре;
- Люди, которые перенесли патологию смогут снова вернуться к работе, даже при наличии мочевого синдрома и альбуминурии;
- Человек, перенесший острый гломерулонефрит, подлежит наблюдению нефролога, т.к. выздоровление иногда бывает ошибочным.
Лечение гломерулонефрита в Москве
Лечение гломерулонефрита в Москве в Юсуповской больнице подразумевает профессиональную диагностику патологии, выявление причин и лечение в стационаре на высококачественном оборудовании с соблюдением всех стандартов. Лечение острого, быстропрогрессирующего и хронического гломерулонефрита в Москве — это наша профессиональная область деятельности, в которой врачи с высокой квалификацией, эксперты. Наши специалисты занимаются научной деятельностью, ищут индивидуальный подход к каждому пациенту для полного излечения без шансов на прогрессию патологии и возникновение новых инфекционных болезней. В Юсуповской больнице есть все для быстрого и точного установления диагноза, оказания неотложной помощи в экстренных ситуация и комфортного пребывания в процессе терапии. Цены на лечение узнать можно на сайте клиники.
подострый гломерунефрит
- Что такое подострый гломерунефрит
- Что провоцирует / Причины Подосторого гломерунефрита
- Патогенез (что происходит?) во время Подосторого гломерунефрита
- Симптомы Подосторого гломерунефрита
- Лечение Подосторого гломерунефрита
Что такое подострый гломерунефрит —
Это особая форма гломерулонефрита, для которой характерны своеобразие морфологических изменений в почках, тяжелые клинические проявления, быстро прогрессирующее течение, рано начинающаяся и быстро нарастающая почечная недостаточность, заканчивающаяся неблагоприятным исходом в течение короткого срока — от 2-3 недель до 6-12 месяцев. Впервые заболевание было описано в 1914 г. Ф. Фольгардом и Т. Фаром, которые рассматривали его как подострую форму гломерулонефрита и предложили для него термин » экстракапиллярный нефрит».
Раньше это заболевание описывалось различными авторами как особый вариант острого либо хронического гломерулонефрита. Так, Эллис (1942) относил его к одному из вариантов течения острого гломерулонефрита. Однако благодаря характерным особенностям гистоморфологической картины и клинических проявлений оно выделено в отдельную нозологическую форму, которая в клинической практике наиболее часто обозначается как подострый злокачественный гломерулонефрит. Термин «экстракапиллярный нефрит» отражает лишь его морфологическую сущность. Используемые в литературе другие термины для обозначения этого заболевания — «быстропрогрессирующий», «скоротечный», «сверхострый», «анурический», «бурный», «эндоэкстракапиллярный» ,гломерулонефрит — в меньшей степени отражают его морфологическую и клиническую сущность, поэтому не находят широкого применения в клинической практике. Однако некоторые авторы (Е. М. Тареев, 1983; Б. И. Шулутко, 1983; Н. А. Мухин, И. Е. Тареева, 1992 и др.) описывают его как быстропрогрессирующий гломерулонефрит.
Подострый (злокачественный) гломерулонефрит относится к числу сравнительно редких заболеваний почек. Среди всех форм гломерулонефрита на его долю приходится 1-4 % (Г. Маждраков, 1980; С. И. Рябов, 1980, 1982; Е. М. Тареев, 1983). Злокачественный гломерулонефрит почти с одинаковой частотой встречается у лиц обоего пола, преимущественно после 40 лет. Л. А. Пыриг (1982) на основании материалов собственных наблюдений и обобщений литературных данных установил, что подострый злокачественный гломерулонефрит в возрасте после 40 лет встречается в 3-4 раза чаще, чем у лиц более молодого возраста. По материалам С. И. Рябова (1980), среди наблюдавшихся им больных подострым злокачественным гломерулонефритом в возрасте 13-83 лет 57,4 % составляли лица старше 40 лет. В то же время, по данным других авторов (А. Пухлев, 1980), это заболевание встречается чаще в возрасте 15-30 лет.
Что провоцирует / Причины Подосторого гломерунефрита:
Поскольку данное заболевание в ряде случаев возникает вслед за стрептококковой инфекцией, высказывается мнение о возможности инфекционной его этиологии (Е. М. Тареев, 1972; А. П. Пелещук, 1974). Однако подобная связь начала подострого злокачественного гломерулонефрита с перенесенной стрептококковой инфекцией прослеживается сравнительно редко. В отдельных случаях это заболевание может быть следствием геморрагического васкулита, вирусных инфекций, бактериального эндокардита, СКВ, узелкового периартериита, синдромов Гудпасчера, Вегенера, злокачественных новообразований, абсцессов различной локализации, воздействия лекарственных средств, химических веществ и других причин. Следовательно, подострый (злокачественный) гломерулонефрит является полиэтиологическим заболеванием, что дало основание некоторым авторам обозначать его как синдром. Однако во многих случаях причину его установить не удается (идиопатический злокачественный нефрит).
Патогенез (что происходит?) во время Подосторого гломерунефрита:
По современным представлениям, заболевание это иммуновоспалительного генеза. Выделяют два типа подострого гломерулонефрита. Первый расценивается как злокачественный вариант острого постстрептококкового гломерулонефрита, второй — как аутоиммунное заболевание. В основе первого типа лежит иммунокомплексный механизм развития с отложением иммунных комплексов (антиген — антитело) в стенке клубочковых капилляров почек. При втором, аутоиммунном, образуются антитела к базальной мембране клубочковых капилляров (А. П. Пелещук, 1983).
Патоморфологическая картина подострого злокачественного гломерулонефрита довольно полно изучена как по материалам аутопсии, так и по данным прижизненной пункционной биопсии почек. Макроскопически почки нормальных размеров либо увеличены. Поверхность гладкая, фиброзная капсула снимается легко, паренхима дряблая, желтовато-белая или серовато-желтая. На разрезе корковое вещество широкое с желтоватыми пятнами и полосками (вследствие отложения липидов). Такая обычно увеличенная почка называется «большой белой почкой». Иногда на фоне серовато-желтой поверхности коркового вещества видны многочисленные точечные и пятнистые кровоизлияния в виде красного крапа. Такую почку называют «большой пестрой почкой».
Для подострого злокачественного гломерулонефрита наиболее характерны такие гистологические изменения, как наличие полулуний, которые в типичных случаях этого заболевания обнаруживаются не менее чем в 80 % клубочков. Они образуются вследствие выраженной пролиферации эпителия париетального и висцерального листков капсулы Шумлянского-Боумена. Скапливаясь в полости капсулы и заполняя весь или почти весь ее просвет, клетки эпителия оттесняют петли клубочковых капилляров к сосудистому полюсу и сдавливают их. При этом полость клубочка приобретает форму полулуний, которые выявляются иногда уже спустя неделю от начала заболевания.
В полость капсулы клубочка выпадает фибрин, в результате чего происходят фибропластические и фиброзные изменения в клубочках. Вследствие сдавления клубочковых капилляров образовавшимися полулуниями возникает их ишемия, наступают тромбозы и некрозы стенки капилляров. Наряду с бурной пролиферацией клеток эпителия наблюдается выраженная пролиферация эндотелия клубочковых капилляров, что приводит к обтурации их просвета, способствует ишемии клубочков, развитию тромбозов. В итоге быстро развивается гиалиноз клубочков с последующим их фиброзом и гибелью. Глубокие изменения наблюдаются и в канальцах. Уже в начальной фазе заболевания обнаруживаются выраженные дистрофические изменения эпителия извитых канальцев в виде белковой, зернистой, гиалиново-капельной, вакуольной и жировой дистрофии, очаговой пролиферации. В последующем довольно быстро наступают атрофические изменения и некроз эпителия. В интерстициальной ткани отмечаются круглоклеточная инфильтрация и отек.
Симптомы Подосторого гломерунефрита:
Чаще заболевание развивается спустя 1-3 недели после перенесенной стрептококковой инфекции либо переохлаждения. В некоторых случаях причину установить не удается. В основном подострый злокачественный гломерулонефрит, подобно классическому варианту острого гломерулонефрита, начинается бурно, с выраженными признаками отечного, гипертензивного и мочевого синдромов.
Наряду с отеками, которые нередко достигают значительной степени и сопровождаются развитием асцита, гидроторакса и гидроперикарда, наблюдается массивная протеинурия, превышающая 3,0-3,5 г в сутки, выраженная гипо- и диспротеинемия, гиперлипидемия, в частности гиперхолестеринемия, т. е. налицо все признаки нефротического синдрома. Кроме того, отмечаются гематурия, иногда значительная, цилиндрурия с появлением в моче гиалиновых, зернистых и восковидных цилиндров, что свидетельствует о тяжелом поражении эпителия не только проксимальных, но и дистальных отделов канальцев. Патологические изменения в моче обычно сочетаются с резким снижением диуреза, а в ряде случаев олигурия сменяется анурией либо последняя наблюдается с самого начала заболевания, что заставляет думать об острой почечной недостаточности.
Артериальная гипертензия часто достигает значительной выраженности — до 200-240/120-130 мм рт. ст. В отличие от острого или обострения хронического гломерулонефрита при подостром злокачественном: гломерулонефрите клинические и лабораторные признаки заболевания не имеют склонности к уменьшению, а тем более к исчезновению. Напротив, они стойко сохраняются либо нарастают. Гипертензия примерно в 1/3 случаев приобретает злокачественное течение (Е. М. Тареев, 1972). Как следствие ее развиваются тяжелые изменения на глазном дне с отеком соска зрительного нерва, явления ретинопатии, нередко с кровоизлияниями в сетчатку глаз и ее отслойкой, тромбозом центральной артерии сетчатки, что приводит к резкому снижению либо к полной потере зрения. Возможны динамические нарушения мозгового кровообращения, инсульты и тромбозы сосудов головного мозга с соответствующими клиническими признаками. Высокая и стойкая гипертензия является причиной развития сердечной (преимущественно левожелудочковой) недостаточности, с явлениями кардиальной астмы и отека легких. Эти осложнения гипертензии могут служить непосредственной причиной смерти больного.
Тяжелые и прогрессирующие нарушения структуры клубочкового и канальцевого аппарата нефронов приводят к быстрому и значительному снижению функции почек. Уже через 1-3 недели от начала заболевания появляются и быстро нарастают клинические и лабораторные признаки почечной недостаточности. Значительно снижаются клубочковая фильтрация и концентрационная способность канальцев с развитием гипо- и изостенурии. В результате развивается нарастающая гиперазотемия — в крови повышается уровень мочевины, креатинина, остаточного азота. Как проявление почечной недостаточности развивается анемия, в ряде случаев значительно выраженная. СОЭ увеличивается до 30-60 мм/ч, нередко отмечается умеренный лейкоцитоз (10-15 тыс.). Возможны нарушения электролитного баланса организма: гипернатриёмия, гиперкалиемия и др. Развивается метаболический ацидоз.
Состояние больных прогрессивно ухудшается. Они жалуются на головную боль, одышку, боли в области сердца, нарушение зрения, затем присоединяются тошнота, рвота, кожный зуд, потеря аппетита, нарушение сна, общая слабость. Частым субъективным признаком заболевания являются ноющие боли, иногда довольно выраженные, в области поясницы. Больные вялы, заторможены; кожные покровы бледные, лицо одутловатое; отмечаются выраженные отеки всего тела, конечностей. В терминальной стадии возможны геморрагические проявления на коже и со стороны желудочно-кишечного тракта. Быстро нарастающая почечная недостаточность уже через несколько недель или месяцев приводит к летальному исходу.
Подострый злокачественный гломерулонефрит более тяжело протекает у лиц старшего возраста (после 50 лет), что связано с возможностью предшествовавших заболеваний сердечно-сосудистой системы.
Начало подострого гломерулонефрита может проявляться острой почечной недостаточностью. В некоторых случаях он развивается у больных острым гломерулонефритом, который трансформируется в злокачественный. Об этом следует думать, если спустя 2-3 недели от начала острого гломерулонефрита не наступает улучшения, состояние больного остается тяжелым, сохраняются и даже нарастают отеки, гипертензия, протеинурия, гематурия, гипо- и диспротеинемия, гиперхолестеринемия, снижаются клубочковая фильтрация и относительная плотность мочи, повышается в крови уровень мочевины и креатинина.
При подостром (злокачественном) гломерулонефрите прогноз всегда неблагоприятный. Спонтанное либо под влиянием лечения выздоровление наблюдается крайне редко.
Лечение Подосторого гломерунефрита:
У больных подострым (злокачественным) гломерулонефритом лечение до сих пор считается практически безуспешным. Описаны лишь единичные, крайне редкие случаи спонтанного выздоровления либо под влиянием комплексной терапии, которая чаще приводит к непродолжительной ремиссии. Использование в лечении этого заболевания иммунодепрессантов, глюкокортикостероидов и антикоагулянтов не дало обнадеживающих результатов. Правда, отдельные авторы указывают на возможность положительного эффекта: на уменьшение и даже исчезновение отеков, снижение артериального давления, уменьшение мочевого синдрома и улучшение функции почек и в редких случаях на полную и стойкую ремиссию заболевания — под влиянием глюкокортикостероидных гормонов либо при сочетании их с иммунодепрессантами (азатиоприн, имуран, циклофосфамид и др.) и антикоагулянтами. Так, Н. А. Ратнер (1974) описывает случай полной и стойкой (срок наблюдения 9 лет) клинико-лабораторной ремиссии у больной подострым злокачественным гломерулонефритом, лечившейся преднизолоном. Большинство же клиницистов считают, что лечение кортикостероидами и цитостатиками как раздельно, так и в сочетании существенного влияния на исход заболевания и его прогноз не оказывает.
Немногочисленные клинические наблюдения свидетельствуют о том, что рано начатая комплексная (четырехкомпонентная) терапия глюкокортикоидами, антикоагулянтами (гепарин), антиагрегантами (курантил, дипиридамол) и цитостатиками (азатиоприн, циклофосфамзвд и др.) может несколько замедлить прогрессирование заболевания и продлить срок жизни больных. Эффект этой терапии несколько повышается, если она проводится на фоне гемодиализа. Положительный эффект отмечают от применения «пульс-терапии», плазмафереза, гемосорбции (Н. А. Мухин, И. Е. Тареева, 1992). В целом же эффективность различных методов терапии злокачественного гломерулонефрита, в том числе гемодиализа и трансплантации почки, неудовлетворительная. Поэтому используется в основном симптоматическая терапия.
Больным назначается постельный режим, диета с ограничением поваренной соли и жидкости, а при появлении почечной недостаточности — и белка. Пища должна быть преимущественно молочно-растительной. Для улучшения вкусовых качеств малосоленой пищи разрешается добавлять в умеренных количествах вкусовые приправы (петрушка, укроп, уксус, горчица и др.).
Широко используются мочегонные, гипотензивные, сердечные средства, витамины С, В, Р, аскорутин, антигистаминные препараты, кальция глюконат, дицинон и т. п. (см. лечение острого гломерулонефрита).
При выраженной и длительной олигурии или анурии, гиперазотемии, гиперкалиемии больного следует перевести на гемодиализ.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Подосторого гломерунефрита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни мочеполовой системы:
| «Острый живот» в гинекологии |
| Альгодисменорея (дисменорея) |
| Альгодисменорея вторичная |
| Аменорея |
| Аменорея гипофизарного генеза |
| Амилоидоз почек |
| Апоплексия яичника |
| Бактериальный вагиноз |
| Бесплодие |
| Вагинальный кандидоз |
| Внематочная беременность |
| Внутриматочная перегородка |
| Внутриматочные синехии (сращения) |
| Воспалительные заболевания половых органов у женщин |
| Вторичный амилоидоз почек |
| Вторичный острый пиелонефрит |
| Генитальные свищи |
| Генитальный герпес |
| Генитальный туберкулез |
| Гепаторенальный синдром |
| Герминогенные опухоли |
| Гиперпластические процессы эндометрия |
| Гонорея |
| Диабетический гломерулосклероз |
| Дисфункциональные маточные кровотечения |
| Дисфункциональные маточные кровотечения перименопаузального периода |
| Заболевания шейки матки |
| Задержка полового развития у девочек |
| Инородные тела в матке |
| Интерстициальный нефрит |
| Кандидоз влагалища |
| Киста желтого тела |
| Кишечно-генитальные свищи воспалительного генеза |
| Кольпит |
| Миеломная нефропатия |
| Миома матки |
| Мочеполовые свищи |
| Нарушения полового развития девочек |
| Наследственные нефропатии |
| Недержание мочи у женщин |
| Некроз миоматозного узла |
| Неправильные положения половых органов |
| Нефрокальциноз |
| Нефропатия беременных |
| Нефротический синдром |
| Нефротический синдром первичный и вторичный |
| Обостренные урологические заболевания |
| Олигурия и анурия |
| Опухолевидные образования придатков матки |
| Опухоли и опухолевидные образования яичников |
| Опухоли стромы полового тяжа (гормонально-активные) |
| Опущение и выпадение (пролапс) матки и влагалища |
| Острая почечная недостаточность |
| Острый гломерулонефрит |
| Острый гломерулонефрит (ОГН) |
| Острый диффузный гломерулонефрит |
| Острый нефритический синдром |
| Острый пиелонефрит |
| Острый пиелонефрит |
| Отсутствие полового развития у девочек |
| Очаговый нефрит |
| Параовариальные кисты |
| Перекрут ножки опухолей придатков матки |
| Перекрут яичка |
| Пиелонефрит |
| Пиелонефрит |
| Подострый диффузный гломерулокефрит |
| Подслизистая (субмукозная) миома матки |
| Поликистоз почек |
| Поражение почек при миеломной болезни |
| Поражение почек при подагре |
| Пороки развития половых органов |
| Постгистерэктомический синдром |
| Постменопауза |
| Почечнокаменная болезнь |
| Предменструальный синдром |
| Простая вирильная форма адреногенитального синдрома |
| Прямокишечно-влагалищные свищи травматического генеза |
| Психогенная аменорея |
| Радиационные нефропатии |
| Рак шейки матки |
| Рак эндометрия |
| Рак яичников |
| Реноваскулярная гипертензия |
| Саркома матки |
| Сертоли |
| Синдром истощения яичников |
| Синдром поликистозных яичников |
| Синдром после тотальной овариэктомии |
| Синдром приобретенного иммунодефицита (СПИД) у женщин |
| Синдром резистентных яичников |
| Тератобластома |
| Тератома |
| Травмы половых органов у девочек |
| Трихомониаз |
| Туберкулез мочеполовых органов |
| Урогенитальные инфекции у девочек |
| Урогенитальный хламидиоз |
| Феохромоцитома |
| Хроническая почечная недостаточность |
| Хронический гломерулонефрит |
| Хронический гломерулонефрит (ХГН) |
| Хронический диффузный гломерулонефрит |
| Хронический интерстициальный нефрит |
| Хронический пиелонефрит |
| Хронический пиелонефрит |
| Эндометриоз (эндометриоидная болезнь) |
| Ювенильные маточные кровотечения |
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Почки выполняют в организме множество жизненно важных функций: выводят вредные продукты обмена, нормализуют давление, но, главное, фильтруют несколько сотен литров крови, доставляя ее в чистом виде во все ткани. Испытывая настолько мощные нагрузки, могут «выходить из строя» различные структуры органа, но чаще всего это происходит с почечными клубочками. В зависимости от формы протекания и симптомов лечение гломерулонефрита имеет свою специфику.
Формирование заболевания и его отличительные черты
Гломерулонефрит – это аутоиммунное заболевание почек, которое сопровождается двусторонним поражением почечных клубочков. В меньшей степени в процесс вовлекается интерстициальная ткань и канальцы. На фоне воспалительных изменений происходит нарушение кровоснабжения, что влечет за собой задержку в организме солей и жидкости. Отсутствие лечения у мужчин и женщин может привести к тяжелым осложнениям.В МКБ 10 заболевание имеет следующий код: острая форма – N00, хронический синдром –N03.
Причины и патогенез
Такое заболевание почек,как гломерулонефрит,может протекать самостоятельно или развиваться на фоне системных поражений. Воспаление почечных клубочков возникает вследствие неадекватной иммунной реакции организма на этиологические факторы. В качестве последних чаще всего выступают инфекционные агенты, хотя могут быть и другие причины:
- Генетическое нарушение строения клубочкового аппарата.
- Инфекции:бактериальные (стрептодермия), вирусные, паразитарные.
- Аутоиммунные:системная красная волчанка, васкулиты, болезнь Шёнлейна-Геноха.
- Токсическое воздействие: алкоголь, наркотики, радиационное облучение.
- Введение сывороток, вакцин.
- Длительное переохлаждение и простуда – нарушение кровотока вследствие пребывания в условиях повышенной влажности и низких температур (окопный нефрит).
- Сахарный диабет – поражение сосудов.

Медики выделяют ряд факторов, увеличивающих риск развития гломерулонефрита. Это избыточное пребывание на солнце, частые аллергические реакции, наличие хронических воспалений, прием препаратов без назначения врача. Характерная особенность патологии: симптомы возникают спустя 7-14 дней после перенесенной инфекции.
Особую роль в возникновении заболевания играют защитные механизмы, точнее их повреждение. Все патогенные микробы оставляют в крови антигены, при обнаружении которых иммунная система начинает вырабатывать белки, призванные выводить чужеродные клетки. При наличии данного дефекта происходит обратная реакция, то есть связывание этих компонентов и образование комплексов антиген-антитело. Они не выводятся, как положено, а оседают на стенках капилляров гломерул, вызывая нарушение микроциркуляции. Плохое кровообращение приводит к гибели почечной ткани, в результате чего снижается фильтрующая способность клубочков.
Критерии классификации
Воспалительное поражение практически всегда развивается с двух сторон, то есть поражает обе почки. Современная классификация гломерулонефрита довольно разнообразна. Его определяют по ряду признаков и, соответственно, при постановке диагноза он может иметь несколько уточняющих характеристик.
В зависимости от этиологии:
- Первичный. Почечная ткань поражается изолированно вследствие воздействия патогенного фактора.
- Вторичный. Воспалительный процесс развивается на фоне имеющегося заболевания.
По характеру течения:
- Острый. Возникает спонтанно, развивается бурно, протекает циклически. Поддается быстрому лечению, но при его отсутствии переходит в хроническую форму.
- Подострый (быстро прогрессирующий). Характеризуется злокачественным процессом, поскольку плохо реагирует на медикаментозное воздействие. В результате осложняется состояниями, которые угрожают жизни пациента.
- Хронический. Патологические изменения наблюдаются при развившейся ЗПН. Затянувшееся бессимптомное течение с периодами обострения приводит к замещению почечной ткани соединительной.

- Типичный (циклический). Характеризуется бурным течением и выраженностью симптоматики.
- Латентный (ациклический). Отличается постепенным началом, слабо выраженными признаками. Представляет определенную степень опасности в силу поздней диагностики и увеличению риска хронизации процесса.
Хронический клубочковый нефрит также может иметь несколько форм:
| Нефротическая | Преобладают мочевые симптомы, наблюдается отечность, давление сохраняется в норме |
| Гипертоническая | Отмечается повышение АД, мочевой синдром выражен слабо |
| Смешанная | Основной признак определить трудно, поскольку наблюдается сочетание первых двух синдромов |
| Латентная | Отмечается нормальное самочувствие на фоне отсутствия отеков и артериальной гипертензии, нефротические симптомы выражены незначительно |
| Гематурическая | Все симптомы нехарактерны в силу их слабых проявлений, в крови выявляется наличие эритроцитов |
В некоторых случаях заболевание является следствием аутоиммунных процессов. Это обусловлено выбросом в кровь большого количества антител, которые атакуют собственные клетки организма. Отдельной формой выделяют мезангиопролиферативный гломерулонефрит.
Подробно о симптомах гломерулонефрита
Клинические проявления гломерулонефрита возникают спустя 1-4 недели после перенесенного заболевания, вызванного обычно стрептококком.В зависимости от формы поражения клубочкового аппаратаи стадии течения,могут преобладать те или иные симптомы.
В острой и подострой формах
Симптомы острой формы зависят от степени поражения клубочковой системы почек и стадии заболевания.

- Гипертермия. Температура тела увеличивается до 39-40°С, сопровождается ознобом и лихорадкой.
- Повышение артериального давления. Происходит вследствие увеличения объема крови из-за задержки жидкости.
- Развитие отеков. Появляется одутловатость лица, набухание век, увеличивающиеся в утренние часы и спадающие к вечеру.
- Олигурия. Наблюдается уменьшение количества выделяемой урины, вплоть до ее полного прекращения. Спустя несколько дней объем увеличивается снова, но при этом снижается ее плотность.
- Изменение цвета урины. Она приобретает грязно бурый, коричневый и даже черный оттенок и носит название «мясных помоев».
- Признаки интоксикации. Появляется головная боль, тошнота, рвота, снижение аппетита, болезненные ощущения в пояснице, спутанность сознания.
При латентном течении симптомы выражены слабо, отмечается небольшое ухудшение самочувствия, незначительное сокращение количества мочи и развитие микрогематурии. Это приводит к прогрессированию процесса и необратимому поражению клубочковой системы.
Наиболее сложной считается подострая форма гломерулонефрита. Она сопровождается серьезными изменениями в моче, отеками и стойкой гипертонией. Симптомы и признаки аналогичны острой фазе заболевания.Отличительной чертой можно назвать умеренную температуру, а также более быстрое формирование осложнений.
Важно знать! При запоздалом лечении уже через несколько недель почки полностью утрачивают свою работоспособность, что требует назначение диализа и трансплантации органа.
Проявления хронического заболевания
Хронический гломерулонефрит в 20% является осложнением острого, в остальных может быть диагностирован случайно в ходе планового осмотра. Он отрицательно сказывается на состоянии пациента, что требует терапии.
Симптомами затяжной формы недуга считаются следующие проявления:
-
Изменение цвета и характера мочи. Она становится мутной и темной с примесями крови и белка, что делает ее «пенистой».
- Отеки. Отмечаются на лице, конечностях. Тело становится рыхлым и одутловатым, увеличивается масса.
- Артериальное давление. Сохраняется длительное время и с трудом купируется медикаментами.
- Симптомы ХПН. Отмечается тошнота, рвота, головная боль, сокращение диуреза, зуд и сухость кожных покровов, наличие пигментации.
Симптомы нарастают постепенно и незаметно. Пациент не обращает внимания на ухудшение самочувствия, не предъявляет жалоб и не обращается к врачу. Это способствует дальнейшему развитию процесса и разрушению почечных клубочков.
Осложненный гломерулонефрит
Клубочковый нефрит занимает одно из ведущих мест среди почечных патологий, приводящих к сморщиванию почек и развитию ХПН.
На фоне осложнений у пациента могут отмечаться симптомы гломерулонефрита:
- острая сердечная недостаточность;
- эклампсия;
- внутримозговое кровоизлияние;
- нарушение зрения;
- хронический диффузный гломерулонефрит.
Данный тип патологии чаще переходит в хронический, и фактором, усиливающим этот процесс, считается гипопластическая дисплазия почки, когда почечная ткань развивается со значительным отставанием.
Понятие о нефротическом и нефритическом синдромах
Когда у пациента развивается заболевание почек, ему часто приходится слышать такие термины, как нефритический и нефротический синдром.
Эти два понятия, несмотря на схожесть, имеют существенные отличия.
-
Нефритический синдром. Результат воспаления почек. Характеризуется появлением отечности, гипертензии, признаков сердечной недостаточности. Больной жалуется на слабость, повышенную утомляемость, тошноту, заканчивающуюся рвотой, головные боли. У него изменяется состав мочи, появляются примеси крови, белок.
- Нефротический синдром. Возникает, как ответ организма на развитие таких заболеваний, как гломерулонефрит, злокачественные опухоли желудка, толстой кишки, легкого, молочной железы, болезни системного или аутоиммунного характера. Проявлениями данной патологии являются ослабление иммунной защиты, развитие почечной недостаточности, уменьшение диуреза, понижение кровяного давления, слабость, общее недомогание.
Сравнительный анализ двух почечных синдромов важен для постановки диагноза, поскольку в клинической практике встречаются случаи, когда у пациента оба этих патологических состояния объединяются. При подозрении на данные процессы врач назначает дополнительные исследования.
Опасность последствий
Хроническая патология характеризуется чередованием острых периодов и временного затишья. Однако этот процесс постепенно приводит к разрастанию соединительной ткани, сморщиванию почек и полной потере функциональности. Помимо этого, врачи указывают и на другие возможные последствия:
- отек легких на фоне сердечной недостаточности, артериальной гипертензии;
- эклампсия почечного типа, судороги эпилептические припадки при повышении АД;
- уремическая кома.
Важно знать! В большинстве случаев развивается тяжелая интоксикация – уремия, сопровождающаяся скоплением в крови критического количества мочевины, поражением различных органов и систем, в том числе и головного мозга.
Признаки заболевания при проведении диагностики
Обследованием занимается врач-нефролог. Постановка диагноза «гломерулонефрит» производится на основе жалоб пациента, собранного анамнеза, клинических проявлений, данных лабораторных и инструментальных исследований.
Данные лабораторных анализов
Для выявления патологических нарушений врач назначает ряд лабораторных методов. По результатам диагностики обнаруживаются характерные изменения.
Исследование мочи:
- клинический анализ;
- проба Зимницкого;
- суточная потеря белка;
- проба Реберга.
Исследование крови:
- клинический анализ;
- протеинограмма;
- липиды и электролиты крови;
- серологический анализ;
- биохимический анализ (креатинин и мочевина).
Возможны следующие результаты: белок в моче, гематурия, повышение в крови уровня холестерина и азотистых шлаков. Наличие критического содержания циркулирующих иммунных комплексов.
Показатели инструментальных исследований
При выявленных изменениях в моче и крови для уточнения диагноза и степени тяжести процесса врач назначает ряд инструментальных манипуляций:
- УЗИ почек, рентген;
- КТ и МРТ;
- экскреторную урографию (в острой фазе);
- нефросцинтиграфию.
Если данные исследования сомнительны, производится биопсия почки с последующим гистологическим изучением полученного материала. Дифференциальная диагностика проводится с пиелонефритом.
Лечение гломерулонефрита
Лечение заболевания проводится в условиях стационара. Выбор подходящей схемы терапии обусловлен формой патологического процесса (острая или хроническая) и выраженности симптоматики.
Медикаментозное
Основным принципом амбулаторного лечения является устранение инфекционного агента и подавление иммунных реакций, которые уничтожают собственные клетки организма. В список лекарственных средств входят препараты следующих групп:
- антибактериальные– «Эритромицин», «Пенициллин»;
- иммунодепрессанты цитостатики– «Циклофосфамид», «Азатиоприн»;
- кортикостероиды – «Преднизолон»;
- противовоспалительные средства – «Диклофенак».
В комплекс лечебных мероприятий входит симптоматическая терапия – применение мочегонных, антигистаминных, гипотензивных медикаментов.
Диета и народные средства
В борьбе с данной патологией важную роль играет питание. Больным назначается постельный режим и диета № 7. Рекомендуется снизить количество выпиваемой жидкости (до 600-1000 мл), ограничить употребление поваренной соли и белка. Из продуктов, богатых протеинами, предпочтение следует отдавать творогу и яйцам. Норма жиров не должна превышать 50 г. Калорийность рациона обеспечивается за счет углеводов. Первые блюда нужно готовить на овощных бульонах, полностью исключив мясные. В большинстве случаев правильное питание способно повысит эффективность терапии и восстановить работу почек.

Средства народной медицины являются еще одним действенным методом терапии гломерулонефрита. Избавиться от отеков и прочих симптомов заболевания помогут такие рецепты.
- Смешать 4 части семени льна с 3 ч. листьев березы и корня полевого стальника. Залить 250 мл кипящей воды и настаивать 2-3 часа под крышкой. Процеженный напиток разделить и принимать по трети стакана трижды в день. Курсовой прием составляет неделю.
- В емкость поместить по 1 ч. л. кукурузных рыльцев и вишневых хвостиков. Заварить половиной литра кипятка и оставить до полного остывания. Дозировка – ¼ стакана трижды в день. Продолжительность лечения неограничена временем, прием средства прекращается после исчезновения симптомов.
Для укрепления иммунитета следует принимать по 1 ч. л. смеси меда (стакан) с орехами и фундуком(по столовой ложке), а также кожурой одного лимона. Полезными считаются средства на основе пчелиного подмора и овса, отвар из пшена, лекарственных трав.
Необходимость в диализе и помощь хирургов
Если гломерулонефритперешел в терминальную стадию развития хронической почечной недостаточности, когда орган не способен выполнять свои функции, пациенту назначается гемодиализ. При наличии определенных показаний (возраста, особой тяжести патологии, двустороннем поражении органа) рекомендуется трансплантация здоровой почки от донора. Внепочечное очищение крови рассматривается как промежуточное звено.
Профилактика и прогнозы
Специфической профилактики клубочкового нефрита не существует. Меры по снижению и риска развития данного заболевания предполагают:
- умеренное закаливание и понижение чувствительности к низким температурам;
- контроль массы тела;
-
полноценное лечение стрептококковых инфекций;
- своевременная санация хронических очагов;
- регулярное обследование с целью выявления патологических изменений;
- контроль сахара в крови;
- увеличение двигательной активности;
- отказ от курения и употребления алкоголя.
При наличии аллергии показана десенсибилизация – прием антигистаминных препаратов, проведение очистительных процедур, соблюдение диет. Пользу способно принести санаторно-курортное лечение в сухом и умеренно теплом климате.
Острый процесс развивается быстро, но хорошо поддается терапии, в результате чего редко приобретает затяжную форму. При своевременном и адекватном лечении почти всегда наступает полное выздоровление. Хронические гломерулонефриты тоже могут иметь умеренный характер, поэтому функциональность почек остается в норме длительный период.
Важно знать! Неблагоприятный прогноз наблюдается при подостром типе патологии, который в клинической медицине относится к экстренным ситуациям. Но при правильном подходе и эффективной тактике лечения ремиссии удается достичь 80% пациентов.Следует знать, что на фоне тяжести болезни запоздалое обращение к специалистам не исключает смертельного исхода.
Заключение
Гломерулонефрит, симптомы и лечение которого у взрослых были описаны выше, на фоне остальных патологий мочевыделительной системы считается опасным заболеванием. На терапию острой формы иногда уходят месяцы, а хронической– вообще годы. При наличии осложнений прогноз может быть неблагоприятным, поэтому следует внимательно относиться к своему здоровью и предупредить поражение почек, чем потом безуспешно бороться с патологией и инвалидностью.
Гломерулонефритом называется группа заболеваний, которые могут различаться в зависимости от специфики течения, причин возникновения и методов лечения.
Чаще всего при таком заболевании поражаются гломерулы (клубочки почек), но в патологический процесс могут включиться и другие разделы почек – межклеточная почечная ткань и почечные канальцы.
По статистике гломерулонефрит чаще диагностируется у детей в возрасте до 12 лет, но эта патология может развиться и у взрослых. Заболевание относится к группе приобретенных.
Формы гломерулонефрита
В медицине существует достаточно сложная классификация рассматриваемого заболевания. Выделяют следующие формы гломерулонефрита:
По течению гломерулонефрита:
- острый гломерулонефрит – возникает в первый раз и всегда внезапно, течение стремительное, заканчивается полным выздоровлением, но может перейти в хроническую форму;
- хронический гломерулонефрит – гломерулонефрит острого течения, перешедший в хроническую форму течения с периодическими ремиссиями и обострениями;
- подострый – называется злокачественным или быстропрогрессирующим, отличается плохой динамикой даже при проведении специфической терапии, характеризуется развитием осложнений, в 80% случаев заканчивается летальным исходом.
По особенностям клинической картины:
- нефротический гломерулонефрит – основными признаками считаются отеки (периферийные и фронтальные, артериальное давление чаще остается в пределах нормы;
- гематурический – в анализах мочи при лабораторном исследовании выявляется большое содержание белка и крови, отеки отсутствуют, а артериальное давление не повышается с первых дней развития патологии;
- гипертонический гломерулонефрит – отсутствуют изменения со стороны процесса мочеиспускания, в анализах мочи практически отсутствуют кровь и белок, но артериальное давление повышается с первых дней развития болезни и остается устойчиво высоким;
- смешанный – выделить какие-то конкретные симптомы нельзя, присутствуют все вышеперечисленные;
- латентный гломерулонефрит – состояние больного удовлетворительное, отеки и повышение артериального давления незначительные, диагноз может ставиться только на основании лабораторных исследований мочи – в ней будут присутствовать кровь и белок.
По механизму развития выделяют:
- первичный гломерулонефрит – патология в этом случае выделяется как самостоятельное заболевание;
- вторичный тип – рассматриваемое заболевание протекает на фоне других системных патологий (красная волчанка, артрит ревматоидного вида и другие).
Отдельным типом выделяют острый постстрептококковый гломерулонефрит – заболевание протекает после перенесенной стрептококковой инфекции.
Причины развития гломерулонефрита
Развитие рассматриваемого заболевания зависит от воспалительного и аутоиммунного факторов.
При воспалительном факторе гломерулонефрит может развиться после перенесенных:
Аутоиммунный фактор – когда после перенесенных инфекционных/воспалительных заболеваний иммунная система организма начинает работать с нарушениями и воспринимает некоторые клетки организма (в данном случае почечные клетки) как чужеродные. К аутоиммунным факторам риска относятся:
- наличие в организме очагов хронической инфекции;
- предрасположенность наследственного характера;
- переохлаждения;
- недостаток витаминов в организме (гиповитаминоз);
- носительство стрептококка на зеве или кожи без признаков инфекции.
Симптомы гломерулонефрита

- повышение температуры тела до критических показателей;
- головная боль;
- тошнота, возможна единичная рвота;
- болевой синдром в области поясницы – этот симптом может отсутствовать;
- общая слабость, повышенная сонливость.
К специфическим признакам гломерулонефрита острой формы относятся:
- отеки – они могут быть периферийными и фронтальными, у некоторых больных могут развиться внутренние отеки (асцит);
- повышение артериального давления – этот признак отмечается даже у тех, кто до этого никогда не замечал нарушений в работе сердечно-сосудистой системы;
- изменения в процессе мочеиспускания – моча приобретает «цвет мясных помоев» из-за присутствия в ней крови, становится мутной из-за белка, у некоторых больных фиксируется олигонурия (скудное мочеиспускание).
Хронический гломерулонефрит протекает более сдержанно – в периоды ремиссии вообще никакого ухудшения здоровья не отмечается. В периоды обострения у пациента развиваются все признаки, присущие острому течению рассматриваемого заболевания.
Диагностика гломерулонефрита
Диагностические мероприятия должен проводить только врач – симптомы у рассматриваемого заболевания обычно выражены ярко, но они могут свидетельствовать и о других заболеваниях мочевыводящей системы. В рамках диагностики гломерулонефрита подразумевают проведение следующих процедур:
Проводится опрос больного (если пациент детского возраста, то сведения получают от родителей):
- были ли диагностированы заболевания почек ранее;
- есть ли в анамнезе у родственников гломерулонефрит;
- было ли ранее перенесено инфекционное заболевание и сколько времени прошло после полного излечения.
Собирается история болезни:
- как давно появились первые симптомы заболевания;
- с какой интенсивностью развиваются симптомы;
- принимались ли какие-то меры по избавлению от симптомов – например, принимались ли препараты для снижения артериального давления или избавления от отеков;
- какая была реакция организма на проводимую терапию.
Проводится осмотр больного:
- врач отмечает наличие и интенсивность отеков;
- измеряется артериальное давление и фиксируются его повышенные показатели;
- визуально определяется измененный цвет мочи.
Лабораторные исследования:
- мочи – определяется содержание в ней белка и крови;
- крови – повышенное содержание лейкоцитов и высокая скорость оседания эритроцитов укажут на воспалительный очаг в организме;
- биохимическое исследование крови – наличие холестерина, маленькое содержание белка;
- иммунный анализ сыворотки крови – проводится при подозрении на аутоиммунную причину развития гломерулонефрита.
Инструментальное обследование. Проводится ультразвуковое исследование, на котором специалист может отметить увеличение размеров почек.
По решению врача, осматривающего больного и проводящего диагностические мероприятия, для консультации могут быть приглашены ревматолог, пульмонолог, офтальмолог, кардиолог, инфекционист.
Методы лечения гломерулонефрита
При остром виде гломерулонефрита лечение будет длиться 3-4 недели – весь этот период больной должен соблюдать постельный режим, насколько это возможно.
Врач обязательно назначает антибактериальные препараты (антибиотики – пенициллины, макролиды) – только эти лекарственные средства могут избавить от воспаления или инфекции.
Так как гломерулонефрит протекает в сопровождении отеков, то нужно обеспечить отток лишней жидкости из организма – это делают диуретики, которые грамотно может подобрать только специалист.
После того, как будет снято острое течение болезни и интенсивность симптомов уменьшится, больному назначают:
- противоаллергические (антигистаминные) препараты;
- антикоагулянты, дезагреганты – средства, способные улучшить микроциркуляцию крови;
- цитостатики и полноценная гормональная терапия – назначается только при тяжелом течении заболевания.
Обратите внимание: если гломерулонефрит характеризуется тяжелым течением, развиваются опасные для жизни пациента осложнения, то врач назначает гемодиализ – процедура очищения крови от токсических веществ.
Диета при гломерулонефрите
Важный момент в лечении рассматриваемого заболевания – диета. Ее нужно соблюдать неукоснительно, чтобы назначенная терапия оказала нужный эффект. При гломерулонефрите категорически запрещается принимать в пищу:
- яблоки сладких сортов;
- капусту белокочанную в любом виде (тушеная, квашенная, вареная, сырая);
- творог и кисломолочные продукты;
- изюм и свежий виноград;
- абрикосы в любом виде;
- картофель.
Кроме этого, из рациона полностью исключаются соленые, маринованные, копченые и жареные блюда – в период лечения острого гломерулонефрита или обострения его хронической формы необходимо принимать в пищу только блюда, приготовленные на пару.
Нежелательно пить кофе и даже крепкий чай – целесообразно отдать предпочтение тыквенному соку и отвару из шиповника.
Первый напиток способствует очищению крови от токсинов, повышению иммунитета, а отвар из шиповника выводит лишнюю жидкость из организма, избавляет от отеков.
Народная медицина

Вот несколько действенных средств, которые помогут быстро восстановить работу почек:
- Смешать 1 чайную ложку кукурузных рыльцев и столько же хвостиков от вишни, залить 500 мл крутого кипятка и оставить настаиваться до тех пор, пока лекарство не остынет до комнатной температуры. Принимать настой нужно по ¼ стакана трижды в день за полчаса до еды. Лечение нужно продолжать до тех пор, пока не исчезнут симптомы гломерулонефрита.
- Взять одну столовую ложку сухих цветков черной бузины, залить стаканом кипятка, настоять до полного остывания. Принимать лекарство следует по 1/3 стакана трижды в сутки перед едой. Длительность приема настоя цветков бузины – 3-4 недели, до полного излечения.
- Смешать 4 столовые ложки семени льна, три столовые ложки листьев березы в сухом виде, три столовые ложки корневища стальника полевого в сухом виде. Полученный состав заливается 500 мл крутого кипятка, настаивается в течение 120 минут. Принимать полученный настой нужно по 1/3 стакана трижды в день. Длительность лечения – 7 дней.
Чтобы повысить иммунитет и помочь организму быстрее справиться с патологическим процессом, нужно каждый день по чайной ложке принимать следующее лекарство: стакан меда, столовая ложка грецких орехов, столовая ложка фундука, кожура одного лимона. Все перемешать и хранить в теплом месте.
Возможные осложнения и последствия
Врачи предупреждают, что гломерулонефрит может вызвать следующие осложнения:
- отек легких – развивается на фоне нарушения сердечной деятельности, устойчивого повышенного давления, застоя жидкости в организме;
- эклампсия почечного типа – возникают судороги и эпилептивные припадки на фоне резкого повышения артериального давления, вплоть до гипертонического криза;
- острая почечная недостаточность – полное отсутствие функционирования почек, чаще всего возникает на фоне острого постстрептококкового гломерулонефрита.
Возможные последствия:
- переход острой формы рассматриваемого заболевания в хроническую;
- хроническое течение почечной недостаточности;
- тяжелая интоксикация организма – уремия.
Прогноз заболевания обычно благоприятный – при своевременной диагностике, грамотно оказанной медицинской помощи. Но если течение гломерулонефрита тяжелое, обращение к врачу было поздним, то не исключен летальный исход.
Причины и симптомы гломерулонефрита, диагностика и способы лечения недуга
Как правило, в основном имеет острую форму течения, лечение и профилактика достаточно сложная.
Именно поэтому очень важно вовремя выявить очаг инфекции, который спровоцировал заболевания и устранить его.
Основные сведения
Это болезнь иммунного характера, при котором поражаются почечные клубочки (гломерулы). Они состоят из капилляров, по которым жидкость попадает из системы кровоснабжения непосредственно в почку. При их поражении нарушаются фильтрационные процессы в обоих органах.
Последняя может наблюдаться у пациента больше года, в результате которой развивается почечная недостаточность. В таком случае пациенту назначают процедуру гемодиализа или даже пересадку органа.
Статистика и распространенность недуга
- Это одно из самых распространенных заболеваний у детей, которые перенесли воспалительные и инфекционные заболевания мочевыделительной системы.
- Гломерулонефрит характерен как для женщин, так и для мужчин в возрасте после 40 лет.
- Возникает у пациентов на фоне почечной недостаточности в хронической форме.
Этиология и патогенез
Возбудителем гломерулонефрита является бактерии рода Streptococcus. В некоторых случаях фиксировалось развитие заболевания на фоне вакцинации. Как этиологию развития болезни можно рассматривать сильное переохлаждение организма и высокую влажность окружающей среды.
Именно последний фактор провоцирует нарушения притока крови к почкам.
Сегодня гломерулонефрит считается комплексным заболеванием, которое развивается на фоне ослабления общего иммунитета пациента после перенесенного инфекционного заболевания.
Немалую роль в этом играют воздействие различных токсических веществ (прием медикаментов, употребление спиртных напитков, курение). Также заболеванию подвержены люди с генетической предрасположенностью к болезням почек и мочевыделительной системы.
Важно отметить, что гломерулонефрит длительное время находится в латентной фазе. После перенесенного инфекционного заболевания поражение почечных клубочков происходит в среднем через 14 дней. До этого пациент не подозревает у себя никаких тревожных симптомов.
Признаки и проявление недуга
- скачки артериального давления;
- уменьшение количества мочи;
- ранее перенесенная инфекция, вызванная стрептококками.
Стадии течения
Первая стадия заболевания считается латентной, никаких особых проявлений не отмечается. Однако уже через 14-21 день после инфекционного заболевания пациент может почувствовать:
- слабость;
- приступы тошноты;
- повышение температур тела;
- боль в пояснице и голове;
- сильные отеки на глазах;
- бледность кожных покровов.
Далее отмечается переход заболевания в острую фазу, при которой у пациента начинается увеличение количества мочи, в ней можно увидеть следы крови. Резко изменяется цвет мочи, вплоть до кроваво-черного.
Из-за постоянной задержки жидкости в организме утром у человека наблюдаются сильные отеки на лице, к вечеру они уменьшаются. У детей это заболевания провоцирует нарушения в работе сердечно-сосудистой и нервной систем, может увеличиться в размерах печень.
Если начать лечение острой фазы вовремя, то о заболевании можно забыть уже спустя 2-3 месяца. Однако при запущенном состоянии гломерулонефрит переходит в хроническую стадию.
Во время нее пациента мучают постоянные повышения артериального давления, большое содержание эритроцитов в моче и др.
Рецидив может произойти в период весны и осени, через 24-48 часов после попадания стрептококковой инфекции в организм.
Диагностические меры
При этом в крови будет наблюдаться повышения уровня лейкоцитов и скорость оседания эритроцитов.
Моча может иметь низкую плотность и нехарактерную окраску. При биохимическом анализе крови выявляется высокое содержание мочевины, холестерина и креатинина. Также показатель остаточного азота будет выше нормы.
Пациенту проводят ультразвуковое обследование почек и их сосудистой системы. Обязательным считается выявление антител к бактериям рода Streptococcus в крови больного. В некоторых случаях пациента могут взять биопсию почки для более подробного исследования.
Важно отметить, что выявить заболевания в латентной фазе достаточно тяжело, поэтому пациент при визите к врачу обязательно должен сказать было ли перенесена стрептококковая инфекция или нет, это значительно облегчит дальнейшую диагностику и схему лечения.
Способы терапии
В первую очередь проводят обязательную госпитализацию и назначают строгую диету. Затем подбирают необходимые медикаменты и длительность их приема.
Сложность лечения данного заболевания заключается в том, что оно длительное время протекает в латентной фазе и никак себя не проявляет.
Диагностируют гломерулонефрит, как правило, уже на острой или хронической стадии. Поэтому лечение может затянуться и вызвать неприятные последствия для пациента.
Методы, общие препараты и традиционные подходы
Пациенту назначают диету № 7, которая ограничивает употребление поваренной соли, жаренной, острой и жирной пищи. Обязательно ограничивается прием продуктов с высоким содержанием белков.
Назначают следующие виды препаратов:
- антибактериальные;
- антибиотики;
- иммуномодуляторы, в некоторых случаях применяют даже гормональные препараты (напр., преднизолон);
- противовоспалительные и симптоматические средства;
- медикаменты против отеков и высокого артериального давления.
В случае плохой работы почек обязательно проводят процедуру гемодиализа. После окончания курса терапии рекомендуется пройти санаторно-курортное лечение.
Лечение на разных стадиях
Хроническая форма гломерулонефрита, в отличие от острой лечится немного лояльнее. Она не требует назначения сильных антибиотиков. Заболевание у детей проводят только под присмотром нефролога по строгой схеме.
Для хронической формы заболевания в период обострения применяются такие же меры, как и для острого гломерулонефрита. Во время ремиссии лечение зависит от степени тяжести и выраженности сопутствующих симптомов.
Народные методы

Однако нужно помнить, что все методы народной медицины помогают только снять неприятные симптомы, но не лечат основную причину заболевания.
Поэтому отварами из лекарственных трав лучше пользоваться в комплексе с медикаментозной терапией. Ни в коем случае нельзя лечить болезнь самостоятельно, это может привести к непоправимым последствиям, вплоть до инвалидности.
Осложнения заболевания
При несвоевременном или неправильном лечении гломерулонефрита могут наблюдаться следующие осложнения:
- почечная недостаточность;
- нарушения в работе сердечнососудистой системы;
- кровоизлияния из-за высокого артериального давления, которые приводят к инсультам;
- ухудшение зрения;
- переход заболевания из острой в хроническую форму.
Для детей переход в хроническую форму ускоряется при неправильном развитии тканей почки по отношению к возрасту пациента. При таком состоянии у ребенка вырабатывается устойчивость к медикаментозной терапии и происходит сморщивание органа. Как результат у пациента отказывают почки, и он становится инвалидом.
Предупреждение болезни
Данное состояние лучше вовремя предотвратить, чем потом лечить. Если у пациента диагностируют гломерулонефрит, вызванный стрептококковой инфекцией, то не нужно его запускать. Важно вовремя провести грамотную антибактериальную терапию, принять правильно подобранные антибиотики, прежде чем инфекция распространиться на другие органы.
Беременным женщинам нужно соблюдать осторожность, так как в этот период их иммунитет ослаблен, и организм открыт для проникновения любых инфекций.
При диагностировании гломерулонефрита у беременной могут возникнуть ранние роды или самопроизвольный выкидыш.
Обязательно нужно следить, чтобы организм не переохлаждался, правильно питаться и ограничить вредные привычки. Умеренно заниматься физическими нагрузками, принимать витамины и иммуностимуляторы, особенно в весенне-осенний период, когда организм очень ослаблен.
Для людей с наличием аллергических реакций лучше не проводить вакцинацию. При появлении любых инфекционных болезней нужно лечить их вовремя и полным курсом, ведь не вылеченная стрептококковая инфекция — это первый толчок к развитию гломерулонефрита. Также лучше регулярно посещать врачей и сдавать необходимые анализы, чтобы вовремя выявить очаг инфекции и начать эффективное лечение.
Причины, симптомы и лечение гломерулонефрита
От здоровья почек зависит хорошее самочувствие человека. Что такое гломерулонефрит? Каковы симптомы и лечение данного заболевания? Как распознать первые признаки патологии? Каковы причины возникновения болезни? Из этой статьи вы узнаете все о гломерулонефрите.
Что за болезнь
Гломерулонефрит – иммуновоспалительное заболевание почек, при котором поражаются клубочки органа и затрагиваются мелкие сосуды. По механизму развития болезнь относят к инфекционно-аллергическим патологиям.
Реже встречается аутоиммунный гломерулонефрит, при котором причиной заболевания оказывается действие собственных антител к органу.
Эта болезнь может возникать самостоятельно. Известны случаи, когда гломерулонефрит развивался на почве других воспалительных заболеваний.
У мужчин гломерулонефрит развивается чаще, чем у женщин. У детей диагностируется довольно часто. У взрослых людей патология обнаруживается, как правило, до 40 лет. Болезнь настолько распространена, что по частоте постановки такого диагноза уступает только инфекционным патологиям мочевыводящих путей.
Гломерулонефрит сопровождается нарушениями в процессах образования мочи и в очищении организма. Толчком к началу патологического процесса может стать перенесенная инфекция.
Разные формы болезни
Гломерулонефрит может протекать как в острой, так и в хронической форме. Острый гломерулонефрит хорошо поддается излечению. Если же патология переходит в хроническую форму течения, у большинства пациентов возникает почечная недостаточность. Это наиболее неприятное осложнение гломерулонефрита.
Существуют разные мнения относительно того, сколько живут с гломерулонефритом. Однако прогноз может отличаться, в зависимости от того какими методами лечения пользуется пациент, насколько тщательно он следит за своим образом жизни и на какой стадии заболевания он обнаружил проблему.
Классификация включает несколько клинических разновидностей гломерулонефрита:
- нефротический;
- гипертонический;
- смешанный;
- латентный.
Нефротический гломерулонефрит — гематурическая форма заболевания. Сопровождается устойчивой гематурией (наличие крови в моче). На теле могу образовываться объемные отеки. Наиболее опасные последствия – отек мозга и отек сетчатки глаза. В лучшем случае это приводит к инвалидности, но возможен и летальный исход.
При гипертонической форме отмечается устойчивое повышение артериального давления. Состав мочи практически не изменен.
Для смешанной формы характерно наличие симптомов сразу нескольких форм. Например, может наблюдаться кровь в моче и гипертензия.
При латентной форме патологии у пациентов отмечаются только слабые изменения в выделении мочи. Это наиболее часто встречаемая форма хронического гломерулонефрита.
Причины возникновения патологии
Чтобы как можно быстрее вылечить заболевание, необходимо устранить причины. Выделяют три основных фактора:
- инфекции;
- интоксикация;
- переохлаждение.
Чем больше факторов риска, тем больше вероятности заболеть.
Диагностировать гломерулонефрит возможно вскоре после заражения такими инфекциями:
- бета гемолитический стрептококк группы А;
- стафилококк;
- пневмококк;
- токсоплазма;
- менингококк.
Примечание! Симптоматика гломерулонефрита развивается через 3 недели после первичного заражения инфекцией.
К токсическому поражению организма могут привести укусы насекомых, работа на вредном производстве, алкогольная передозировка. Иногда организм может отрицательно отреагировать на введение сыворотки для вакцинации и некоторых лекарственных препаратов.
Если ребенок или взрослый переохладился, сосуды, питающие почку, сузились. Это привело к ухудшению кровоснабжения и, как результат, поспособствовало развитию гломерулонефрита.
Симптоматика гломерулонефрита
Определить гломерулонефрит можно по группе признаков. Симптоматика напрямую зависит от формы патологии.
Особенности острой формы
Для острой формы гломерулонефрита характерны такие симптомы:
- отеки, особенно на лице в утренние часы (видно на фото);
- олигурия (малый объем выделяемой мочи);
- повышенное артериальное давление;
- гематурия;
- боль в пояснице по бокам.
Важно! Если какие-либо симптомы возникли у ребенка вскоре после перенесения скарлатины или ангины, необходима неотложная консультация у врача.
Подострый гломерулонефрит считается наиболее сложной формой заболевания. Чаще ставят такой диагноз взрослым. Симптоматика скудная, но изменения можно увидеть в общем анализе мочи. Проявляется не только отеками и повышением давления, но и незначительным подъемом температуры тела.
Субфебрилитет держится несколько недель. Если первая помощь не оказана, никакие лекарства уже не помогут и пациенту проводят пересадку почки.
Особенности хронической формы
Хронический диффузный гломерулонефрит развивается медленно. Длительное время симптомы отсутствуют. Из-за этого осложняется диагностика, и начать лечить болезнь удается только на последних стадиях. Чаще всего патологический процесс запускается после перенесенной острой инфекции.
На фоне хронического гломерулонефрита развивается хроническая почечная недостаточность. В таком случае лечение в домашних условиях невозможно. Если не снять обострение, наступает гибель пациента.
Одно из осложнений хронической формы болезни – уремия. При этом состоянии в крови скапливается большое количество мочевины. В итоге развиваются тяжелые поражения внутренних органов, в особенности мозга. Из симптоматики можно выделить:
- судороги;
- снижение четкости зрения;
- запах мочи изо рта;
- сухость во рту;
- вялость и низкая работоспособность.
Если возникли какие-то жалобы, следует обратиться к врачу, так как только специалист сможет выявить болезнь и ее вид на ранних стадиях и подобрать подходящий рецепт.
Диагностика
Чтобы назначить медикаментозные средства, стоит провести такие исследования:
- осмотр глазного дна с целью выявления изменений в строении сосудов сетчатки;
- общий анализ мочи на содержание эритроцитов и уровень креатинина;
- УЗИ почек для определения размеров органа и состояния его поверхности;
- биопсия.
Биопсия почки при гломерулонефрите проводится не всегда, а только при подозрении на опухолевый процесс для определения его доброкачественности.
Лечение
Чтобы избавиться от заболевания, проводить лечение народными средствами не рекомендуется. Какие-то народные способы применимы только после консультации с врачом и только наряду с основной терапией.
Полные клинические рекомендации сможет дать только лечащий врач после обследования. В зависимости от того, что стало причиной патологии и от того, на какой стадии развития находится болезнь, могут быть применены:
- антибиотики («Амоксициллин»);
- глюкокортикоиды (препараты, содержащие кортизон, преднизолон);
- цитостатики («Бусульфан», «Анастрозол»).
Могут быть назначены препараты, оказывающие подавляющее воздействие на иммунитет.
В обязательном порядке пациентам рекомендуется соблюдать диету. Важно уменьшить количество употребляемой соли, воды и белковых продуктов. Питание ни в коем случае не должно включать мясные супы.
При беременности гломерулонефрит способен вызывать осложнения, поэтому лечение может поводиться в условиях стационара. Антибактериальная терапия применяется не всегда. Лечение направлено на устранение симптомов и причин, вызвавших воспалительный процесс.
Профилактика заключается в соблюдении режима сна и отдыха, правильного питания и поддержания водно-солевого баланса в организме.
При возникновении симптомов важно сразу обратиться к врачу. Только так можно предотвратить развитие почечной недостаточности и защитить орган от необратимых повреждений.
Осложнения гломерулонефрита — виды патологий, способы терапии
Гломерулонефрит – это приобретенное заболевание почек иммунновоспалительного характера, поражающее, главным образом, почечные клубочки и в меньшей степени интерстициальную ткань и канальцы почек. Гломерулонефрит часто возникает как самостоятельная болезнь, но может быть и почечным проявлением системного заболевания.
Механизм развития гломерулонефрита имеет отличия в зависимости от его вида. Выделяют следующие виды гломерулонефрита:
- Острый – возникает внезапно, вскоре после инфекций верхних дыхательных путей, например гнойной ангины или фарингита, вызванных бета-гемолитическим стрептококком группы А. Острый гломерулонефрит может закончиться полным выздоровлением, или, при недостаточной интенсивности или длительности лечения, перейти в хроническую форму. Данный вид характерен больше для детей до 12 лет и взрослых до 40. Мужчины страдают чаще женщин.
- Хронический – характеризуется длительным, нередко, бессимптомным течением, с короткими периодами обострений. Часто пациенты обращаются за помощью уже с необратимыми изменениями в почках По мере прогрессирования заболевания, функционально активные нефроны могут заместиться соединительной тканью, утрачивая, при этом свои физиологические функции. Периоды обострения клинически напоминают первый эпизод острого гломерулонефрита. Выделяют следующие варианты течения хронического гломерулонефрита:
- Нефротический – на первый план выступают мочевые симптомы, артериальная гипертензия и гематурия, при этом, менее выражены или отсутствуют совсем.
- Гипертонический – преобладает повышение систолического и диастолического артериального давления, нефротический синдром, при этом, мало выражен. Вызывают подозрение пациенты без хронической артериальной гипертензии в анамнезе.
- Смешанный – комбинированный вариант, сочетающий признаки нефротического и гипертонического синдромов.
- Латентный – статистически, один из самых частых вариантов. Протекает бессимптомно, без выраженного преобладания одного или нескольких синдромов.
- Гематурический вариант – лабораторно отмечают повышение эритроцитов в общем анализе мочи, клинически – изменение цвета мочи, вплоть до так называемого цвета мясных помоев.
Осложнения острого и хронического гломерулонефрита опасны в той же или большей степени, чем само заболевание. В широком смысле, осложнения возникают из-за следующих причин:
- несвоевременно диагностированного заболевания;
- поздно начатого лечения;
- некорректно подобранной терапии;
- низкая приверженность пациента лечению.
В более узком смысле каждое осложнение возникает из-за своего патофизиологического механизма.
Ниже приведены механизмы формирования самых частых и опасных осложнений:
- эклампсия – обусловлена спазмом сосудов головного мозга и отеком его вещества;
- острая почечная недостаточность – снижение фильтрационной способности почек, и, как следствие, накопление токсичных продуктов метаболизма;
- хроническая почечная недостаточность – вызвана замещением нефронов соединительной тканью, что приводит к потере ими своих физиологических функций;
- отек легких и других органов – возникает из-за задержки жидкости в организме из-за почечной недостаточности и сердечной недостаточности.
Осложнения острого гломерулонефрита
В целом при своевременно начатом лечении прогноз острого гломерулонефрита благоприятен и осложнения возникают относительно редко. Причиной перехода острой формы в хроническую является гиперпластическая дисплазия органа. Некоторые лица более подвержены развитию осложнений:
- дети;
- пожилые люди;
- ослабленные и истощенные больные;
- пациенты с гиперергической формой развития заболевания.
Почечная недостаточность, как осложнение острого диффузного гломерулонефрита развивается редко – примерно 1% случаев. Острая же сердечная недостаточность развивается несколько чаще – чуть менее, чем в 3% случаев, но при этом может привести к геморрагическому инсульту. Если подумать, процент не очень большой, но лица из групп риска подвергаются им несколько чаще:
- Острая почечная недостаточность – это утрата основных функций почек, чем обусловлена клиническая картина, характерная для этого осложнения. Среди симптомов можно выделить следующие:
- редкое мочеиспускание;
- повышение артериального давления;
- ацидоз;
- отеки;
- красный цвет мочи;
- одышка;
- тошнота и рвота.
- Острая сердечная недостаточность – следствие нарушения сократительной способности миокарда и объема крови, проходящего через камеры сердца за минуту. Сердечная недостаточность проявляется следующими симптомами:
- отёк легких;
- чувство нехватки воздуха;
- одышка;
- бледность кожных покровов;
- профузное потоотделение;
- кардиогенный шок – резкое падение артериального давления;
- сердечная астма.
Острая почечная гипертензивная энцефалопатия возникает у пациентов со стабильным злокачественным повышением артериального давления. Частота случаев с данным осложнением варьируется до 0,5 до 15%. Энцефалопатия сопровождается следующими симптомами:
- распирающая головная боль;
- снижение когнитивных способностей;
- сонливость;
- спутанность сознания;
- рвота;
- двоение в глазах;
- судороги;
- подергивание мышц конечностей;
- кома.
Внутримозговое кровоизлияние
Внутримозговое кровоизлияние – кровоизлияние в вещество головного мозга, возникающее при разрыве или выпоте из церебральных сосудов. Самой частой причиной является внезапное повышение артериального давления до индивидуально высоких цифр. Распространенными симптомами являются:
- невыносимая головная боль;
- тошнота и рвота;
- потеря сознания;
- кома;
- симптомы поражения черепно-мозговых нервов.
Другие негативные последствия
Прежде всего, стоит упомянуть переход острого гломерулонефрита в хронический. В клинической картине можно выделить те же симптомы, что и при острой форме, но в менее выраженном варианте.
Кроме того, в результате действия токсических продуктов жизнедеятельности организма на головной мозг, возможно развитие преходящего нарушения зрения, которое исчезает по мере компенсации основного заболевания.
Осложнения хронического гломерулонефрита
Прогрессирующий хронический гломерулонефрит может привести к серьезным последствиям. Среди них можно выделить следующие:
- хроническая недостаточность печени;
- почечная энцефалопатия;
- внутримозговое кровоизлияние;
- тромбоз почечных вен;
- нефротический криз;
- почечная колика;
- вторично-сморщенная почка и хроническая почечная недостаточность.
Тромбоз почечных вен
Тромбоз почечных вен – это закупорка просвета одной или обеих почечных артерий тромбом, приводящая к недостаточному обеспечению почки кровью и, как следствие, почечной недостаточности. Ниже указаны проявления этого состояния:
- инфаркт почки – некроз, то есть отмирание живых тканей органа;
- тошнота, рвота;
- острая, плохо купируемая боль в поясничной области;
- резкое снижение мочеиспускания, вплоть до полного его отсутствия;
- изменение окраски мочи с соломенно-желтой на так называемый цвет «мясных помоев»;
- лихорадка, повышение температуры тела.
Нефротический криз
Нефротический криз является осложнением бурно протекающего нефротического синдрома, что приводит к общей гиповолемии, и как следствие, снижению объема циркулирующей крови. Проявления нефротического криза перечислены в списке, приведенном ниже:
- нарастающее падение артериального давления;
- головокружение;
- слабость, адинамия;
- нарушения сознания;
- тошнота, рвота;
- боли в области живота;
- снижение или полное отсутствие мочеиспускания.
Другие осложнения
Признаки почечной энцефалопатии и внутримозгового кровоизлияния не отличаются от таковых при остром гломерулонефрите. Почечная колика и вторично-сморщенная почка – распространенные осложнения:
- Почечная колика – это внезапно возникающей приступ острой боли. Боль может продолжаться от нескольких минут до суток и более. Она носит настолько интенсивный характер, что заставляет больного принимать самые разные положения тела для облегчения боли, что помогает только от части. Болевой синдром сопровождается приступами учащенного и болезненного мочеиспускания. Моча при этом может окрашиваться в красный или грязно-черный цвет.
- Вторично-сморщенная почка – это состояние, при котором ткань почки заменяется соединительной тканью, уменьшаясь в размерах. Физиологические функции почки нарушаются, вплоть до полного их отсутствия. Патология сопровождается такими признаками:
- нарушения мочевыделения:
- полиурия – повышенное образование и выведение мочи;
- никтурия – учащенное мочеиспускание в ночное время;
- гематурия – обнаружение эритроцитов в моче, окрашивание в красный цвет.
- боли в поясничной области тянущего и ноющего характера;
- повышение артериального давления;
- снижение относительной плотности и повышение белка в общем анализе мочи.
- нарушения мочевыделения:
Острый гломерулонефрит в подавляющем большинстве случаев заканчивается полным выздоровлением, достижение этого возможно только при условии соблюдения всех рекомендаций и назначений лечащего врача.
Лишь в 1–2% случаев патология может перейти в хроническую форму. Крайне редко острый гломерулонефрит может закончиться летальным исходом.
У детей могут развиться следующие серьезные осложнения острого или хронического гломерулонефрита:
- острая или хроническая почечная недостаточность;
- внутримозговые кровоизлияния;
- нефротической гипертензивная энцефалопатия;
- уремия;
- тяжелая интоксикация;
- острая сердечная недостаточность;
- хроническая сердечная недостаточность, которая может осложниться развитием вторично-сморщенной почки.
Гломерулонефрит
Гломерулонефрит – это заболевание почек иммунновоспалительного характера. Поражает преимущественно почечные клубочки. В меньшей степени в процесс вовлекаются интерстициальная ткань и канальцы почек. Гломерулонефрит протекает, как самостоятельное заболевание или развивается при некоторых системных патологиях. Клиническая картина складывается из мочевого, отечного и гипертонического синдромов. Диагностическую ценность имеют данные анализов мочи, проб Зимницкого и Реберга, УЗИ почек и УЗДГ почечных сосудов. Лечение включает препараты для коррекции иммунитета, противовоспалительные и симптоматические средства.
Гломерулонефрит – поражение почек иммунновоспалительного характера.
В большинстве случаев развитие гломерулонефрита обусловлено чрезмерной иммунной реакцией организма на антигены инфекционной природы.
Существует также аутоиммунная форма гломерулоронефрита, при которой поражение почек возникает в результате разрушительного воздействия аутоантител (антител к клеткам собственного организма).
Гломерулонефрит занимает второе место среди приобретенных заболеваний почек у детей после инфекций мочевыводящих путей.
По статистическим данным современной урологии, патология является самой частой причиной ранней инвалидизации пациентов вследствие развития хронической почечной недостаточности.
Развитие острого гломерулонефрита возможно в любом возрасте, но, как правило, заболевание возникает у больных в возрасте до 40 лет.
Гломерулонефрит
Причиной болезни обычно является острая или хроническая стрептококковая инфекция (ангина, пневмония, тонзиллит, скарлатина, стрептодермия). Заболевание может развиться, как следствие кори, ветряной оспы или ОРВИ.
Вероятность возникновения патологии увеличивается при длительном пребывании на холоде в условиях повышенной влажности («окопный» нефрит), поскольку сочетание этих внешних факторов изменяет течение иммунологических реакций и вызывает нарушение кровоснабжения почек.
Существуют данные, свидетельствующие о связи гломерулонефрита с заболеваниями, вызываемыми некоторыми вирусами, Toxoplasma gondii, Neisseria meningitidis, Streptococcus pneumoniae и Staphylococcus aureus.
В подавляющем большинстве случаев поражение почек развивается через 1-3 недели после стрептококковой инфекции, причем, результаты исследований чаще всего подтверждают, что гломерулонефрит был вызван «нефритогенными» штаммами b-гемолитического стрептококка группы А.
При возникновении в детском коллективе инфекции, вызванной нефритогенными штаммами стрептококка, симптомы острого гломерулонефрита отмечаются у 3-15% инфицированных детей. При проведении лабораторных исследований изменения в моче выявляются у 50% окружающих больного детей и взрослых, что свидетельствует о торпидном (бессимптомном или малосимптомном) течении гломерулонефрита.
После скарлатины острый процесс развивается у 3-5% детей, получавших лечение в домашних условиях и у 1% больных, пролеченных в условиях стационара. К развитию гломерулонефрита может привести ОРВИ у ребенка, который страдает хроническим тонзиллитом или является носителем кожного нефритогенного стрептококка.
Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности.
Гломерулонефрит может протекать остро или хронически. Выделяют два основных варианта течения острого процесса:
- Типичный (циклический). Характерно бурное начало и значительная выраженность клинических симптомов;
- Латентный (ациклический). Стертая форма, характеризующаяся постепенным началом и слабой выраженностью симптомов. Представляет значительную опасность вследствие позднего диагностирования и тенденции к переходу в хронический гломерулонефрит.
При хроническом гломерулонефрите возможны следующие варианты течения:
- Нефротический. Преобладают мочевые симптомы.
- Гипертонический. Отмечается повышение артериального давления, мочевой синдром выражен слабо.
- Смешанный. Представляет собой сочетание гипертонического и нефротического синдромов.
- Латентный. Довольно распространенная форма, характеризующаяся отсутствием отеков и артериальной гипертензии при слабо выраженном нефротическом синдроме.
- Гематурический. Отмечается наличие эритроцитов в моче, остальные симптомы отсутствуют или слабо выражены.
Симптомы острого диффузного процесса появляются спустя одну-три недели после инфекционного заболевания, обычно вызванного стрептококками (ангина, пиодермия, тонзиллит). Для острого гломерулонефрита характерны три основные группы симптомов: мочевой (олигурия, микро- или макрогематурия), отечный, гипертонический.
Острый гломерулонефрит у детей, как правило, развивается бурно, течет циклически и обычно заканчивается выздоровлением. При возникновении острого гломерулонефрита у взрослых чаще наблюдается стертая форма, для которой характерны изменения мочи, отсутствие общих симптомов и тенденция к переходу в хроническую форму.
Начинается заболевание с повышения температуры (возможна значительная гипертермия), познабливания, общей слабости, тошноты, снижения аппетита, головной боли и боли в поясничной области. Больной становится бледным, его веки отекают. При остром гломерулонефрите наблюдается уменьшение диуреза в первые 3-5 суток от начала заболевания.
Затем количество выделяемой мочи увеличивается, но снижается ее относительная плотность. Еще один постоянный и обязательный признак гломерулонефрита – гематурия (наличие крови в моче). В 83-85% случаев развивается микрогематурия.
В 13-15% возможно развитие макрогематурии, для которой характерна моча цвета «мясных помоев», иногда – черная или темно-коричневая.
Одним из наиболее специфичных симптомов являются отеки лица, выраженные по утрам и уменьшающиеся в течение дня. Следует отметить, что задержка 2-3 литров жидкости в мышцах и подкожной жировой клетчатке возможна и без развития видимых отеков. У полных детей дошкольного возраста единственным признаком отеков иногда становится некоторое уплотнение подкожной клетчатки.
У 60% больных развивается гипертония, которая при тяжелой форме заболевания может длиться до нескольких недель. В 80-85% случаев острый гломерулонефрит вызывает у детей поражение сердечно-сосудистой системы.
Возможны нарушения функции центральной нервной системы и увеличение печени. При благоприятном течении, своевременном диагностировании и начале лечения основные симптомы (отеки, артериальная гипертензия) исчезают в течение 2-3 недель.
Полное выздоровление отмечается через 2-2,5 месяца.
Для всех форм хронического гломерулонефрита характерно рецидивирующее течение. Клинические симптомы обострения напоминают или полностью повторяют первый эпизод острого процесса. Вероятность рецидива увеличивается в весеннее-осенний период и наступает спустя 1-2 суток после воздействия раздражителя, в роли которого обычно выступает стрептококковая инфекция.
Острый диффузный гломерулонефрит может приводить к развитию острой почечной недостаточности, острой сердечной недостаточности, острой почечной гипертензивной энцефалопатии, внутримозгового кровоизлияния, преходящей потере зрения. Фактором, увеличивающим вероятность перехода острой формы в хроническую, является гипопластическая дисплазия почки, при которой почечная ткань развивается с отставанием от хронологического возраста ребенка.
Для хронического диффузного процесса, характеризующегося прогрессирующим течением и резистентностью к активной иммунодепрессивной терапии, исходом становится вторично-сморщенная почка. Гломерулонефрит занимает одно из ведущих мест среди заболеваний почек, приводящих к развитию почечной недостаточности у детей и ранней инвалидизации больных.
Постановка диагноза производится на основании анамнеза (недавно перенесенное инфекционное заболевание), клинических проявлений (отеки, артериальная гипертензия) и данных лабораторных исследований. По результатам анализов характерны следующие изменения:
- микро- или макрогематурия. При макрогематурии моча становится черной, темно-коричневой, или приобретает цвет «мясных помоев». При микрогематурии изменения цвета мочи не наблюдается. В первые дни заболевания в моче содержатся преимущественно свежие эритроциты, затем – выщелочные.
- умеренная (обычно в пределах 3-6%) альбуминурия в течение 2-3 недель;
- зернистые и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам микроскопии мочевого осадка;
- никтурия, снижение диуреза при проведении пробы Зимницкого. Сохранность концентрационной способности почек подтверждается высокой относительной плотностью мочи;
- снижение фильтрационной способности почек по результатам исследования клиренса эндогенного креатинина;
По результатам общего анализа крови при остром гломерулонефрите выявляется лейкоцитоз и повышение СОЭ. Биохимический анализ крови подтверждает увеличение содержания мочевины, холестерина и креатинина, повышение титра АСТ и АСЛ-О.
Характерна острая азотемия (повышение содержания остаточного азота). Проводится УЗИ почек и УЗДГ сосудов почек.
Если данные лабораторных исследований и УЗИ сомнительны, для подтверждения диагноза производится биопсия почки и последующее морфологическое исследование полученного материала.
Лечение патологии осуществляется в условиях стационара. Назначается диета №7, постельный режим.
Больным назначается антибактериальная терапия (ампициллин+оксациллин, пенициллин, эритромицин), проводится коррекция иммунитета негормональными (циклофосфамид, азатиоприн) и гормональными (преднизолон) препаратами.
В комплекс лечебных мероприятий входит противовоспалительное лечение (диклофенак) и симптоматическая терапия, направленная на уменьшение отеков и нормализацию артериального давления.
В последующем рекомендуется санаторно-курортное лечение. После перенесенного острого гломерулонефрита больные в течение двух лет находятся под наблюдением врача-нефролога.
При лечении хронического процесса в период обострения проводится комплекс мероприятий, аналогичных терапии острого гломерулонефрита.
Схема лечения в период ремиссии определяется, исходя из наличия и выраженности симптомов.
Дата публикации 16 апреля 2019Обновлено 1 июня 2022
Определение болезни. Причины заболевания
Гломерулонефрит — это двустороннее диффузное иммунное воспалительное заболевание почек, при котором в первую очередь поражаются их клубочки — гломерулы.
Хронический гломерулонефрит включает в себя группу различных заболеваний почек, отличных по своей причине, морфологической структуре и подходам к лечению, но объединённых первичным поражением гломерулов.[3]
В России заболеваемость хроническим гломерулонефритом достигает 13–50 случаев на 10 000 населения. Данные патологии чаще наблюдаются у мужчин. Они могут развиться в любом возрасте, однако наиболее часто возникают у детей 3–7 лет и взрослых 20–40 лет.[17]
На заболеваемость гломерулонефритом влияют популяционные, климатические и социально-экономические факторы. Так, фокально-сегментарный гломерулосклероз чаще встречается у афроамериканцев, ИГА-нефропатия более распространена на азиатском континенте, инфекционно-зависимые гломерулонефриты — в тропиках и развивающихся странах.[16]
Причины возникновения хронического гломерулонефрита зачастую неизвестны. В развитии части болезней установлена роль бактериальной и вирусой инфекции, в частности вирусов гепатита В и С, ВИЧ-инфекции, вирусов кори и Эпштейна — Барра. По существу, каждая редкая и новая инфекция может вызвать гломерулонефрит.[3] Также на появление хронического гломерулонефрита оказывают влияние лекарственные препараты, опухоли и другие внешние и внутренние факторы.[2]
В чём разница между гломерулонефритом и пиелонефритом
При пиелонефрите воспаляются не клубочки, а почечная ткань и лоханка. Чаще всего это воспаление связано с бактериальной инфекцией, тогда как гломерулонефрит возникает из-за неправильной работы иммунитета.
Что такое волчаночный гломерулонефрит
Волчаночный нефрит — это гломерулонефрит, вызванный системной красной волчанкой. Проявляется кровью и белком в моче. На поздних стадиях в крови повышается содержание азотистых продуктов обмена. Заболевание выявляют примерно у половины больных волчанкой [19].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы хронического гломерулонефрита
Первые клинические проявления хронического гломерулонефрита могут быть скудными, поэтому зачастую болезнь подкрадывается незаметно. В этом случае заподозрить заболевание можно только по изменению состава мочи: появление в ней белка (протеинурия) и изменение мочевого осадка — появление эритроцитов и лейкоцитов в моче.
Иногда болезнь дебютирует как острый нефрит. В таком случае она проявляется несколькими синдромами:
- нефритический синдром — связан с воспалением почек и проявляется гематурией (наличием крови в моче), протеинурией более 3 г/сутки, артериальной гипертонией, возникающей из-за задержки натрия, олигурией (уменьшением объёма выделяемой мочи) и снижением скорости клубочковой фильтрации;
- нефротический синдром — сочетание таких симптомов поражения почек, как массивная протеинурия более 3,5 г/сутки, отёки, дислипидемия, гипопротеинемия и гипоальбуминемия;
- мочевой синдром — включает изменения в анализах мочи, не укладывающиеся в рамки основных синдромов.
Сочетание нефротического и нефритического синдрома является наиболее неблагоприятным вариантом.
Помимо данных проявлений для гломерулонефрита характерны следующие симптомы:
- болезненные ощущения в поясничной области;
- повышение артериального давления;
- отёки;
- суставные боли;
- слабость;
- кожная сыпь.
Все формы хронического гломерулонефрита способны периодически обостряться, при этом клиническая картина напоминает или полностью повторяет проявления острой формы заболевания. При подостром или быстро прогрессирующем гломерулонефрите функции почек снижаются на 50% меньше чем за три месяца.
Особенности хронического гломерулонефрита у детей
У детей заболевание может долго протекать без симптомов. Как правило, болезнь проявляется после 20 лет и сопровождается нарушением работы почек.
Хронический гломерулонефрит при беременности
Беременность при гломерулонефрите не противопоказана. Её течение зависит от степени нарушения работы почек и контроля артериального давления [18].
Патогенез хронического гломерулонефрита
Инфекционные и другие стимулы способствуют появлению иммунного ответа с формированием и отложением антител и/или иммунных комплексов в клубочках почек (или их образованием сразу в клубочках), а также усилению клеточно-опосредованной иммунной реакции. В ответ на возникающие иммунные нарушения в почечных клубочках развиваются изменения, претерпевающие ряд стадий. Сегодня с достаточной уверенностью можно говорить о конкретных механизмах только некоторых из них.
Начало иммуновоспалительного процесса связано с активацией медиаторов тканевого повреждения, прежде всего с активацией хемотаксических факторов, способствующих миграции лейкоцитов. Одновременно активируются факторы коагуляции (сгущения), в результате чего образуются депозиты фибрина и происходит выброс факторов роста и цитокинов — гормоноподобных веществ, вырабатываемых клетками иммунной системы.
На первых этапах заболевания иммунное воспаление преобладает. Поэтому чем раньше начато иммуносупрессивное лечение, тем лучше прогноз заболевания. При стихании воспалительного процесса на первый план выходят неиммунные механизмы прогрессирования болезни:
- гиперфильтрация — неизменённые клубочки работают с повышенной нагрузкой;
- внутриклубочковая и артериальная гипертензия;
- нарушения липидного обмена и свёртывания крови;
- гиперурикемия — увеличение концентрации мочевой кислоты в крови.
При дальнейшем прогрессировании заболевания происходят вторичные изменения: процесс распространяется на другие структуры почки — канальцы и интерстиций (вид соединительной ткани).
Исход воспаления — фиброз и склероз почечной ткани, т. е. потеря почечной функции.
Классификация и стадии развития хронического гломерулонефрита
По причинам возникновения гломерулонефриты делятся на две группы:
- Первичные (идиопатические) — когда причины возникновения неизвестны.
- Вторичные — когда причины развития заболевания обусловлены:
- системными аутоиммунными заболеваниями (системной красной волчанкой, АНЦА-ассоциированными и геморрагическими васкулитами, ревматоидным артритом);
- поражениями почек в рамках паранеопластического синдрома (опухолей и лимфом) — эти гломерулонефриты устойчивы к стандартной терапии, поэтому прогноз может быть улучшен (вплоть до полного выздоровления) при полном удалении опухоли;
- инфекциями (инфекционным эндокардитом, вирусами гепатита В и С, ВИЧ-инфекцией, вирусом Эпштейна — Барра и другими);
- лекарственными болезнями (аутоиммунной реакцией на фармокологические и биологические препараты).
По клиническим проявлениям выделяют пять форм заболевания:
- Нефротическая — возникает чаще всего, сопровождается выраженными отёками (возможно скопление невоспалительной жидкости в грудной и брюшной полости, околосердечной сумке, а также отёк кожи), массивной протеинурией (более 5 г/л у взрослых и 3 г/л у детей), цилиндрурией, гипопротеинемией и дизлипидемией.
- Гипертоническая — количественные и качественные изменения мочи менее выражены по сравнению с длительным синдромом артериальной гипертензии, при котором артериальное давление повышается до 180/100-200/120 мм рт. ст. и сопровождается в течение дня серьёзными колебаниями показателей по разным причинам.
- Гематурическая (болезнь Берже) — среди прочих симптомов заболевания преобладает наличие крови в моче, причём как визуальное (заметное глазу), так и лабораторное, при котором отмечается значительное или упорное присутствие эритроцитов в осадке мочи. Данная форма чаще возникает у молодых мужчин.
- Латентная — возникает довольно часто. В связи с неявными симптомами может существовать на протяжении 10-20 лет и дольше, но в итоге всё равно приводит к уремии. Человек обычно чувствует себя удовлетворительно, возможен слабо выраженный мочевой синдром, отёки и артериальная гипертензия не наблюдаются. Из лабораторных показателей можно обнаружить протеинурию (не более 1-2 г/сутки), небольшое количество эритроцитов и цилиндров в моче, тонких, желтоватых, переплетающихся нити фибрина, удельный вес мочи в норме.
- Смешанная — включает в себя проявления нефротической и гипертонической форм.
По морфологическим изменениям выделяют три хронических гломерулонефритов:
- Минимальные — на микроскопиеском уровне изменений практически нет, возможно только различить слияние ножек подоцитов, покрывающих капилляры почечных клубочков.
- Фокально-сегментарные — под микроскопом можно обнаружить не только слияние подоцитов, но и склероз и дистрофию некоторых клубочковых петель.
- Диффузные — увеличение количества клеток в клубочках почек:
- мезангиопролиферативные;
- мезангиокапиллярные.[4]
Осложнения хронического гломерулонефрита
Гломерулонефрит может осложниться инфекцией, в том числе связанной с иммунодепрессивной терапией (пиелонефрит, туберкулёз), нарушениями фосфорнокальциевого гомеостаза и остеопорозом. Причиной тому — острый воспалительный процесс или же осложнения иммунносупрессивной терапии.
Осложнения нефротической формы хронического гломерулонефрита:
- нефротический криз — самое грозное осложнение;
- внутрисосудистое свёртывание крови (ДВС-синдром);
- тромбозы вен, в том числе почечных;
- рожеподобные изменения кожи, появление которых сопровождается повышением температуры и усилением симптомов интоксикации.
Нефротический криз возникает внезапно. Его развитие может спровоцировать активная диуретическая терапия. К характерным проявлениям относятся интенсивные боли в животе, перитонитоподобный синдром, повышенная температура тела. В дальнейшем это осложнение может привести к развитию гиповолемического шока и смерти.[15]
Один из вариантов развития гипертонической формы хронического гломерулонефрита — это гипертрофия миокарда левого желудочка (сердечная астма, отёк лёгких). Также может возникнуть острая сердечная недостаточность.[1]
Диагностика хронического гломерулонефрита
Для диагностики гломерулонефритов прежде нужно исключить целый ряд заболеваний со схожими симптомами:
- протеинурию;
- диабетическую нефропатию;
- гипертоническую болезнь с поражением почек;
- амилоидоз почек (нарушение белково-углеводного обмена в почках);
- миеломную нефропатию;
- наследственные нефропатии.[1][2]
Лабораторное или визуальное наличие крови в моче требует исключения других урологических проблем, опухолей, феномена сдавления левой почечной вены у детей, наследственных заболеваний почек — болезни тонких мембран, синдрома Альпорта (наследственного нефрита).
Для дифференциальной диагностики с системными заболеваниями необходимо исследовать их маркеры в крови:
- при системной красной волчанке — антинуклеарные антитела, волчаночный антикоагулянт, Д-димер;
- при антифосфолипидном синдроме — антитела к кардиолипину и бетта-2-гликопротеину;[1]
- при АНЦА-васкулите — антитела к цитоплазме нейтрофилов двух классов.[13]
При обострении любой формы хронического нефрита скорость оседания эритроцитов увеличивается, а также уровень иммунологических показателей, сиаловых кислот, фибрина и серомукоида в крови. При развитии хронической почечной недостаточности независимо от формы хронического нефрита уровень креатинина и мочевины в крови увеличивается.[1][11]
Основные аспекты диагностики гломерулонефритов:
- изменения в анализах мочи — прежде всего протеинурия, гематурия ицилиндрурия;
- биохимический анализ крови — гипопротеинэмия, гипоальбуминемия, диспротеинемия, повышение альфа-2-глобулина, гаммаглобулина, креатинина и азотистых шлаков, уровня сахара и липидного спектра, гиперхолестеринэмия, дизлипидемия, гиперурикемия.
- УЗИ-почек — увеличение или уменьшение размера почек, истончение и гиперэхогенность паренхимы, нарушение кортико-медуллярной дифференциации;
- КТ и МРТ с контрастированием для исключения урологических проблем.
Постановка диагноза многих гломерулярных заболеваний невозможна без пункционной биопсии почки.
Показания к биопсии:
- наличие стероидрезистентного нефротического синдрома;
- признаки острого нефритического синдрома с почечной недостаточностью;
- подозрение на быстро прогрессирующий гломерулонефрит или хронический интерстициальный нефрит;
- заболевания с одновременным нарушением различных систем организма, включая почки (системная красная волчанка, геморрагический васкулит);
- длительная изолированная протеинурия или гематурия.
Противопоказания к биопсии:
- часто рецидивирующи нефротически синдром (исключение — подозрение на нефротоксичность, связанную с циклоспорином А);
- наличие только одной почти в организме (не строгое противопоказание);
- нарушение свертывания крови;
- бесконтрольная артериальная гипертензия;
- запущенные стадии формирования нефросклероза;
- терминальная почечная недостаточность.
Биопсию проводит опытный нефролог или хирург в условиях стационара. Сама процедура длится примерно 15-20 минут. Осложнения при биопсии возникают редко, кровотечение возможно всего в 5-10% случаев.[5]
Проведение биопсии почки и верификация морфологического варианта поражения почек показаны даже в тех случаях, когда имеется связь макро- гематурии с ангиной и напрашивается диагноз «острый гломерулонефрит». Исследования показали, что под маской острого «постстрептококкового» гломерулонефрита могут скрываться такие тяжёлые поражения почек, как экстракапиллярный гломерулонефрит, исход и прогноз которого зависят от своевременного начала лечения.[6]
Лечение хронического гломерулонефрита
Лечение хронических гломерулонефритов сводится к трём целям:
- подавление иммунных реакций;
- снижение темпа прогрессирования патологии;
- предупреждение появления хронической почечной недостаточности.
Этиотропная терапия проводится только при выявленной причине хронического гломерулонефрита, например, при лептоспирозе, БГСА-инфекции, вирусных гепатитах, ВИЧ-инфекции и других). В подобных случаях применяются антибиотики и противовирусные препараты.
Иммуносупрессивная терапия включает применение следующих лекарств:
- Глюкокортикостероидные препараты (ГКС). Одним из первых показаний к их применению был изолированный нефротический синдром у детей при болезни минимальных изменений. Эти препараты обладают мощным противовоспалительным и иммуносупрессивным действием, применяются в том числе для лечения аутоиммунных заболеваний почек. В последние годы были выяснены принципиально новые эффекты ГКС, в частности их защитное влияние на гломерулярные клетки — подоциты.[9]
Однако ГКС имеют множество побочных эффектов. Поэтому их стараются назначать коротким курсом в больших дозах, постепенно переходя на поддерживающую терапию минимальными дозам.
- Цитостатики. В настоящее время такой цитостатик, как циклоспорина А, является признанным методом лечения нефротических вариантов гломерулонефритов, в основе которых лежит повреждение подоцитов. При болезни минимальных изменений, фокально-сегментарном гломерулосклерозе и мембранозном гломерулонефрите данный препарат чаще всего используется в комбинации с ГКС.[7][8]
У пациентов со стероидрезистентным фокально-сегментарным гломерулосклерозом и непереносимостью циклоспорина предлагается применение другого цитостатика — микофенолата мофетила в комбинации с высокими дозами дексаметазона.[2]
- Моноклональные антитела. Использование препаратов на этой основе является новым направлением лечения хронических гломерулонефритов. Например, ритуксимаб считается эффективным препаратом. Он имеет меньше токсичных побочных эффектов и при некоторых формах заболевания позволяет добиться ремиссии.[14]
Одна из методик лечения резистентных к стандартной терапии форм является пульс-терапия — высокодозное введение лекарств коротким курсом.[12] Такой способ эффективно купирует обострения гломерулонефритов и относительно хорошо переносится пациентами.
Как правило, пульс-терапия проводится с использованием метилпреднизолонома, циклофосфамида или обоих препаратов:
- пульс-терапия метилпреднизолоном проводится 2–3 дня, после чего курс повторяются ещё 3–4 раза с перерывом в 10 дней;
- пульс-терапия циклофосфамидом проводится раз в четыре недели с повторением от 6 до 12–14 раз.
В последние десятилетия для торможения прогрессирования хронического гломерулонефрита применяется нефропротективная стратегия лечения. Так как при стихании иммунно-воспалительного процесса на первый план выходят неиммунные факторы прогрессирования заболевания (прежде всего гемодинамические), а также обменные (гиперлипидемия, дислипидемия, гиперурикемия) и коагуляционные, применяются ингибиторы АПФ и блокаторы рецепторов ангиотензина. Эти препараты восстанавливают системную и внутриклубочковую микроциркуляцию, обладают противовоспалительным и цитопротективным действием (защита клеток от вредных факторов). Они применяются для лечения всех форм гломерулонефритов и замедляют прогрессирование болезни. При некоторых формах латентных и гематурических вариантов заболевания, когда не показано иммуносупрессивное лечение, они являются препаратами выбора.
Плазмаферез (способ очищения крови) применяется для лечения быстро прогрессирующего гломерулонефрита, а также нефритов, протекающих на фоне системных заболеваний.
Гемосорбция и гемодиализ (способы внепочечного очищения крови) относятся к методам заместительной почечной терапии. К ним прибегают во время острого периода почечной недостаточности.
Посиндромная терапия диуретиками, антикоагулянтами, дезагрегантами, антигипертензивными препаратами, статинами, гиперлипидемическими и другими средствами проводится по показаниям. Также уделяется внимание устранению очагов хронической инфекции, лечению кариеса, профилактике вирусных инфекций, на фоне которых чаще всего возникают обострения заболевания.
При лечении нефротического синдрома у детей показана инициальная терапия в течение 4-6 недель, а также приём преднизолона, доза которого со временем снижается до поддерживающей. При благоприятном течении болезни преднизолон постепенно отменяют. В случае выявления стероидзависимости (когда на фоне снижения дозы преднизолона возникает рецидив заболевания) используются алкилирующие препараты — циклофосфамид или хлорамбуцил, а также применяется левамизол, микофенолат мофетил или такролимус.
Народные средства при лечении хронического гломерулонефрита не эффективны. Без адекватного лечения все формы гломерулонефрита приводят к хронической почечной недостаточности.
Диета при гломерулонефрите. Основные принципы питания при гломерулонефрите (диета № 7):
- уменьшить потребление натрия (не более 3 г в сутки) — пищу готовят без поваренной соли, едят бессолевой хлеб, исключают все солёные продукты; потребление соли нужно снижать постепенно, чтобы адаптировались вкусовые ощущения и работа почек;
- нужно выпивать столько жидкости, сколько выделилось за предыдущие сутки с мочой или больше на 0,3—0,5 л;
- если нет почечной недостаточности, содержание белка в рационе должно быть не более 0,9 г на 1 кг нормальной массы тела, в среднем до 60 г в день (50 % должны составлять животные белки);
- ограничить крепкие бульоны и соусы, мясо и рыбу без отваривания, пряности, крепкий чай, кофе и какао.
При гипертонии нужно увеличить источники калия, включая диетические заменители поваренной соли. Чтобы улучшить вкус малосолёной пищи, используют кислые соусы, немного пряных овощей, слабый уксус и лимонную кислоту. При обострении хронического гломерулонефрита на 1—3 дня назначают углеводные разгрузочные диеты (сахарную, рисовую, компотную, фруктовую, овощную, картофельную).
Прогноз. Профилактика
Течение хронического гломерулонефрита зависит от причины заболевания и морфологической формы. Наиболее неблагоприятным является подострый быстро прогрессирующий вариант.
Без лечения все формы гломерулонефрита заканчиваются хронической почечной недостаточностью, разница заключается лишь в срок её наступления. А осложенения ухудшают и без того тяжёлый прогноз заболевания.
Смерть при гломерулонефрите может наступить в результате развития отёка легких, нефротического синдрома, инсульта, острой почечной недостаточности, гиповолемического шока и венозных тромбозов. Летальность при хроническом гломерулонефрите на III-V стадиях хронической болезни почек связана с сердечно-сосудистыми патологиями.[17]
Профилактика гломерулонефрита
Всем пациентам с хроническим гломерулонефритом важно помнить о следующих мерах профилактики обострения заболевания:
- контролирование баланса жидкости;
- соблюдение режима питания;
- отказ от курения;
- регулярное измерение артериального давления;
- недопущение переохлаждений, стрессовых ситуаций, чрезмерных физических нагрузок.[17]
Дают ли инвалидность при хроническом гломерулонефрите
Если нет хронической болезни почек, то инвалидность при гломерулонефрите не показана.
Освобождают ли от армии при хроническом гломерулонефрите
От службы в армии освобождают, если нарушена работа почек и есть изменения в анализах мочи. Решение принимают врачи коллегиально после комплексного обследования в больнице.
За дополнение статьи благодарим Елену Застело — нефролога, научного редактора портала «ПроБолезни».
Хронический гломерулонефрит — иммунное воспалительное заболевание почек, протекающее в хронической форме, проявляющееся длительно персистирующим или рецидивирующим мочевым синдромом, при котором постепенно ухудшаются функции почек. Это заболевание является одной из главных причин хронической почечной недостаточности, которая требует трансплантации почки или проведения программного гемодиализа.
Содержание
- Классификация (формы)
- Эпидемиология
- Этиология
- Патогенез
- Патогенез и патоморфология фибропластического гломерулонефрита
- Симптомы хронического гломерулонефрита
- Латентная форма
- Гематурическая форма
- Гинертоническая форма
- Нефротическая форма
- Смешанная форма
- Терминальный гломерулонефрит
- Симптомы в зависимости от морфологического варианта
- Осложнения хронического гломерулонефрита
- Диагностика хронического гломерулонефрита
- Биопсия почки
- Дифференциальная диагностика
- Лечение
- Общие мероприятия
- Иммуносупрессивная терапия
- Санаторно-курортное лечение
- Гломерулонефрит – что это?
- Причины
- Классификация гломерулонефрита
- Острый гломерулонефрит
- Подострый гломерулонефрит и его симптомы
- Хронический гломерулонефрит
- Гломерулонефрит: диагностика
- Лечение гломерулонефрита у взрослых
- Особенности лечения при хроническом гломерулонефрите
- Особенности лечения при остром гломерулонефрите
- Осложнения и прогноз гломерулонефрита
- Гломерулонефрит

Главный редактор, заведующий хирургическим отделением
Задать вопрос
Врач-хирург высшей квалификационной категории, доктор медицинских наук, профессор кафедры общей хирургии АГМУ.
Классификация (формы)
В последние годы классификация гломерулонефрита хронической формы была изменена. Ранее на типы (виды) заболевание делили по симптоматике. На сегодня в основе классификаций лежат патоморфологические изменения, которые выявляют, исследуя биоптат почки.
В странах СНГ актуальна клиническая классификация, автором которой является Е.М. Тареев. Согласно этому делению, существуют такие формы хронического гломерулонефрита:
- Гематурическая
- Латентная
- Нефротическая
- Гипертоническая
- Смешанная
По классификации Серова В.В. и других авторов, по патоморфологическим признакам можно выделить такие формы заболевания:
- С полулуниями
- Диффузный пролиферативный
- Мембранопролиферативный
- Мезангиопролиферативный
- Нефропатия минимальных изменений
- Мембранозная нефропатия
- Фибропластический
- Фибриллярно-иммунотактоидный
- Фокально-сегментарный гломерулосклероз
Врачи считают, что каждая из этих форм может быть острой или хронической.
Эпидемиология
Мезангиопролиферативный гломерулонефрит фиксируют в 5-10 случаях из 100 идиопатического нефротического синдрома у взрослых. Среди больных мембранопролиферативным гломерулонефритом равная часть женщин и мужчин. Мембранозная нефропатия проявляется, как правило, у лиц от 30 до 50 лет. В два раза чаще она встречается среди мужчин. Его обнаруживают в 30-40% случаев нефротического синдрома у взрослых.
Нефропатия минимальных изменений обнаруживается в основном у детей в возрасте от 6 до 8 лет. В 80% случаев именно эта форма выступает причиной нефротического синдрома у детей. Фибриллярно-иммунотактоидный гломерулонефрит составляет менее 1% всех случаев гломерулонефрита у взрослых.
Этиология
Мезангиопролиферативный гломерулонефрит может быть вызван такими причинами:
- синдром Шёгрена
- хронический вирусный гепатит В
- геморрагический васкулит Шёнляйна-Геноха
- аденокарциномы органов желудочно-кишечного тракта
- анкилозирующий спондилоартрит и пр.
Причины мембранозного гломерулонефрита:
- рак желудка
- рак кишечника
- системная красная волчанка
- лейкозы
- неходжкинская лимфома
- так почки
- рак молочной железы
- воздействие лекарственных препаратов и т.д.
Гломерулонефрит с минимальными изменениями может быть спровоцирован вакцинацией или острыми респираторными инфекциями. Также он в части случаев возникает при приеме НПВС, интерферона-а и рифампицина. Другие причины: лимфома Ходжкина, сахарный диабет, болезнь Фабри и т.д. Причина хронического гломерулонефрита с минимальными изменениями в значительной части случаев не устанавливаема.
Патогенез
Патогенез аналогичен таковому при остром гломерулонефрите. Клетками воспалительного инфильтрата и клетками клубочка выделяются различные медиаторы. Происходит активация комплемента, вырабатываются цитокины, хемокины, факторы роста. Происходит выработка протеолитических ферментов и кислородных радикалов, продуцируются провоспалительные простагландины, активируется коагуляционный каскад.
В процессах накопления и изменения структуры внеклеточного матрикса основное значение имеют активация и пролиферация мезангиальных клеток. Для дальнейшего прогрессирования заболевания имеют значение и неиммунные факторы. В основном речь идет об изменениях динамики крови (внутриклубочковой гипертензии и гиперфильтрации). Прогрессирование гломерулонефрита связано и с тубулоинтерстициальными изменениями. Здесь большое значение имеет протеинурия. Подвергшиеся избыточной фильтрации белки вызывают активацию и высвобождение клетками канальцевого эпителия вазоактивных и воспалительных факторов. Они вызывают воспалительную интерстициальную реакцию, выраженное накопление фибробластов и т.д.
Гиперлипидемия, без которой не обходится нефротический синдром, влияет на развитие гломерулосклероза. Интеркуррентные рецидивирующие инфекции мочевыводящих путей способны сильно повлиять на ухудшение функций почек. В последние годы рассматривается значение в патогенезе хронического гломерулонефрита такого фактора как ожирение. Оно является также самостоятельным этиологическим фактором поражения почек.
В начале развития ожирения развивается состояние относительной олигонефронии, результатом чего становится повышенная фильтрационная нагрузка клубочков. Гиперфильтрация инициируется и поддерживается метаболитами и гормонами самой жировой ткани.
Патогенез и патоморфология фибропластического гломерулонефрита
Выраженность фибротических процессов значительная: формируются синехии или же сращения сосудистых долек с капсулой, склерозируются капиллярные петли клубочка. Прогрессирующее накопление в мезангии и за его пределами внеклеточного матрикса вызывает склероз капилляров клубочка. Компоненты плазмы при нарушении целостности капиллярных стенок проникают в экстракапиллярное пространство, и образующийся фибрин провоцирует развитие склеротических изменений.
Симптомы хронического гломерулонефрита
Разные виды заболевания могут выражаться разной симптоматикой.
Латентная форма
Данная форма составляет до 50% всех случаев хронического гломерулонефрита. Отеков нет, повышения давления нет. Исследование выявляет микрогематурию, протеинурию, цилиндрурию и лейкоцитурию. Относительная плотность мочи в пределах нормы. Латентный хронический гломерулонефрит может развиться в гипертоническую или же нефротическую форму.
Гематурическая форма
В моче обнаруживаются такие изменения:
- невыраженная протеинурия
- микрогематурия
Как и в латентной форме, нет АГ и отеков. Происходит медленное развитие хронической почечной недостаточности.
Гинертоническая форма
Течение заболевания в этой форме длительное. ХПН развивается 20-30 лет. Доминируют симптомы, связанные с ростом артериального давления:
- нарушения зрения («мушки», мелькающие перед глазами, пелена)
- головная боль
- боли в прекардиальной области
- характерные изменения глазного дна
- признаки гипертрофии левого желудочка
Повышение давления в начале нормально переносится человеком. Выраженность мочевого синдрома минимальная. Может быть небольшая протеинурия, а иногда и цилиндрурия и/или микрогематурия. АГ приобретает стабильную форму, лекарства не помогают. В терминальном периоде она становится злокачественной. Может развиться также левожелудочковая недостаточность.
Нефротическая форма
При этой форме заболевания развивается нефротический синдром. Суточная протеинурия превышает значение 3,5 г/сут. Типичны гиперлипидемия с последующей липидурией, гипоальбуминемия, отеки, гиперкоагуляция. Основным симптомом является массивная протеинурия. С повышением уровня протеинурии снижается количество в крови альбумина. В организме задерживается вода и соли.
Склонностью к гиперкоагуляции провоцирует повышение риска тромбоза почечных вен и тромбоэболии легочной артерии. Тромбоз почечных вен является осложнением нефротического синдрома. Он может быть острым или хроническим. В первом случаев у человека отмечаются макрогематурия, абдоминальные боли, снижение СКФ, левосторонняя водянка оболочек яичка. А при хронической форме симптомов мало, что усложняет диагностику.
Смешанная форма
При данной форме хронического гломерулонефрита сочетается нефротический синдром и артериальная гипертензия. Ее фиксируют, как правило, в случаях вторичного хронического гломерулонефрита, что бывает при системных васкулитах, системной красной волчанке и пр. Прогноз неблагоприятный, поскольку ХПН развивается за 2-3 года.
Терминальный гломерулонефрит
Эта форма, по мнению медиков, является финальной стадией любого гломерулонефрита. Симптоматика такая же, как при хронической почечной недостаточности. В последние годы предлагается термин «хроническая болезнь почек» для всех форм поражения почек с указанием стадии ХПН.
Симптомы в зависимости от морфологического варианта
Мезангионролиферативный гломерулонефрит
Заболевание начинается с изолированного мочевого синдрома, нефротического или остронефритического синдрома. IgА-нефропатия — наиболее частый клинический вариант. Его фиксируют у пациентов до 25 лет, в основном у мужчин. Типичны эпизоды макрогематурии с болями в поясничной области, связанные с носоглоточной или желудочно-кишечной инфекцией. Время появления почечных симптомов совпадает с воздействием провоцирующих факторов. Это отличает данную форму от острого постинфекционного гломерулонефрита.
Артериальное давление нормальное. В трети случаев и менее отмечается стойкая микрогематурия с сопутствующей протеинурией, выраженной в большей или меньшей степени. В 10 случаях из 100 может развиться нефротический или остронефритический синдром. Течение зачастую доброкачественное, но в 20-40 случаях из 100 за 5-25 лет болезнь прогрессирует до конечной стадии ХПН.
Мембранопролиферативный гломерулонефрит
Начинается чаще всего с остронефритического синдрома. В половине случаев фиксируют нефротический синдром. В части случаев находят изолированный мочевой синдром с гематурией. Типичны такие особенности:
- гипокомплементемия
- выраженная артериальная гипертензия
- криоглобулинемия
- анемия
- прогрессирующее течение
Мембранозная нефронатия
В 80% случаев основным проявлениям является нефротический синдром. Изменения мочевого осадка небольшие. Среди осложнений выделяют венозные тромбозы, в том числе тромбоз почечных вен.
Нефропатия минимальных изменений
Нефротический синдром лидирует в клинической картине. Редко отмечают почечную недостаточность и артериальную гипертензию. Процесс может разрешиться без применения медикаментов или другого лечения. Возникает массивная протеинурия, в основном за счет альбуминов. Постепенно протеинурия В 20-30% случаев отмечается микрогематурия.
Фокально-сегментарный гломерулосклероз
Во многих случаях отмечается персистирующий нефротический синдром. В мочевом осадке — эритроциты, лейкоциты. В клинике важное значение имеет АГ. Постепенно развивается хроническая почечная недостаточность, но она может быть и в начале болезни. Коллапсирующая форма фокально-сегментарного гломерулосклероза, связанная с ВИЧ-инфекцией, протекает почти всегда тяжело, прогрессирует.
Фибриллярно-иммунотактоидный гломерулонефрит
В клинической картине отмечается выраженная протеинурия. Нефротический синдром находят в 50 случаях из 100. В большинстве случаев наблюдается АГ, гематурия, нарушение функции почек. В части случаев может фиксироваться моноклональная гаммапатия. Характеризуется прогрессирующим течением.
Осложнения хронического гломерулонефрита
Среди осложнений наиболее часто встречаются такие:
- левожелудочковая недостаточность на фоне повышения давления
- почечная недостаточность
- интеркуррентные инфекции
- инсульт
- нефротический криз
- тромбозы
Нефротический криз проявляется так:
- боли в животе
- лихорадка
- развитие гиповолемического шока
- мигрирующая рожеподобная эритема
Могут развиться осложнения, связанные с активной иммуносупрессивной терапией:
- инфекции
- цитопении (в том числе агранулоцитоз)
- гипергликемические состояния
- геморрагический цистит
- остеопороз
Диагностика хронического гломерулонефрита
Для диагностики важно выявить ведущий синдром: нефротический, остронефротический, изолированный мочевой, артериальная гипертензия. Также имеют значение симптомы ХПН.
Нефротический синдром чаще всего бывает при:
- мембранозном гломерулонефрите
- гломерулонефрите с минимальными изменениями
- диабетическом гломерулосклерозе, амилоидозе почек
Остронефритический синдром — сочетание гематурии, АГ, отеков и нередко ухудшения фильтрационной функции почек. Он может быть при таких заболеваниях:
- мезангиокапиллярном гломерулонефрите
- быстропрогрессирующем гломерулонефрите
- обострении волчаночного нефрита
- мезангиопролиферативном гломерулонефрите
Артериальная гипертензия в сочетании с протеинурией и минимальными изменениями мочевого осадка возникает, помимо хронического гломерулонефрита, при диабетической нефропатии, поражении почек в рамках гипертонической болезни.
Мочевой синдром — это сочетание протеинурии, гематурии, цилиндрурии, лейкоцитурии с лимфоцитурией (каких-либо сочетаний из выше перечисленных).
Существуют такие причины изолированной гематурии:
- инфекция
- камень
- опухоль в мочевыводящих путях
- Болезнь Берже
- Болезнь Олпорта
Протеинурия возникает при воспалительных и невоспалительных поражениях клубочков или при тубулоинтерстициальных поражениях различной этиологии. Особым вариантом массивной протеинурии является протеинурия переполнения, которая связана с наличием в крови парапротеина и миеломной болезнью. Доброкачественная протеинурия бывает при синдроме обструктивного ночного апноэ, сердечной недостаточности; иногда возникает при эмоциональном стрессе, переохлаждении, становится следствием лихорадочной реакции. Она называется доброкачественной, поскольку относительно функционирования почек прогноз благоприятный.
Биопсия почки
Пункционную биопсию почки проводят, чтобы определиться с морфологической формой хронического гломерулонефрита, что сказывается на выборе тактики терапии. Противопоказания:
- Гипокоагуляция
- Наличие не двух, а одной функционирующей почки
- Подозрение на тромбоз почечных вен
- Подозрение на злокачественное новообразование
- Повышение венозного давления в большом круге кровообращения
- Гидро- и пионефроз
- Нарушения сознания
- Аневризма почечной артерии
Дифференциальная диагностика
Проводится дифференциальная диагностика с такими заболеваниями:
- острый гломерулонефрит
- хронический пиелонефрит
- хронический тубулоинтерстициальный нефрит
- нефропатия беременных
- амилоидоз
- алкогольное поражение почек
- поражения почек при системных заболеваниях соединительной ткани
- диабетическая нефропатия
Характерные особенности хронического пиелонефрита, которые нужно учитывать при дифдиагностике:
- нейтрофилурия
- бактериурия
- обострения с лихорадкой и ознобами
- изменения чашечно-лоханочной системы
- асимметрия поражения
При остром гломерулонефрите рассматривают в анамнезе связь с перенесенной стрептококковой инфекцией, но однако в отличие от IgА-нефропатии временной интервал составляет 10-14 дней. Типично острое начало. Среди больных — в основном подростки и дети.
Хронические тубулоинтерстициальные нефриты имеют такие особенности (учитываются при дифференциальной диагностике):
- небольшая протеинурия
- полиурия
- нарушение ацидификации мочи
- снижением относительной плотности мочи
При подозрении на амилоидоз следует искать фоновую патологию, а именно хроническое воспаление, которое бывает, например, при ревматоидном артрите. Амилоидоз подозревают, когда ХПН сохраняется при увеличенном или нормальном размере почек, и при наличии нефротического синдрома. Решающее значение в дифдиагностике таких случаев имеет биопсия тканей.
Диагноз диабетической нефропатии вероятен (как и хронического пиелонефрита), если у человека сахарный диабет или его осложнения, медленно нарастающая ХПН, скудные изменения мочевого осадка, нормальные или чуть-чуть увеличенные размеры почек.
О нефропатии беременных говорят, если симптомы поражения почек появляются во второй половине гестационного периода, сопровождаются высокой АГ и другими признаками преэклампсии и эклампсии.
Лечение
- ликвидация влияния этиологического фактора
- удаление циркулирующих иммунных комплексов и других факторов иммунного воспаления из крови пациента
- снижение повышенного АД и другие воздействия, уменьшающие внутриклубочковую гипертензию
- иммуносупрессивная терапия
- уменьшение отеков
- удаление продуктов азотистого обмена
- коррекция гиперлипидемии и гиперкоагуляции
В последние годы разрабатывается такое направление как нефропротективная терапия, которая заключается в воздействии на общие неиммунные звенья их патогенеза.
Общие мероприятия
Пациенту нужно как можно меньше физически напрягаться, избегать переохлаждения, работать в пониженных или повышенных температурных режимах. Если человек заболел острым респираторным заболеванием, или обострились хронические очаги инфекции, нужно строго соблюдать постельный режим и принимать назначенные лечащим врачом антибиотики.
Рекомендуется снизить количество белка в рационе, исключение составляют случаи нефротического синдрома с гипоальбуминемией ниже 30 г/л. Вместе с этим больному нужно принимать препараты незаменимых аминокислот и их кетоаналоги. При нефротическом синдроме пациент должен придерживаться гипохолестериновой диеты, употреблять пищу, содержающую полиненасыщенные жирные кислоты.
Иммуносупрессивная терапия
Применяют цитостатики и глюкокортикоиды. ГК эффективны при выраженной протеинурии с высокой вероятностью развития нефротического синдрома и при нефротическом синдроме. При хроническом гломерулонефрите нельзя назначать ГК, если у человека ХПН и высокая артериальная гипертензия.
При активных формах гломерулонефрита с высоким риском прогрессирования почечной недостаточности актуальны такие цитостатики как хлорамбуцил, циклофосфамид и циклоспорин. Циклофосфамид назначается в виде пульс-терапии по 15 мг/кг (или 0,6-0,75 г/м2 поверхности тела) внутривенно ежемесячно. Лучший эффект, чем монотерапия глюкокортикоидами дает сочетание ГК и цитостатиков.
Эффективны такие селективные иммунодепрессанты как микофенолата мофетил и циклоспорин. Последний назначается при частых рецидивах ГК-чувствительного нефротического синдром и при ГК-резистентном нефротическом синдроме.
Антикоагулянты и антиагреганты применяют в составе комбинированных схем, при гипертонической форме гломерулонефрита и хроническом гломерулонефрите с изолированным мочевым синдромом и сниженной фильтрационной функцией почек.
Санаторно-курортное лечение
- гематурическая форма без макрогематурии
- латентная форма гломерулонефрита
- нефротическая форма в стадии ремиссии
- гипертоническая форма с АД 180/105 мм рт.ст. и менее
Санаторно-курортное лечение запрещено при выраженном нарушении функционирования почек, обострении гломерулонефрита, макрогематурии и высокой артериальной гипертензии.
Гломерулонефрит – что это?
Гломерулонефрит согласно классификации МКБ 10 соответствует коду N03, относится к классу гломерулярных болезней код мкб 10 N00-N08. Заболевание может протекать в остром или хроническом виде. Первый чаще встречается у детей. Острый гломерулонефрит у взрослых часто сопровождается нарушениями со стороны сердечно-сосудистой системы, усиленной потерей белка с развитием отеков. Пик заболеваемости среди населения приходится на зиму из-за переохлаждения и более частого развития фарингитов. Доминирующие изменения локализуются в клубочках. В результате действия ряда факторов вырабатываются антитела, которые откладываются в гломерулах и выделяют вещества, вызывающие инфильтрацию моноцитами, лейкоцитами, макрофагами. Эти клетки приводят к повышению проницаемости почечного фильтра для веществ, не присутствующих в норме. В конечном итоге на месте инвазии антител образуется соединительная ткань, которая постепенно охватывает весь клубочек, замещает нормальную ткань и вызывает нарушения функций почек. Такие изменения могут поражать некоторые гломерулы (очаговый гломерулонефрит) или их большинство (тотальный).
Неблагоприятный прогноз у пациентов пожилого возраста, больных с сопутствующими заболеваниями сердечно-сосудистой, эндокринной и мочеполовой систем, а также при быстропрогрессирующей форме заболевания.
Причины
Распространенная причина развития данного заболевания в хронической форме — слабо эффективная терапия. Иногда развитию данной патологии способствуют и другие заболевания: фарингит, кариес, гайморит, болезни десен, цистит, гепатит и другие. Очень слабый иммунитет, периодические простудные заболевания, аллергии различного рода, передача по наследству, волчанка, и т.д. — все это тоже служит развитию гломерулонефрита. Часто провоцирующим фактором нефрита является беременность. При обнаружении гломерулонефрита у матери доктора советуют прерывание беременности, так как это опасно для жизни матери и плода.
В большинстве случаев возникновение такой патологии является следствием воздействия на организм пациента бета-гемолитического стрептококка группы А 12-го типа. Также это недомогание может развиваться и в результате скарлатины, ангины, фарингита, а также нескольких других расстройств, которые носят воспалительно-инфекционный характер.
Основные токсичные компоненты, которые могут вызвать развитие такого рода болезни — свинец, алкогольные напитки, ртуть и органические растворители: ацетон, этиловый спирт, бензин и другие. Использование прививок, лекарственных препаратов, сывороток также нередко служит причиной заболевания. При сильном переохлаждении наблюдается нарушение правильного кровообращения в почках и их снабжение кровью соответственно, таким образом возникает прогрессирование воспаления в этой области. Находясь длительное время на морозе и в местах повышенной влажности, появляется риск подхватить не только обыкновенную простуду. Также не исключено, что факторами риска выступает корь, ветряная оспа, или даже ОРВИ.
Классификация гломерулонефрита
Есть несколько классификаций гломерулонефрита. Из того как протекает заболевание, выделяют:
Острый диффузный гломерулонефрит. По типу течения его разделают на два типа:
- Циклическая форма. Характеризуется бурным острым началом заболевания и быстрым выздоровлением пациента;
- Латентная форма. Эта форма слабовыраженная, зачастую ее относят к подострому типу гломерулонефрита.
Хронический гломерулонефрит. Его разделяют на формы:
- Нефритическая форма. Ведущий синдром — нефритический;
- Гипертоническая. Эта форма является преобладающей;
- Смешанная или нефритически-гипертоническая;
- Латентная. Эта форма может перерасти в хронический гломерулонефрит мкб 10, способна длительно протекать без специфических клинических проявлений;
- Гематурическая. Проявляется только кровью в моче.
Острый гломерулонефрит
Признаки и симптомы хронического гломерулонефрита именно такой формы заболевания очень разнообразны. Могут быть как слабо, так и хорошо выражены. Основными симптомами являются:
- Отёки. По утрам появляются отеки на лице. При тяжёлом патогенезе обеспечивается резкий набор веса тела, около 20 килограммов за несколько дней. Появление отеков связанно с потерей белка и задержкой натрия. Главная отличительная черта почечных отеков — появление или усиление отеков в утреннее время;
- Олигурия — это выделение менее чем полтора литра мочи за одни сутки (двадцать четыре часа);
- Сильное желание пить, сухость во рту, общая слабость. А также повышение температуры тела до тридцати восьми — тридцати девяти градусов;
- Артериальная гипертония. Давление в артериях возрастает до 175/105 миллиметров ртутного столба. Такое высокое давление может и скорее всего спровоцирует сильный отёк лёгких либо сердечную недостаточность в остром виде. У детей повышение артериального давление обычно не такое резкое, как у взрослых. Повышение артериального давления вызвано усиленной выработкой ренина и ангиотензина;
- Гематурия (или кровь в моче) — характеризуется мочой с красным оттенком в результате появления крови;
- Болевые ощущения в пояснице.
Если о себе дали знать какие-либо из этих симптомов, нужно незамедлительно записаться на консультацию к нефрологу и пройти все необходимые обследования.
Родители должны уделить особое внимание детям, переболевшим скарлатиной или ангиной и их общему состоянию. Некоторые из признаков данного заболевания могут проявиться лишь через две-четыре недели после полного выздоровления от прошедшей болезни.
Подострый гломерулонефрит и его симптомы
Такую форму гломерулонефрита считают самой сложной из всех. Во многих случаях она наблюдается лишь у взрослых. Сопровождается это недомогание достаточно сильными изменениями в моче человека (при наблюдении в моче обнаруживаются эритроциты и белок), непрерывающимся высоким артериальным давлением, а также отеками. Подострый гломерулонефрит можно спутать с острым из-за схожести признаков и симптомов. Единственная отличительная черта в таком случае — менее высокая температура тела. И ко всему этому, именно в подобной форме заболевания характерно более быстрое вызывание прогрессирования тех или других осложнений. В данном случае уже через несколько недель у пациента замечается абсолютно полная утрата работоспособности почек. Таким образом, пациенту срочно делают диализ и пересадку почек.
Хронический гломерулонефрит
Такой форме гломерулонефрита типично длительное развитие. Бывает так, что такое заболевание не сопровождается ни одним из всех симптомов, именно поэтому выявить её в своё время не представляется возможным. В этом случае прогрессирование заболевания зачастую никак не вступает в связь ни с одним из воспалительных процессов. Характеризуется такая патология замедленным понижением функционирования почек, а также постепенно повышающимся артериальным давлением.
Долгое отсутствие необходимого клинического лечения недуга неизбежно станет причиной хронической недостаточности почек. При развитии хронической почечной недостаточности замечается значительное ухудшение общего самочувствия человека. Таким образом, без необходимого курса лечения пациенту сулит летальный исход.
Во многих случаях хроническая недостаточность почек способствует прогрессированию уремии. Под уремией подразумевают заболевание, сопровождающиеся собранием в крови значительного количества мочевины и поражением разных систем и органов человеческого организма в результате интоксикации. Преимущественно под поражение попадает головной мозг.
К признакам и симптомам, которые замечаются при уремии, относятся:
- Ухудшение зрения;
- Состояние судорог;
- Изо рта пахнет мочой (мочевина нередко может выделятся через слизистые оболочки);
- Сонливость;
- Чувство сухости во рту.
Гломерулонефрит: диагностика
Для постановки диагноза хронический гломерулонефрит производится сбор анамнеза по недавно перенесенным инфекционным заболеваниям, клиническим проявлениям недуга на основе биопсии и исследований в лаборатории. В результатах анализа можно наблюдать такие изменения:
- Микро или макрогематурия. Во втором случае моча становится черных или темно-коричневых оттенков. В первом же смена цветов мочи не замечается;
- Умеренная (как правило в диапазоне 3-6%) альбуминурия в течение 14 — 21 дня;
- Зерновидные и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам анализа мочевого осадка;
- Никтурия, снижение диуреза;
- Понижение способности почек к фильтрации по результатам исследований клиренса эндогенного креатинина.
Очень важно произвести точную диагностику гломерулонефрита для дальнейшего лечения, в противном случае ожидается ухудшение состояния и самочувствия, снижение работоспособности, а также смерть при неправильном подходе к патологии. Преимущества диагностики и терапии в Юсуповской больнице в том, что наши профессионалы с максимальной точностью диагностируют заболевание, определяют вид, форму и назначают лучшую терапию в стационаре.
Лечение гломерулонефрита у взрослых
Проводить лечение просто необходимо, иначе заболевание приведет к летальному исходу. В Юсуповской клинике врачи с научными званиями, многолетним опытом лечения хронического, острого и подострого гломерулонефрита проводят эффективную терапию на оборудовании высокого качества. Терапия патологий включает в себя:
- Режим;
- Диетотерапия;
- Симптоматическое лечение;
- Антибактериальная терапия;
- Иммунодепрессивная терапия.
Лечение режимом. Все люди, болеющие гломерулонефритом в острой форме, подлежат незамедлительной госпитализации и постельном режиму. Госпитализация идёт от около 14 до 30 дней.
Лечение диетотерапией. Рекомендации по питанию при лечении быстропрогрессирующего гломерулонефрита: ограничение соли и пищи с высоким содержанием белка, желательно в рационе должна быть клетчатка и калий.
Симптоматическое лечение. При высоком давлении в артериях (особенно с отеками) небольшими курсами назначаются диуретики или гипотензивные препараты. Народные средства очень хорошо себя зарекомендовали при лечении периферических отеков.
Антибактериальная терапия. Если при развитии заболевания был найден инфекционный компонент, тогда назначаются антибиотики для лечения гломерулонефрита. Зачастую это недавняя ангина до её острой фазы, или иное заболевание, где заразителем выступает Бета-гемолитический стрептококк. Чаще используют ампициллин, оксациллин, пенициллин по двести пятьдесят тысяч или пятьсот тысяч единиц четырежды в течении суток внутримышечно.
Иммунодепрессивное лечение. Важнейшее звено патогенеза острого гломерулонефрита — разрушительное влияние на почечные клубочки антител организма. Депрессанты входят во многие схемы лечения. Если вынесен диагноз быстропрогрессирующего гломерулонефрита — в дело вступает известная схема пульс-терапии. В данном случае человеку, предпочтительно в вены капельным путем, вводятся сверхдозы препарата несколько суток, после доза препарата снижается до нормального уровня. Предпочтительно используют цитостатики и глюкокортикоидные лекарственные средства. Иммуносупрессивная терапия необходима при прогрессирующих и высоко активных нефритах. Глюкокортикоиды более селективны, они обеспечивают снижение воспалительной реакции в почках и выработку антител. Цитостатики неизбирательно блокируют размножение клеток, вызывают их гибель и обладают большим спектром побочных действий. При скрытой форме заболевания с протеинурией производится симптоматическое лечение, направленное на восстановление нормальных величин артериального давления.
Особенности лечения при хроническом гломерулонефрите
Особенности лечения при хроническом гломерулонефрите оглашаются исходя из клинической формы недуга, скоростью развития патологии и присутствием осложнений. Рекомендуется соблюдение постельного режима, исключение усталости, сонливости, чувства холода, и возможных профессиональных травм (связанных с работой). В момент лечения от хронического гломерулонефрита необходима также ремиссия имеющихся инфекций в хронический вид.
Лечение медикаментами гломерулонефрита в хронической форме проводится из иммуносупрессивного лечения, глюкокортикостероидами, цитостатиками, НПВС. Симптоматическая терапия включает в себя употребление диуретиков для уменьшения выраженности отеков и гипотензивных препаратов при повышенном артериальном давлении.
Особенности лечения при остром гломерулонефрите
Лечение острого гломерулонефрита выполняется в урологическом стационаре, важно соблюдение строгого постельного режима. Включает в себя диетическое питание с сокращением употребления животных белков, воды, назначением «сахарного» и разгрузочного дня. Проводится суровый учёт количества употребляемой воды и количества диуреза.
Главное лечение острого гломерулонефрита составляет применение стероидных гормонов — преднизолона, дексаметазона длительностью до пяти, шести недель. При четких отеках и артериальном давлении одновременно назначаются диуретические и гипотензивные препараты. Лечение антибиотиками выполняется при имеющихся признаках инфекции (тонзиллит, пневмония, эндокардит и другие).
При недостаточности почек в острой форме возможно назначение антикоагулянтов, осуществление гемодиализа. Курс стационарной терапии острого гломерулонефрита около 30-45 дней, затем больного выписывают и ставят на учёт у нефролога.
Осложнения и прогноз гломерулонефрита
- Наступление полного выздоровления или ослабление симптомов при правильной терапии;
- Летальный исход наблюдается при несвоевременной помощи и терапии больных при остром гломерулонефрите (ОПН) или в период обострений хронического (терминальная стадия ХПН);
- Переход из стадии острого гломерулонефрита в заболевание хронического вида замечается примерно в одном из трёх случаев;
- Вследствие терапии кортикостероидными гормонами прогноз заметно улучшается;
- При острой форме и в период обострений хронической больные неработоспособны и обязаны лежать в стационаре;
- Люди, которые перенесли патологию смогут снова вернуться к работе, даже при наличии мочевого синдрома и альбуминурии;
- Человек, перенесший острый гломерулонефрит, подлежит наблюдению нефролога, т.к. выздоровление иногда бывает ошибочным.
Гломерулонефрит
Гломерулонефрит – это совокупность заболеваний, характеризующихся возникновением воспалительных процессов – накоплением внутри клубочков лимфоцитов, лейкоцитов и антител, что приводит к размножению их клеток.
Кратковременные воспалительные процессы могут не оставлять постоянных нарушений в функционировании почек – тогда говорят об остром и транзиторном гломерулонефрите. Если, с другой стороны, воспалительные процессы длятся долго, может возникнуть клубочковый фиброз и постепенная потеря функции почек – хронический гломерулонефрит.
При гломерулонефрите воспалительные процессы вызваны отклонениями в действии иммунной системы, атакующей клубочковые клетки почек. Наиболее распространенные заболевания, приводящие к гломерулонефриту, включают:
- системную красную волчанку и другие аутоиммунные заболевания;
- инфекции;
- лейкемию;
- лимфомы;
- аболевания печени.
Гломерулонефрит – группа заболеваний почек, связанных одним признаком — поражением почечных клубочков, отвечающих за фильтрацию. Болезнь часто течет вяло и бессимптомно, поэтому обнаруживается на поздних стадиях.
Разрушение гломерул приводит к почечной недостаточности, требующей дорогостоящего и сложного лечения — гемодиализа или пересадки почек. Пациентам с такой патологией присваивается инвалидность.
Некоторые факты о гломерулонефрите
- Болезнь более чем в 50% случаев выявляется случайно, при обследовании по поводу других заболеваний. При этом ГМН не требует сложного обследования — достаточно сдать кровь и мочу.
- Опасность патологии — аутоиммунная реакция организма, когда он начинает бороться с собственными клетками, принимая их за патогены.
- Классические формы ГМН, при своевременном обращении, лечатся долго, но излечимы. И даже хроническое состояние, при адекватном лечении, можно удерживать в ремиссии годами. Особенно опасна быстротекущая форма, возникающая в каждом десятом случае. Прогноз выживаемости быстропрогрессирующего гломерулонефрита — всего 20%.
- Высокая вероятность получить патологию после стрептококковых заболеваний — ангины, скарлатины, фарингита, стрептодермии. Заражение почек при запущенной стрептодермии — 25%.
Классификация гломерулонефрита
Существует несколько видов болезни, различающихся симптомами и последствиями:
- Острый (МКБ 10 код 00, 01, 03, 18). У взрослых встречается до 40 лет. Вызван проникновением инфекции в почки. Приводит к хронической почечной недостаточности. Может протекать в скрытом виде или давать о себе знать отеками, высокими показателями артериального давления, болями в пояснице.
- Хронический (МКБ 9, 10). Второе название — хронический нефротический синдром. Это аллерго-инфекционная болезнь, включающая комплекс патологических реакций почек на инфекционно-воспалительное поражение. В результате происходят изменения в клубочках почек, соединительных тканях, канальцах. Хронический гломерулонефрит — следствие латентного острого состояния. Длительность течения исчисляется десятилетиями. В течении болезни периодически возникают рецидивы.
- Быстротекущий (подострый). Имеет активное начало с яркими симптомами. Лечится трудно, ведет к смертельному исходу.
В свою очередь, в зависимости от симптомов, хронический гломерулонефрит делят на клинические формы – нефротическая, латентная, гематурическая, гипертоническая, смешанная, терминальная. Заболевание может перетекать из одной формы в другую, все более осложняясь.
Причины
Это опасная патология, возникающая как самостоятельное заболевание (первичная форма) или на фоне системных (вторичная форма). Основная причина — осложнение острых и хронических заболеваний внутренних органов.
Первичное развитие гломерулонефрита начинается на 6-12 день после инфицирования. Толчком к болезни становятся следующие причины:
- Инфекционные возбудители ангины, гайморита и т.д. Главный патоген — бета-гемолитический стрептококк группы А. Также возможно влияние золотистого стафилококка Staphylococcus aureus, возбудителя менингита Neisseria meningitidis, стрептококка Streptococcus pneumoniae, токсоплазмы Toxoplasma gondii.
- Вирусы ВИЧ, Эпштейна-Барр, Коксаки.
- Интоксикация. Отравления ртутью, свинцом, алкоголем, продуктами переработки нефти, растворителями (бензин, ацетон).
- Введение иммуномодуляторов, вакцин, анаболиков.
Способствует развитию болезни воздействие низких температур: переохлаждение с последующим снижением защиты иммунной системы.
Причины вторичной формы: осложнения ревматоидного артрита, красной волчанки, васкулита, вирусного гепатита С, ВИЧ-инфекции, антифосфолипидного синдрома, эндокардита (инфицирование клапанов сердца).
Хроническая форма — следствие острого заболевания, и обычно связано с аутоиммунными нарушениями. Хронический ГН в редких случаях бывает самостоятельным заболеванием.
Механизм развития аутоиммунной реакции такой:
- При попадании стрептококка или другого возбудителя в почки, организм вырабатывает антитела.
- Иммунные комплексы размещаются в почечных клубочках, активизируясь в ответ на воспаление в почечных тканях.
Получается, что защитные клетки организма борются с собственными тканями организма, повреждая их.
Причины аутоиммунных нарушений можно понять, рассмотрев формы хронической патологии:
- Мезангиопролиферативный нефрит. Второе название — иммуноглобулин А-нефропатия. Почечная ткань атакуется иммуноглобулинами группы А. Между сосудами клубочков образуется слой соединительной ткани. Ещё одно название заболевания — гематурический гломерулонефрит, так как основной его признак — кровь в моче. Анализы мочи показывают большое содержание эритроцитов.
- Мембранозная нефропатия. Выработка антител приводит к утолщению мембран клубочков, снижая их проницаемость.
- Мезангиокапиллярный нефрит. Второе название — мембранозно-пролиферативный гломерулонефрит. Очень опасная форма, часто связанная со злокачественными новообразованиями. В клубочках обнаруживаются посторонние клетки. Стенки капилляров утолщены.
- Липоидный (белковый) нефроз. Поражаются малые отростки подоцитов, окружающих сосуды клубочка. В результате патологии в почках скапливается белок.
- Фокально-сегментарный гломерулосклероз. Связан с разрастанием плотной рубцовой ткани в отдельных участках клубочка.
- Волчаночный нефрит. Осложнение системной красной волчанки.
Непрямые условия развития хронического гломерулонефрита — неудовлетворительная окружающая среда: нахождение в условиях сырости и при пониженных температурах, изнурительный физический труд, недостаточная продолжительность сна. Влажная прохладная среда ведет к «окопному» нефриту, становясь причиной нарушения кровоснабжения почек.
Симптомы
Опасность гломерулонефрита заключена в нарушениях почечных клубочков — гломерул. Это влечет за собой: слабую клубочковую фильтрацию за счет снижения ее скорости, появление крови и белка в моче, уменьшение объемов мочеиспускания.
У взрослых недуг протекает латентно (скрыто), возможны изменения качества и количества мочи. Смазанная клиническая картина, незамеченная пациентом, приводит к хронической форме. Если болезнь была диагностирована и проведена медикаментозная терапия, острая форма излечивается за 2-3 месяца.
У детей симптоматика яркая, в 85% случаев наблюдается нарушения в системе сосудов и в работе сердца.
Симптомы острого гломерулонефрита
Клиника диффузного гломерулонефрита появляется по истечении двух недель после инфекции или контакта с провоцирующим фактором.
Специалисты говорят о трех основных комплексах симптомов, указывающих на начало острого гломерулонефрита:
- изменения со стороны мочи — повышение эритроцитов, примеси крови, обнаружение белка при лабораторном анализе;
- высокие показатели артериального давления;
- отеки, вызванные уменьшением количества мочеиспусканий.
Пациент жалуется на повышение температуры тела, плохой аппетит, утомляемость, болезненность в пояснице. Хорошо заметны отечность в области глаз, бледные кожные покровы.
В первые 5-7 дней от начала проявления недуга, наблюдается снижение объемов мочи и количества позывов.
Острая форма возникает стремительно, заканчивается выздоровлением (при адекватном лечении) или хронической формой.
Особенно уязвимы беременные. Симптомы гломерулонефрита у беременных женщин тем же, за исключением крови в моче. Она обнаруживается только в четверти случаев. Из-за патологического состояния плод становится активнее.
Осложнения ОГН: эклампсия и преэклампсия, инсульты и нарушения сердечной недостаточности, почечная недостаточность, нарушения зрения, образование хронической формы.
Подострый (быстротекущий) ГН
Точные причины, ведущие к быстропрогрессирующему гломерулонефриту, пока не выяснены. Из-за развития почечной недостаточности прогноз обычно неблагоприятный, даже при своевременном обнаружении патологии и немедленных мерах по излечению. Смертность составляет примерно 80%.
Симптомы подострого гломерулонефрита отличаются более ярким течением, и проявляют себя в течение первой недели болезни.
- Артериальное давление практически не поддается снижению.
- Кожа и слизистые быстро приобретают бледный вид.
- Происходят кровоизлияния в сетчатку глаза, отеки зрительного нерва, появляются экссудативные белые пятна.
- Температура тела 38-39 ° С.
- Больной становится апатичным, жалуется на боли в голове.
Длительность заболевания — до 2 лет.
Симптомы хронического гломерулонефрита
Латентное (скрытое) течение характеризуется слабой симптоматикой. Тянется долго, приобретая нефротическую или гипертоническую формы.
- При гипертоническом ХГН давление высокое. Затрудняется мочеиспускание, может изменяться цвет мочи, появляться муть. К сожалению, даже на этом этапе, пациенты редко обращаются к урологу.
- Нефротический ХГН проявляется отеками, мигренями, общим плохим самочувствием. Кожа бледная, ломаются волосы и ногти.
- Гематурический ХГН характеризуется наличием крови в моче. Возможно присутствие белка до 1 г/ сут.
Смешанная форма включает признаки нескольких вариантов патологии.
Диагностика
Причины для обследования на гломерулонефрит: появление отеков, крови в моче, не поддающееся снижению давление.
Уролог назначает:
- УЗИ почек. При остром состоянии УЗИ показывает утолщение эпителиальных клеток почек, нечеткий контур, повышенную эхогенность, изменение сосудистого рисунка. Для определения хронической формы гломерулонефрита УЗ-диагностика не всегда информативна, хотя часто наблюдается характерный симптом — изменение объема почек. В любом случае УЗИ обязательно проводится для исключения других заболеваний.
- Анализ крови на антистрептококковые антитела. Скрытую форму болезни определяют по высокой концентрации в сыворотке крови комплемента, IgA.
- Биохимический анализ крови. В сыворотке крови снижен общий белок. Протеинограмма указывает на повышение количества а1 и а2- глобулинов. В крови обнаруживается азотемия, присутствие мочевины, холестерина, креатина в больших количествах.
- Общий анализ мочи, пробы мочи по Зимницкому, Ребергу, определение суточной потери белков. Анализы показывают низкий объем мочи, повышенную частоту ночных мочеиспусканий, на фоне снижения дневных. В моче (в зависимости от формы патологии) обнаруживаются кровь, белок. При хроническом ГН в общем анализе мочи выявляются лейкоциты, эритроциты, цилиндры.
- Экскреторная урография. Это рентген с применением контрастных жидкостей, показывающих сосуды, каналы и полости в почках.
- Биопсия почки. Самое точное диагностическое мероприятие, при котором исследуют непосредственно почечную ткань.
Для постановки диагноза и успешного лечения гломерулонефрита, урологу необходимы данные всего комплекса исследований.
Стоимость услуг уролога в Университетской клинике
| Услуга | Цена, руб. |
| Прием (осмотр, консультация) врача-уролога с высшей квалификационной категорией. | 2000 |
| Получение урологического мазка | 400 |
| Удаление лазером единичных папиллом и кондилом до 3 шт. | 4000 |
| Все цены ⇒ |
Лечение гломерулонефрита у взрослых
Симптомы и лечение гломерулонефрита у женщин и мужчин ничем не отличаются. Терапия подразумевает большой комплекс мероприятий:
- Устранение очагов инфекции. Лечение зубов, пораженных кариесом и хронического гайморита, иссечение увеличенных миндалин и аденоидов.
- Антибиотики. Подбор лекарств осуществляется после анализа данных проведенных анализов. Антибиотиками лечат только бактериальные формы патологии. Лечение острого гломерулонефрита часто проводится Амоксиклавом и другими средствами из пенициллинового ряда.
- Нестероидные противовоспалительные лекарства. Для улучшения состояния почек, назначается курс индометацина или ибупрофена с постепенным увеличением дозировки.
- Иммуносупрессоры. Все формы заболевания требуют снижения активности иммунной реакции. Назначаются стероидные и цитостатические препараты, подавляющие процесс деградации в гломерулах. Препараты дают побочные эффекты, поэтому дозу лекарств тщательно подбирают. Современные иммунодепрессанты: такролимус, микофенолата мофетил, циклоспорин, ритуксимаб.
- Снижение давления. Почечная недостаточность — симптом хронического гломерулонефрита. Гипертония становится следствием нарушения диуреза, отеков, гормональных нарушений. Лечение взрослых пациентов проводится препаратами: Каптоприл, Эналаприл, Рамиприл.
- Мочегонная терапия. Для выведения натрия, снижения давления, восстановления функций выделения мочи используют диуретики: Фуросемид, Верапамил, Эуфиллин, Гипотиазид.
- Антикоагулянты, антиагреганты. Важно улучшить кроветворение, текучесть, проводить профилактику образования тромбов. На основании данных анализов, врач выбирает Гепарин, Дипиридамол.
- Диета. Гломерулонефрит необходимо лечить обязательно с соблюдением диеты № 7. Из питания исключается соль, ограничивается питье жидкости. Важно употреблять продукты с высоким содержанием кальция, растительных жиров.
- Режим. Нужно соблюдать постельный режим, не нервничать. Пациентам настоятельно рекомендовано санаторно-курортное лечение в теплом, сухом климате, принятие солнечных ванн.
- Физиотерапия. Физиотерапевтическое лечение входит в общий комплекс назначений, но никак не является самостоятельным методом. В терапевтический комплекс включают лечение электромагнитными полями, сухим теплом, фитотерапией. Такие мероприятия при гломерулонефрите восстанавливают способность гломерул к фильтрации, нормализуют давление, снимают отеки.
- Нетрадиционная медицина. Народными методами нельзя даже пытаться бороться с таким опасным заболеванием. Но допустимы рецепты, направленные на укрепление иммунитета. Подбирать допустимые травяные сборы должен уролог.
Осложнения и прогноз гломерулонефрита
При патологии почечных клубочков, органы не в состоянии выполнять свою работу, происходит застой жидкости. Из-за отравления начинается воспаление, ведущее к появлению рубцовых (склерозированных) тканей. Чем больше очаги склероза, тем сильнее симптоматика. Развивается сердечная недостаточность, отек легких, повышаются риски инсультов, потери зрения.
Возможно формирование эклампсии, сопровождающейся трудными попытками совершать вдох, расширением зрачков, синюшностью кожи лица, головными болями, судорогами, обмороками. Это очень опасное состояние, влекущее геморрагический инсульт.
Чаще всего следствием нарушения фильтрации гломерулами, становятся:
- отиты;
- воспаления кожи;
- пневмония;
- острая недостаточность работы почек;
- образование тромбов;
- нарушения кровообращения;
- пиелонефрит или комплекс патологий.
При хроническом гломерулонефрите прогноз часто бывает благополучным, но на процесс выздоровления влияют многочисленные факторы, в первую очередь — состояние иммунитета. После грамотной терапии острой формы излечение наблюдается у каждого второго пациента.
Лечение гломерулонефрита в Санкт-Петербурге
Начинать лечение любой патологии нужно с качественной диагностики. В Университетской клинике есть необходимое современное оборудование, позволяющее получать быстрые и точные результаты исследований.
По результатам обследования, опытный уролог назначит эффективное лечение. По необходимости врач обеспечит направление в хороший стационар. Наша клиника гарантирует пациентам комфортное и качественное лечение без завышенных цен.
Нельзя затягивать с обращением к врачу, особенно когда идет речь о необходимости лечения быстропрогрессирующего, хронического гломерулонефрита, поэтому запишитесь на прием к урологу прямо сейчас.

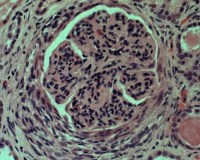


 Изменение цвета и характера мочи. Она становится мутной и темной с примесями крови и белка, что делает ее «пенистой».
Изменение цвета и характера мочи. Она становится мутной и темной с примесями крови и белка, что делает ее «пенистой». Нефритический синдром. Результат воспаления почек. Характеризуется появлением отечности, гипертензии, признаков сердечной недостаточности. Больной жалуется на слабость, повышенную утомляемость, тошноту, заканчивающуюся рвотой, головные боли. У него изменяется состав мочи, появляются примеси крови, белок.
Нефритический синдром. Результат воспаления почек. Характеризуется появлением отечности, гипертензии, признаков сердечной недостаточности. Больной жалуется на слабость, повышенную утомляемость, тошноту, заканчивающуюся рвотой, головные боли. У него изменяется состав мочи, появляются примеси крови, белок. полноценное лечение стрептококковых инфекций;
полноценное лечение стрептококковых инфекций;