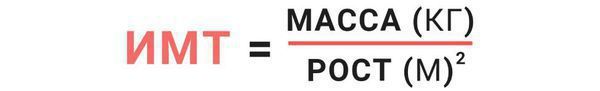Дата публикации 16 февраля 2023Обновлено 28 февраля 2023
Определение болезни. Причины заболевания
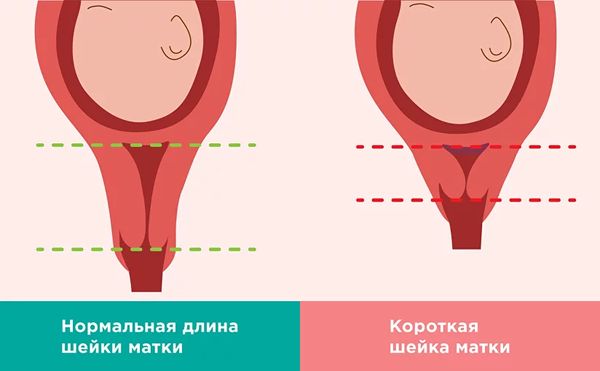
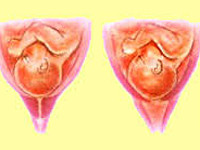
Истмико-цервикальная недостаточность (ИЦН; Cervical Insufficiency) — это укорочение шейки матки и/или расширение цервикального канала до 37-й недели беременности. Длина шейки матки при этом меньше или равна 25 мм, а расширение цервикального канала — меньше или равно 10 мм.
При ИЦН нет симптомов выкидыша или преждевременных родов: схваткообразных болей внизу живота и кровянистых выделений из половых путей. Из-за отсутствия ранних симптомов женщины часто поздно обращаются за медицинской помощью, и истмико-цервикальная недостаточность заканчивается выкидышем или преждевременными родами[5].
Распространённость
Истмико-цервикальная недостаточность встречается у каждой десятой беременной женщины и повышает риск преждевременных родов в 16 раз [2][7]. В 40 % случаев эта патология возникает с 13-й по 28-ю недели беременности. После 28-й недели ИЦН выявляют в каждом третьем случае преждевременных родов.
Причины ИЦН
Причины истмико-цервикальной недостаточности многообразны и пока недостаточно изучены. К её развитию может привести травма, дефект синтеза коллагена, недоразвитие шейки матки, гормональная недостаточность, инфекционное поражение ворсинчатой оболочки плодного яйца, плаценты, амниотического пузыря и жидкости и много других причин [6].
Факторы, способствующие развитию ИЦН:
- привычный выкидыш в ранние сроки или позже (до 12-й недели или на 22–28-й неделе), преждевременные роды (до 32-й недели), длина шейки матки 25 мм и менее до 27-й недели беременности;
- многоводие и многоплодие;
- повышенная масса тела (ИМТ больше 25);
- хроническая железодефицитная анемия, дисплазия соединительной ткани;
- воспалительные заболевания органов малого таза — хронический эндометрит, бактериальный вагиноз, неспецифический и специфический вульвовагинит;
- воспаление мочевых путей;
- гормональные изменения в организме женщины — недостаточность прогестерона, синдром поликистозных яичников, врождённая гиперплазия коры надпочечников;
- недоразвитие репродуктивных органов (генитальный инфантилизм);
- врождённое укорочение шейки матки;
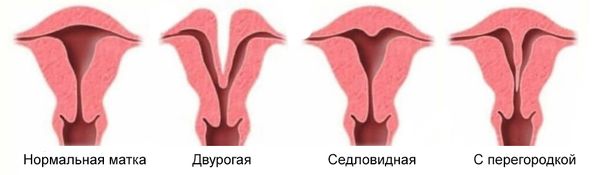
- аномалии развития репродуктивных органов: внутриматочная перегородка, двурогая и седловидная матка;
- разрывы шейки матки в предыдущих родах;
- лечение шейки матки до родов: диатермокоагуляция (процедура, во время которой повреждённый эрозией участок слизистой прижигается электрическим током), конизация шейки матки (из шейки матки удаляется конусообразный фрагмент ткани), инструментальное расширение цервикального канала, чтобы провести гинекологические операции, в том числе аборты;
- случаи ИЦН в семье;
- дефекты генов, отвечающих за метаболизм соединительной ткани (наследственная коллагенопатия) и выработку медиаторов воспаления;
- контакт с некоторыми токсическими веществами во внутриутробном периоде самой женщины (например, с диэтилстильбэстролом) [5][9][11].
ИЦН при многоплодной беременности
Риск развития преждевременных родов из-за укорочения шейки матки при многоплодии в 3–7 раз выше, чем при беременности одним ребёнком. ИЦН при многоплодной беременности встречается в 15–42 % случаев [13], а около половины многоплодных беременностей заканчиваются раньше 37 недель.
По мнению некоторых авторов, при многоплодной беременности критическим и требующим лечения (наложения швов на шейку матки, использование акушерского пессария) нужно считать укорочение шейки матки меньше 30 мм [14].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы истмико-цервикальной недостаточности
Основной признак истмико-цервикальной недостаточности — это быстрое укорочение и раскрытие шейки матки во 2-м или в начале 3-го триместра беременности. Как правило, это не вызывает боли или других симптомов, поэтому беременная женщина может долго не обращаться за медицинской помощью, что часто приводит к преждевременным родам [5].
Иногда при ИЦН могут возникать тянущие, чаще слабые боли внизу живота, слизистые или сукровичные выделения из половых путей, чувство распирания во влагалище, дискомфорт внизу живота или в пояснице.
Патогенез истмико-цервикальной недостаточности
Шейка матки состоит из мышечной и соединительной ткани. При этом соединительная ткань составляет 2/3 от объёма, а мышечная — 1/3. У женщин с ИЦН мышечные волокна преобладают над соединительной тканью, из-за чего шейка матки размягчается и укорачивается. Она перестаёт выполнять свою запирательную функцию, открывается внутренний зев, и плодный пузырь провисает во влагалище. При повышении давления в брюшной полости, а также под влиянием воспалительных агентов плодный пузырь вскрывается, плодные оболочки разрываются, и происходят преждевременные роды или выкидыш.
При многоплодной беременности дополнительным фактором риска, способствующим укорочению шейки, становится перерастяжение матки из-за большой нагрузки на её нижний сегмент.
Классификация и стадии развития истмико-цервикальной недостаточности
Выделяют три типа ИЦН:
- Анатомическая — чаще всего развивается у женщин, которые перенесли медицинские манипуляции на шейке матки с расширением цервикального канала (аборт и выскабливание), разрывы шейки матки в предыдущих родах, конизацию шейки матки из-за болезней. При этом повреждённая шейка матки не выдерживает давления, которое на неё оказывает всё более растущая беременная матка [7]. Также относительным фактором риска могут быть индивидуальные анатомические особенности, но многие женщины с врождённым укорочением шейки матки рожают в срок.
- Функциональная — возникает при повышении уровня андрогенов или недостатке прогестерона. Эта форма ИЦН чаще развивается после 11-й недели беременности, когда плод начинает вырабатывать собственные гормоны. Гормоны женщины и гормоны плода приводят к размягчению мышечных волокон шейки матки и открытию цервикального канала [7]. Также функциональная ИЦН может развиваться из-за недоразвития половых органов и гиперандрогенизма (у каждой третьей пациентки с ИЦН), в том числе на фоне адреногенитального синдрома и синдрома поликистозных яичников.
- Врождённая — может возникнуть из-за врождённых особенностей строения матки (матка с перегородкой, двурогая и седловидная). Некоторые из врождённых форм ИЦН требуют коррекции до наступления беременности.
Осложнения истмико-цервикальной недостаточности
При ИЦН может случиться выкидыш, инфекционное воспаление плодных оболочек и амниотической жидкости, преждевременное излитие околоплодных вод и преждевременные роды [12]. Преждевременные роды могут привести к гибели ребёнка — два из трёх случаев смерти в перинатальном периоде связаны с недоношенностью [6].
Диагностика истмико-цервикальной недостаточности
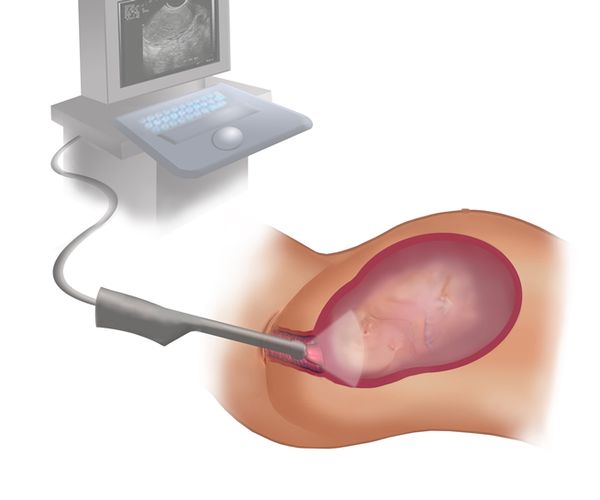
Самый простой и достоверный метод диагностики ИЦН — это ультразвуковая цервикометрия (измерение шейки матки при интравагинальном УЗИ).
В норме длина шейки матки в ранние сроки составляет 35—45 мм, в более поздние — 30–35 мм. При истмико-цервикальной недостаточности она меньше 25 мм ± 5 мм. Если длина шейки матки после 20 недель беременности меньше 25 мм, то риск преждевременных родов повышается в шесть раз [3]. Однако даже при короткой шейке матки 40 % женщин донашивают беременность до 37 недель [2].
Если у беременной женщины уже были указания на ИЦН или преждевременные роды (к таким указаниям относятся факторы, приведённые в первом разделе), то измерять шейку матки необходимо с 15–16-й до 24-й недели каждые 7–14 дней [5]. Ведущие международные организации по пренатальной медицине, такие как Фонд медицины плода и Международное общество ультразвука в акушерстве и гинекологии, рекомендуют измерять длину шейки матки начиная с 14-й недели [4].
Если нет факторов риска ИЦН, трансвагинальную цервикометрию выполняют во время ультразвукового скрининга на 19–21-й неделе. Рутинный трансвагинальный скрининг не рекомендован женщинам с цервикальным серкляжем (наложением швов на шейку матки), преждевременным разрывом плодных оболочек, многоплодной беременностью и предлежанием плаценты.
При ИНЦ ткани шейки матки размягчаются, поэтому при постановке диагноза оценивается не только длина цервикального канала, но и консистенция шейки матки. Оценить плотность тканей можно при акушерском осмотре [5].
Среди лабораторных тестов наиболее распространён анализ на фетальный фибронектин. Этот анализ вместе с цервикометрией увеличивает чувствительность и специфичность диагностики. Если два теста подряд оказались отрицательными, то риск преждевременных родов в ближайшие две недели меньше 1 % [2].
При многоплодной беременности длина шейки матки не так важна при оценке рисков преждевременных родов: механизм их развития чаще связан с другими факторами риска [11], такими как преэклампсия, декомпенсированная плацентарная недостаточность с гипотрофией плодов, декомпенсация других заболеваний у матери на фоне возросшей нагрузки на организм. В остальном диагностика ИЦН при многоплодной беременности проводится так же, как и при одноплодной.
Лечение истмико-цервикальной недостаточности
Тактика лечения определяется прежде всего сроком беременности и данными анамнеза (истории болезни). При выявленной ИЦН в зависимости от срока беременности может проводиться хирургическая коррекция или установка разгрузочного акушерского пессария. Всем пациенткам независимо от выбранной тактики назначается микронизированный прогестерон интравагинально (в виде капсул) до 34-й недели [5].
Хирургическое лечение
Трансвагинальный серкляж (наложение швов на шейку матки) — это основной метод хирургического лечения ИЦН.
Операция выполняется под общим наркозом. Хирург вводит под слизистую шейки специальную нить, «утягивает» шейку матки, концы нити завязывает. Концы нити оставляют во влагалище, чтобы при необходимости нить можно было развязать.
Наиболее распространены методы зашивания шейки матки круговым кисетным швом по Mac Donald, П-образные швы по методу Любимовой — Мамедалиевой, операция Широдкара, современная модификация операции Широдкара, метод Czendi, метод Сидельниковой, метод Hefner-Wurm [1].
Показания к хирургической коррекции:
- прогрессирующая ИЦН по данным обследований;
- наличие в прошлом самопроизвольных выкидышей и преждевременных родов;
- признаки ИЦН при влагалищном исследовании (расположение, длина, консистенция шейки матки, раскрытие цервикального канала, рубцовая деформация шейки матки);
- признаки ИЦН по данным интравагинального УЗИ (длина шейки матки 20–25 мм и менее или раскрытие внутреннего зева или цервикального канала до 9 мм и более).
При беременности двумя плодами накладывать швы на шейку матки рекомендуют в следующих случаях:
- при укорочении цервикального канала ≤ 15 мм и/или расширении более 10 мм;
- иногда если есть отягощённый анамнез (поздние выкидыши, ИЦН);
- при осложнении беременности фето-фетальным трансфузионным синдромом, при котором кровь между плодами распределяется неравномерно, из-за чего один из них отстаёт в росте.
Швы обычно накладывают с 12 до 26-й недели беременности (оптимальный срок — до 20 недель). После 24 недель операцию проводят только в стационаре 3-го уровня: на этом сроке высок риск преждевременных родов, поэтому необходима профилактика респираторного дистресс-синдрома плода [5].
Также для безопасного наложения швов должны быть соблюдены следующие условия:
- плодный пузырь не провисает слишком сильно;
- достаточно ткани шейки матки;
- у женщины было не больше двух преждевременных родов, связанных с ИЦН;
- хирург обладает подходящей квалификацией.
Если есть риск ИЦН, то лапароскопическая или даже лапаротомная коррекция может быть проведена ещё при подготовке беременности. Также она может быть показана на 10–14-й недели беременности при тканевом дефиците шейки матки, например после хирургического лечения [5].
Трансабдоминальный серкляж (с доступом через переднюю брюшную стенку) проводится, если невозможен трансвагинальный доступ.
К таким случаям относится:
- состояние после ампутации шейки матки;
- выраженная рубцовая деформация и дефекты шейки матки;
- врождённые аномалии развития шейки матки;
- неэффективность трансвагинального серкляжа в двух и более случаях.
Трансабдоминальный серкляж — это очень сложная операция, которая может выполняться лапароскопическим и лапаротомическим доступом [1].
При лапароскопическом серкляже делают маленькие проколы на передней стенке живота. Через них в брюшную полость вводят инструменты и под визуальным контролем хирург накладывает шов на шейку матки.
При лапаротомном серкляже разрезают переднюю брюшную стенку и ушивают шейку матки в открытой ране. Этот метод крайне травматичный и используется редко.
Трансабдоминальный серкляж может выполняться как при подготовке к беременности, так и во время неё на сроке до 20 недель.
Абсолютные противопоказания для хирургической коррекции:
- выраженная угроза прерывания беременности;
- воспалительные заболевания влагалища;
- сильная рубцовая деформация шейки матки;
- нарушение целостности плодных оболочек;
- аномалии матки и шейки;
- кровяные выделения из половых путей;
- предлежание плаценты.
К относительным противопоказаниям относят:
- резкое укорочение шейки матки;
- рубец на матке после кесарева сечения;
- пролабирование (провисание) плодного пузыря.
При отрицательном резус-факторе у женщины и положительном у отца ребёнка при хирургической коррекции необходима профилактика резус-конфликта. Для этого вводят иммуноглобулин человека антирезус Rh0.
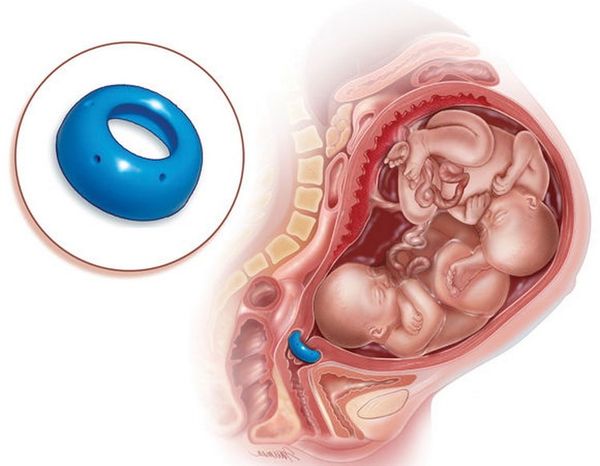
Установка акушерского пессария
Первые упоминания об использовании пессариев при выпадении половых органов у женщин встречаются у египтян. В Древней Греции при беременности применялись специальные камни. Современные акушерские пессарии появились в 50-е годы XX века. В конце 1970 годов немецкий врач Hans Arabin разработал конусообразный силиконовый акушерский пессарий. Затем было проведено множество исследований, и уже к 1991 году эффективность пессариев Arabin не вызывала никаких сомнений.
Акушерские пессарии всё чаще используют для профилактики ИЦН у женщин из группы риска. В США их применяют 86 % гинекологов. Пессарий устанавливает врач акушер-гинеколог, причём выполнять эту процедуру можно как в стационаре, так и амбулаторно. Обычно это проводят на сроке от 14 до 34-й недели беременности [3].
Противопоказания для введения акушерского пессария: кровянистые выделения из половых путей, пролабирование плодного пузыря, воспалительные заболевания влагалища и шейки матки, нарушение целостности плодного пузыря [5][9].
Медикаментозное лечение
Почти в 88 % случаев после наложения швов на шейку матки возникает угроза прерывания беременности. Для её купирования после наложения швов после 22-й недели беременности используют токолитики и/или прогестерон [2][5]. Эти препараты назначают исключительно после операции, изолированно при риске преждевременных родов они не применяются (они могут назначаться решению врачебной комиссии или с обоснованием назначения).
Чаще всего применяют микронизированный прогестерон интравагинально до 34 недель или дидрогестерон до 24 недель беременности с последующим переходом на микронизированный прогестерон. Решение о назначении, отсутствии противопоказаний, сроках отмены прогестероновой поддержки принимает врач, учитывая риски у каждой беременной.
Метод коррекции истмико-цервикальной недостаточности также подбирается индивидуально. Эффективны все перечисленные способы (хирургический и прогестерон; хирургический и пессарий; пессарий и прогестерон). В некоторых случаях допускается сочетать прогестерон с акушерским пессарием, а вот использовать вместе хирургическую коррекцию и пессарий не рекомендуют из-за высокого риска инфекционных осложнений [8][10][12].
Прогноз. Профилактика
Уменьшить риск преждевременных родов в 2–3 раза можно при своевременном выявлении и лечении женщин из групп риска. Комплексное использование вагинального прогестерона и акушерского пессария позволяет в 93 % случаев снизить частоту преждевременных родов [7]. Также известно, что использование вагинального прогестерона при многоплодной беременности во втором и третьем триместрах уменьшает смертность новорождённых и частоту преждевременных родов.
Хирургическая коррекция ИЦН при многоплодной беременности недостаточно изучена. В обзорах литературы указано, что трансвагинальный серкляж при многоплодной беременности чаще осложняется повышением температуры тела у матери, кровотечением из половых путей, увеличением числа кесаревых сечений. Многие авторы утверждают, что проводить серкляж при многоплодной беременности для профилактики нецелесообразно, так как частота осложнений выше, чем предполагаемая польза от манипуляции.
Профилактика ИЦН
Предотвратить развитие ИЦН нельзя, но можно подготовиться к беременности, а также отслеживать состояние во время неё. Женщинам с высоким риском развития ИЦН следует с 15 по 24-ю неделю беременности каждые 7–14 дней проводить цервикометрию. Если выявлено укорочение шейки матки, нужно своевременно начать лечение.
Истмико-цервикальная недостаточность
Истмико-цервикальная недостаточность – нарушение, связанное с открытием шейки матки еще в процессе эмбриогенеза, что приводит к самопроизвольному аборту или преждевременному родоразрешению. Клинически данная патология обычно никак не проявляется, иногда возможно появление незначительной боли и чувства распирания, выделение слизи с кровью. Для определения патологических изменений и подтверждения диагноза используется ультразвуковое сканирование. Медицинская помощь заключается в установке во влагалище кольца Мейера (специального пессария) или хирургическом наложении швов. Также показана медикаментозная терапия.
Общие сведения
Истмико-цервикальная недостаточность (ИЦН) – патология беременности, развивающаяся вследствие ослабления мышечного кольца, располагающегося в зоне внутреннего зева и неспособного удержать плод и его оболочки. В акушерстве такое состояние встречается у каждой десятой пациентки, обычно возникает во втором триместре, реже диагностируется после 28 недель беременности. Опасность истмико-цервикальной недостаточности заключается в отсутствии ранней симптоматики при том, что данное патологическое состояние может приводить к гибели плода на поздних сроках или наступлению преждевременных родов. Если у женщины наблюдается привычное невынашивание беременности, примерно в четверти клинических случаев причиной такого состояния является ИЦН.
При истмико-цервикальной недостаточности наблюдается снижение мышечного тонуса с области внутреннего зева, что приводит к его постепенному раскрытию. В результате часть плодных оболочек опускается в просвет шейки матки. На данном этапе истмико-цервикальная недостаточность представляет реальную угрозу для ребенка, так как даже незначительная нагрузка или активные движения могут вызвать нарушение целостности плодного пузыря, последующие преждевременные роды или гибель плода. Кроме этого, при ИЦН возможно занесение инфекции к плоду, поскольку в половых путях всегда присутствует определенная микрофлора.
Истмико-цервикальная недостаточность
Причины истмико-цервикальной недостаточности
Этиология истмико-цервикальной недостаточности заключается в снижении тонуса мышечных волокон, которые формируют маточный сфинктер. Его основная роль – поддержание шейки матки в закрытом состоянии вплоть до наступления родовой деятельности. При истмико-цервикальной недостаточности данный механизм нарушается, что приводит к преждевременному раскрытию цервикального канала. Зачастую причиной ИЦН становятся травматические повреждения шейки матки в анамнезе. Вероятность развития истмико-цервикальной недостаточности повышается у женщин, которые перенесли поздние аборты, разрывы, оперативные роды (наложение акушерских щипцов).
Истмико-цервикальная недостаточность часто возникает после плодоразрушающих операций, родов в тазовом предлежании и хирургических вмешательств на шейке матки. Все эти факторы обуславливают травматизацию цервикса и возможное нарушение расположения мышечных волокон относительно друг друга, что в итоге способствует их несостоятельности. Также причиной истмико-цервикальной недостаточности могут стать врожденные аномалии, связанные с неправильным строением органов репродуктивной системы беременной женщины. Достаточно редко встречается врожденная ИЦН, определить которую можно даже при отсутствии зачатия – в подобном случае в момент овуляции будет отмечаться раскрытие шеечного канала более чем на 0,8 см.
Истмико-цервикальная недостаточность нередко наблюдается на фоне гиперандрогении – повышенного содержания мужских половых гормонов в крови пациентки. Увеличение вероятности развития патологии отмечается при сочетании этой проблемы с дефицитом продукции прогестерона. Отягощающим фактором при истмико-цервикальной недостаточности является многоплодие. Наряду с повышенным давлением на шейку матки в подобных случаях часто выявляется увеличение продукции гормона релаксина. По этой же причине истмико-цервикальная недостаточность иногда диагностируется у пациенток, которым проводилась индукция овуляции гонадотропинами. Вероятность развития данной патологии повышается при наличии крупного плода, многоводии, присутствии у пациентки вредных привычек, выполнении тяжелой физической работы в период вынашивания.
Классификация истмико-цервикальной недостаточности
С учетом этиологии можно выделить два вида истмико-цервикальной недостаточности:
- Травматическая. Диагностируется у пациенток, в анамнезе которых присутствуют операции и инвазивные манипуляции на цервикальном канале, повлекшие за собой образование рубца. Последний состоит из соединительнотканных элементов, которые не выдерживают повышения нагрузки при давлении плода на шейку матки. По этой же причине возможна травматическая истмико-цервикальная недостаточность у женщин с разрывами в анамнезе. ИЦН данного вида проявляется преимущественно во 2-3 триместре, когда вес беременной матки стремительно повышается.
- Функциональная. Обычно такая истмико-цервикальная недостаточность провоцируется расстройством гормонального фона, вызывается гиперандрогенией или недостаточной продукцией прогестерона. Данная форма нередко возникает после 11 недели эмбриогенеза, что обусловлено началом функционирования желез внутренней секреции у плода. Эндокринные органы ребенка продуцируют андрогены, которые в совокупности с веществами, синтезирующимися в организме женщины, приводят к ослаблению мышечного тонуса и преждевременному открытию шеечного канала.
Симптомы истмико-цервикальной недостаточности
Клинически истмико-цервикальная недостаточность, как правило, никак не проявляется. При наличии симптомов признаки патологии зависят от срока, на котором возникли изменения. В первом триместре об истмико-цервикальной недостаточности может свидетельствовать кровомазание, не сопровождающееся болью, в редких случаях сочетающееся с незначительным дискомфортом. На поздних этапах (после 18-20 недель эмбриогенеза) ИЦН приводит к гибели плода и, соответственно, выкидышу. Возникает кровомазание, возможен дискомфорт в пояснице, животе.
Особенность истмико-цервикальной недостаточности заключается в том, что даже при своевременном посещении акушера-гинеколога из-за отсутствия явной симптоматики выявить патологические изменения непросто. Обусловлено это тем, что рутинно в ходе каждой консультации объективный гинекологический осмотр не осуществляется, чтобы уменьшить вероятность занесения патогенной микрофлоры. Однако даже в ходе гинекологического исследования заподозрить проявления истмико-цервикальной недостаточности удается не всегда. Поводом для проведения инструментальной диагностики может послужить чрезмерное размягчение или уменьшение длины шейки. Именно эти симптомы зачастую указывают на начавшуюся истмико-цервикальную недостаточность.
Диагностика истмико-цервикальной недостаточности
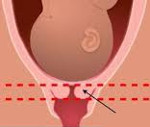
УЗ-сканирование – самый информативный метод в выявлении истмико-цервикальной недостаточности. Признаком патологии является укорочение шейки матки. В норме данный показатель варьирует и зависит от этапа эмбриогенеза: до 6 месяцев беременности он составляет 3,5-4,5 см, на поздних сроках – 3-3,5 см. При истмико-цервикальной недостаточности указанные параметры изменяются в меньшую сторону. Об угрозе прерывания или преждевременного появления младенца на свет свидетельствует укорочение канала до 25 мм.
V-образное открытие шейки – характерный признак истмико-цервикальной недостаточности, который наблюдается как у рожавших, так и у нерожавших пациенток. Обнаружить такой симптом удается при проведении ультразвукового мониторинга. Иногда для подтверждения диагноза во время сканирования выполняется проба с повышением нагрузки – больную просят покашлять или немного давят на дно маточной полости. У рожавших пациенток истмико-цервикальная недостаточность иногда сопровождается увеличением просвета шейки на всем протяжении. Если женщина относится к группе риска или имеет косвенные признаки ИЦН, проводить мониторинг следует дважды в месяц.
Лечение истмико-цервикальной недостаточности
При истмико-цервикальной недостаточности показан полный покой. Важно оградить беременную женщину от негативных факторов: стрессов, вредных условий труда, интенсивных физических нагрузок. Вопрос об условиях последующего ведения беременности решает акушер-гинеколог с учетом состояния пациентки и выраженности патологических изменений. Консервативная помощь при истмико-цервикальной недостаточности предполагает установку во влагалище кольца Мейера, которое уменьшает давление плода на шейку матки. Процедуру рекомендуется проводить в период эмбриогенеза 28 недель и более при незначительном открытии зева.
Хирургическое вмешательство при истмико-цервикальной недостаточности позволяет с большой вероятностью доносить младенца до нужного срока. Манипуляция предполагает наложение на шейку шва, предупреждающего ее преждевременное открытие. Операция осуществляется под наркозом, для ее выполнения необходимы следующие условия: признаки целостности плодных оболочек и жизнедеятельности плода, срок беременности до 28 недель, отсутствие патологических выделений и инфекционных процессов со стороны половых органов. Швы и пессарий при истмико-цервикальной недостаточности удаляют по достижении периода эмбриогенеза 37 недель, а также в случае наступления родов, вскрытия плодного пузыря, формирования свища или возникновения кровомазания.
В ходе консервативной терапии и в послеоперационном периоде пациенткам с истмико-цервикальной недостаточностью назначаются антибактериальные препараты, позволяющие предупредить развитие инфекции. Также показано использование спазмолитиков, при гипертонусе матки – токолитиков. При функциональной форме истмико-цервикальной недостаточности дополнительно могут применяться гормональные средства. Родоразрешение возможно через естественные половые пути.
Прогноз и профилактика истмико-цервикальной недостаточности
При истмико-цервикальной недостаточности женщина может доносить малыша до предполагаемой даты родов. Из-за слабого мышечного сфинктера увеличивается риск стремительных родов, при наличии вероятности развития данного состояния беременных госпитализируют в акушерское отделение. Профилактика истмико-цервикальной недостаточности предполагает своевременное обследование и лечение выявленных заболеваний (особенно гормональных) еще на этапе планирования зачатия. После оплодотворения пациентка должна нормализовать режим труда и отдыха. Важно исключить стрессовые факторы, тяжелую работу. Специалистам следует внимательно следить за состоянием женщины и как можно раньше определить, входит ли она в группу риска по развитию ИЦН.
Истмико-цервикальная недостаточность — лечение в Москве
Истмико-цервикальная недостаточность
Версия: Клинические рекомендации РФ 2021 (Россия)
Категории МКБ:
Истмико-цервикальная недостаточность, требующая предоставления медицинской помощи матери (O34.3)
Разделы медицины:
Акушерство и гинекология
Общая информация
Краткое описание
Российское общество акушеров-гинекологов
Одобрено Научно-практическим Советом Минздрава РФ
Клинические рекомендации
Истмико-цервикальная недостаточность
Год утверждения (частота пересмотра): 2021
Возрастная категория: Взрослые, Дети
Год окончания действия: 2023
ID:671
Определение заболевания или состояния (группы заболеваний или состояний)
ИЦН — укорочение ШМ ≤25 мм и/или дилатация ЦК ≥10 мм (на всем протяжении) ранее 37 недель беременности без клинической картины угрожающего выкидыша/ ПР [1], [2].
Патогномоничным признаком ИЦН является быстрое малоболезненное укорочение и раскрытие ШМ во 2-м или в начале 3-го триместра беременности, которое может привести к выкидышу или ПР. Этапами развития ИЦН являются структурные изменения ШМ, часто с пролабированием плодного пузыря в ЦК или во влагалище и преждевременным разрывом плодных оболочек (ПРПО).
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
O34.3 Истмико-цервикальная недостаточность, требующая предоставления медицинской помощи матери.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Классификация ИЦН по этиопатогенезу:
- Анатомическая ИЦН.
- Функциональная ИЦН.
- Врожденная ИЦН.
Этиология и патогенез
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
ИЦН возникает вследствие функциональных или структурных изменений ШМ под влиянием различных этиологических факторов. Ключевой фактор формирования функциональной ИЦН — дефект синтеза коллагена, обеспечивающего до 85% веса ткани ШМ. Исследования цервикального коллагена у небеременных с ранее выявленной ИЦН обнаружили сниженную концентрацию гидроксипролина в сравнении с женщинами с нормальным строением ШМ. Причины возникновения указанного нарушения пока не установлены [2].
Инфекционно-воспалительный процесс в полости матки может выступать патогенетическим фактором ИЦН [3]. Не менее 80% ИЦН ассоциированы с интраамниальной инфекцией, поскольку барьерная функция цервикальной слизи при укорочении ШМ и расширении ЦК нарушается [3].
Факторами риска ИЦН являются [1], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]:
- Отягощенный акушерско-гинекологический анамнез: поздний выкидыш, привычный выкидыш (ПВ), ПР, ПРПО до 32 недель, укорочение ШМ ≤25 мм до 27 недель.
- Особенности течения настоящей беременности: многоплодие, многоводие.
- Соматические заболевания: избыточная масса тела и ожирение, железодефицитная анемия, системные поражения соединительной ткани.
- Инфекционно-воспалительные заболевания и дисбиотические состояния влагалища: бактериальный вагиноз, вульвовагинит, воспалительные заболевания органов малого таза (ВЗОМТ).
- Гормональные нарушения (синдром поликистозных яичников, врожденная гиперплазия коры надпочечников, недостаточность прогестерона).
- Генитальный инфантилизм.
- Аномалии развития матки (двурогая, седловидная матка, внутриматочная перегородка).
- Врожденное укорочение ШМ.
- Приобретённые деформации ШМ вследствие разрывов ШМ в родах, инструментального расширения ЦК при гинекологических операциях, оперативных вмешательств на ШМ (диатермокоагуляция, конизация, в том числе радиохирургическая).
- Наследственность (≈30% беременных с ИЦН имеют родственниц первой линии с ИЦН в анамнезе).
- Дисплазия соединительной ткани, в том числе синдромы Эллерса-Данло и Марфана.
- Полиморфизм генов, ответственных за метаболизм соединительной ткани и выработку медиаторов воспаления.
- Контакт с диэтилстильбэстролом во внутриутробном периоде (в настоящее время такие пациентки крайне редки).
Эпидемиология
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Распространенность ИЦН при беременности составляет 0,8-1% [13], при наличии в анамнезе выкидыша во 2-м триместре беременности — 20% [1], ранних ПР — 30% [14] .
Клиническая картина
Cимптомы, течение
Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Для ИЦН характерно малоболезненное или безболезненное укорочение ШМ и дилатация ЦК, сопровождающееся пролабированием плодного пузыря в ЦК.
Клиническая картина ИЦН различна: от полного отсутствия симптомов до появления слизистых, слизисто-кровяных выделений из половых путей, схваткообразных болей внизу живота с последующим возможным выкидышем или ПР.
Диагностика
Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Бессимптомное укорочение ШМ ≤25 мм и/или дилатация ЦК ≥10 мм (на всем протяжении) по данным УЗ-цервикометрии ранее 37 недель беременности без клинической картины угрожающего выкидыша/ ПР.
Жалобы и анамнез
- Рекомендована оценка жалоб и сбор анамнеза с целью выявления факторов риска ИЦН [15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Пациентки с ИЦН могут предъявлять жалобы на ощущение давления, распирания, колющие боли во влагалище, дискомфорт внизу живота и в пояснице, слизистые или слизисто-сукровичные выделения из влагалища. У большинства пациенток ИЦН протекает бессимптомно.
Физикальное обследование
- Рекомендован осмотр ШМ в зеркалах при обращении и 1 раз в 4 недели после наложения швов на ШМ (серкляже) с целью оценки состояния ШМ и подтекания околоплодных вод [15], [38].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Оценивается объем и характер выделений (кровяные, слизисто-кровянистые, гноевидные), пролабирование плодного пузыря, анатомия ШМ, состояние наружного зева и цервикального канала. Для диагностики ИЦН бимануальное влагалищное исследование не проводится ввиду низкой информативности и увеличения риска досрочного завершения беременности.
Лабораторные диагностические исследования
- При необходимости хирургического лечения рекомендовано определение основных групп по системе AB0 и антигена D системы Резус (резус-фактор) при отсутствии данного исследования во время настоящей беременности с целью выбора правильного алгоритма обследования для профилактики гемолитической болезни плода и готовности к гемотрансфузии [18], [19].[1]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- При необходимости хирургического лечения рекомендовано определение антител к антигенам системы Резус резус-отрицательным пациенткам, беременным от партнера с резус-положительной или неизвестной резус-принадлежностью крови при отсутствии данного исследования во время настоящей беременности с целью выбора правильного алгоритма обследования для профилактики гемолитической болезни плода [18], [19].[2]
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 5).
- Рекомендован общий (клинический) анализ крови и исследование уровня С-реактивного белка в сыворотке крови с целью диагностики инфекционно-воспалительных заболеваний и определения возможности проведения хирургической коррекции [15], [20], [21].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 1).
- Рекомендовано микроскопическое исследование влагалищных мазков с целью диагностики инфекционно-воспалительных и дисбиотических состояний [15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарий: Нарушение флоры влагалища увеличивает риск выкидыша. При выявлении нарушения флоры влагалища следует направлять пациентку на определение ДНК Gardnerella vaginalis, Atopobium vaginae, Lactobacillus spp. и общего количества бактерий во влагалищном отделяемом методом полимеразной цепной реакции и молекулярно-биологическое исследование отделяемого женских половых органов на условно-патогенные генитальные микоплазмы (Ureaplasma parvum, Ureaplasma urealyticum, Mycoplasma hominis).
- Рекомендовано микроскопическое исследование влагалищных мазков после наложения швов на ШМ (серкляжа) или после установления акушерского разгружающего пессария 1 раз в месяц с целью диагностики инфекционно-воспалительных и дисбиотических состояний [15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Рекомендовано молекулярно-биологическое исследование отделяемого слизистых оболочек женских половых органов на возбудители инфекций, передаваемых половым путем (ИППП) (Neisseria gonorrhoeae, Trichomonas vaginalis, Chlamydia trachomatis, Mycoplasma genitalium) с целью выявления инфекции и ее своевременной терапии [22], [23], [24], [25]
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
- Рекомендовано проведение теста на подтекание околоплодных вод при осмотре ШМ в зеркалах при подозрении на ПРПО [38], [26].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 3).
Комментарий: К лабораторным тестам относится цитологический тест (симптом «папоротника», частота ложноотрицательных результатов >20%), нитразиновый тест (частота ложноположительных результатов =5-30%) и определение фосфорилированной формы протеин-1 связанного инсулиноподобного фактора роста или плацентарного альфа-микроглобулина-1 в цервикальной слизи [16, 27–31].
______________
[1] Клинические рекомендации: «Резус-изоиммунизация. Гемолитическая болезнь плода»: https://roag-portal.ru/recommendations_obstetrics
[2] Клинические рекомендации: «Резус-изоиммунизация. Гемолитическая болезнь плода»: https://roag-portal.ru/recommendations_obstetrics
Инструментальные диагностические исследования
- Рекомендовано направлять беременную пациентку группы высокого риска позднего выкидыша и ПР на УЗИ ШМ (УЗ-цервикометрия) с 15-16 до 24 недель беременности с кратностью 1 раз в 1-2 недели с целью своевременной диагностики укорочения ШМ [32, 33], [34].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: К группе высокого риска развития позднего выкидыша и ПР относятся пациентки с указанием на наличие поздних выкидышей/ПР в анамнезе. Методом выбора измерения ШМ является трансвагинальное УЗИ [1]. В ряде случаев при отсутствии технической возможности провести трансвагинальную УЗ-цервикометрию могут быть использованы трансабдоминальное и трансперинеальное УЗИ. В 20 недель беременности длина ШМ ≤25мм ассоциирована с повышением риска ПР в 6 раз. До 34 недель при одноплодной беременности определение длины ШМ ≤25 мм имеет чувствительность 76% и специфичность 68% для диагноза ПР [35], [36]. (Приложение А3).
- Не рекомендовано УЗИ ШМ (УЗ-цервикометрия) пациенткам с цервикальным серкляжем, ПРПО и предлежанием плаценты, установленным пессарием [37].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Иные диагностические исследования
Не применимо.
Лечение
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
1. Немедикаментозные методы лечения
- Пациентке с одноплодной беременностью с поздним выкидышем или ПР в анамнезе с целью снижения риска выкидыша или ПР и улучшения перинатальных исходов рекомендовано введение акушерского разгружающего пессария [38].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 1).
Комментарии: Основными методами лечения ИЦН являются: комбинация акушерского разгружающего пессария или серкляжа с препаратами прогестерона** вагинально при отсутствии противопоказаний к назначению препаратов прогестерона** [39], [40]. Акушерский разгружающий пессарий вводится с 12 до 37 недель беременности, и является предпочтительным методом после 24 недель беременности. Противопоказаниями к введению акушерского разгружающего пессария являются: начавшиеся ПР и преждевременная отслойка нормально расположенной плаценты. Нет необходимости периодического извлечения и санационной обработки (замены) акушерского разгружающего пессария.
- Пациентке с многоплодной беременностью с целью снижения риска выкидыша или ПР и улучшения перинатальных исходов рекомендовано введение акушерского разгружающего пессария [41], [42–44], [45], [46].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 1).
Комментарий: Акушерский разгружающий пессарий вводится с 12 до 34 недель беременности, и является предпочтительным методом при многоплодной беременности.
2. Медикаментозные методы лечения
- Пациентке с одноплодной или многоплодной беременностью с целью снижения риска выкидыша или ПР и улучшения перинатальных исходов рекомендовано назначить препараты прогестерона** вагинально по 200 мг/сутки до 34 недель беременности при условии отсутствия противопоказаний к назначению прогестерона** [29],[39], [47], [48], [49], [50], [51], [52], [1, 53].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Для профилактики ПР вагинальное введение прогестерона** более эффективно и имеет меньше побочных эффектов, чем внутримышечное введение [54]. Профилактика ПР препаратами прогестерона** вагинально у пациенток с длиной ШМ ≤25 мм уменьшает частоту прерывания беременности до 33 недель на 45%, значительно снижает частоту респираторного дистресс-синдрома (РДС) плода и неонатальную заболеваемость [55]. Беременные, получающие дидрогестерон** по показаниям, при развитии ИЦН могут продолжить его прием до 20 недель беременности с последующим переходом на вагинальный прогестерон** после 20 недель [56], [57].
- При наложении швов на ШМ (серкляже) рекомендована антибиотикопрофилактика препаратами широкого спектра действия с целью предотвращения инфекционно-воспалительных осложнений [15], [58], [59].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2).
- При пролабировании плодного пузыря и наложении швов на ШМ (серкляже) в экстренном порядке рекомендовано назначить антибактериальную терапию препаратами широкого спектра действия в течение 5-7 дней с целью предотвращения инфекционно-воспалительных осложнений [60], [61], [62].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
3. Хирургические методы лечения
- На прегравидарном этапе (предпочтительнее) или в сроках беременности с 10 до 14 недель рекомендовано направлять пациентку с ИЦН, обусловленной наличием тканевого дефицита ШМ (конизация, трахелэктомия), при невозможности наложении швов на ШМ (серкляже) во время беременности, на проведение пластики ШМ лапароскопическим (предпочтительнее) или лапаротомным доступом [63], [64], [65], [66], [67], [68].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 3).
Комментарии: Трансабдоминальный серкляж является технически более сложным, чем трансвагинальный серкляж, сопровождается большим числом осложнений (раневая инфекция, кровотечение) [64], [69], [70], в связи с чем, трансабдоминальный серкляж показан только в особых случаях: при наличии не менее 2-х неудачных попыток трансвагинального серкляжа [1]; анатомии ШМ, не позволяющей разместить вагинальный шов (например, после петлевой электроэксцизии ШМ (LLETZ) или конус-биопсии); после трахелэктомии [1]. Серкляж проводится врачом-акушером-гинекологом, обладающим высокой хирургической подготовкой и техникой выполнения лапароскопических операций [69]. Для серкляжа используется нерассасывающаяся лента или гибкий тонкий зонд, накрученный на конусовидную иглу Майо №4 (обеспечивает большую эластичность). Натяжение шовного материала нужно регулировать так, чтобы была возможность прохождения ЦК расширителями Гегара № 5. Снятие трансабдоминально наложенного шва на ШМ в большинстве случаев невозможно, в связи с прорастанием этой области окружающими тканями, в связи с чем, рекомендовано родоразрешение путем кесарева сечения, в том числе во 2-м триместре беременности, даже в случае неблагоприятного перинатального исхода. Шов может оставаться на месте при последующих беременностях.
- Пациентке с одноплодной беременностью с поздним выкидышем или ПР в анамнезе при интактных плодных оболочках с целью снижения риска выкидыша или ПР и улучшения перинатальных исходов рекомендовано наложение швов на ШМ (серкляж) как альтернативного метода для акушерского разгружающего пессария [14], [71, 72], [73].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Наложение швов на ШМ (серкляж) проводится в 120 — 266 недель беременности [74]. Серкляж может быть также выполнен экстренно, когда у пациентки наблюдается укорочение ШМ ≤15 мм, нередко сопровождающееся пролабированием плодных оболочек [75]. Необходимо тщательно взвесить пользу и риск от проводимой процедуры с учетом срока беременности (с увеличением срока риски повышаются), степени раскрытия ШМ, квалификации врача-акушера-гинеколога и возможностей стационара. После 240 недель беременности серкляж проводится только в стационаре 3-го уровня. Серкляж предпочтителен у беременных с ИЦН и числом поздних выкидышей и ПР в анамнезе ≥2. Технология серкляжа – см. Приложение А3.
- При многоплодной беременности не рекомендовано рутинное наложение швов на ШМ (серкляж) с целью профилактики выкидыша и ПР [42–44], [76, 77].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: При многоплодной беременности двойней и укорочением ШМ ≤15 мм или расширением ЦК ≥10 мм по данным УЗ-цервикометрии рекомендовано наложение швов на шейку матки (серкляж) [78]. Также необходимость серкляжа при многоплодной беременности может быть рассмотрена консультативно при ИЦН у пациенток с поздними выкидышами и ПР в анамнезе, и при беременности, осложненной фето-фетальным трансфузионным синдромом.
- Не рекомендовано наложение швов на ШМ (серкляж) при наличии признаков инфекции, кровотечения из влагалища, симптомов угрожающего выкидыша или ПР [14], [79].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
- При наложении швов на ШМ (серкляже) в сроке беременности ≥24 недель, учитывая высокий риск ПР, рекомендована антенатальная профилактика РДС плода [80, 81], [82].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарий: Максимальный эффект от профилактики РДС плода отмечается на 2–7 сутки от начала профилактики, при этом, если не удается провести полный курс, следует все равно начинать профилактику РДС плода (доказан эффект «неполной дозы») [83]. Профилактику РДС плода не следует проводить, если нет серьезных опасений в отношении предстоящих ПР и обоснованной уверенности, что они начнутся через 7 дней [84]. Есть данные, что при хориоамнионите профилактика РДС является безопасной и улучшает перинатальные исходы [85, 86]. Для профилактики РДС плода рекомендованы #бетаметазон** внутримышечно в дозе 12 мг 2 раза с интервалом 24 часа или #дексаметазон** внутримышечно в дозе 6 мг 4 раза с интервалом 12 часов или в дозе 8 мг 3 раза с интервалом 8 часов (суммарная доза 24 мг) [80], [87].
- После наложения швов на ШМ (серкляжа) с целью обезболивания, противовоспалительного и токолитического эффекта после 22 недель беременности рекомендовано назначение #индометацина [88].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
Комментарий: #Индометацин применяется начиная с 50-100 мг ректально или внутрь, затем по 25 мг каждые 6 часов (не более 48 часов). [1] Противопоказаниями к назначению являются нарушения свертываемости крови, повышенная кровоточивость, нарушение функции печени, язвенная болезнь желудка/12-перстной кишки, бронхиальная астма, повышенная чувствительность к аспирину, задержка роста плода, пороки развития почек у плода [89]. Частота побочных эффектов значительно меньше при использовании не более 48 часов при сроке беременности менее 32 недель. Наличие олигогидрамниона и/или выявление сужения артериального протока является показанием для прекращения терапии.
- Пациенткам с резус (D) отрицательной принадлежностью крови, беременным от партнера с резус (D) положительной или неизвестной резус-принадлежностью крови, при неустановленном неинвазивным методом резус-принадлежности плода, при отсутствии резус(D)-изоиммунизации после наложения швов на ШМ (серкляжа) рекомендовано назначить иммуноглобулин человека антирезус Rho[D]** [90].[2]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
- Для адекватного анестезиологического обеспечения при наложении швов на ШМ (серкляже) рекомендовано применение как методов нейроаксиальной анестезии (эпидуральная, спинальная, комбинированная спинально-эпидуральная), так и общей анестезии [91–95].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5).
Комментарии: Существуют убедительные доказательства того, что ни один из указанных видов анестезии не увеличивает концентрацию эндогенного окситоцина и не влияет на результаты операции [96], [97]. Если пациентка находится в положении Тренделенбурга, при проведении спинальной анестезии не следует вводить гипербарические растворы местных анестетиков. Анестезия проводится с сохранением спонтанного дыхания, при трансабдоминальном лапароскопическом доступе используется анестезия с искусственной вентиляцией легких [98]. После 20 недель гестации (при многоплодной беременности — раньше) может возникать синдром аорто-кавальной компрессии, с учетом чего следует выбирать положение тела пациентки при оперативном вмешательстве [99]. Стратификация риска и мероприятия по профилактике аспирации должны основываться на сроке беременности: до 16 недель риск осложнений не отличается от такового вне беременности. При проведении спинальной анестезии применяются спинальные иглы малого диаметра 25-27G. Рекомендуемая дозировка местных анестетиков составляет для бупивакаина** 5 — 10 мг (изобарический или гипербарический раствор), для левобупивакаина** 5-7,5 мг, для лидокаина** 20-40 мг. Применение эпидуральной и спинально-эпидуральной анестезии рутинно не рекомендуется, показания определяются индивидуально [97]. При проведении общей анестезии рекомендуется обеспечивать оксигенацию с путем использования лицевой маски, ларингеальной маски или путем проведения эндотрахеальной анестезии. В качестве анестетиков рекомендуется использовать пропофол** (не более 2,5 мг/кг), тиопентал натрия**, фентанил** и кетамин** [97].
_____________
[1] Клинические рекомендации: «Преждевременные роды»: https://roagportal. ru/recommendations_obstetrics
[2] Клинические рекомендации «Резус-изоиммунизация. Гемолитическая болезнь плода»: https://roag-portal.ru/recommendations_obstetrics
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Не применимо.
Медицинская реабилитация
Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Не применимо.
Госпитализация
Организация оказания медицинской помощи
Высокий риск очень ранних ПР диктует необходимость лечения данных пациенток в медицинских организациях акушерско-гинекологического профиля 3-го уровня, а при отсутствии возможности, в медицинских организациях акушерско-гинекологического профиля 2-го уровня, имеющих отделение (палаты) реанимации и интенсивной терапии для новорожденных.
Показаниями для госпитализации в стационар у беременных с ИЦН являются:
- Необходимость хирургической коррекции ИЦН.
- Угрожающие ПР.
- ПРПО.
Показания к выписке пациентки из стационара являются:
1. После родов (см. клинические рекомендации «Послеродовая помощь и обследование»).
2. После купирования симптомов угрожающего выкидыша, угрожающих ПР, ИЦН с прогрессирующей беременностью (см. клинические рекомендации «Выкидыш», «Преждевременные роды»).
Профилактика
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
- Рекомендовано направлять беременных пациенток в 18-20 на УЗИ плода и УЗИ ШМ (УЗ-цервикометрию), а беременных группы высокого риска позднего выкидыша и ПР на УЗИ ШМ (УЗ-цервикометрия) с 15-16 до 24 недель беременности с кратностью 1 раз в 1-2 недели с целью своевременной диагностики укорочения ШМ [32, 33], [34].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Информация
Источники и литература
-
Клинические рекомендации Российского общества акушеров-гинекологов
- 1. Brown R., Gagnon R., Delisle M.-F., MATERNAL FETAL MEDICINE COMMITTEE.
Cervical insufficiency and cervical cerclage. J Obstet Gynaecol Can. 2013; 35(12):1115–27.
2. Kagan K.O. S.J. How to measure cervical length. Ultrasound Obstet Gynecol. 2015;
45(3):358–362.
3. Lee S.E., Romero R., Park C.-W., Jun J.K., Yoon B.H. The frequency and significance of
intraamniotic inflammation in patients with cervical insufficiency. Am J Obstet Gynecol.
2008; 198(6):633.e1-8.
4. Chan Y.Y., Jayaprakasan K., Tan A., Thornton J.G., Coomarasamy A., Raine-Fenning
N.J. Reproductive outcomes in women with congenital uterine anomalies: a systematic
review. Ultrasound Obstet Gynecol. 2011; 38(4):371–82.
5. Johnstone F.D., Beard R.J., Boyd I.E., McCarthy T.G. Cervical diameter after suction
termination of pregnancy. Br Med J. 1976; 1(6001):68–9.
6. Kyrgiou M., Arbyn M., Martin-Hirsch P., Paraskevaidis E. Increased risk of preterm
birth after treatment for CIN. BMJ. 2012; 345:e5847.
7. Anum E.A., Springel E.H., Shriver M.D., Strauss J.F. Genetic contributions to
disparities in preterm birth. Pediatr Res. 2009; 65(1):1–9.
8. Warren J.E., Silver R.M., Dalton J., Nelson L.T., Branch D.W., Porter T.F. Collagen
1Alpha1 and transforming growth factor-beta polymorphisms in women with cervical
insufficiency. Obstet Gynecol. 2007; 110(3):619–24.
9. De Vos M., Nuytinck L., Verellen C., De Paepe A. Preterm premature rupture of
membranes in a patient with the hypermobility type of the Ehlers-Danlos syndrome. A case
report. Fetal Diagn Ther. 14(4):244–7.
10. Warren J.E., Silver R.M. Genetics of the cervix in relation to preterm birth. Semin
Perinatol. 2009; 33(5):308–11.
11. Miller R., Smiley R., Thom E.A., Grobman W.A., Iams J.D., Mercer B.M., et al. The
association of beta-2 adrenoceptor genotype with short-cervix mediated preterm birth: a
case-control study. BJOG. 2015; 122(10):1387–94.
12. Gernand A.D., Schulze K.J., Stewart C.P., West K.P., Christian P. Micronutrient
deficiencies in pregnancy worldwide: health effects and prevention. Nat Rev Endocrinol.
2016; 12(5):274–89.
13. Thakur M., Mahajan K. Cervical Incompetence. StatPearls. 2021.
14. American College of Obstetricians and Gynecologists. ACOG Practice Bulletin
No.142: Cerclage for the management of cervical insufficiency. Obstet Gynecol. 2014; 123(2
Pt 1):372–9.
15. Савельева Г.М., Сухих Г.Т. С.В.Н. Акушерство. Национальное руководство. 2-е
издание. 2018. 1735 p.
16. Palacio M., Kühnert M., Berger R., Larios C.L., Marcellin L. Meta-analysis of studies
on biochemical marker tests for the diagnosis of premature rupture of membranes:
comparison of performance indexes. BMC Pregnancy Childbirth. 2014; 14:183.
17. Alexander J.M., Mercer B.M., Miodovnik M., Thurnau G.R., Goldenberg R.L., Das A.F.,
et al. The impact of digital cervical examination on expectantly managed preterm rupture of
membranes. Am J Obstet Gynecol. 2000; 183(4):1003–7.
18. Judd W.J., Luban N.L., Ness P.M., Silberstein L.E., Stroup M., Widmann F.K. Prenatal
and perinatal immunohematology: recommendations for serologic management of the fetus,
newborn infant, and obstetric patient. Transfusion. 1990; 30(2):175–83.
19. McBain R.D., Crowther C.A., Middleton P. Anti-D administration in pregnancy for
preventing Rhesus alloimmunisation. Cochrane database Syst Rev. 2015; (9):CD000020.
20. Bond D.M., Middleton P., Levett K.M., van der Ham D.P., Crowther C.A., Buchanan
S.L., et al. Planned early birth versus expectant management for women with preterm
prelabour rupture of membranes prior to 37 weeks’ gestation for improving pregnancy
outcome. Cochrane database Syst Rev. 2017; 3:CD004735.
21. Cataño Sabogal C.P., Fonseca J., García-Perdomo H.A. Validation of diagnostic tests
for histologic chorioamnionitis: Systematic review and meta-analysis. Eur J Obstet Gynecol
Reprod Biol. 2018; 228:13–26.
22. Ahmadi M.H., Mirsalehian A., Bahador A. Association of Chlamydia trachomatis with
infertility and clinical manifestations: a systematic review and meta-analysis of case-control
studies. Infect Dis (London, England). 2016; 48(7):517–23.
23. Lis R., Rowhani-Rahbar A., Manhart L.E. Mycoplasma genitalium infection and
female reproductive tract disease: a meta-analysis. Clin Infect Dis. 2015; 61(3):418–26.
24. Chemaitelly H., Majed A., Abu-Hijleh F., Blondeel K., Matsaseng T.C., Kiarie J., et al.
Global epidemiology of Neisseria gonorrhoeae in infertile populations: systematic review,
meta-analysis and metaregression. Sex Transm Infect. 2021; 97(2):157–69.
25. Wiringa A.E., Ness R.B., Darville T., Beigi R.H., Haggerty C.L. Trichomonas vaginalis ,
endometritis and sequelae among women with clinically suspected pelvic inflammatory
disease. Sex Transm Infect. 2020; 96(6):436–8.
26. Ladfors L., Mattssoni L.-Åk., Eriksson M., Fall O. Is a speculum examination
sufficient for excluding the diagnosis of ruptured fetal membranes? Acta Obstet Gynecol
Scand. 1997; 76(8):739–42.
27. Leitich H., Brunbauer M., Kaider A., Egarter C., Husslein P. Cervical length and
dilatation of the internal cervical os detected by vaginal ultrasonography as markers for
preterm delivery: A systematic review. Am J Obstet Gynecol. 1999; 181(6):1465–72.
28. Ting H.-S., Chin P.-S., Yeo G.S.H., Kwek K. Comparison of bedside test kits for
prediction of preterm delivery: phosphorylated insulin-like growth factor binding protein-1
(pIGFBP-1) test and fetal fibronectin test. Ann Acad Med Singapore. 2007; 36(6):399–402.
29. Alfirevic Z., Allen-Coward H., Molina F., Vinuesa C.P., Nicolaides K. Targeted therapy
for threatened preterm labor based on sonographic measurement of the cervical length: a
randomized controlled trial. Ultrasound Obstet Gynecol. 2007; 29(1):47–50.
30. Ehsanipoor R.M., Swank M.L., Jwa S.C., Wing D.A., Tarabulsi G., Blakemore K.J.
Placental α-Microglobulin-1 in Vaginal Secretions of Women with Evidence of Preterm
Labor. Am J Perinatol. 2016; 33(2):208–13.
31. Сorabian P. The ACTIM PARTUS versus THE TLIIQ ® SYSTEM as rapid response
tests to aid in diagnosing preterm labour in symptomatic women. In: Institute of Health
Economics, Canada. 2008.
32. Berghella V., Palacio M., Ness A., Alfirevic Z., Nicolaides K.H., Saccone G. Cervical
length screening for prevention of preterm birth in singleton pregnancy with threatened
preterm labor: systematic review and meta-analysis of randomized controlled trials using
individual patient-level data. Ultrasound Obstet Gynecol. 2017; 49(3):322–9.
33. Newman R.B., Goldenberg R.L., Iams J.D., Meis P.J., Mercer B.M., Moawad A.H., et al.
Preterm prediction study: comparison of the cervical score and Bishop score for prediction of
spontaneous preterm delivery. Obstet Gynecol. 2008; 112(3):508–15.
34. Einerson B.D., Grobman W.A., Miller E.S. Cost-effectiveness of risk-based screening
for cervical length to prevent preterm birth. Am J Obstet Gynecol. 2016; 215(1):100.e1-7.
35. Norman J.E., Marlow N., Messow C.-M., Shennan A., Bennett P.R., Thornton S., et al.
Does progesterone prophylaxis to prevent preterm labour improve outcome? A randomised
double-blind placebo-controlled trial (OPPTIMUM). Health Technol Assess. 2018; 22(35):1–
304.
36. Medley N., Poljak B., Mammarella S., Alfirevic Z. Clinical guidelines for prevention
and management of preterm birth: a systematic review. BJOG. 2018; 125(11):1361–9.
37. Society for Maternal-Fetal Medicine (SMFM). Electronic address: pubs@smfm.org,
McIntosh J., Feltovich H., Berghella V., Manuck T. The role of routine cervical length
TM
screening in selected high- and low-risk women for preterm birth prevention. Am J Obstet
Gynecol. 2016; 215(3):B2-7.
38. Abdel-Aleem H., Shaaban O.M., Abdel-Aleem M.A. Cervical pessary for preventing
preterm birth. Cochrane database Syst Rev. 2013; (5):CD007873.
39. Roman A.R., Da Silva Costa F., Araujo Júnior E., Sheehan P.M. Rescue Adjuvant
Vaginal Progesterone May Improve Outcomes in Cervical Cerclage Failure. Geburtshilfe
Frauenheilkd. 2018; 78(8):785–90.
40. Cruz-Melguizo S., San-Frutos L., Martínez-Payo C., Ruiz-Antorán B., Adiego-Burgos
B., Campillos-Maza J.M., et al. Cervical Pessary Compared With Vaginal Progesterone for
Preventing Early Preterm Birth: A Randomized Controlled Trial. Obstet Gynecol. 2018;
132(4):907–15.
41. Goya M., de la Calle M., Pratcorona L., Merced C., Rodó C., Muñoz B., et al. Cervical
pessary to prevent preterm birth in women with twin gestation and sonographic short
cervix: a multicenter randomized controlled trial (PECEP-Twins). Am J Obstet Gynecol. 2016;
214(2):145–52.
42. Goya M., Cabero L. Cervical pessary placement for prevention of preterm birth in
unselected twin pregnancies: a randomized controlled trial. Am J Obstet Gynecol. 2016;
214(2):301–2.
43. Thangatorai R., Lim F.C., Nalliah S. Cervical pessary in the prevention of preterm
births in multiple pregnancies with a short cervix: PRISMA compliant systematic review and
meta-analysis. J Matern Fetal Neonatal Med. 2018; 31(12):1638–45.
44. Fox N.S., Gupta S., Lam-Rachlin J., Rebarber A., Klauser C.K., Saltzman D.H. Cervical
Pessary and Vaginal Progesterone in Twin Pregnancies With a Short Cervix. Obstet Gynecol.
2016; 127(4):625–30.
45. Koullali B., Westervelt A.R., Myers K.M., House M.D. Prevention of preterm birth:
Novel interventions for the cervix. Semin Perinatol. 2017; 41(8):505–10.
46. Zheng L., Dong J., Dai Y., Zhang Y., Shi L., Wei M., et al. Cervical pessaries for the
prevention of preterm birth: a systematic review and meta-analysis. J Matern Neonatal Med.
2019; 32(10):1654–63.
47. Hassan S.S., Romero R., Vidyadhari D., Fusey S., Baxter J.K., Khandelwal M., et al.
Vaginal progesterone reduces the rate of preterm birth in women with a sonographic short
cervix: a multicenter, randomized, double-blind, placebo-controlled trial. Ultrasound Obstet
Gynecol. 2011; 38(1):18–31.
48. Romero R., Nicolaides K., Conde-Agudelo A., Tabor A., O’Brien J.M., Cetingoz E., et
al. Vaginal progesterone in women with an asymptomatic sonographic short cervix in the
midtrimester decreases preterm delivery and neonatal morbidity: a systematic review and
metaanalysis of individual patient data. Am J Obstet Gynecol. 2012; 206(2):124.e1-19.
49. Romero R., Nicolaides K.H., Conde-Agudelo A., O’Brien J.M., Cetingoz E., Da Fonseca
E., et al. Vaginal progesterone decreases preterm birth ≤ 34 weeks of gestation in women
with a singleton pregnancy and a short cervix: an updated meta-analysis including data from
the OPPTIMUM study. Ultrasound Obstet Gynecol. 2016; 48(3):308–17.
50. Romero R., Conde-Agudelo A., Da Fonseca E., O’Brien J.M., Cetingoz E., Creasy G.W.,
et al. Vaginal progesterone for preventing preterm birth and adverse perinatal outcomes in
singleton gestations with a short cervix: a meta-analysis of individual patient data. Am J
Obstet Gynecol. 2018; 218(2):161–80.
51. Conde-Agudelo A., Romero R., Da Fonseca E., O’Brien J.M., Cetingoz E., Creasy G.W.,
et al. Vaginal progesterone is as effective as cervical cerclage to prevent preterm birth in
women with a singleton gestation, previous spontaneous preterm birth, and a short cervix:
updated indirect comparison meta-analysis. Am J Obstet Gynecol. 2018; 219(1):10–25.
52. Kyvernitakis I., Maul H., Bahlmann F. Controversies about the Secondary Prevention
of Spontaneous Preterm Birth. Geburtshilfe Frauenheilkd. 2018; 78(06):585–95.
53. Norman J.E., Mackenzie F., Owen P., Mactier H., Hanretty K., Cooper S., et al.
Progesterone for the prevention of preterm birth in twin pregnancy (STOPPIT): a
randomised, double-blind, placebo-controlled study and meta-analysis. Lancet (London,
England). 2009; 373(9680):2034–40.
54. Campbell S. Universal cervical-length screening and vaginal progesterone prevents
early preterm births, reduces neonatal morbidity and is cost saving: doing nothing is no
longer an option. Ultrasound Obstet Gynecol. 2011; 38(1):1–9.
55. Dodd J.M., Jones L., Flenady V., Cincotta R., Crowther C.A. Prenatal administration of
progesterone for preventing preterm birth in women considered to be at risk of preterm
birth. Cochrane database Syst Rev. 2013; (7):CD0049(7):CD004947.
56. Kumar A., Begum N., Prasad S., Aggarwal S., Sharma S. Oral dydrogesterone
treatment during early pregnancy to prevent recurrent pregnancy loss and its role in
modulation of cytokine production: a double-blind, randomized, parallel, placebo-controlled
trial. Fertil Steril. 2014; 102(5):1357-1363.e3.
57. Yasuda K., Sumi G.-I., Murata H., Kida N., Kido T., Okada H. The steroid hormone
dydrogesterone inhibits myometrial contraction independently of the
progesterone/progesterone receptor pathway. Life Sci. 2018; 207:508–15.
58. Miller E.S., Grobman W.A., Fonseca L., Robinson B.K. Indomethacin and antibiotics
in examination-indicated cerclage: a randomized controlled trial. Obstet Gynecol. 2014;
123(6):1311–6.
59. Owen J., Hankins G., Iams J.D., Berghella V., Sheffield J.S., Perez-Delboy A., et al.
Multicenter randomized trial of cerclage for preterm birth prevention in high-risk women
with shortened midtrimester cervical length. Am J Obstet Gynecol. 2009; 201(4):375.e1-8.
60. Althuisius S.M., Dekker G.A., Hummel P., Bekedam D.J., van Geijn H.P. Final results
of the Cervical Incompetence Prevention Randomized Cerclage Trial (CIPRACT): therapeutic
cerclage with bed rest versus bed rest alone. Am J Obstet Gynecol. 2001; 185(5):1106–12.
61. Ciavattini A., Delli Carpini G., Boscarato V., Febi T., Di Giuseppe J., Landi B.
Effectiveness of emergency cerclage in cervical insufficiency. J Matern Fetal Neonatal Med.
2016; 29(13):2088–92.
62. Тетруашвили Н.К., Агаджанова А.А. М.А.К. Коррекция истмико-цервикальной
недостаточности при пролабировании плодного пузыря: возможности терапии.
Акушерство и гинекология. 2015; (9).
63. Shennan A., Chandiramani M., Bennett P., David A.L., Girling J., Ridout A., et al.
MAVRIC: a multicenter randomized controlled trial of transabdominal vs transvaginal
cervical cerclage. Am J Obstet Gynecol. 2020; 222(3):261.e1-261.e9.
64. Ishioka S., Kim M., Mizugaki Y., Kon S., Isoyama K., Mizuuchi M., et al.
Transabdominal cerclage (TAC) for patients with ultra-short uterine cervix after uterine
cervix surgery and its impact on pregnancy. J Obstet Gynaecol Res. 2018; 44(1):61–6.
65. Gesson-Paute A., Berrebi A., Parant O. [Transabdominal cervico-isthmic cerclage in
the management of cervical incompetence in high risk women]. J Gynecol Obstet Biol Reprod
(Paris). 2007; 36(1):30–5.
66. El-Nashar S.A., Paraiso M.F., Rodewald K., Muir T., Abdelhafez F., Lazebnik N., et al.
Laparoscopic cervicoisthmic cerclage: technique and systematic review of the literature.
Gynecol Obstet Invest. 2013; 75(1):1–8.
67. Shin J.E., Kim M.J., Kim G.W., Lee D.W., Lee M.K., Kim S.J. Laparoscopic
transabdominal cervical cerclage: Case report of a woman without exocervix at 11 weeks
gestation. Obstet Gynecol Sci. 2014; 57(3):232–5.
68. Clark N. V, Einarsson J.I. Laparoscopic abdominal cerclage: a highly effective option
for refractory cervical insufficiency. Fertil Steril. 2020; 113(4):717–22.
69. Umstad M.P., Quinn M.A., Ades A. Transabdominal cervical cerclage. Aust N Z J
Obstet Gynaecol. 2010; 50(5):460–4.
70. Vousden N.J., Carter J., Seed P.T., Shennan A.H. What is the impact of preconception
abdominal cerclage on fertility: evidence from a randomized controlled trial. Acta Obstet
Gynecol Scand. 2017; 96(5):543–6.
- 1. Brown R., Gagnon R., Delisle M.-F., MATERNAL FETAL MEDICINE COMMITTEE.
Информация
Список сокращений
Термины и определения
Истмико-цервикальная недостаточность (ИЦН) — укорочение длины шейки матки (ШМ) ≤25 мм и/или дилатация цервикального канала (ЦК) ≥10 мм (на всем протяжении) ранее 37 недель беременности без клинической картины угрожающего выкидыша/ преждевременных родов (ПР).
Выкидыш — самопроизвольное прерывание беременности (изгнание или экстракция эмбриона/плода) до 22 недель беременности.
Выкидыш привычный (ПВ) – наличие у женщины двух и более самопроизвольных потерь беременности в сроках до 22 недель.
Критерии оценки качества медицинской помощи
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Тетруашвили Нана Картлосовна – д.м.н., заведующая 2-м отделением акушерским патологии беременности, зам. директора института акушерства (отдел медицины плода) ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
2. Долгушина Наталия Витальевна – д.м.н., профессор, заместитель директора – руководитель департамента организации научной деятельности ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России, главный внештатный специалист Минздрава России по репродуктивному здоровью женщин (г. Москва). Конфликт интересов отсутствует.
3. Баранов Игорь Иванович – д.м.н., профессор, заведующий отделом научно-образовательных программ департамента организации научной деятельности ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России. Конфликт интересов отсутствует.
4. Кан Наталья Енкыновна – д.м.н., профессор, заместитель директора по научной работе ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
5. Королев Алексей Юрьевич – к.м.н., ассистент кафедры анестезиологии и реаниматологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
6. Пырегов Алексей Викторович – д.м.н., профессор, директор института анестезиологии-реаниматологии и трансфузиологии, заведующий кафедрой анестезиологии и реаниматологии ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. В.И. Кулакова» Минздрава России. Председатель комитета по анестезиологии и реаниматологии в акушерстве и гинекологии ассоциации анестезиологов-реаниматологов. (г. Москва). Конфликт интересов отсутствует.
7. Тютюнник Виктор Леонидович — д.м.н., профессор, заместитель главного врача Перинатального Центра Европейского Медицинского Центра, ведущий научный сотрудник отдела инновационных научных проектов департамента организации научный деятельности ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
8. Ходжаева Зульфия Сагдуллаевна – д.м.н., профессор, главный научный сотрудник зам. директора института акушерства ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
9. Шмаков Роман Георгиевич – д.м.н., профессор, директор института акушерства ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России, главный внештатный специалист Минздрава России по акушерству (г. Москва). Конфликт интересов отсутствует.
10. Шешко Елена Леонидовна — к.м.н., руководитель департамента организации проектной деятельности ФГБУ «Национальный медицинский исследовательский
центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
11. Адамян Лейла Владимировна – академик РАН, д.м.н., профессор, заместитель директора ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России, главный внештатный специалист Минздрава России по гинекологии (г. Москва). Конфликт интересов отсутствует.
12. Артымук Наталья Владимировна – д.м.н., профессор, заведующая кафедрой акушерства и гинекологии имени профессора Г.А. Ушаковой ФГБОУ ВО «Кемеровский государственный медицинский университет» Минздрава России, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в СФО (г. Кемерово). Конфликт интересов отсутствует.
13. Башмакова Надежда Васильевна — д.м.н., профессор, главный научный сотрудник ФГБУ «Уральский научно-исследовательский институт охраны материнства и младенчества» Минздрава России, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в УФО. Конфликт интересов отсутствует.
14. Беженарь Виталий Федорович — д.м.н., профессор, заведующий кафедрами акушерства, гинекологии и неонатологии/репродуктологии, руководитель клиники акушерства и гинекологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, главный внештатный специалист по акушерству и гинекологии Комитета по здравоохранению Правительства Санкт-Петербурга (г. Санкт-Петербург). Конфликт интересов отсутствует.
15. Белокриницкая Татьяна Евгеньевна – д.м.н., профессор, заведующая кафедрой акушерства и гинекологии ФПК и ППС ФГБОУ ВО «Читинская государственная медицинская академия» Минздрава России, заслуженный врач Российской Федерации, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в ДФО (г. Чита). Конфликт интересов отсутствует.
16. Калугина Алла Станиславовна — д.м.н., профессор, профессор кафедры акушерства, гинекологии и неонатологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России (г. Санкт-Петербург), главный внештатный специалист по репродуктивному здоровью женщин с СЗФО. Конфликт интересов отсутствует.
17. Крутова Виктория Александровна – д.м.н., профессор, главный врач клиники, проректор по лечебной работе ФГБОУ ВО Кубанский Государственный университет Минздрава России, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в ЮФО (г. Краснодар). Конфликт интересов отсутствует.
18. Куликов Александр Вениаминович – д.м.н., профессор кафедры анестезиологии, реаниматологии и трансфузиологии ФПК и ПП ФГБОУ ВО «Уральский государственный медицинский университет» Минздрава России (г. Екатеринбург). Член Правления Федерации анестезиологов и реаниматологов и Ассоциации акушерских анестезиологов-реаниматологов. Конфликт интересов отсутствует.
19. Малышкина Анна Ивановна — д.м.н., профессор, директор ФГБУ «Ивановский НИИ материнства и детства им. В. Н. Городкова». заведующая кафедрой акушерства и гинекологии, медицинской генетики лечебного факультета ФГБОУ ВО «Ивановская государственная медицинская академия» Минздрава России, главный внештатный специалист Минздрава России по акушерству, главный внештатный специалист Минздрава России по гинекологии, главный внештатный специалист по репродуктивному здоровью женщин в ЦФО (г. Иваново). Конфликт интересов отсутствует.
20. Михайлов Антон Валерьевич – д.м.н., профессор, главный врач СПб ГУЗ «Родильный Дом № 17», профессор кафедры акушерства и гинекологии ФГБОУ ВО «СЗГМУ им. И.И. Мечникова» Минздрава России, и кафедры акушерства, гинекологии и перинатологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, главный внештатный специалист Минздрава России по акушерству СЗФО, главный внештатный специалист Минздрава России по гинекологии в СЗФО (г. Санкт-Петербург). Конфликт интересов отсутствует.
21. Моисеева Ирина Валерьевна — д.м.н., заведующая отделением вспомогательных репродуктивных технологий ГБУЗ «Самарский областной медицинский центр Династия», главный внештатный специалист по репродуктивному здоровью Министерства здравоохранения Самарской области, главный внештатный специалист по репродуктивному здоровью женщин в ПФО (г. Самара). Конфликт интересов отсутствует.
22. Нередько Сергей Александрович — д.м.н., заведующий отделением вспомогательных репродуктивных технологий ГБУЗ Ставропольского края «Ставропольский краевой клинический перинатальный центр», главный внештатный специалист по репродуктивному здоровью Министерства здравоохранения Ставропольского края, главный внештатный специалист по репродуктивному здоровью женщин СКФО (г. Ставрополь). Конфликт интересов отсутствует.
23. Оленев Антон Сергеевич – к.м.н., главный внештатный специалист по акушерству и гинекологии Департамента здравоохранения г. Москвы, заведующий филиалом «Перинатальный центр» ГБУЗ «Городская клиническая больница №24 ДЗМ», доцент кафедры акушерства и гинекологии с курсом перинатологии медицинского института РУДН. Конфликт интересов отсутствует.
24. Петрухин Василий Алексеевич – д.м.н., профессор, заслуженный врач РФ, директор ГБУЗ МО МОНИИАГ (г. Москва). Конфликт интересов отсутствует.
25. Радзинский Виктор Евсеевич — д.м.н., профессор, член-корреспондент РАН, заведующий кафедрой акушерства и гинекологии с курсом перинатологии Российского университета дружбы народов (г. Москва). Конфликт интересов отсутствует.
26. Савельева Галина Михайловна — академик РАН, д.м.н., профессор, заслуженный деятель науки РФ, Герой Труда Российской Федерации (г. Москва). Конфликт интересов отсутствует.
27. Серов Владимир Николаевич — академик РАН, д.м.н., профессор, заслуженный деятель науки РФ, президент Российского общества акушеров-гинекологов, главный научный сотрудник ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России (г. Москва). Конфликт интересов отсутствует.
28. Фаткуллин Ильдар Фаридович — д.м.н., профессор, заведующий кафедрой акушерства и гинекологии им. проф. В.С. Груздева Казанского ГМУ, главный внештатный специалист Минздрава России по акушерству и гинекологии в ПФО (г. Казань). Конфликт интересов отсутствует.
29. Филиппов Олег Семенович – д.м.н., профессор, профессор кафедры акушерства и гинекологии ФППОВ ФГБОУ ВО «Московский государственный медико-стоматологический университет имени А.И. Евдокимова» Минздрава России, заместитель директора Департамента медицинской помощи детям и службы родовспоможения Минздрава России (г. Москва). Конфликт интересов отсутствует.
30. Шифман Ефим Муневич – д.м.н., профессор кафедры анестезиологии и реаниматологии ФУВ ГБУЗ МО МОНИКИ им. М.Ф. Владимирского, президент Ассоциации акушерских анестезиологов-реаниматологов, заслуженный врач Республики Карелия, эксперт по анестезиологии и реаниматологии Федеральной службы по надзору в сфере здравоохранения (г. Москва). Член Президиума Федерации анестезиологов и реаниматологов. Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. врачи акушеры-гинекологи
2. ординаторы акушеры-гинекологи
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Образец протокола операции «Цервикальный серкляж по Макдональду»
«__» ____________ 20__ года __ ч __ мин
Под ___________________________ анестезией после обработки ________________ наружных половых органов и влагалища шейка матки обнажена в зеркалах, фиксирована окончатыми щипцами. На уровне сводов в подслизистом слое шейки матки произведено наложение _________________ нити на шейку матки по методу Макдональда. Узел на 12 часах в переднем своде влагалища. Туалет слизистой оболочки влагалища. Обработка влагалища раствором антисептика. Кровопотеря _______________ мл.
Особенности операции: _________________________________________________________
Врач ___________________________
Операционная сестра ____________________
Образец протокола операции «Цервикальный серкляж по А.И. Любимовой в модификации Н.М. Мамедалиевой»
«__» ____________ 201_ года __ ч __ мин
Под ____________________ анестезией после обработки ______________________ наружных половых органов и влагалища шейка матки обнажена в зеркалах, фиксирована окончатыми щипцами за переднюю и заднюю губы, мобилизована. На границе перехода слизистой оболочки переднего свода влагалища на шейку матки наложены два П-образных шва ________________________ нитями по методу А.И. Любимовой в модификации Н.М. Мамедалиевой. Концы нитей взяты на зажимы, дозированно затянуты и завязаны. Туалет слизистой оболочки влагалища.
Обработка влагалища раствором антисептика. Кровопотеря ________________ мл.
Особенности операции: _________________________________________________________
Врач _____________________________
Операционная сестра _______________________
Методика наложения швов на ШМ (серкляжа)
Выделяют следующие виды серкляжа: профилактический (elective, основанный на анамнестических данных), лечебный (emergent, основанный на результатах УЗ-цервикометрии) и экстренный (rescue, при пролабировании плодного пузыря).
Условия для проведения серкляжа:
- Лейкоцитов <15 000/мл.
- Уровень C-реактивного белка <5 нг/дл.
- Нет ПРПО.
- Нет родовой деятельности.
- Нет ВЗОМТ.
- Нормальная температура тела.
- Нет РДС плода.
Получено и письменно запротоколировано информированное согласие женщины.
Серкляж может быть проведен вагинальным либо абдоминальным доступом.
Вагинальный доступ является предпочтительным, в связи с меньшим числом осложнений.
Техника вагинального серкляжа предусматривает три основных метода:
— наложение шва без диссекции тканей (метод Макдональда);
— двойной П-образный внутрислизистый шов в области внутреннего зева (метод Любимовой в модификации Мамедалиевой);
— подслизистый шов (так называемый высокий цервикальный шов) с отслаиванием мочевого пузыря (метод Широдкара), применяют крайне редко в связи с высокой травматичностью, в настоящее время имеет историческое значение [100].
Используется нерассасывающийся шовный материал в виде нитей или ленты.
Натяжение шовного материала нужно регулировать так, чтобы была возможность прохождения цервикального канала расширителем Гегара №5.
Нет убедительных доказательств преимущества какого-либо конкретного метода или шовного материала над прочими.
Метод Макдональда. Шов накладывают так близко, как это технически возможно, на стыке ШМ с влагалищем, без рассечения тканей (рис. 1).
Рис. 1. Метод Макдональда [101]
Метод А.И. Любимовой в модификации Н.М. Мамедалиевой. Шов накладывают на границе перехода слизистой оболочки переднего свода влагалища в экзоцервикс. Отступив на 0,5 см вправо от средней линии, ШМ прокалывают иглой с синтетической нитью через всю толщу, проводя выкол в задней части свода влагалища. Вторым стежком прокалывают слизистую оболочку и часть толщи ШМ, делая вкол на 0,5 см левее средней линии. Вторую синтетическую нить размещают симметрично: в правую латеральную часть ШМ через всю толщу, затем в передней части свода влагалища на 0,5 см левее средней линии (рис. 2).
Рис 2. Схема. Метод А.И. Любимовой в модификации Н.М. Мамедалиевой [101]
Нет данных, указывающих на преимущество одной техники перед другой, поэтому, выбор метода осуществляет хирург по своему усмотрению [102], [103].
Осложнения серкляжа: хориоамнионит, ПРПО, смещение шва, ПР, дистоция ШМ, разрыв ШМ, формирование шеечно-влагалищного свища. Риск и характер осложнений зависит от того, наложен серкляж профилактически или экстренно (при выявлении пролабирования плодного пузыря).
Серкляж связан с увеличением потребности в медицинских вмешательствах (госпитализациях, введениях токолитиков). Подтвержден более высокий уровень кесарева сеченя [104], а также вдвое повышенный (в сравнении с общепопуляционным) риск лихорадки и сепсиса в послеродовой период у пациенток этой группы [105], [104], [106].
Рекомендовано удаление фиксирующего материала (шва или ленты) в 36 — 37 недель беременности [1]. Вмешательство возможно без анестезии. При начале родовой деятельности шов или ленту нужно удалить, как можно раньше. Если это неосуществимо (например, вследствие прорезывания шва), шов удаляют после родов. При ПР и отсутствии реакции на токолиз и/или подозрении на воспалительные осложнения показано немедленное удаление серкляжа, [100]. В случае ПРПО при нормальных значениях С-реактивного белка (<5 нг/дл) и отсутствии клинических признаков хориоамнионита [107], [108] возможно отложенное удаление шва на период проведения курса профилактики РДС плода (48 ч) в сроке до 34 недель.
Технология ультразвуковой цервикометрии
1. УЗ-цервикометрию следует проводить в положении женщины лежа [54], [109].
2. Мочевой пузырь должен быть пустым — полный мочевой пузырь «удлиняет» ШМ.
3. Датчик помещают в передний свод влагалища.
4. Следует минимизировать давление датчика на ШМ. Чтобы правильно сориентироваться, в начале цервикометрии следует немного надавить датчиком на ШМ, а затем, отодвинув датчик, свести сдавление к минимуму.
5. До начала измерения желательно выявить спонтанные сокращения ШМ, наблюдая примерно 30 сек [54], [109].
6. Длину сомкнутой части ЦК следует измерять по прямой линии, проведенной от внутреннего зева к наружному, причем эта ось может не совпадать с осью тела женщины [2].
7. Увеличение ультразвукового изображения необходимо, причем изображение ШМ должно занимать не менее 50 — 75% площади экрана ультразвукового прибора [2].
8. Продолжительность исследования должна составлять 3 — 5 мин [2], [54]- [109].
9. Необходимо выполнить несколько измерений (минимум три) за 5-минутный период; в качестве окончательного результата выбирают наименьшее значение.
Если длина ШМ >25 мм, более чем у половины пациенток она будет изогнутой. При этом стандартный метод измерения — по прямой линии — приведет к недооценке длины ШМ. Тем не менее, данное обстоятельство не имеет клинического значения, поскольку у этих пациенток, независимо от точности измерения, риск ИЦН низкий.
В группе высокого риска у пациенток с длиной ЦК <16 мм ШМ всегда будет прямой [109].
Такие диагностические тесты, как измерение воронкообразного расширения внутреннего зева при сохранной длине ШМ, надавливание на дно матки, покашливание, не имеют диагностического значения.
Измерение длины ШМ при трансабдоминальном сканировании может быть использовано в качестве начальной оценки, но следует иметь в виду, что этот способ имеет тенденцию увеличивать длину ШМ, особенно при ее укорочении.
В качестве альтернативы трансвагинальной УЗ-цервикометрии возможно трансперинеальное сканирование: датчик помещают на промежность и передвигают вплоть до полной визуализации наружного и внутреннего отверстия ЦК. Размещение датчика происходит дальше от ШМ, чем при трансвагинальном сканировании, что ухудшает цервикальную визуализацию. В 95% наблюдений разница между измерениями при трансвагинальном и трансперинеальном сканировании составляет +/- 5 мм, что чрезвычайно критично для достоверности диагностического критерия «менее 25 мм» [2].
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
Истмико-цервикальная недостаточность (ИЦН) – это неспособность шейки матки выполнять свою запирательную функцию во время беременности, в результате чего могут произойти выкидыш или преждевременные роды.
Причин для этого состояния много, среди них: слабость соединительной ткани, воспаление, генетическая предрасположенность, повышенная нагрузка на шейку матки (например, если Вы вынашиваете близнецов), врожденные особенности матки и шейки матки. Есть ситуации, когда шейка матки была повреждена в результате родов, абортов, выкидышей или операций в связи с дисплазией шейки матки.
Какова бы не была причина, в результате шейка матки укорачивается и по мере прогрессирования беременности может раскрыться. Это опасно, так как может приводить к позднему выкидышу или преждевременным родам.
Обычно состояние шейки матки оценивают на ультразвуковых скринингах.
Но есть ситуации, когда врач может назначить Вам дополнительные исследования, если у Вас уже были проблемы с вынашиванием предыдущей беременности. В таком случае будет необходимо прийти на дополнительное УЗ исследование для измерение длины шейки матки вагинальным датчиком.
В случае, если укорочение шейки матки будет прогрессировать, Вам предложат введение во влагалище своеобразного «кольца» — пессария. Акушерский пессарий – метод выбора лечения ИЦН после 24 недель беременности и при многоплодной беременности, в этом случае он наиболее безопасен.
Альтернативой пессарию является наложение швов на шейку матки. Которое проводится в стационаре. Эта операция проводится с применением обезболивания, занимает около 15 минут. В результате шейку матки «держат» специальные швы, которые поддерживают ее функцию до 36-37 недель беременности. По достижении данного срока Вас пригласят для снятия швов с шейки матки. Эта манипуляция проводится амбулаторно, без обезболивания и обычно занимает несколько минут.
Какой бы способ Вы с врачом не предпочли, нужно помнить, что беременность, осложненная ИЦН — это беременность повышенного риска, поэтому необходимо побольше отдыхать, не поднимать тяжести, избегать тепловых процедур. Если появляются кровянистые или жидкие выделения из влагалища, схватки, боли внизу живота или во влагалище необходимо срочно вызвать скорую помощь для госпитализации. Если роды начались — шов или акушерский пессарий удаляется из влагалища.
В целом, при своевременной диагностике и лечении в подавляющем большинстве случаев удается доносить беременность и родить здорового ребенка.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Истмико-цервикальная недостаточность (ИЦН) – проблема, которая приводит к невынашиванию беременности и преждевременным родам. Почему она появляется, как ее вовремя выявить и какие новые методы лечения предлагает медицина будущим мамам? Рассказываем, что нужно знать про ИЦН.
Роль шейки матки: такая маленькая и такая важная!
- Шейка матки всего около 4 см длиной. Она продолговатая и состоит из соединительной ткани, мышечных волокон и слизистой поверхности.
- Основное ее назначение – закрывать матку от влияний извне и приоткрываться в период менструаций, чтобы внешний слой эндометрия и выделения могли покидать внутреннюю полость.
- У шейки есть два зева: один внутри, между полостью матки и шеечным каналом, второй – снаружи – между шейкой и началом влагалища. Именно он виден на осмотре влагалища «в зеркалах».
В самом начале беременности один из ее первых признаков – изменение характера влагалищных выделений. Происходит это потому, что в шейке матки формируется «пробка», густая слизь, которая особенно хорошо будет защищать ребёнка от внешних патогенных микроорганизмов. Она отходит в период, когда ребёнок уже готов родиться – за несколько дней до родов или уже на схватках, когда шейка размягчается, укорачивается и начинает раскрываться.
В этот период околоплодные оболочки начинают спускаться под тяжестью вод и ребёнка в шейку, затем во влагалище, вскрываются, ребёнок рождается. Если это происходит до 22-х недель, диагностируют выкидыш. После – преждевременные или срочные (в срок) роды.
В норме все изменения с шейкой происходят только при доношенной беременности – после 37 недель. Но если есть истмико-цервикальная (от слов «перешеек» и «шейка матки») недостаточность, то нарушения состоятельности шейки начинаются раньше. Она не может удерживаться в сжатом состоянии. Почему?
Причины ИЦН
Причин немало, и порой сложно понять, что же привело к ИЦН. Нередко действуют сразу несколько факторов:
- травматическая группа: около 70% всех случаев вызывают разрывы шейки в родах, последствия хирургического вмешательства (конизации, прижигания для борьбы с «эрозией» и эктопией), аборты с инструментальным выскабливанием и искусственным расширением цервикального канала, диагностические процедуры в полости матки, гистероскопия, роды с тазовым предлежанием, крупным плодом и т. д.;
- функциональная группа причин ИЦН: в 30% случаев виноваты эндокринные нарушения при гиперандрогении, синдроме поликистозных яичников и т. д.;
- врожденная истмико-цервикальная недостаточность – когда есть патологии строения шейки матки, соединительной ткани. Частота – менее 1% всех ИЦН;
- повышенная нагрузка на шейку – еще одна причина ИЦН даже у полностью здоровых мам. Ее вызывают многоплодная беременность, многоводие, крупный плод, избыточная физическая нагрузка (поднятие тяжестей и т. д.). Собственно, все, что повышает риск несостоятельности. Как правило, при полноценном исследовании выявляются также факторы риска, перечисленные выше – несмотря на кажущееся полное здоровье.
ИЦН – состояние длительное, однажды возникшая недостаточность не устраняется самостоятельно. Риски при повторных беременностях весьма высоки.
- Если было самопроизвольное прерывание беременности на сроках 23-28 недель, то риск повтора без профилактических мер – 25%.
- При прерывании беременности (медицинском аборте или искусственных родах) во втором триместре риск возрастает в 10 раз.
Симптомы и выявление ИЦН
Признаки укорочения и раскрытия шейки матки, к сожалению, практически невозможно выявить: ощущений может не быть совсем, или же они ограничиваются тянущей или покалывающей болью в нижней части живота и/или пояснице. Но у кого из будущих мам их нет?
Недостаточность шейки матки может проявляться ощущениями покалывания и распирания внизу живота, с отдачей во влагалище, прямую кишку. Если такие симптомы есть – нужно обратиться к врачу.
Ключевая роль в выявлении патологии – это своевременная диагностика. И что делать, если специфические симптомы у ИЦН отсутствуют, и самочувствие ни на что не намекает?
Перед беременностью стоит оценить наличие факторов риска, описанных выше. По возможности избегать манипуляций с шейкой матки (и врачей, которые настаивают на травматичном лечении «эрозии»: в современной медицине уже и диагнозы другие, и оценка необходимости лечения в корне отличается от устаревшей). Хороший гинеколог при подготовке к зачатию – врач из обязательного списка для планирующих пар!
Во время беременности состоятельность шейки матки (при отсутствии рисков) оценивается в обычные сроки ультразвукового исследования – на скринингах 11-14 недель, 16-17, 20-22, 30-32. На УЗИ измеряют плод, плаценту, а также оценивают размеры шейки, ее внутренний зев и цервикальный канал.
Если повышенная вероятность ИЦН уже есть, или же были преждевременные роды, или внутри сразу два или больше малышей, то первая проверка проводится в те же сроки первого скрининга – 11-14 недель, а потом каждые две недели назначают УЗИ-контроль с оценкой длины шейки матки и ее состоятельности.
Лечение ИЦН
ИЦН на данный момент лечат при помощи двух методов: ограниченным режимом активности с установкой акушерского пессария (кольца, купола, ограничивающего пессария) до 22-х недель, или наложением швов на шейку (до 18 недель наиболее эффективно).
Если раньше в практике использовались пластиковые негнущиеся пессарии в виде кольца с «ручками» (т. н. «бабочка»), которые устанавливались весьма болезненно, то сегодня на смену им пришли пессарии из силикона. Их установка почти незаметна – ни во время введения, ни после.
Манипуляцию по наложению циркулярных швов проводят в условиях стационара с обезболиванием (спинальной или внутривенной анестезией).
Круговой подслизистый шов на шейке матки механически «запирает» цервикальный канал и препятствует раскрытию.
Швы накладывают только, если нет инфекционно-воспалительных процессов и признаков угрозы прерывания беременности. Если они есть – сначала проводят целенаправленную терапию.
Шов или акушерский пессарий – что лучше подходит в конкретном случае, решать врачу. Акушерские пессарии хороши для профилактики при угрозе ИЦН и раннем выявлении патологии. Швы более надежны. В некоторых случаях может использоваться двойная тактика: и наложение швов на шейку, и установка акушерского пессария.
Если сроки установки пессария или наложения швов (максимум – до 25 недель) уже прошли, назначают постельный ограничительный режим. Он менее эффективен, чем остальные виды помощи.
Швы и пессарий снимают на сроке в 37 недель – в кабинете врача или в роддоме (обезболивание не требуется). Как правило, роды начинаются не сразу.
Новые перспективы в лечении ИЦН
В последние 10 лет проводятся массовые исследования терапии преждевременных родов из-за ИНЦ при помощи вагинального введения гормона прогестерона (в капсулах, геле и суппозиториях). Это помогает прежде всего при эндокринных факторах развития несостоятельности шейки матки, но используется также и при иных причинах ИНЦ в качестве вспомогательной методики.
Результаты исследований вдохновляют: в среднем риск преждевременных родов снижается на 42% (введение акушерского пессария – на 85%).
Исследователи говорят, что если УЗИ, проведенное на сроке от 19 до 24 недель, показывает укороченную шейку матки, врачи должны рассмотреть возможность рекомендовать вагинальную дозу прогестерона в 90 миллиграммов в день, начиная примерно с 20 недель. Однако такая терапия пока не одобрена и не входит в клинические рекомендации по ведению пациенток с истмико-цервикальной недостаточностью.
Vaginal progesterone decreases preterm birth and neonatal morbidity and mortality in women with a twin gestation and a short cervix: an updated meta-analysis of individual patient data. / Romero R, Conde-Agudelo A, El-Refaie W, et al. // Ultrasound Obstet Gynecol – 2017 Mar – 49(3)
Vaginal progesterone decreases preterm birth ≤ 34 weeks of gestation in women with a singleton pregnancy and a short cervix: an updated meta-analysis including data from the OPPTIMUM study. / Romero R, Nicolaides KH, Conde-Agudelo A, O’Brien JM, et al. // Ultrasound Obstet Gynecol – 2016 Sep – 48(3)
Выбор метода коррекции истмико-цервикальной недостаточности / Беспалова Олеся Николаевна, Саргсян Габриел Спартакович // Ж. акуш. и жен. болезни – 2017 – №3
Вынашивание ребенка – достаточно сложный в физическом плане процесс для каждой женщины. Во время беременности не редко возникают осложнения, которые в конечном итоге заканчиваются хорошо для будущей мамочки и ее ребенка или влекут за собой гибель плода и проблемы в репродуктивной системе женщины.
Одно из серьезных осложнений, которое возникает у женщин в очень редких случаях – истмико-церквиальная недостаточность. В двух словах, это вскрытие плодного пузыря, влекущее за собой выкидыш на поздних строках беременности (до 22 недели).
Подробнее об симптомах и причинах данной патологии в сегодняшней статье.
Ицн при беременности: что это такое
Диагноз истмико-церквиальная недостаточность (ИЦН) при беременности звучит пугающе. Но, прежде всего, стоит отметить, что данная патология встречается крайне редко, примерно у 8 % женщин и при правильном лечении не всегда заканчивается выкидышем и гибелью плода.
Давайте детально разберемся в строении женской репродуктивной системы, чтобы точно понимать какие процессы происходят при наличии истмико-церквиальной недостаточности.
Матка состоит из мышечного полого тела, в котором находится ребенок весь период его вынашивания, перешейка и шейки матки, закрывающих вход в матку. Совместно эти части образуют первую часть родовых путей. Шейка и перешеек матки состоят из:
- соединительной ткани;
- мышечной ткани.
Мышечная ткань, находящаяся в верхней части шейки матки, ближе к внутреннему зеву, образует кольцо-сфинктер. Именно оно удерживает плодное яйцо внутри матки и не дает ему опустится раньше времени.
Все же, в редких случаях кольцо-сфинктер «выходит из строя» и не справляется с увеличившейся нагрузкой. Чаще всего, это происходит из-за:
- веса плода;
- веса избыточных околоплодных вод;
- увеличения тонуса матки.
В результате таких процессов мышечное кольцо укорачивается и раскрывается преждевременно. Такая патология и называется истмико-церквиальной недостаточностью.
Данная аномалия опасна тем, что провоцирует опускание плода и размещение его в маточном канале. При этом, плодный пузырь может вскрыться буквально от любого движения. То есть, женщина с ИЦН постоянно находится в зоне риска преждевременных родов и выкидыша.
Кроме того, даже если женщина проведет весь оставшийся срок беременности неподвижно, все равно существует возможность вскрытия околоплодного пузыря.
Дело в том, что влагалище женщины никогда не бывает стерильным – в нем всегда есть определенный набор бактерий, а иногда и инфекций. В итоге происходит инфицирование плодной оболочки.
При этом стенки плодного пузыря истончаются и могут порваться под весом вод или плода.
Вскрытие пузыря и отхождение вод провоцирует родовую деятельность. То есть, истмико-церквиальная недостаточность является самой распространенной причиной выкидышей в период вынашивания до 22 недели или преждевременных родов с 22 по 37 неделю.
Наиболее часто первые признаки ИЦН можно обнаружить на 15-26 недели. Но, бывают и более серьезные случаи истмико-церквиальной недостаточности, которая начинает развиваться уже с 11 недели беременности.
Симптомы ИЦН при беременности
Признаки ИЦН при беременности самостоятельно, к большому сожалению, распознать нереально. Ведь данная аномалия протекает бессимптомно и не сказывается на самочувствии женщины. Очень редко, примерно в 0,02 случаев, ИЦН может проявляться в виде:
- мажущих кровянистых выделений;
- тянущих болей внизу живота;
- распирание внутри влагалища;
- кашель;
- ощущения давления в верхней части матки.
Истмико-цервикальная недостаточность во время беременности: диагностика
Поскольку истмико-цервикальная недостаточность во время беременности не вызывает симптомов, диагностировать ее очень сложно. Для правильной постановки данного диагноза нужен постоянный вагинальный осмотр врача.
К сожалению, на сегодняшний день среди врачей сложилась такая тенденция, что при плановом осмотре беременной не проводится вагинальное обследование, а измеряется лишь вес, объём живота, артериального давления и пульса. При таком наблюдении диагностировать истмико-цервикальную недостаточность нереально.
Именно поэтому, во время посещения гинеколога настаивайте на вагинальном обследовании и осмотре родовых путей, чтобы не узнать о наличии ИЦН уже после выкидыша или преждевременных родов посредством гистеросальпинографии (рентгеновского снимка матки и труб).
Если у вас ранее был выкидыш то, при наличии ИЦН вторая беременность должна проходить под тщательным контролем медицинского персонала. Во время осмотров гинеколог в обязательном порядке должен проверять степень размягчения шейки матки, систематически измерять ее длину и раскрытие, чтобы при повторном ИЦН вовремя распознать патологию и предпринять меры для сохранения плода.
Также сама женщина должна быть осведомлена о неких нюансах своей репродуктивной системе. В норме шейка матки должна быть:
- 35-45 миллиметров на сроке 24-28 недель;
- 30-35 миллиметров на сроке позднее 28 недель.
Отклонение в размере шейки матки на соответствующем сроке должно вызвать подозрение и тщательный врачебный контроль. Если врач с помощью гинекологического зеркала распознал диагноз ИЦН, то пациентка направляется на ультразвуковое обследование. Признаки ИЦН при беременности по УЗИ можно обнаружить с помощью вагинального датчика. В первую очередь узист обращает внимание на такие факторы:
- длину шейки матки;
- наличие раскрытия внутреннего зева.
При наличии ИЦН с помощью УЗИ можно отчётливо разглядеть V-образный вид шейки матки. Такую форму она принимает из-за раскрытия внутреннего зева и закрытого состояния внешнего.
Истмико-цервикальная недостаточность во время беременности: лечение
Ведение беременности при истмико цервикальной недостаточности должно быть очень щепетильным ведь постоянно существует риск преждевременных родов или выкидыша.
После постановки диагноза ИЦН при беременности, лечение должно начаться незамедлительно. В первую очередь, женщина проверяется на наличие гормональных сбоев. Гормональные сбои вызывают функциональную ИЦН и предполагают соответствующую терапию.
Прием гормональных препаратов продолжается в течении 1,5-2 недель, затем женщину направляют на повторный осмотр. Если процесс открытия шейки матки остановился, то будущей мамочке назначают прием ранее назначенного препарата до конца беременности.
Если ситуация не стабилизируется, врач назначает другой вид лечения.
Одним из обязательных лекарственных препаратов является Утрожестан при ИЦН при беременности. Его назначают в виде вагинальных свечей.
Следующий вариант лечения ИЦН при беременности – установка разгрузочного пессария или, так называемого, гинекологического кольца. Данное приспособление являет собой пластиковую конструкцию, которая поддерживает шейку матки, перераспределяя вес плода и околоплодных вод. Пессарий можно устанавливать на любом сроке беременности, когда существует риск преждевременных родов.
Если ИЦН прогрессирующая, то пессарий является вспомогательным способом лечения, кроме лекарственных препаратов. Также, стоит отметить, что установка пессария предполагает постоянный врачебный контроль, прием препаратов, стабилизирующих микрофлору влагалища и систематическую сдачу мазков.
Такое вагинальное кольцо может находиться во влагалище до 37 недели, затем его снимают и начинается родовая деятельность.
При тяжелом протекании ИЦН женщине также могут наложить швы на внутренний зев матки. При этом нити используются не рассасывающиеся, чаще всего, шелковые.
Наложение швов считается серьезной мерой, ведь при повышении тонуса матки данный вид лечения может сказаться пагубными последствиями. Именно поэтому, при наличии швов на внутреннем зеве матки врачи назначают препараты, понижающие тонус данного органа. Среди них:
- гинипрал;
- папаверин;
- магнезию и др.
Рекомендации по режиму при ИЦН
Беременность – это уже сильнейшая физическая нагрузка для женского организма. Беременность при наличии истмико-церквиальной недостаточности и вовсе тяжелое испытание. Именно поэтому, чтобы облегчить течение беременности при ИЦН разработано несколько режимных рекомендаций. Они включают в себя:
- отказ от физических нагрузок;
- исключение половых контактов;
- постоянный отдых в лежачем положении;
- систематический прием назначенных препаратов;
- позитивный психологический настрой;
- плановые врачебные осмотры.
Роды при ИЦН
ИЦН – это неспособность кольца-сфинктра оставаться в закрытом состоянии. Именно поэтому, роды при ИЦН проходят стремительно, по сравнению с нормальной родовой деятельность.
Тем не менее, правильное лечение сдерживает шейку матки от раскрытия и, в большинстве случаев, помогают женщине выносить плод.
В момент назначенных родов будущую мамочку кладут в стационар, убирают назначенное лечение, снимают швы или пессарий и родозавершение производится естественным путем.
Истмико-цервикальная недостаточность (ИЦН) – как сохранить беременность?
В числе различных причин невынашивания беременности истмико-цервикальная недостаточность (ИЦН) занимает важное место. При ее наличии риск невынашивания увеличивается почти в 16 раз.
Общая частота ИЦН при беременности составляет от 0,2 до 2%.
Эта патология — главная причина невынашивания беременности во втором триместре (около 40%) и преждевременных родов — в каждом третьем случае.
Она выявляется у 34% женщин с привычным самопроизвольным абортом. По мнению большинства авторов, почти 50% поздних потерь беременности обусловлены именно истмико-цервикальной несостоятельностью.
У женщин же с доношенной беременностью роды при ИЦН нередко имеют стремительный характер, что негативно влияет на состояние ребенка. Кроме того, стремительные роды очень часто осложняются значительными разрывами родовых путей, сопровождающимися массивными кровотечениями. ИЦН — что это такое?
Определение понятия и факторы риска
Истмико-цервикальная недостаточность представляет собой патологическое преждевременное укорочение шейки матки, а также расширение ее внутреннего зева (мышечное «запирательное» кольцо) и цервикального канала в результате повышения во время беременности внутриматочного давления. Это может стать причиной выпадения во влагалище плодных оболочек, их разрыва и утраты беременности.
Причины развития ИЦН
В соответствии с современными представлениями основными причинами неполноценности шейки матки являются три группы факторов:
- Органическая — формирование рубцовых изменений после травматического повреждения шейки.
- Функциональная.
- Врожденная — генитальный инфантилизм и пороки развития матки.
Наиболее частыми провоцирующими факторами являются органические (анатомо-структурные) изменения. Они могут возникать в результате:
Функциональный фактор представлен:
- диспластическими изменениями в матке;
- яичниковой гипофункцией и повышенным содержанием в организме женщины мужских половых гормонов (гиперандрогения);
- повышенным содержанием в крови релаксина в случаях многоплодия, индуцирования овуляции гонадотропными гормонами;
- длительно текущими хроническими или острыми воспалительными заболевания внутренних половых органов.
Факторами риска являются также возраст более 30 лет, избыточная масса тела и ожирение, синдром поликистозных яичников, экстракорпоральное оплодотворение.
В связи с этим следует отметить, что профилактика ИЦН заключается в коррекции имеющейся патологии и в исключении (по возможности) причин, вызывающих органические изменения шейки матки.
Клинические проявления и возможности диагностики
Поставить диагноз истмико-цервикальной недостаточности достаточно трудно, за исключением случаев грубых посттравматических анатомических изменений и некоторых аномалий развития, поскольку существующие в настоящее время тесты не являются полностью информативными и достоверными.
Основным признаком при диагностике большинство авторов считают уменьшение длины шейки матки. Во время влагалищного исследования в зеркалах этот признак характеризуется вялыми краями наружного зева и зиянием последнего, а внутренний зев свободно пропускает палец гинеколога.
Диагноз до беременности устанавливается в случае возможности введения в цервикальный канал в период секреторной фазы расширителя №6.
Определение состояния внутреннего зева желательно осуществлять на 18-й – 20-й день от начала менструации, то есть во второй фазе цикла, с помощью гистеросальпингографии, при которой определяется ширина внутреннего зева.
В норме его величина равна 2,6 мм, а прогностически неблагоприятный признак — 6-8 мм.
Во время самой беременности, как правило, каких-либо жалоб женщины не предъявляют, а клинические признаки, позволяющие предположить о возможности угрозы прерывания, обычно отсутствуют.
В редких случаях возможны такие косвенные симптомы ИЦН, как:
- ощущения дискомфорта, «распирания» и давления в нижних отделах живота;
- колющие боли в области влагалища;
- выделения из половых путей слизистого или сукровичного характера.
В период наблюдения в женской консультации немалое значение в отношении диагностики и тактики ведения беременной имеет такой симптом, как пролабирование (выпячивание) плодного пузыря. При этом о степени угрозы прерывания беременности судят по 4 степеням расположения последнего:
- I степень — над внутренним зевом.
- II степень — на уровне внутреннего зева, но визуально не определяется.
- III степень — ниже внутреннего зева, то есть в просвете канала шейки, что свидетельствует уже о позднем выявлении ее патологического состояния.
- IV степень — во влагалище.
Таким образом, критериями предварительной клинической диагностики истмико-цервикальной недостаточности и включения пациенток в группы риска являются:
- Данные анамнеза о наличии в прошлом малоболезненных выкидышей на поздних сроках гестации или быстрых преждевременных родов.
- Привычное невынашивание. При этом принимается во внимание, что каждая последующая беременность завершалась преждевременными родами на все более ранних гестационных сроках.
- Наступление беременности после длительного периода бесплодия и использование ЭКО.
- Наличие пролабирования плодных оболочек в канале шейки матки в конце предыдущей беременности, что устанавливается по данным анамнеза или из карточки диспансерного учета, находящейся в женской консультации.
- Данные вагинального исследования и осмотра в зеркалах, во время которых определяются признаки размягчения влагалищного отдела шейки и его укорочение, а также пролабирование плодного пузыря во влагалище.
Однако в большинстве случаев даже выраженная степень пролабирования плодного пузыря протекает без клинических признаков, особенно у первородящих, в связи с закрытым наружным зевом, а факторы риска не удается выявить вплоть до возникновения родовой деятельности.
В связи с этим УЗИ при истмико-цервикальной недостаточности с определением длины шейки матки и ширины ее внутреннего зева (цервикометрия) приобретает высокое диагностическое значение. Более достоверной является методика эхографического исследования посредством трансвагинального датчика.
Как часто нужно делать цервикометрию при ИЦН?
Она осуществляется в обычные скрининговые сроки беременности, соответствующие 10-14, 20-24 и 32-34 неделям.
У женщин с привычным невынашиванием во втором триместре в случаях явного наличия органического фактора или при подозрении на возможность наличия посттравматических изменений с 12 до 22 недели беременности рекомендуется проводить динамическое исследование — каждую неделю или 1 раз в две недели (в зависимости от результатов осмотра шейки в зеркалах). При предположении о наличии функционального фактора цервикометрия осуществляется с 16 недель гестации.
Критериями оценки данных эхографического исследования, преимущественно на основании которых осуществляется окончательная диагностика и избирается лечение ИЦН при беременности, являются:
- У перво- и повторнобеременных на сроках меньше 20-и недель длина шейки, составляющая 3 см, является критической в плане угрожающего самопроизвольного прерывания беременности. Такие женщины нуждаются в интенсивном наблюдении и включении в группу риска.
- До 28 недель при многоплодной беременности нижняя граница нормы длины шейки составляет у первобеременных 3,7 см, у повторнобеременных — 4,5 см.
- Норма длины шейки у многорожавших здоровых беременных и женщин с ИЦН на 13-14 неделях — от 3,6 до 3,7 см, а на 17-20 неделях шейка с недостаточностью укорачивается до 2, 9 см.
- Абсолютный признак невынашивания, при котором уже требуется соответствующая хирургическая коррекция при ИЦН — это длина шейки матки, составляющая 2 см.
- Ширина внутреннего зева в норме, составляющая к 10-й неделе 2,58 см, равномерно увеличивается и к 36-й неделе достигает 4,02 см. Прогностическое значение имеет уменьшение показателя отношения длины шейки к ее диаметру в области внутреннего зева до 1,12-1,2. В норме этот параметр равен 1,53-1,56.
В то же время, на вариабельность всех этих параметров влияют тонус матки и ее сократительная активность, низкое плацентарное прикрепление и степень внутриматочного давления, создающие определенные трудности в интерпретации результатов в плане дифференциальной диагностики причин угрозы прерывания беременности.
Способы сохранения и пролонгирования беременности
При выборе методов и препаратов для коррекции патологии у беременных необходим дифференцированный подход.
Такими методами являются:
- консервативные — клинические рекомендации, лечение препаратами, применение пессария;
- хирургические методы;
- их сочетание.
Клинические рекомендации при ИЦН
Включает психологическое воздействие путем разъяснения возможности благополучного вынашивания и родов, и значения выполнения всех рекомендаций гинеколога.
Даются советы в отношении исключения психологических нагрузок, степени физической активности в зависимости от выраженности патологии, возможности проведения декомпрессионной гимнастики.
Не разрешаются ношение грузов весом более 1 – 2-х кг, длительная ходьба и т. д.
Можно ли сидеть при ИЦН?
Длительное пребывание в сидячем положении, так же, как и вертикальное положение вообще, способствует повышению внутрибрюшного и внутриматочного давления. В связи с этим в течение дня желательно чаще и дольше находиться в горизонтальном положении.
Как правильно лежать при ИЦН?
Отдыхать необходимо на спине. Ножной конец кровати должен быть приподнят. Во многих случаях рекомендуется строгий постельный режим с соблюдением, преимущественно, указанного выше положения. Все эти меры позволяет снизить степень внутриматочного давления и степень риска пролабирования плодного пузыря.
Медикаментозная терапия
Лечение начинают с проведения курса противовоспалительной и антибактериальной терапии препаратами из фторхинолоновой или цефалоспориновой группы третьего поколения с учетом результатов предварительного бактериологического исследования.
Для снижения тонуса матки и, соответственно, внутриматочного давления, назначаются такие спазмолитические препараты, как Папаверин внутрь или в свечах, Но-шпа внутрь, внутримышечно или внутривенно капельно.
При их недостаточной эффективности применяется токолитическая терапия, способствующая значительному снижению маточной сократительной способности.
Отимальным токолитиком является Нифедипин, обладающий наименьшими числом побочных эффектов и незначительной их выраженностью.
Кроме того, при ИЦН рекомендуется укрепление шейки матки Утрожестаном органического происхождения до 34 недель беременности, а при функциональной форме посредством — препарата Прогинова до 5-6 недель, после чего назначается Утрожестан до 34 недель.
Вместо Утрожестана, действующим компонентом которого является прогестерон, могут быть назначены аналоги последнего (Дюфастон, или дидрогестерон).
В случаях наличия гиперандрогении базовыми препаратами в программе лечения являются глюкокортикоиды (Метипред).
Хирургические и консервативные методы коррекции ИЦН
Может ли удлиниться шейка при ИЦН?
С целью увеличения ее длины и уменьшения диаметра внутреннего зева применяются также такие методы, как хирургический (наложение швов) и консервативный в виде установки перфорированных силиконовоых акушерских пессариев различных конструкций, способствующих смещению шейки матки по направлению к крестцу и удержанию ее в этом положении. Однако в большинстве случаев удлинения шейки до необходимой (физиологической для данного срока) величины не происходит. Использование хирургического метода и пессария осуществляют на фоне гормональной и, если необходимо, антибактериальной терапии.
Что лучше — швы или пессарий при ИЦН?
Процедура установки пессария, в отличие от хирургической методики наложения швов, относительно проста в смысле технического выполнения, не требует применения обезболивания, легко переносится женщиной и, главное, не вызывает нарушения кровообращения в тканях. Его функция заключается в снижении давления плодного яйца на несостоятельную шейку, сохранении слизистой пробки и снижении риска инфицирования.
Акушерский разгружающий пессарий
Однако применение любой методики требует дифференцированного подхода. При органической форме ИЦН наложение круговых или П-образных (лучше) швов целесообразно в сроки 14-22 недель беременности.
При наличии у женщины функциональной формы патологии акушерский пессарий можно устанавливать в сроки от 14 до 34 недель. В случае прогрессирования укорочения шейки матки до 2,5 см (и меньше) или увеличения диаметра внутреннего зева до 8 мм (и больше) дополнительно к пессарию накладываются хирургические швы.
Удаление пессария и снятие швов при ПЦН осуществляется в условиях стационара на 37-й – 38-й неделях беременности.
Таким образом, ИЦН является одной из наиболее частых причин прерывания беременности до 33 недель.
Эта проблема изучена в достаточной степени и адекватно корригированная ИЦН в 87% и более позволяет достичь желаемых результатов.
В то же время, методы коррекции, способы контроля их эффективности, а также вопрос об оптимальных сроках хирургического лечения по настоящее время остаются дискуссионными.
Истмико-цервикальная недостаточность
Истмико-цервикальная недостаточность – нарушение, связанное с открытием шейки матки еще в процессе эмбриогенеза, что приводит к самопроизвольному аборту или преждевременному родоразрешению. Клинически данная патология обычно никак не проявляется, иногда возможно появление незначительной боли и чувства распирания, выделение слизи с кровью. Для определения патологических изменений и подтверждения диагноза используется ультразвуковое сканирование. Медицинская помощь заключается в установке во влагалище кольца Мейера (специального пессария) или хирургическом наложении швов. Также показана медикаментозная терапия.
Истмико-цервикальная недостаточность (ИЦН) – патология беременности, развивающаяся вследствие ослабления мышечного кольца, располагающегося в зоне внутреннего зева и неспособного удержать плод и его оболочки. В акушерстве такое состояние встречается у каждой десятой пациентки, обычно возникает во втором триместре, реже диагностируется после 28 недель беременности.
Опасность истмико-цервикальной недостаточности заключается в отсутствии ранней симптоматики при том, что данное патологическое состояние может приводить к гибели плода на поздних сроках или наступлению преждевременных родов. Если у женщины наблюдается привычное невынашивание беременности, примерно в четверти клинических случаев причиной такого состояния является ИЦН.
При истмико-цервикальной недостаточности наблюдается снижение мышечного тонуса с области внутреннего зева, что приводит к его постепенному раскрытию. В результате часть плодных оболочек опускается в просвет шейки матки.
На данном этапе истмико-цервикальная недостаточность представляет реальную угрозу для ребенка, так как даже незначительная нагрузка или активные движения могут вызвать нарушение целостности плодного пузыря, последующие преждевременные роды или гибель плода.
Кроме этого, при ИЦН возможно занесение инфекции к плоду, поскольку в половых путях всегда присутствует определенная микрофлора.
Этиология истмико-цервикальной недостаточности заключается в снижении тонуса мышечных волокон, которые формируют маточный сфинктер. Его основная роль – поддержание шейки матки в закрытом состоянии вплоть до наступления родовой деятельности.
При истмико-цервикальной недостаточности данный механизм нарушается, что приводит к преждевременному раскрытию цервикального канала. Зачастую причиной ИЦН становятся травматические повреждения шейки матки в анамнезе.
Вероятность развития истмико-цервикальной недостаточности повышается у женщин, которые перенесли поздние аборты, разрывы, оперативные роды (наложение акушерских щипцов).
Истмико-цервикальная недостаточность часто возникает после плодоразрушающих операций, родов в тазовом предлежании и хирургических вмешательств на шейке матки. Все эти факторы обуславливают травматизацию цервикса и возможное нарушение расположения мышечных волокон относительно друг друга, что в итоге способствует их несостоятельности.
Также причиной истмико-цервикальной недостаточности могут стать врожденные аномалии, связанные с неправильным строением органов репродуктивной системы беременной женщины.
Достаточно редко встречается врожденная ИЦН, определить которую можно даже при отсутствии зачатия – в подобном случае в момент овуляции будет отмечаться раскрытие шеечного канала более чем на 0,8 см.
Истмико-цервикальная недостаточность нередко наблюдается на фоне гиперандрогении – повышенного содержания мужских половых гормонов в крови пациентки. Увеличение вероятности развития патологии отмечается при сочетании этой проблемы с дефицитом продукции прогестерона.
Отягощающим фактором при истмико-цервикальной недостаточности является многоплодие. Наряду с повышенным давлением на шейку матки в подобных случаях часто выявляется увеличение продукции гормона релаксина.
По этой же причине истмико-цервикальная недостаточность иногда диагностируется у пациенток, которым проводилась индукция овуляции гонадотропинами.
Вероятность развития данной патологии повышается при наличии крупного плода, многоводии, присутствии у пациентки вредных привычек, выполнении тяжелой физической работы в период вынашивания.
С учетом этиологии можно выделить два вида истмико-цервикальной недостаточности:
- Травматическая. Диагностируется у пациенток, в анамнезе которых присутствуют операции и инвазивные манипуляции на цервикальном канале, повлекшие за собой образование рубца. Последний состоит из соединительнотканных элементов, которые не выдерживают повышения нагрузки при давлении плода на шейку матки. По этой же причине возможна травматическая истмико-цервикальная недостаточность у женщин с разрывами в анамнезе. ИЦН данного вида проявляется преимущественно во 2-3 триместре, когда вес беременной матки стремительно повышается.
- Функциональная. Обычно такая истмико-цервикальная недостаточность провоцируется расстройством гормонального фона, вызывается гиперандрогенией или недостаточной продукцией прогестерона. Данная форма нередко возникает после 11 недели эмбриогенеза, что обусловлено началом функционирования желез внутренней секреции у плода. Эндокринные органы ребенка продуцируют андрогены, которые в совокупности с веществами, синтезирующимися в организме женщины, приводят к ослаблению мышечного тонуса и преждевременному открытию шеечного канала.
Клинически истмико-цервикальная недостаточность, как правило, никак не проявляется. При наличии симптомов признаки патологии зависят от срока, на котором возникли изменения.
В первом триместре об истмико-цервикальной недостаточности может свидетельствовать кровомазание, не сопровождающееся болью, в редких случаях сочетающееся с незначительным дискомфортом.
На поздних этапах (после 18-20 недель эмбриогенеза) ИЦН приводит к гибели плода и, соответственно, выкидышу. Возникает кровомазание, возможен дискомфорт в пояснице, животе.
Особенность истмико-цервикальной недостаточности заключается в том, что даже при своевременном посещении акушера-гинеколога из-за отсутствия явной симптоматики выявить патологические изменения непросто.
Обусловлено это тем, что рутинно в ходе каждой консультации объективный гинекологический осмотр не осуществляется, чтобы уменьшить вероятность занесения патогенной микрофлоры. Однако даже в ходе гинекологического исследования заподозрить проявления истмико-цервикальной недостаточности удается не всегда.
Поводом для проведения инструментальной диагностики может послужить чрезмерное размягчение или уменьшение длины шейки. Именно эти симптомы зачастую указывают на начавшуюся истмико-цервикальную недостаточность.
УЗ-сканирование – самый информативный метод в выявлении истмико-цервикальной недостаточности. Признаком патологии является укорочение шейки матки.
В норме данный показатель варьирует и зависит от этапа эмбриогенеза: до 6 месяцев беременности он составляет 3,5-4,5 см, на поздних сроках – 3-3,5 см. При истмико-цервикальной недостаточности указанные параметры изменяются в меньшую сторону.
Об угрозе прерывания или преждевременного появления младенца на свет свидетельствует укорочение канала до 25 мм.
V-образное открытие шейки – характерный признак истмико-цервикальной недостаточности, который наблюдается как у рожавших, так и у нерожавших пациенток. Обнаружить такой симптом удается при проведении ультразвукового мониторинга.
Иногда для подтверждения диагноза во время сканирования выполняется проба с повышением нагрузки – больную просят покашлять или немного давят на дно маточной полости. У рожавших пациенток истмико-цервикальная недостаточность иногда сопровождается увеличением просвета шейки на всем протяжении.
Если женщина относится к группе риска или имеет косвенные признаки ИЦН, проводить мониторинг следует дважды в месяц.
При истмико-цервикальной недостаточности показан полный покой. Важно оградить беременную женщину от негативных факторов: стрессов, вредных условий труда, интенсивных физических нагрузок.
Вопрос об условиях последующего ведения беременности решает акушер-гинеколог с учетом состояния пациентки и выраженности патологических изменений.
Консервативная помощь при истмико-цервикальной недостаточности предполагает установку во влагалище кольца Мейера, которое уменьшает давление плода на шейку матки. Процедуру рекомендуется проводить в период эмбриогенеза 28 недель и более при незначительном открытии зева.
Хирургическое вмешательство при истмико-цервикальной недостаточности позволяет с большой вероятностью доносить младенца до нужного срока. Манипуляция предполагает наложение на шейку шва, предупреждающего ее преждевременное открытие.
Операция осуществляется под наркозом, для ее выполнения необходимы следующие условия: признаки целостности плодных оболочек и жизнедеятельности плода, срок беременности до 28 недель, отсутствие патологических выделений и инфекционных процессов со стороны половых органов.
Швы и пессарий при истмико-цервикальной недостаточности удаляют по достижении периода эмбриогенеза 37 недель, а также в случае наступления родов, вскрытия плодного пузыря, формирования свища или возникновения кровомазания.
В ходе консервативной терапии и в послеоперационном периоде пациенткам с истмико-цервикальной недостаточностью назначаются антибактериальные препараты, позволяющие предупредить развитие инфекции.
Также показано использование спазмолитиков, при гипертонусе матки – токолитиков. При функциональной форме истмико-цервикальной недостаточности дополнительно могут применяться гормональные средства.
Родоразрешение возможно через естественные половые пути.
Прогноз и профилактика истмико-цервикальной недостаточности
При истмико-цервикальной недостаточности женщина может доносить малыша до предполагаемой даты родов. Из-за слабого мышечного сфинктера увеличивается риск стремительных родов, при наличии вероятности развития данного состояния беременных госпитализируют в акушерское отделение.
Профилактика истмико-цервикальной недостаточности предполагает своевременное обследование и лечение выявленных заболеваний (особенно гормональных) еще на этапе планирования зачатия. После оплодотворения пациентка должна нормализовать режим труда и отдыха. Важно исключить стрессовые факторы, тяжелую работу.
Специалистам следует внимательно следить за состоянием женщины и как можно раньше определить, входит ли она в группу риска по развитию ИЦН.
Истмико-цервикальная недостаточность (ИЦН) во время беременности: причины, симптомы, лечение
ИЦН — очень серьёзная патология, которая совершенно не опасна для небеременной женщины, но при беременности может привести к позднему выкидышу или рождению недоношенного ребёнка.
Ицн при беременности: что это такое
Во время беременности шейка должна оставаться закрытой до самых родов, удерживая плод внутри матки. Истмико-цервикальная недостаточность (ИЦН) при беременности — это преждевременное раскрытие шейки матки под воздействием растущего плода.
Шейка матки укорачивается и раскрывается раньше времени, вследствие чего может произойти разрыв плодных оболочек и потеря беременности. При следующей беременности недостаточность шейки матки обычно повторяется, поэтому при постановке такого диагноза обязательно наблюдение и лечение.
Истмико-цервикальная недостаточность: причины
Основной причиной истмико-цервикальной недостаточности являются травмы шейки матки во время родов, абортов, операций на шейке матки. Причём аборты на ранних сроках с помощью вакуума, хотя и увеличивают риск бесплодия в будущем, практически не влияют на возникновение ИЦН. Аборты и диагностические выскабливания с применением расширителей шейки матки значительно повышают вероятность ИЦН.
Неправильное ведение родов, роды крупным плодом могут приводить к разрывам шейки матки и в последующем стать причиной истмико-цервикальной недостаточности. Однако внешние разрывы шейки матки не влияют на вынашивание беременности, опасность представляет только повреждение внутреннего зева.
Частой причиной истмико-цервикальной недостаточности является также хирургическое лечение эрозии шейки матки, особенно если оно сопровождается осложнениями. Считается, что лазерное и холодовое лечение более щадящее и незначительно повышает риск ИЦН.
Изредка причиной истмико-цервикальной недостаточности является анатомический врождённый дефект, когда шейка матки короткая и маленькая с рождения.
Тем не менее у некоторых женщин с истмико-цервикальной недостаточностью вообще отсутствуют факторы риска, что позволяет предположить, что гормональный уровень при беременности также может влиять на состояние шейки матки.
Инфекция сама по себе не может быть причиной истмико-цервикальной недостаточности, но значительно повышает риск невынашивания беременности. Также дополнительным фактором риска является курение, заболевания органов малого таза.
Истмико-цервикальная недостаточность: симптомы
К сожалению, явных симптомов истмико-цервикальной недостаточности не существует. Шейка матки может открыться совершенно безболезненно. Могут наблюдаться такие симптомы как: тяжесть и ноющие боли внизу живота, учащённое мочеиспускание. Насторожить должны и обильные слизистые, возможно в прожилками крови, выделения во втором и третьем триместре.
Определить ИЦН можно с помощью ультразвукового исследования, учитывают в первую очередь длину шейки матки, а также закрыт ли внутренний зев. В норме длина шейки матки при беременности 2,5 сантиметра и больше. Размер внутреннего зева шейки матки должен быть до 10 мм.
При длине шейки матки 2-2,5 см необходимо наблюдение, так как существует вероятность преждевременных родов. Длина шейки матки меньше двух сантиметров считается критической, без лечения существует большая вероятность прерывания беременности в течение одной-двух недель.
Важно не только один показатель УЗИ, но и динамика. Обычно УЗИ повторяют через одну-две недели, чтобы посмотреть укорачивается ли шейка матки или остаётся без изменений.
Если первая беременность прервалась и был поставлен диагноз ИЦН или если была повторная потеря беременности после 16 недель при отсутствии других причин, то необходимо тщательное наблюдение за длиной шейки матки во втором и третьем триместре.
Истмико-цервикальная недостаточность: лечение
Основной и очень эффективный метод лечения истмико-цервикальной недостаточности — это наложение шва на шейку матки. В 90% случаях своевременное наложение шва позволяет выносить беременность до срока.
Для того, чтобы операция была эффективной, её нужно провести в 12-17 недель беременности, но шов может быть наложен и позже, до 24 недель. Если об ИЦН известно до беременности, то шов обычно накладывается в 8-10 недель.
Во время и после операции проводится токолитическая (сохраняющая) терапия. Постельный режим рекомендован в течение 1-2 суток после наложения шва. Шов снимается в 37-38 недель или после отхождения околоплодных вод или начала преждевременных родов.
Существуют противопоказания к наложению шва, например, пороки развития плода или внутриматочная инфекция. Без шва тоже возможно выносить беременность, но шансы значительно понижаются.
В более поздние сроки беременности врачи могут предложить установить пессарий — кольцо, которое надевается на шейку матки. К сожалению, эффективность этого метода сомнительна и существуют исследования, показавшие, что пессарий не уменьшает частоту преждевременных родов.
Кроме того, пессарий — это инородное тело, которое раздражает шейку матки и может даже спровоцировать родовую деятельность. За границей наложение пессариев в последнее время практически не применяется.
При истмико-цервикальной недостаточности необходимо ограничение физической активности, половой жизни, исключение подъёма тяжестей. В некоторых случаях может быть рекомендован постельный режим.
Медикаментозное лечение истмико-цервикальной недостаточности очень ограничено. На поздних сроках, когда наложение шва невозможно, применяют свечи прогестерона во влагалище. Такое лечение имеет небольшую эффективность в сравнении с хирургическим и применяется с 24 по 32 неделю.
Также с 24 по 34 неделю беременности при короткой шейке матки назначается дексаметазон для быстрого созревания лёгких плода в случае преждевременных родов. Такая мера значительно повышает выживаемость недоношенных детей.
В любом случае при укорочении шейки матки беременная должна находиться в стационаре под наблюдением. Своевременная диагностика истмико-цервикальной недостаточности позволяет принять соответствующие меры и предотвратить потерю беременности.
Ицн при беременности
Не секрет, что каждая будущая мама мечтает о счастливой беременности и легких родах. Однако, к сожалению, желания не всегда совпадают с реальностью. Изменения и нарушения в женском организме могут спровоцировать различные заболевания, которые, в свою очередь, угрожают нормальному развитию будущего крохи. Есть проблемы и посерьезнее, которые нередко становятся причиной самопроизвольных выкидышей или преждевременных родов. Например, истмико-цервикальная недостаточность (ИЦН), о которой мы и хотим поговорить в сегодняшней публикации.
Что такое ИЦН?
Истмико-цервикальная недостаточность — одна из наиболее распространенных причин преждевременных родов.
Это состояние характеризуется тем, что перешеек и шейка матки во время беременности не справляются с возрастающей нагрузкой.
В норме мышечное кольцо шейки матки должно удерживать плод в полости матки в период вынашивания, а вот при ИЦН мышечное кольцо не справляется со своей функцией, что провоцирует раскрытие матки и создает угрозу выкидыша.
ИЦН функциональная может развиваться на фоне увеличения содержания мужских половых гормонов в женском организме и чаще всего формируется на 16-27 неделе беременности. В результате развития ИЦН происходит чрезмерное давление на шейку матки, особенно при многоплодной беременности.
ИНЦ травматическая развивается на фоне абортов или других внутриматочных вмешательств. При подобных манипуляциях целостность мышечного кольца шейки повреждается, отчего формируется соединительный рубец.
При этом соединительная ткань, в отличие от мышечной, не свободна к растяжению и сокращению.
Также причиной развития травматической ИЦН могут стать разрывы матки, которые имели место быть во время предыдущих родов.
К сожалению, истмико-цервикальная недостаточность протекает бессимптомно и только в некоторых случаях, на ранних сроках беременности может проявиться в виде мажущих кровянистых выделений и тянущих болей внизу живота. Также возможны распирающие ощущения внутри влагалища.
Так как ИЦН в большинстве случаев протекает бессимптомно, то и диагностировать данное заболевание является не простой задачей. Именно поэтому регулярное посещение гинеколога очень важно в период беременности.
При этом врач должен проводить вагинальный осмотр при каждом посещении, чтобы вовремя выявить и предотвратить развитие ИЦН.
Более точный диагноз можно поставить при помощи ультразвукового исследования, которое проводится вагинальным датчиком.
На основании результатов исследований врачи обращают внимание на длину шейки матки и наличие раскрытие внутреннего зева, после чего подтверждают или исключают истмико-цервикальную недостаточность.
Если развитие ИЦН спровоцировано гормональными или эндокринными нарушениями, то лечение будет заключаться в назначении препаратов, корректирующих гормональный уровень. Естественно, лечение проводится под тщательным медицинским контролем.
Что касается лечения ИЦН, которая образовалась вследствие травмы, то здесь может потребоваться хирургическое вмешательство. Для этого на шейку матки накладывают швы, которые помогают впоследствии ей справиться с растущей нагрузкой. Отметим, что хирургическое вмешательство проводится под общей анестезией.
Альтернативой хирургического вмешательства при некоторых формах ИЦН становится специальная конструкция пессария, которая также позволяет снизить нагрузку на шейку матки.
В заключение отметим, что соблюдение режима беременной также играет большую роль в успехе лечения ИЦН. Поэтому постарайтесь максимально снизить физические нагрузки, по возможности исключить половые контакты, избегать стрессов и регулярно посещать врача. Естественно, игнорировать назначения лечащего доктора ни в коем случае нельзя.
И не забывайте о позитивном психологическом настрое и вере в успех. Именно позитивные мысли и вера в себя позволит вам выносить и родить здорового малыша!