Дата публикации 12 декабря 2017Обновлено 2 февраля 2023
Определение болезни. Причины заболевания
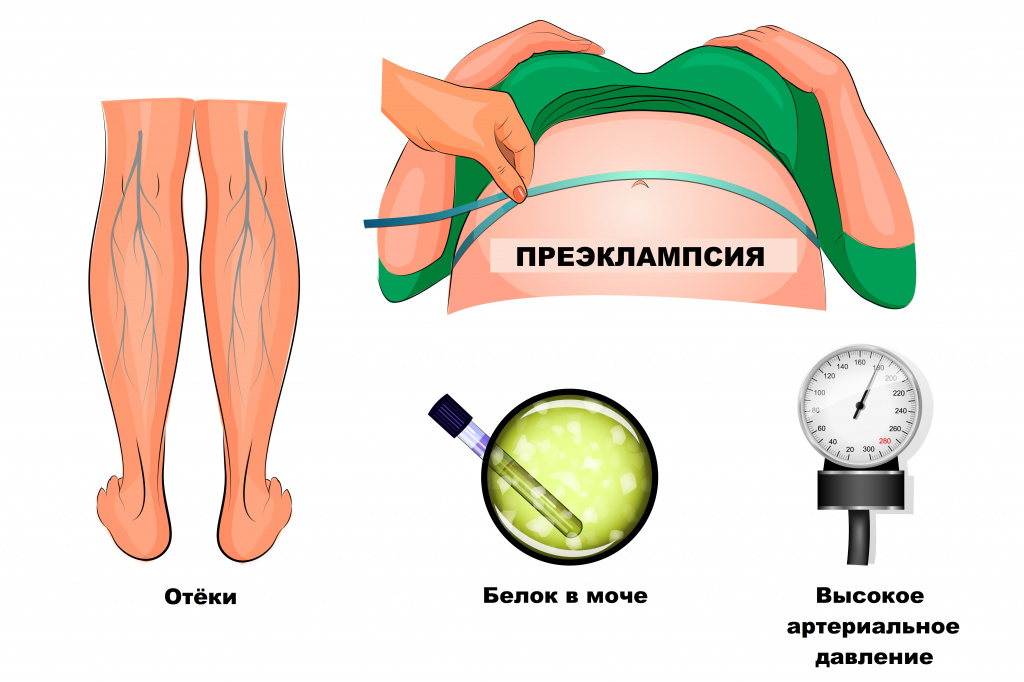
Преэклампсия — это осложнение беременности, при котором из-за увеличения проницаемости стенки сосудов развиваются нарушения в виде артериальной гипертензии, сочетающейся с потерей белка с мочой (протеинурией), отеками и полиорганной недостаточностью.[1]
Сроки развития преэклампсии
Преэклампсия развивается во второй половине беременности, после 20-й недели. В редких случаях она возникает после рождения ребёнка, такое состояние называется послеродовой преэклампсией [13][14].
Причины преэклампсии
По сути, причина преэклампсии — беременность, именно при ней возникают патологические события, в конечном счете приводящие к клинике преэклампсии. У небеременных преэклампсии не бывает.
В научной литературе описывается более 40 теорий происхождения и патогенеза преэклампсии, а это указывает на отсутствие единых взглядов на причины ее возникновения.
Факторы риска
Установлено, что преэклампсии чаще подвержены молодые и нерожавшие женщины (от 3 до 10%).[2] У беременных с планируемыми вторыми родами риск ее возникновения составляет 1,4-4%.[3]
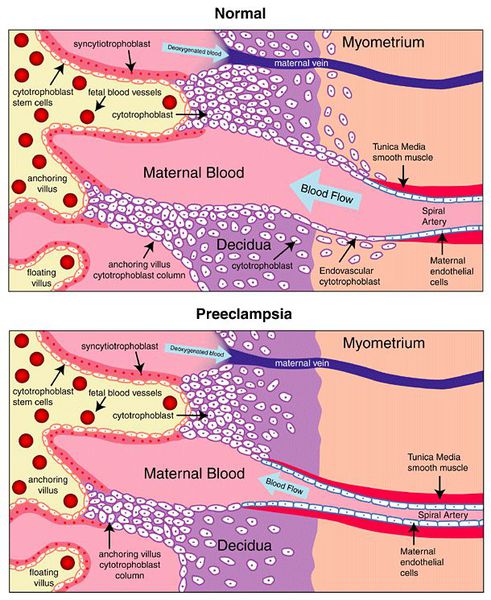
Пусковым моментом в развитии преэклампсии в современном акушерстве считается нарушение плацентации. Если беременность протекает нормально, с 7 по 16 неделю эндотелий (внутренняя оболочка сосуда), внутренний эластичный слой и мышечные пластинки участка спиральных артерий, вытесняется трофобластом и фибриносодержащим аморфным матриксом (составляющие предшественника плаценты — хориона). Из-за этого понижается давление в сосудистом русле и создается дополнительный приток крови для обеспечения потребностей плода и плаценты. Преэклампсия связана с отсутствием или неполным вторжением трофобласта в область спиральных артерий, что приводит к сохранению участков сосудистой стенки, имеющей нормальное строение. В дальнейшем воздействие на эти сосуды веществ, вызывающих вазоспазм, ведет к сужению их просвета до 40% от нормы и последующему развитию плацентарной ишемии. При нормальном течении беременности до 96% из 100-150 спиральных артерий матки претерпевают физиологические изменения, при преэклампсии же — всего 10%. Исследования подтверждают, что наружный диаметр спиральных артерий при патологической плацентации вдвое меньше, чем должно быть в норме.[4][5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы преэклампсии
Раньше в отечественном акушерстве то, что сейчас называется термином «преэклампсия», называлось «поздний гестоз», а непосредственно под преэклампсией при беременности понимали тяжелую степень позднего гестоза. Сегодня в большинстве регионов России перешли на классификацию, принятую ВОЗ. Ранее говорили о так называемом ОПГ-гестозе (отеки, протеинурия и гипертензия).
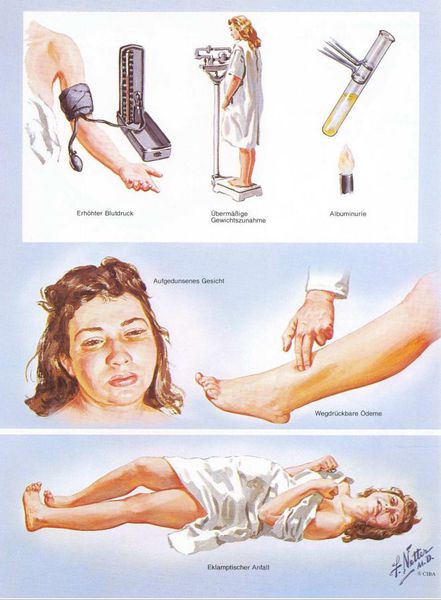
1. Артериальная гипертензия
Преэклампсия характеризуется систолическим АД>140 мм рт. ст. и/или диастолическим АД>90 мм рт. ст., измеряется дважды с интервалом 6 часов. По меньшей мере два повышенных значения АД являются основанием для диагностики АГ во время беременности. Если есть сомнения, рекомендуется провести суточное мониторирование АД (СМАД).
2. Протеинурия
Чтобы диагностировать протеинурию, необходимо выявить количественное определение белка в суточной порции (в норме при беременности — 0,3 г/л). Клинически значимая протеинурия во время беременности определена как наличие белка в моче ≥ 0,3 г/л в суточной пробе (24 часа) либо в двух пробах, взятых с интервалом в 6 часов; при использовании тест-полоски (белок в моче) — показатель ≥ «1+».
Умеренная протеинурия — это уровень белка > 0,3 г/24 часа или > 0,3 г/л, определяемый в двух порциях мочи, взятой с интервалом в 6 часов, или значение «1+» по тест-полоске.
Выраженная протеинурия — это уровень белка > 5 г/24 часа или > 3 г/л в двух порциях мочи, взятой с интервалом в 6 часов, или значение «3+» по тест-полоске.
Чтобы оценить истинный уровень протеинурии, нужно исключить наличие инфекции мочевыделительной системы, а патологическая протеинурия у беременных является первым признаком полиорганных поражений.[1]
3. Отечный синдром
Триада признаков преэклампсии, описанная Вильгельмом Цангемейстером в 1912 г. (ОПГ-гестоз), сегодня встречается лишь в 25-39%. Наличие отеков в современном акушерстве не считается диагностическим критерием преэклампсии, но важно, когда нужно оценить степень ее тяжести. Когда беременность протекает нормально, отеки встречаются в 50-80% случаев, амбулаторное ведение безопасно для лёгкого отечного симптома. Однако генерализованные, рецидивирующие отеки зачастую являются признаком сочетанной преэклампсии (нередко на фоне патологии почек).[6]
Американский врач-хирург и художник-иллюстратор Фрэнк Генри Неттер, которого справедливо прозвали «Микеланджело медицины», очень наглядно изобразил основные проявления преэклампсии.[7]
Патогенез преэклампсии
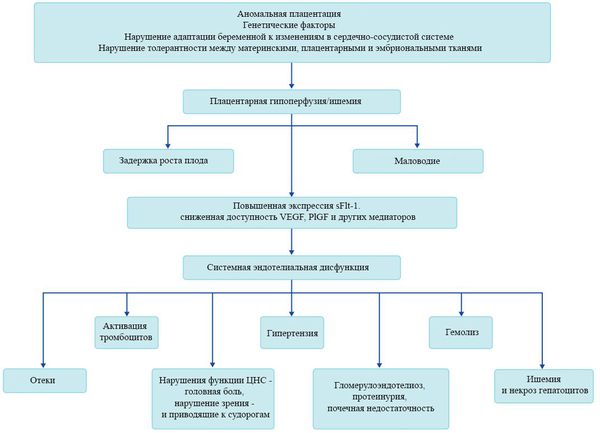
В ответ на ишемию при нарушении имплантации (см. рисунок) начинают активно вырабатываться плацентарные, в том числе антиангиогенные факторы и медиаторы воспаления, повреждающие клетки эндотелия.[8] Когда компенсаторные механизмы кровообращения на исходе, плацента с помощью прессорных агентов активно «подстраивает» под себя артериальное давление беременной, при этом временно усиливая кровообращение. В итоге этого конфликта возникает дисфункция эндотелия.[9]
При развитии плацентарной ишемии активируется большое количество механизмов, ведущих к повреждению эндотелиальных клеток во всем организме, если процесс генерализуется. В результате системной эндотелиальной дисфункции нарушаются функции жизненно важных органов и систем, и в итоге мы имеем клинические проявления преэклампсии.
Нарушение плацентарной перфузии из-за патологии плаценты и спазма сосудов повышает риск гибели плода, задержки внутриутробного развития, рождения детей малых для срока и перинатальной смертности.[10] Кроме того, состояние матери нередко становится причиной прерывания беременности на раннем этапе — именно поэтому дети, родившиеся от матерей с преэклампсией, имеют более высокий показатель заболеваемости респираторным дистресс-синдромом. Отслойка плаценты очень распространена среди больных преэклампсией и связана с высокой перинатальной смертностью.
Классификация и стадии развития преэклампсии
В Международной классификации болезней (МКБ-10) преэкслампсия кодируется как О14. Выделяют умеренную и тяжёлую форму заболевания.
| Умеренная преэклампсия |
Сочетание двух основных симптомов: I. Систолическое АД 141-159 мм рт. ст. и/или диастолическое АД,91-99 мм рт. ст. при двукратном измерении с интервалом 6 часов II. Содержание белка в суточной моче 0,3 гр. и более |
|---|---|
| Тяжелая преэклампсия |
I. Цифры АД 160/100 мм рт. ст. и выше, измеренного как минимум дважды с интервалом 6 часов в горизонтальном положении беременной и/или II. Протеинурия 5 грамм в сутки и более или 3 грамма в отдельных порциях мочи, полученных дважды с разницей 4 часа и более и/или присоединение к симптомам умеренной преэклампсии хотя бы одного из следующих: — олигурия, 500 мл в сутки и менее; — отек легких или дыхательная недостаточность, (цианоз); — боль в эпигастрии или правом подреберье, тошнота, рвота, ухудшение функции,печени; — церебральные нарушения (головная боль, нарушение сознания, ухудшения зрения — фотопсии); — тромбоцитопения (ниже 100х109/мл); — выраженная задержка роста плода; — начало до 32-34 недель и наличие признаков фетоплацентарной недостаточности. |
| Диагноз тяжелой преэклампсии устанавливается при наличии: — двух основных критериев тяжелой степени (АГ и протеинурия) или — одного основного критерия любой степени и дополнительного критерия. Эклампсия – состояние, при котором в клинических проявлениях преэклампсии преобладают поражения головного мозга, сопровождаемые судорожным синдромом, который не может быть объяснен другими причинами, и следующим после него периодом разрешения. Эклампсия может развиться на фоне преэклампсии любой степени тяжести, а не является проявлением максимальной тяжести преэклампсии. |
Осложнения преэклампсии
Основные осложнения при преэклампсии у беременных:
- гипертоническая энцефалопатия;
- геморрагический инсульт;
- субарахноидальное кровоизлияние;
- преждевременная отслойка плаценты (7-11%);
- ДВС-синдром (8%);
- острая гипоксия плода (48%) и внутриутробная гибель плода;
- отек легких (3-5%);
- легочно-сердечная недостаточность (2-5%);
- аспирационная пневмония (2-3%);
- нарушения зрения;
- острая почечная недостаточность (5-9%);
- гематома печени (1%);
- HELLP-синдром (10-15%);
- послеродовый психоз.
Диагностика преэклампсии
Диагностика преэклампсии заключается прежде всего в установлении наличия указанных выше симптомов. В ряде случаев представляет сложность дифференциальная диагностика преэклампсии и существовавшая до беременности артериальная гипертензия.
Дифференциальная диагностика гипертензивных осложнений беременности
| Клинические признаки |
Хроническая гипертензия |
Преэклампсия |
|---|---|---|
| Возраст | часто возрастные (более 30 лет) |
часто молодые (<20 лет) |
| Паритет беременности |
повторнобеременные | первобеременные |
| Появление клинических признаков |
до 20 недель | ≥ 20 недель |
| Степень АГ | умеренная или тяжелая |
умеренная или тяжелая |
| Протеинурия | отсутствует | обычно имеется |
| Прибавка массы тела |
постепенная | значительная за короткий период времени |
| Мочевина сыворотки крови более 5.5 гр/л (0.33 ммоль/л) |
редко | имеется практичеcки всегда |
| Гемоконцентрация | отсутствует | имеется при тяжелой степени |
| Тромбоцитопения | отсутствует | имеется при тяжелой степени |
| Печеночная дисфункция |
отсутствует | имеется при тяжелой степени |
| Офтальмоскопическая картина |
артериовенозные перекресты, экссудаты |
спазм, отек |
| Гипертрофия миокарда левого желудочка |
очень часто | редко |
Лечение преэклампсии
1. Сохранение беременности и родоразрешение при преэклампсии. Родоразрешение — наиболее эффективный и единственный патогенетически обоснованный метод лечения.[1]
- При умеренной преэклампсии беременную следует госпитализировать, чтобы уточнить диагноз и провести тщательный мониторинг ее состояния и плода, но при этом возможно продолжение вынашивания до 37 недель. При ухудшении состояния матери и плода показано родоразрешение.
- При тяжелой преэклампсии нужно сначала стабилизировать состояние матери, а затем решать вопрос о родоразрешении, желательно после проведения профилактики респираторного дистресс-синдрома плода, если беременность менее 34 недель.
2. Антигипертензивная терапия
Цель лечения — поддерживать АД в пределах, которые сохраняют на нормальном уровне показатели маточно-плодового кровотока и снижают риск развития эклампсии.
Антигипертензивную терапию следует проводить, постоянно контролируя состояние плода, потому что снижение плацентарного кровотока провоцирует у него прогрессирование функциональных нарушений. Критерием начала антигипертензивной терапии является АД ≥ 140/90 мм рт. ст.
Основные лекарственные средства, используемые для лечения АГ в период беременности:
- Метилдопа (допегит) — антигипертензивный препарат центрального действия, α2-адреномиметик (препарат первой линии);
- Нифедипин — блокатор кальциевых каналов (препарат второй линии);
- β-адреноблокаторы: метопролол, пропранолол, соталол, бисопролол;
- По показаниям: верапамил, клонидин, амлодипин.
3. Профилактика и лечение судорог
Для профилактики и лечения судорог основным препаратом является сульфат магния (MgSO4). Показанием для противосудорожной профилактики является тяжелая преэклампсия, если есть риск развития эклампсии. При умеренной преэклампсии — в отдельных случаях решает консилиум, потому что при этом повышается риск кесарева сечения и есть ряд побочных эффектов. Механизм действия магния объясняется нарушением тока ионов кальция в гладкомышечную клетку.
Кроме того, необходимо контролировать водный баланс, уделять внимание лечению олигурии и отека легких при их возникновении, нормализации функции ЦНС, реологических свойств крови, улучшение плодового кровотока.
Прогноз. Профилактика
Сегодня до 64% смертей от преэклампсии предотвратимы.
Основные факторы качественной и своевременной помощи:
- выявление женщин, входящих в группу высокого риска;
- качественное ведение беременности до клинических появлений осложнения беременности;
- адекватная тактика после клинической манифестации акушерского осложнения.
К сожалению, сегодня нет достаточно чувствительных и специфичных тестов, которые бы обеспечивали раннюю диагностику/выявление риска развития преэклампсии.
Факторы риска развития преэклампсии:[2]
1. антифосфолипидный синдром;
2. заболевания почек;
3. преэклампсия в анамнезе;
4. предстоящие первые роды;
5. хроническая гипертензия;
6. сахарный диабет;
7. жительницы высокогорных районов;
8. многоплодная беременность;
9. сердечно-сосудистые заболевания в семье (инсульты/инфаркты у близких родственников);
10. системные заболевания;
11. ожирение;
12. преэклампсия в анамнезе у матери пациентки;
13. возраст 40 лет и старше;
14. прибавка массы тела при беременности свыше 16 кг.
Установлено, что для преэклампсии характерен недостаточный ангиогенез — процесс образования сосудов.[11] В нем участвуют около 20 стимулирующих и 30 ингибирующих ангиогенез факторов, их список постоянно пополняется. Наиболее изучен и представляют особый интерес с точки зрения исследования патогенеза преэклампсии два проангиогенных фактора: сосудисто-эндотелиальный фактор роста (VEGF) и плацентарный фактор роста (PlGF), антиангиогенный фактор — Fms-подобная тирозинкиназа (Flt-1) и ее растворимая форма (sFlt-1).
Повышение содержания этого sFlt-1 с одновременным снижением VEGF и PlGF начинается за 5-6 недель до клинических проявлений преэклампсии.[12] Данный факт позволяет прогнозировать развитие преэклампсии у женщин из группы риска в первом триместре беременности. Однако другими исследователями отмечено, что несмотря на высокую чувствительность теста (96%), изолированное определение sFlt-1 не может быть использовано при диагностике преэклампсии из-за низкой специфичности. Таким образом, обнаружение изменений в соотношении уровня PlGF и sFlt-1 в течение беременности может сыграть важную вспомогательную роль для подтверждения диагноза преэклампсии.
Сегодня существуют коммерческие наборы, которые позволяют проводить иммуноферментное исследование, чтобы определить вероятность развития преэклампсии, на основании определения содержания PlGF (DELFIA Xpress PlGF kit, PerkinElmer; США), предложены скрининговые тесты для прогнозирования и ранней диагностики преэклампсии, основанные на определении соотношения sFlt-1 и PlGF (Elecsys sFlt-1/PlGF, Roche, Швейцария).
Из-за нарушения инвазии трофобласта увеличивается сосудистое сопротивление в маточной артерии и снижается перфузия плаценты. Повышение пульсационного индекса и систолодиастолического отношения в маточной артерии в 11-13 недель беременности является лучшим предиктором преэклампсии, и его настоятельно рекомендуется использовать в клинической практике у беременных из группы риска.
Профилактика преэклампсии
Из-за того, что исчерпывающая информация об этиологии и патофизиологии преэклампсии отсутствует, разработка эффективных профилактических мер представляет определенные трудности.
Сегодня доказан прием только 2 групп препаратов для профилактики преэклампсии:[1][2]
• Аспирин в низких дозах (75 мг в день), начиная с 12 недель до родоразрешения. При этом необходимо брать письменное информированное согласие пациентки, поскольку согласно инструкции по применению, прием аспирина противопоказан в первом триместре.
• Беременным с низким потреблением кальция (<600 мг в день) назначают препараты кальция — не менее 1 гр. в день. Среднее потребление кальция в России 500-750 мг/сутки, а современная физиологическая суточная норма для беременных составляет не менее 1000 мг.
Перед профилактикой преэклампсии в домашних условиях необходима консультация врача.
У женщин, перенёсших преэклампсию во время беременности, в течение 20 лет после родов почти в два раза чаще случается сердечный приступ или инсульт, чем у остальных женщин. Риски особенно высоки в первое десятилетие после родов. Таким женщинам рекомендуется регулярно проверять состояние сердца и сосудов, особенно важно следить за давлением [15].
Слово «гестоз»
Слово состоит из 6 букв, начинается и заканчивается на согласную, первая буква — «г», вторая буква — «е», третья буква — «с», четвёртая буква — «т», пятая буква — «о», последняя буква — «з».
- Синонимы к слову
- Написание слова наоборот
- Написание слова в транслите
- Написание слова шрифтом Брайля
- Передача слова на азбуке Морзе
- Произношение слова на дактильной азбуке
- Остальные слова из 6 букв

Гестозы. Преэклампсия, эклампсия: клиника и диагностика. (17)

Гестозы. Лечение преэклампсии и эклампсии. Часть 1. (18)

Гестозы: патогенез — часть 1 (14)

Почему опасен ГЕСТОЗ? Отеки при беременности.

Гестоз при беременности. Преэклампсия беременных

У меня гестоз. Меня хотят госпитализировать! Я не хочу! Впереди новый год!
Синонимы к слову «гестоз»
Какие близкие по смыслу слова и фразы, а также похожие выражения существуют. Как можно написать по-другому или сказать другими словами.
Фразы
- + апоплексия яичника −
- + артериальная гипертензия −
- + внутричерепное кровоизлияние −
- + гипертоническая болезнь −
- + гипоксия плода −
- + диабетическая нефропатия −
- + диабетическая стопа −
- + дифференциальный диагноз −
- + диффузный токсический зоб −
- + клинические проявления −
- + метаболический синдром −
- + мочевая система −
- + осложнения беременности −
- + патологические состояния −
- + первичные иммунодефициты −
- + печёночная недостаточность −
- + поздний токсикоз −
- + пороки развития −
- + послеродовой период −
- + пузырный занос −
- + сахарный диабет −
- + своевременное лечение −
- + слабость родовой деятельности −
- + хроническая почечная недостаточность −
Ваш синоним добавлен!
Написание слова «гестоз» наоборот
Как это слово пишется в обратной последовательности.
зотсег 😀
Написание слова «гестоз» в транслите
Как это слово пишется в транслитерации.
в армянской🇦🇲 գեստոզ
в греческой🇬🇷 γαισθοζ
в грузинской🇬🇪 გესთოზ
в еврейской🇮🇱 גאסטוז
в латинской🇬🇧 gestoz
Как это слово пишется в пьюникоде — Punycode, ACE-последовательность IDN
xn--c1aeg1aog
Как это слово пишется в английской Qwerty-раскладке клавиатуры.
utcnjp
Написание слова «гестоз» шрифтом Брайля
Как это слово пишется рельефно-точечным тактильным шрифтом.
⠛⠑⠎⠞⠕⠵
Передача слова «гестоз» на азбуке Морзе
Как это слово передаётся на морзянке.
– – ⋅ ⋅ ⋅ ⋅ ⋅ – – – – – – ⋅ ⋅
Произношение слова «гестоз» на дактильной азбуке
Как это слово произносится на ручной азбуке глухонемых (но не на языке жестов).
Передача слова «гестоз» семафорной азбукой
Как это слово передаётся флажковой сигнализацией.
Остальные слова из 6 букв
Какие ещё слова состоят из такого же количества букв.
- а-а-а!
- аангич
- абагар
- абажур
- абазин
- абазия
- абакум
- абалон
- абанец
- абасон
- абатец
- абатур
- абашец
- абашка
- аббаси
- абгаль
- абгора
- абджад
- абелев
- абелит
- абзацы
- абзимы
- абигор
- абинец

×
Здравствуйте!
У вас есть вопрос или вам нужна помощь?
Спасибо, ваш вопрос принят.
Ответ на него появится на сайте в ближайшее время.

Народный словарь великого и могучего живого великорусского языка.
Онлайн-словарь слов и выражений русского языка. Ассоциации к словам, синонимы слов, сочетаемость фраз. Морфологический разбор: склонение существительных и прилагательных, а также спряжение глаголов. Морфемный разбор по составу словоформ.
По всем вопросам просьба обращаться в письмошную.
Гестоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Гестоз – синдром полиорганной недостаточности, встречающийся только во время беременности и обусловленный несоответствием адаптационных возможностей организма матери адекватно обеспечивать потребности развивающегося плода.
Причины появления гестоза
Гестоз возникает в связи с развитием плодного яйца и характеризуется нарушениями функции центральной нервной системы, сосудистыми расстройствами и нарушениями обмена веществ.
Важное значения для развития гестоза имеет наличие сопутствующих патологий и состояний.
При ожирении гестоз встречается в 20% случаев, при артериальной гипертензии – в 14%, при заболеваниях почек – в 12%.
Факторы риска развития гестоза:
- неблагоприятные социальные и бытовые условия будущей матери;
- профессиональные вредности;
- возраст беременной до 17 лет и старше 35 лет;
- частые инфекции верхних дыхательных путей;
- наличие гестоза или патологии плода во время предыдущей беременности;
- преэклампсия в анамнезе;
- многоплодная беременность;
- экстрагенитальные заболевания (артериальная гипертензия, заболевания почек, печени, коллагенозы, заболевания сосудов, сахарный диабет, антифосфолипидный синдром);
- ожирение (индекс массы тела >35);
- патологическая прибавка массы тела на протяжении беременности;
- протеинурия.
Клинически гестоз проявляется обычно во второй половине беременности, но многие механизмы его развития формируются значительно раньше.
Для развития гестоза имеют значение:
- увеличение объема циркулирующей крови у беременной,
- повышение внутрибрюшного давления,
- адаптивное физиологическое повышение свертываемости крови, – эндокринная перестройка.
При нормальной беременности повышается выработка биологически-активных веществ с сосудорасширяющим эффектом (простациклина, монооксида азота) и снижается активность биологически-активных веществ с сосудосуживающим эффектом. У женщин, предрасположенных к развитию гестоза, сосуды сохраняют высокую чувствительность к сосудосуживающим воздействиям. Сужение просвета сосудов (вазоконстрикция) в свою очередь приводит к снижению кровотока и недостаточному снабжению кислородом трофобласта – внешнего слоя оболочки зародыша. Вследствие вазоконстрикции, уменьшения объема крови, повышенной свертываемости крови возникают недостаточность снабжения тканей кислородом (тканевая гипоксия), морфологические изменения в тканях и органах.
Могут наблюдаться следующие нарушения функции органов и систем:
- нарушение коронарного кровотока, приводящее к дисфункции миокарда, развитию ишемической миокардиопатии;
- нарушение кровотока по почечным сосудам, приводящее к почечной недостаточности (снижению диуреза, задержке воды и натрия; избыточному выбросу гормонов – ренина и ангиотензина, что способствует еще большему спазму сосудов и повышению артериального давления);
- спазм сосудов головного мозга, приводящий к снижению мозгового кровообращения, что проявляется неврологическими расстройствами, судорожными припадками;
- сужение маточных артерий, которое чревато нарушением маточно-плацентарного кровообращения и хронической гипоксией, задержкой развития плода;
- нарушения кровоснабжения печени, приводящие к снижению ее детоксикационной активности и белковообразующей функции.
Классификация заболевания
По степени тяжести:
- Прегестоз – легкая степень, длительность течения 1-2 недели, требует лечения.
- Водянка беременных – средняя степень, длительность течения 3-4 недели, необходимо лечение и решение вопроса о возможности сохранения беременности.
- Нефропатия беременных – тяжелая степень, длительность течения более 4 недель, требует быстрого и бережного родоразрешения.
- Преэклампсия – наличие неврологической симптоматики, критическое состояние, требующее проведения неотложных мероприятий с немедленной госпитализацией и родоразрешением.
- Эклампсия:
- судорожная: почечная (анурия), печеночная (гепатопатия), мозговая (энцефалопатия);
- бессудорожная (эклампсическая кома) – требует реанимационных мероприятий, немедленной госпитализации, родоразрешения.
По форме развития:
- Чистые формы – при неосложненном соматическом анамнезе.
- Сочетанные формы – на фоне экстрагенитальных заболеваний.
- Типичные формы – триада симптомов (отеки, гипертензия, протеинурия).
- Атипичные формы – моно- или биссимптомное течение, бессудорожная эклампсия.
Симптомы гестоза
Характерный симптом гестоза – отеки, то есть чрезмерное увеличение массы тела после 20 недель беременности (на 400-500 г в неделю и более), совпадающее с уменьшением диуреза и накоплением жидкости в тканях.
Еще одно проявление гестоза – артериальная гипертензия: повышение систолического артериального давления выше 140 мм рт. ст. и/или диастолического артериального давления выше 90 мм рт. ст., определенные двумя измерениями с интервалом 4 часа, позволяют заподозрить развитие патологии.
Третий симптом гестоза – протеинурия, то есть потеря белка с мочой более 300 мг в сутки или свыше 1 г/л в любой порции мочи.
К вышеописанным признакам гестоза может присоединиться дисфункция центральной и периферической нервной системы, обусловленная нарушением мозгового кровообращения, отеком мозга и повышением внутричерепного давления. Данное состояние рассматривается как преэклампсия.
Длительность преэклампсии составляет от нескольких часов до нескольких минут.
Эклампсия – наиболее тяжелая форма гестоза, которая характеризуется появлением генерализованных тонико-клонических судорог с потерей сознания.
По степени выраженности судорожного синдрома выделяют:
- единичный судорожный припадок;
- серию судорожных припадков;
- утрату сознания после судорожного припадка;
- внезапную утрату сознания без приступа эклампсии.
Каждый припадок эклампсии продолжается 1-2 минуты и состоит из четырех периодов: предсудорожного, тонических судорог, клонических судорог, разрешения припадка.
Продолжительность предсудорожного периода составляет около 30 секунд. Он характеризуется появлением мелких подергиваний век, быстро распространяющихся на мышцы лица и верхние конечности. Взгляд фиксируется в одной точке, зрачки сужаются, на глазах появляются слезы. Дыхание поверхностное.
Тонические судороги длятся около 20-30 секунд и распространяются от головы, шеи, верхних конечностей на туловище и ноги. Голова запрокидывается назад, все мышцы напрягаются, тело выгибается, челюсти плотно сжимаются, зрачки уходят под верхнее веко. Дыхание прекращается, пульс не определяется.
Клонические судороги длятся от нескольких секунд до 1 минуты, распространяются сверху вниз на все мышцы тела. Дыхание затруднено или отсутствует, пульс не определяется, лицо приобретает багрово-синий цвет, яремные вены напряжены.
Период разрешения припадка длится от нескольких минут до нескольких часов. Вслед за шумным глубоким вздохом восстанавливается дыхание, изо рта выделяется пенистая слюна, иногда с примесью крови вследствие прикусывания языка. Лицо постепенно розовеет, зрачки сужаются, пульс начинает прощупываться. Пациентка постепенно приходит в сознание, жалуется на головную боль, общую слабость, о припадке не помнит.
Тяжелым осложнением эклампсии может стать эклампсическая кома, в основе которой лежит отек мозга. Летальность может достигать 50-70%.
Клинически эклампсическая кома проявляется бледностью кожных покровов и видимых слизистых, артериальной гипертензией, тахикардией, зрачки широкие без реакции на свет. Признаками прогрессирования отека мозга с развитием ущемления ствола мозга, дислокации, необратимых изменений являются: снижение артериального давления, нарушения сердечной деятельности, отсутствие самостоятельного дыхания.
Диагностика гестоза
Диагноз гестоза ставят на основании жалоб, клинической картины, истории болезни, осмотра на предмет наличия патологической прибавки веса, нестабильности артериального давления, отеков, а также исследования глазного дна и данных лабораторного и инструментального исследования.
Для диагностики отеков производят измерение окружности голени: увеличение окружности более чем на 1 см в течение недели свидетельствует о развитии отеков.
Лабораторные исследования:
- клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
- общий белок , альбумин (в крови), белковые фракции;
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бе�…
Альбумин (в крови) (Albumin)
Синонимы: Человеческий сывороточный альбумин; ЧСА; Альбумин плазмы;
Human Serum Albumin; ALB.
Краткая характеристика исследуемого вещества Альбумин
Альбумин – эт…
- оценку показателей работы печени (билирубин, АЛТ, АСТ);
- оценку углеводного обмена: глюкоза (в крови), глюкозотолерантный тест с определением глюкозы в венозной крови натощак и после нагрузки через 2 часа;
Глюкоза (в крови) (Glucose)
Материал для исследования
Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм…
- оценку показателей работы почек: мочевина, креатинин, клубочковая фильтрация;
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
- белок, разовая порция мочи (с креатинином и расчетом нормализованного по креатинину показателя);
- анализ мочи общий;
- исследование мочи по методу Нечипоренко;
- альбумин (суточная моча);
Альбумин (суточная моча) (Albumin)
Маркёр поражения почечных клубочков.
В норме почки задерживают альбумин, который, однако, можно обнаружить в моче в следовых количествах. Выведению альб�…
- альбумин/креатинин – соотношение в разовой порции мочи;
- общий белок (суточная моча);
- посев мочи на микрофлору и определение чувствительности к расширенному спектру антимикробных препаратов;
Исследование свертывающей системы крови:
- АЧТВ (активированное частичное (парциальное) тромбопластиновое время);
АЧТВ (АПТВ, активированное частичное (парциальное) тромбопластиновое время, кефалинкаолиновое время, Activated Partial Thromboplastin Time, APTT)
АЧТВ – скрининговый тест для оценки внутреннего пути активации свертывания крови (факторы XII, XI, IX, VIII, X, V и II) и мониторинга пациентов, получающих гепариновую те�…
Фибриноген (Fibrinogen)
Фибриноген – белок, предшественник фибрина, составляющего основу сгустка при свертывании крови. Исследование направлено на оценку способности организма к тро�…
D-димер (D-dimer)
Синонимы: Фрагмент расщепления фибрина.
D-dimer, Fragment D-dimer, Fibrin degradation fragment.
Краткая характеристика определяемого вещества D-димер
D-димер представляет собой рас�…
Волчаночный антикоагулянт (ВА, Lupus anticoagulants, LA)
Синонимы: Аутоантитела (IgG) против фосфолипидов;
Lupus anticoagulant panel; Lupus inhibitor; LA sensitive PTT; PTT-LA; Dilute Russell viper venom test; DRVVT; Modified Russell viper venom tes; MRVVT.
Краткая характеристик�…
Инструментальные исследования:
- комплексное УЗ обследование мочевыделительной системы (почек, мочеточников, мочевого пузыря);
УЗИ почечных сосудов
Исследование, позволяющее оценить сосудистую систему почек и состоятельность их кровоснабжения.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Комплекс тестов, для определения возможных осложнений, рисков для плода:
- Беременность: 1-й триместр (1-13 недели);
- Беременность: 2-й триместр (14-28 недели);
Хочу стать мамой: осложнения беременности
Генетические факторы риска фетоплацентарной недостаточности, гестоза, тромбоза и нарушения фолатного цикла.
F2 (7161), F5 (7171), MTHFR (7211 и 7571), MTRR (7591), MTR (7581), ACE (7011), AGT (7…
К каким врачам обращаться
Диагностику, лечение и профилактику гестоза осуществляет врач –
акушер-гинеколог
. При наличии сопутствующей патологии рекомендована консультация
врача-терапевта
,
врача-кардиолога
, гематолога,
эндокринолога
.
Лечение гестоза
Врачи определяют несколько основных принципов лечения гестоза:
- лечебная диета,
- ликвидация гиповолемии (дегидратации),
- гипотензивная терапия,
- нормализация проницаемости сосудов,
- регуляция водно-солевого обмена,
- нормализация метаболизма,
- нормализация реологических и коагуляционных свойств крови,
- профилактика и лечение полиорганной недостаточности,
- антиоксидантная терапия,
- профилактика и лечение плацентарной недостаточности,
- создание лечебно-охранительного режима (манипуляции проводят на фоне анестезии с использованием транквилизаторов, нейролептиков, анальгетиков, антигистаминных препаратов, барбитуратов по показаниям; по показаниям проводят искусственную вентиляцию легких).
При гестозе легкой и средней степени тяжести на любом сроке беременности (за исключением доношенной) методом выбора является выжидательная тактика.
После 37 недель необходимо проводить родоразрешение независимо от степени тяжести гестоза, так как выжидательная тактика в эти сроки связана с риском материнских и перинатальных осложнений.
При гестозе тяжелой степени, преэклампсии вопрос о родоразрешении решают после стабилизации состояния матери. Эклампсия является абсолютным показанием к родоразрешению независимо от срока беременности.
Существует целый ряд противопоказаний для осуществления выжидательной тактики:
- тяжелая артериальная гипертензия,
- эклампсия,
- снижение количества тромбоцитов крови менее 100 × 109 /л,
- прогрессивное ухудшение функции печени,
- острое нарушение мозгового кровообращения,
- острая почечная недостаточность,
- отслойка плаценты,
- неврологическая симптоматика,
- острая дыхательная недостаточность, отек легких.
Женщинам с гестозом необходимо знать о существовании общих принципов ведения родов, осложненных данной патологией, через естественные родовые пути:
- совместное ведение родов акушером-гинекологом и анестезиологом;
- постоянный мониторинг состояния матери и плода;
- выполнение всех манипуляций на фоне адекватной анестезии;
- оксигенотерапия;
- проведение интенсивной терапии в родах (инфузионной, гипотензивной, введение спазмолитиков, антигипоксантов, препаратов, улучшающих маточно-плацентарный кровоток).
Если естественные роды по той или иной причине невозможны, то прибегают к операции кесарева сечения. Показаниями к такому родоразрешению являются:
- эклампсия,
- преэклампсия при отсутствии эффекта от лечения в течение 2–3 часов,
- осложнения гестоза,
- сочетание гестоза с акушерской патологией (отслойкой плаценты, тазовым предлежанием плода и т.д.).
Осложнения
Гестоз признан опасным состоянием как для беременной женщины, так и для плода.
Осложнения гестоза для беременной:
- сердечная недостаточность, сопровождающаяся отеком легких;
- кровоизлияние в мозг, тромбозы, отек мозга, кома;
- ДВС-синдром;
- печеночная и почечная недостаточность;
- острый респираторный дистресс-синдром;
- кровоизлияние и отслойка сетчатки глаза;
- преждевременная отслойка нормально расположенной плаценты;
- преждевременные роды.
Осложнения гестоза для плода:
- гипоксия, гипотрофия плода;
- асфиксия новорожденного;
- внутриутробная гибель.
Профилактика гестоза
Рис развития гестоза можно снизить, если выполнять следующие профилактические меры:
- вовремя лечить хронические экстрагенитальные патологии до наступления беременности;
- соблюдать психоэмоциональный покой беременной;
- осуществлять двигательную активность и проводить достаточно времени на свежем воздухе;
- регулярно посещать женскую консультацию во время беременности, контролировать вес, давление, сдавать анализ мочи и проводить другие исследования, рекомендованные врачом.
Источники:
- Клинические рекомендации «Преэклампсия. Эклампсия. Отеки, протеинурия и гипертензивные расстройства во время беременности, в родах и послеродовом периоде». Разраб.: Российское общество акушеров-гинекологов, Ассоциация анестезиологов-реаниматологов (ААР), Ассоциация акушерских анестезиологов-реаниматологов. – 2021.
- Акушерство: учебное пособие / С.0Н. Занько, Л.Е. Радецкая, Н.П. Жукова, И.М. Арестова, Н.И. Киселева, Д.М. Семёнов и соавт. – Витебск: ВГМУ, 2017. – 383 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
2914
02 Мая
-
5901
26 Апреля
-
5935
26 Апреля
Похожие статьи
Кардиомиопатии
Кардиомиопатия: причины появления, симптомы, диагностика и способы лечения.
Аденома
Аденома: причины появления, симптомы, диагностика и способы лечения.
Туберкулез легких
Туберкулез легких: причины появления, симптомы, диагностика и способы лечения.
Во время ожидания ребенка женщине приходится сталкиваться со многими диагнозами – геморрой, варикоз, отеки, анемия. Казалось бы, все они привычны, знакомы и воспринимаются, как должное, однако понятие «гестоз» некоторые будущие мамы слышат впервые.
Во время ожидания ребенка женщине приходится сталкиваться со многими диагнозами – геморрой, варикоз, отеки, анемия. Казалось бы, все они привычны, знакомы и воспринимаются, как должное, однако понятие «гестоз» некоторые будущие мамы слышат впервые.
Что такое гестоз?
Гестоз – это патологический процесс, проявляющийся нарушением функционирования внутренних органов и систем в организме женщины, который развивается на фоне адаптации внутренней среды к развитию и вынашиванию ребенка в матке. Гестоз еще называют токсикозом беременных, и в зависимости от степени его выраженности это состояние может представлять угрозу для здоровья женщины и будущего ребенка.
Признаки гестоза у беременных
Основными клиническими проявлениями гестоза у беременных являются следующие симптомы:
- тошнота и обильная рвота;
- головокружение;
- изменение показателей артериального давления (его повышение);
- нарушение функционирования почек и сердечнососудистой системы матери, в результате чего изменяются показатели анализа мочи и крови – белок в моче, повышение уровня креатинина в крови;
- отеки различной интенсивности и локализации;
- эмоциональная неустойчивость.
Степени гестоза при беременности
Самыми ранними признаками гестоза у будущих мам являются отеки, в зависимости от степени их выраженности и места локализации патологию можно условно подразделить на несколько степеней:
- 1 степень гестоза – отеки появляются только на нижних конечностях и немного на кистях;
- 2 степень – отеки распространяются на конечности и живот, показатели артериального давления повышаются;
- 3 степень – отеки охватывают руки, ноги, живот, лицо и шею будущих мам, функции внутренних органов нарушены, к повышенному артериальному давлению добавляется белок в моче. На этой стадии гестоза врачи ставят диагноз преэклампсия. При прогрессировании состояния и отсутствии медицинской помощи развивается эклампсия – состояние, характеризующееся развитием тонических и клонических судорог у беременной, отслойкой плаценты, гибелью плода и комой у женщины.
Чем опасен гестоз при беременности?
Гестоз на любом сроке негативно отражается на здоровье будущей матери и ее не рожденного малыша. Отсутствие своевременной медицинской помощи может привести к ряду осложнений:
- нарушение микроциркуляции в сосудах – на фоне постоянного их спазма;
- недостаточное кровоснабжение плода кислородом и питательными веществами – на фоне повышенного артериального давления у будущей мамы и нарушения микроциркуляции крови в сосудах;
- обезвоживание организма женщины – на фоне неукротимой рвоты;
- нарушение уровня электролитов в крови на фоне рвоты, в результате чего изменяется рН крови и нарушается работа всех внутренних органов;
- отек головного мозга будущей мамы на фоне сильного повышения артериального давления (в акушерстве это осложнение еще называют водянкой мозга беременной);
- преждевременная отслойка плаценты и роды раньше положенного срока;
- тяжелая асфиксия плода в результате хронической гипоксии;
- дистрофия печени беременной;
- развитие сердечной и почечной недостаточности у будущей мамы.
При своевременном диагностировании патологии и адекватной медицинской помощи эти осложнения встречаются крайне редко.
Гестоз первой половины беременности
Гестоз первой половины беременности еще называют ранним токсикозом и встречается он гораздо чаще, чем поздний гестоз. Основными клиническими признаками этого состояния являются:
- тошнота;
- рвота;
- повышенное слюноотделение;
- отвращение к запахам, продуктам питания.
В зависимости от выраженности клинической картины выделят 3 степени раннего токсикоза:
- Легкая – тошнота беспокоит женщину с утра, иногда может возникать рвота до 5 раз в сутки, головокружение;
- Средняя – тошнота может беспокоить будущую маму весь день, рвота до 10 раз в сутки даже на голодный желудок, аппетит отсутствует или снижен, возможна потеря массы тела до 3 кг;
- Тяжелая – у женщины наблюдается неукротимая рвота, которая не зависит от приема пищи и наблюдается более 15 раз в сутки, за неделю будущая мама может потерять до 7 кг, пульс частый, одышка, изо рта явный запах ацетона, слизистые оболочки сухие. Могут наблюдаться признаки обезвоживания, аппетита нет, показатели анализов изменяются – в моче кетоновые тела, язык обложен серым налетом, артериальное давление низкое.
При тяжелой форме раннего гестоза женщину в обязательном порядке госпитализируют и проводят симптоматическое лечение, в противном случае у беременной развивается печеночная и почечная недостаточность и кома.
Как правило, признаки гестоза первой половины беременности исчезают к 12 неделе, к этому моменту организм полностью успевает адаптироваться к своему новому состоянию и настроиться на дальнейшее вынашивание малыша.
Гестоз второй половины беременности
Поздний гестоз беременных развивается уже в третьем триместре и характеризуется появлением триады первых симптомов:
- появление отеков;
- появление белка в моче;
- повышение артериального давления.
Важно: отеки при беременности не всегда свидетельствуют о развитии позднего гестоза, а являются лишь следствием задержки жидкости в организме.
Тактика действий при этих состояниях разная, и определить, что именно у будущей мамы (гестоз или отеки), может только врач.
Самолечение приводит к прогрессированию гестоза и развитию опасных для жизни осложнений, вот почему очень важно своевременно встать на учет в женскую консультацию и регулярно являться на прием к врачу – это поможет вовремя выявить патологию и принять соответствующие меры.
Гестоз при второй беременности
У женщин с генетической предрасположенностью к токсикозу риск развития гестоза второй половины существенно возрастает при повторной беременности, особенно если с момента предыдущих родов не прошло еще 3 лет.
Гинекологи отмечают, что если при первой беременности у женщины был ранний или поздний гестоз, то с высокой долей вероятности патология даст о себе знать и в следующую беременность.
Чтобы этого избежать, следует обязательно выдержать интервал между родами не менее 3 лет и перед планированием беременности пройти комплексное обследование у врача.
Лечение гестоза при беременности
В зависимости от того, на каком сроке развивается токсикоз и от степени его выраженности, тактика действий врача и самой будущей мамы будут отличаться.
Лечение гестоза первой половины беременности
При раннем токсикозе для уменьшения его проявлений будущей маме следует выполнять следующие рекомендации:
- Первый прием пищи должен происходить в постели – избежать приступа тошноты и рвоты поможет чашка зеленого чая и сладкий сухарик, после этого можно не спеша встать и через некоторое время позавтракать полноценно;
- Чтобы не провоцировать приступы тошноты следует избегать нахождения в душном накуренном помещении;
- Уменьшить повышенное слюноотделение можно при помощи полоскания полости рта отваром ромашки или коры дуба;
- Из рациона следует исключить тяжелую пищу (жареное, жирное, тугоплавкие жиры, грибы, насыщенные мясные и рыбные бульоны) чтобы не перегружать работу органов ЖКТ и не провоцировать приступы тошноты и рвоты.
При неукротимой рвоте, отсутствии аппетита и потере массы тела не следует заниматься самолечением, а сразу обращаться к врачу, так как прогрессирование состояния может угрожать жизни женщины и будущего ребенка. При необходимости специалист назначит пациентке медикаментозное лечение раннего токсикоза.
При отсутствии ожидаемого эффекта от терапии в течение 12 часов, ухудшении общего состояния и продолжении неукротимой рвоты женщине показано искусственное прерывание беременности.
Как лечить поздний токсикоз?
При выявлении токсикоза второй половины беременности, действия врача направлены на предотвращение прогрессирования патологии, устранение имеющихся проблем и профилактику развития возможных осложнений. Для этого принимают следующие меры:
- Соблюдение определенного режима беременной – в зависимости от степени выраженности гестоза пациентке показан полупостельный или постельный режим, исключение громких звуков, стресса, яркого света;
- Соблюдение специальной диеты – рацион сбалансирован, богат белками, углеводы и соль резко ограничиваются, а вот питьевой режим нужно соблюдать под контролем врача;
- Медикаментозное лечение – направлено на устранение отеков и нормализацию функций внутренних органов;
- Витаминотерапия и препараты, улучшающие кровообращение в сосудах плаценты.
При отсутствии желаемого терапевтического эффекта, преэклампсии или эклампсии для спасения жизни женщины и ребенка проводится досрочное экстренное родоразрешение.
Профилактика гестоза у беременных женщин
О профилактике развития токсикоза во время беременности следует позаботиться еще до зачатия малыша. Для этого женщине рекомендуется посетить гинеколога и пройти обследование у других узких специалистов, особенно если она находится в группе риска. Избежать развития гестоза во время вынашивания малыша помогут следующие рекомендации:
- отказ от вредных привычек, в том числе употребления кофе и крепкого чая;
- сбалансированное и разнообразное питание;
- отсутствие стрессов;
- выполнение простых гимнастических упражнений, дыхательная гимнастика;
- при раннем токсикозе прием первого завтрака, не вставая с постели.
Кроме этого, забудьте о резком вскакивании с кровати, все движения беременной должны быть плавными и медленными!
Ирина Левченко, врач акушер-гинеколог
Гестоз при беременности: симптомы раннего и позднего токсикоза, причины развития, риски для матери и ребенка, методы лечения и профилактики
В медицине постоянно меняется классификация гестоза, обозначение терминов. Недавно его разделяли на ранний и поздний, сейчас же принято говорить о токсикозе (если он возникает до 12 недель) и преэклампсии (после 20 недель) легкой, средней и тяжелой степеней.
Задача врача и женщины — своевременно заметить первые проявления патологии, провести необходимые лечебные или профилактические мероприятия по предотвращению прогрессирования недуга.
Ранний и поздний гестоз имеют принципиально разные причины, течение и прогноз. Эти состояния объединяет лишь то, что возникают они исключительно при вынашивании.
Гестоз не является отдельной болезнью, а представляет собой осложнение вынашивания. В отличие от раннего токсикоза, поздний приводит к более серьезным последствиям, может стать показанием для досрочного родоразрешения.
Чаще всего возникает при первой беременности и в 90% случаев проявляется на поздних сроках — после 34 недели. Возникновение патологии сразу после 20 недели характеризуется тяжелым течением. При многоплодной беременности состояние может развиваться с 14-16 недель и представляет еще большую опасность.
Осложнение встречается в 15-20% случаев. В группу риска попадают те, кто имеет заболевания почек, печени, сердечно-сосудистой системы. Реже, но встречается патология и у абсолютно здоровых женщин.
Российские и зарубежные классификации отличаются структурой, но имеют схожие критерии, то есть всегда можно провести параллели.
Ранний
Отдельно выделяется токсикоз — ранний гестоз. Есть следующие его степени:
- легкая — рвота до пяти раз в сутки, потеря массы тела до 3 кг, общие клинические анализы в норме;
- умеренная — рвота до десяти раз в сутки, потеря массы тела до 5 кг, в анализах мочи может появляться ацетон, температура тела субфебрильная;
- тяжелая — рвота доходит до 20 и более раз, потеря массы тела свыше 5 кг, значимые изменения в анализах, может повышаться температура тела.
Также выделяют атипичные формы раннего токсикоза — дерматозы, слюнотечение, тетания (судороги), остеомаляция («размягчение» костей), жировая атрофия печени и бронхиальная астма беременных. Они встречаются редко, но их выявление также может стать показанием для прерывания вынашивания ради спасения жизни женщины.
В таблице отражены основные термины, которые используются для градации состояния женщины при гестозе второй половины беременности.
Классификация позднего гестоза
Используется в России — Используется в Америке и Европе — Характеристика
| Водянка беременных | — Преэклампсия легкой степени; — гипертензия, обусловленная беременностью |
Скрытые и выраженные отеки конечностей, живота |
| Нефропатия | — Появление белка в моче более 0,03 г/л; — повышение АД выше 130/80 мм рт.ст. |
|
| Преэклампсия | Преэклампсия тяжелой степени | — АД выше 159/99 мм рт.ст; — белок в моче более 5 г/сутки; — количество мочи за сутки менее 400 мл; — неврологические нарушения (головные боли, ощущение тяжести в голове и затылке, тошнота, рвота, расстройство психики) |
| Эклампсия | Эклампсия | Усугубление всех предыдущих симптомов |
Также известны атипичные формы протекания патологии на поздних сроках:
- HELLP-синдром — характеризуется гемолизом и снижением количества эритроцитов, тромбоцитов в крови, подъемом уровня печеночных ферментов;
- жировой гепатоз — возникает нарушение работы печени, увеличение ее размеров по результатам УЗИ;
- холестатический синдром — появляются зуд, застой желчи в желчевыводящих путях, нарушается работа печени.
Атипичные формы требуют незамедлительного оказания медицинской помощи и экстренного родоразрешения в любом сроке.
До сих пор нет единого мнения о том, почему возникает это осложнение. Появление его ассоциируется со следующими состояниями:
- Наличие хронических заболеваний. Ранний токсикоз чаще всего проявляется на фоне имеющихся нарушений в работе желудочно-кишечного тракта, а поздний — при дисфункции почек, печени, сахарном диабете, артериальной гипертензии. В этом случае гестоз называется сочетанным.
- Нарушение кровообращения. С этой причиной связано развитие позднего гестоза. В основе его лежит «кризис микроциркуляции» — нарушение работы почечных сосудов, капилляров во всему организму. Это приводит к повышению АД, протеинурии, попаданию жидкой составляющей крови в межклеточное пространство, что провоцирует отеки.
В группу риска входят женщины, у которых наблюдаются:
- заболевания почек;
- частое повышение АД;
- эндокринные нарушения;
- сахарный диабет;
- лишний вес;
- многоплодная беременность;
- физические и эмоциональные нагрузки.
Также это касается пациенток до 18 и старше 35 лет. Имеет место и наследственный фактор — патология возникала у близких родственниц.
Женщины, имеющие подобные нарушения, во время гестации должны тщательно следить за массой тела, переменами во внешности и самочувствии, а также регулярно посещать акушера-гинеколога и сдавать все анализы. Любые изменения должны вовремя корректироваться, в том числе в условиях стационара.
Проявления гестоза на ранних и поздних сроках существенно разняться, что обусловлено их различными механизмами возникновения.
Ранний
Раннему токсикозу присущи следующие признаки.
- Рвота. При этом организм теряет необходимую ему жидкость и часть полезных веществ, что приводит к нарушению гомеостаза — постоянства внутренней среды. Первый признак — появление ацетона в моче, крови и даже в выдыхаемом воздухе, что необходимо корректировать медикаментозно.
- Гиперсаливация. Повышенное слюноотделение, при котором происходит интенсивная потеря жидкости, что опасно электролитным дисбалансом и обезвоживанием организма.
- Потеря веса. Является следствием частой рвоты и отсутствия аппетита.
- Дерматозы. Различные проблемы с кожей в виде высыпаний и зуда не часто, но встречаются и являются атипичным проявлением патологии.
- Судороги, изменения в костной ткани. Эти проблемы развиваются на фоне нарушения обмена и дефицита кальция, фосфора. Изменения в костях могут приводить к частым переломам. Встречается крайне редко.
- Бронхиальная астма беременных. Ее симптомы такие же, как и при классическом варианте болезни. Затрудненное дыхание на вдохе и выдохе обусловлено спазмом дыхательных путей.
- Дистрофия печени. Характеризуется нарушениями работы органа. Подобное может возникать и при патологии во второй половине гестации.
Поздний
Поздний гестоз выражается следующими симптомами:
- рвота и тошнота — могут возникать на фоне дисфункции печени, ЖКТ;
- подъемы давления — показатели АД растут вместе со степенью тяжести состояния пациентки;
- боли в голове — возникают на фоне повышенного АД или из-за отеков оболочек головного мозга;
- заложенность носа — возникает из-за отека слизистых тканей;
- отеки — наиболее частый признак, сначала они охватывают ступни ног, лодыжки, затем поднимаются вплоть до кистей верхних конечностей, а при тяжелой форме — распространяются на все тело (анасарка);
- редкое мочевыделение — связано с задержкой жидкости в тканях и нарушением фильтрационной функция почек;
- жажда — возникает по той же причине, что и снижение суточного диуреза;
- проблемы со зрением — усиливающиеся отеки могут сдавливать глазной нерв, что становится причиной двоения изображения, пятен и «звезд» перед глазами;
- потеря сознания, внезапные судороги — являются признаками тяжелой формы патологии, требуют немедленной госпитализации женщины.
Атипичные формы проявляются следующими признаками:
- желтый оттенок кожи и склер глаз;
- тошнота и частая рвота;
- боли и тяжесть в правом боку;
- потеря сознания;
- зуд по всему телу;
- расстройства психики.
Осложнения
Гестоз на раннем сроке характеризуется как менее опасный, и часто проходит самостоятельно до 16 недели, не угрожая серьезными последствиями плоду и женщине. В свою очередь преэклампсия легкой и тяжелой степеней, эклампсия могут провоцировать тяжелые осложнения.
Со стороны плода:
- нарушения развития;
- врожденные патологии;
- недостаток или избыток околоплодных вод;
- дисфункция, отслойка плаценты;
- гипоксия (недостаточное поступление кислорода);
- преждевременные роды;
- гибель плода.
Со стороны матери:
- судороги и отек головного мозга;
- ухудшение зрения, отслойка сетчатки глаз;
- кровоизлияние в различные органы и головной мозг.
Обследование
Комплекс обследований при подозрении на гестоз следующий:
- лабораторные анализы крови и мочи;
- биохимическое исследование крови;
- коагулограмма;
- УЗИ плода и плаценты;
- УЗИ органов брюшной полости у женщины;
- контроль веса и АД;
- исследование функции почек.
Терапия
При необходимости перечень диагностических мероприятий расширяется. Часто включаются консультации смежных специалистов — невролога, офтальмолога, хирурга.
Лечение зависит от того, на каком сроке появились первые признаки недуга.
Ранний
Коррекция раннего гестоза (токсикоза) заключается в следующем.
- Режим. Легкую и умеренную формы патологии можно лечить дома, выраженную — в стационаре. Следует придерживаться диеты с ограничением жирного, соленого, копченого. Рекомендуется употребление кислых продуктов и напитков, которые помогут снизить частоту рвоты.
- Препараты, купирующие рвоту. Наиболее распространенным противорвотным средством является «Метоклопрамид». Выпускается в виде инъекций, а также таблеток.
- Восстановление водного баланса. Проводится с помощью обильного питья или внутривенных инъекций глюкозо-солевых растворов.
- Витамины и минералы. Помогают пополнить запас потерянных с рвотой полезных веществ и поддержать организм.
Искусственное прерывание беременности применяется в крайнем случае, если ранний токсикоз сопряжен с опасными осложнениями и ухудшает состояние матери.


Коррекция позднего гестоза предполагает следующие мероприятия.
- Режим. Женщине может быть предложена госпитализация, поскольку она нуждается в постоянном врачебном наблюдении и полном покое.
- Питание и вес. Будущей маме назначается диета, исключающая употребление сладкой, соленой и жирной пищи. При этом вес контролируется ежедневно.
- Магнезия. Это главное средство, которое помогает справиться с основными симптомами состояния. Внутривенные инфузии могут назначаться круглосуточно — для этого используется медленное введение препарата с помощью специальных аппаратов, линеоматов.
- Коррекция отеков. Проводится с помощью растворов на основе крахмальных соединений, которые помогают восстановить водный баланс в организме путем перенаправления жидкости в кровеносное русло.
- Нормализация давления. Разрешены «Метопролол», «Дилтиазем», «Метилдопа». Также снижает АД инфузия магнезии.
- Защита печени. Практически всегда гестоз отражается на работе печени, поэтому назначаются препараты, нормализующие ее функцию. Предпочтение отдается средствам на натуральной основе. Например, «Гептрал».
- Профилактика тромбозов. Назначается «Кардиомагнил», а также препараты на основе аспирина. Реже — антикоагулянты «Фрагмин», «Фраксипарин».
Для защиты плода и поддержания функций плаценты используются специальные препараты индивидуально для каждого случая. Это могут быть метаболические средства (например, «Актовегин») или улучшающие кровообращение («Пентоксифиллин»). При тяжелых формах патологии, ухудшении состояния женщины или плода рассматривается вариант родоразрешения путем кесарева сечения в любом сроке гестации.
Поскольку состояние развивается не только у женщин, входящих в группу риска, но и у здоровых будущих мам, следует придерживаться профилактических мер всем, кто планирует ребенка. Важно:
- следить за своим здоровьем;
- избегать стрессов;
- спать не менее восьми часов в сутки;
- контролировать вес и давление;
- употреблять не менее 1,5-2 л жидкости в сутки.
Гестоз — одно из самых тяжелых осложнений беременности, требующий компетентной терапии на любых сроках. Поэтому самолечение недопустимо.
Гестоз у беременных: симптомы, лечение и степень опасности для плода и матери
Довольно часто беременность сопровождается различными патологическими состояниями. В нашей статье мы расскажем, что такое гестоз, почему он возникает, каким образом развивается, опишем его признаки, поговорим о диагностике, лечении и профилактике этого состояния.
Гестоз при беременности – осложнение гестационного периода. Оно развивается во время вынашивания ребенка, при родах или в первые дни после них. Гестоз сопровождается выраженным нарушением работы жизненно важных органов.
В основе этого состояния лежит нарушенное приспособление организма женщины к беременности. В результате каскада реакций возникает спазм сосудов во всех тканях, нарушается их кровоснабжение, развивается дистрофия.
Поражаются нервная система, сердце и сосуды, плацента и плод, почки и печень.
Актуальность проблемы
Гестоз у беременных развивается в 12-15% случаев. Это главная причина смерти женщин в третьем триместре беременности. При развитии этого осложнения на поздних сроках и в родах гибнет до трети всех детей. У женщин после перенесенного осложнения страдают почки, развивается хроническая артериальная гипертензия.
Чем опасен гестоз для плода? Он вызывает внутриутробную гипоксию (нехватку кислорода) и задержку роста. Последствия гестоза для ребенка – отставание в физическом и умственном развитии.
В современных условиях все чаще встречаются атипичные гестозы. Они характеризуются преобладанием одного симптома, ранним началом, ранним формированием недостаточности плаценты. Недооценка тяжести состояния при этом приводит к запоздалой диагностике, несвоевременному лечению и позднему родоразрешению.
Классификация
Классификация гестоза разработана недостаточно. В России чаще всего пользовались делением заболевания на следующие виды:
- водянка беременных (с преобладанием отеков);
- нефропатия легкой, средней и тяжелой степени;
- преэклампсия;
- эклампсия.
Основным недостатком этой классификации является нечеткость термина «преэклампсия», не позволяющая уточнить тяжесть состояния.
Сегодня гестоз делят на формы в соответствии с Международной классификацией болезней 10 пересмотра:
- О10: гипертензия (высокое давление), существовавшая до беременности и осложнившая течение вынашивания, родов, послеродового периода;
- О11: существовавшее раньше высокое давление с присоединением протеинурии (белка в моче);
- О12: появление при беременности отеков и белка в моче при нормальном давлении;
- О13: развитие при беременности высокого давления при отсутствии белка в моче;
- О14: возникшая при беременности гипертония в сочетании с большим количеством белка в моче;
- О15: эклампсия;
- О16: неуточненная гипертензия.
Эта классификация решает некоторые рабочие моменты диагностики и лечения, однако не отражает процессов, протекающих при этом в организме.
При «чистом» гестозе патология возникает у ранее здоровой женщины. Этот вид наблюдается лишь у 10-30% женщин. Сочетанные формы протекают тяжело. Они развиваются на фоне имеющихся ранее заболеваний: гипертонической болезни, патологии почек и печени, метаболического синдрома (ожирение, инсулинорезистентность), эндокринной патологии (сахарный диабет, гипотиреоз и другие).
Это состояние характерно только для периода вынашивания плода. Гестоз после родов проходит, за исключением тяжелых осложнений. Это говорит о том, что источник проблем – именно плод и плацента.
Гестоз бывает только у человека. Это заболевание не встречается у животных, даже у обезьян, поэтому его нельзя изучить в эксперименте. С этим связано большое количество теорий и вопросов касательно природы этого состояния.
Почему возникает гестоз
Рассмотрим основные современные теории развития этого состояния:
- Кортико-висцеральная теория. Согласно ей, гестоз очень похож на невротическое состояние с нарушением работы коры мозга и последующим повышением сосудистого тонуса. Подтверждением такой теории является увеличение частоты заболевания у беременных после психических травм, а также данные, полученные с помощью электроэнцефалографии.
- Эндокринная теория рассматривает неправильно протекающую беременность как хронический стресс, который вызывает перенапряжение и истощение всех эндокринных систем организма, в том числе регулирующих тонус сосудов.
- Иммунологическая теория утверждает, что ткань трофобласта (наружной оболочки плода, формирующей плаценту) является слабым антигеном. Организм вырабатывает соответствующие антитела, которые также взаимодействуют с клетками почек и печени женщины. В результате поражаются сосуды этих органов. Однако аутоиммунные процессы фиксируются не у всех женщин с гестозом.
- Генетическая теория основана на том факте, что у женщин, чьи матери перенесли гестоз, патологическое состояние развивается в 8 раз чаще, чем в среднем. Ученые активно ищут «гены эклампсии».
- Плацентарная теория основное значение отводит нарушению формирования плаценты.
- Тромбофилия и антифосфолипидный синдром могут быть причиной поражения сосудистых стенок во всем организме, а также они ведут к нарушению формирования плаценты.
Ученые считают, что единой теории происхождения гестоза пока не выработано. Наиболее перспективными признаны иммунологическая и плацентарная версии.
Значительно повышают риск гестоза следующие факторы:
- Экстрагенитальные заболевания, а именно гипертоническая болезнь, метаболический синдром, болезни почек и желудочно-кишечного тракта, частые простудные заболевания и эндокринная патология.
- Многоплодная беременность.
- Перенесенный ранее гестоз.
- Возраст женщины младше 18 и старше 30 лет.
- Плохие социальные условия.
Как развивается заболевание
Начало болезни возникает еще в самые ранние сроки беременности. При имплантации (внедрении) зародыша в стенку матки артерии, расположенные в мышечном слое, не изменяются, а остаются в «добеременном» состоянии. Возникает их спазм, поражается внутренняя оболочка сосудов – эндотелий.
Эндотелиальная дисфункция – важнейший пусковой фактор гестоза. Она приводит к выбросу мощных сосудосуживающих веществ. Одновременно повышается вязкость крови, в спазмированных сосудах образуются микротромбы. Развивается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром).
Спазм сосудов ведет к снижению объема крови, циркулирующей в организме. В результате рефлекторно увеличивается тонус периферических сосудов. Снижается интенсивность кровотока во всех органах, в том числе в почках, печени, сердце, головном мозге и плаценте. Эти нарушения вызывают клиническую картину гестоза.
Симптомы гестоза
Внешними признаками обычно проявляется гестоз второй половины беременности. Однако мы выяснили, что заболевание развивается значительно раньше. Ранний гестоз считают доклинической стадией, которую можно выявить с помощью специальных тестов:
- измерение давления с интервалом 5 минут в положении женщины лежа на боку, на спине, снова на боку. Тест положительный, если диастолическое («нижнее») давление меняется больше чем на 20 мм рт. ст.;
- нарушение маточно-плацентарного кровотока по данным допплерографии;
- снижение числа тромбоцитов менее 160× 109/л;
- признаки повышенной свертываемости крови: повышение агрегации тромбоцитов, снижение активированного частичного тромбопластинового времени, увеличение концентрации фибриногена в крови;
- уменьшение концентрации антикоагулянтов, в частности, собственного гепарина;
- уменьшение относительного числа лимфоцитов до 18% и ниже.
Если у женщины находят два-три из перечисленных признаков, ей необходимо лечение по поводу гестоза.
Классические признаки гестоза, появляющиеся во второй половине беременности и особенно в 3 триместре:
- отеки;
- артериальная гипертензия;
- протеинурия.
Гестоз характеризуется многообразием вариантов его течения. Классическая триада встречается лишь у 15% женщин, а один из трех симптомов – у трети пациенток. Больше половины больных страдают затяжными формами заболевания.
Один из самых ранних признаков заболевания – избыточный прирост массы тела. Обычно он начинается с 22 недели гестации. В норме любая женщина в сроке до 15 недель должна еженедельно прибавлять не более 300 г. Затем у пациенток моложе 30 лет эта прибавка должна составлять не более 400 граммов в неделю, у более старших женщин – 200-300 граммов.
Повышение артериального давления обычно возникает на 29 неделе. Для более точного диагноза следует соблюдать все правила измерения, регистрировать давление на обеих руках, правильно подбирать размер манжеты.
Отеки при гестозе связаны с задержкой натрия, снижением концентрации белков в крови, накоплением в тканях недоокисленных продуктов обмена. Отеки могут быть только на ногах, распространяться на стенку живота или охватывать все тело. Признаки скрытых отеков:
- выделение основного объема мочи в ночные часы;
- уменьшение количества выделяемой мочи по сравнению с объемом употребленной жидкости;
- избыточный прирост массы тела;
- «симптом кольца» — женщине становится мало ее обручальное или другое привычное кольцо.
Протеинурия – выделение белка с мочой. Оно вызвано повреждением почечных клубочков в результате нехватки кислорода и спазма сосудов. Выделение более 1 грамма белка в любой порции мочи – опасный признак. Одновременно снижается уровень белка в крови.
Тяжелые формы заболевания
Особую опасность для матери и ребенка представляет нарушение функции нервной системы – преэклампсия и эклампсия.
Симптомы преэклампсии:
- головная боль в затылке и висках;
- «пелена», «мушки» перед глазами;
- боли в верхней половине живота и в правом подреберье;
- тошнота и рвота, жар, зуд кожи;
- заложенность носа;
- сонливость или повышенная активность;
- покраснение лица;
- сухой кашель и осиплость голоса;
- плаксивость, неадекватное поведение;
- ухудшение слуха, затруднение речи;
- озноб, одышка, лихорадка.
При прогрессировании этого состояния развивается эклампсия – судорожный припадок, сопровождающийся кровоизлияниями и отеком мозга.
Осложнения
Поздний гестоз может вызвать тяжелые осложнения, которые могут привести даже к смерти матери и ребенка:
- эклампсия и кома после нее;
- внутримозговое кровоизлияние;
- острая почечная недостаточность;
- дыхательная недостаточность;
- отслойка сетчатки и потеря зрения у беременной;
- преждевременная отслойка плаценты;
- геморрагический шок и ДВС-синдром.
Встречаются более редкие формы, осложняющие гестоз. Это так называемый HELLP-синдром и острый жировой гепатоз беременных.
HELLP-синдром включает в себя гемолиз (распад эритроцитов), снижение числа тромбоцитов, отвечающих за свертываемость крови, и нарушение работы печени с повышением в крови ее ферментов. Это осложнение возникает преимущественно после 35 недели беременности, особенно на фоне нефропатии, и часто вызывает гибель женщины и плода.
Симптомы развиваются быстро. Женщина начинает жаловаться на головную боль, рвоту, боль в животе или в правом подреберье. Появляется желтуха, кровоточивость, пациентка теряет сознание, у нее начинаются судороги.
Возникает разрыв печени с кровотечением в брюшную полость, отслойка плаценты.
Даже если женщину срочно прооперировать, из-за нарушений свертывания крови она может погибнуть в послеоперационном периоде от сильного кровотечения.
Острый жировой гепатоз беременных развивается преимущественно при первой беременности.
В течение 2-6 недель женщину беспокоят слабость, отсутствие аппетита, боли в животе, тошнота и рвота, снижение веса, кожный зуд.
Затем развивается недостаточность печени и почек, которая проявляется желтухой, отеками, маточным кровотечением и гибелью плода. Часто возникает печеночная кома с нарушением работы головного мозга.
Оценка тяжести состояния
Согласно российской классификации, тяжесть заболевания определяется состоянием почек.
- Гестоз 1 степени обычно сопровождается отеками голеней, небольшой протеинурией, повышением артериального давления до 150/90 мм рт. ст. При этом плод развивается нормально. Такое состояние возникает обычно в 36-40 недель.
- Гестоз 2 степени характеризуется появлением отеков на животе, протеинурией до 1 г/л, повышением давления до 170/110 мм рт. ст. Может отмечаться гипотрофия плода 1 степени. Такая форма возникает в 30-35 недель.
Диагностика тяжелой формы основана на следующих признаках:
- повышение артериального давления до 170/110 мм рт. ст. и выше;
- выделение белка в количестве более 1 грамма на литр мочи;
- уменьшение объема мочи до 400 мл в сутки;
- распространенные отеки;
- нарушение кровотока в артериях матки, головного мозга и почек;
- задержка развития плода;
- нарушение свертываемости крови;
- повышение активности печеночных ферментов;
- развитие в срок до 30 недель.
При таком тяжелом состоянии необходимо лечение в стационаре.
Лечение гестоза
Основные направления терапии:
- лечебно-охранительный режим;
- родоразрешение;
- восстановление функций внутренних органов.
Женщине назначаются следующие препараты:
- успокаивающие, седативные (валериана, пустырник), в тяжелых случаях – транквилизаторы и нейролептики (Реланиум, Дроперидол), барбитураты, средства для наркоза;
- антигипертензивные средства (преимущественно антагонисты кальция – Амлодипин, бета-блокаторы – Атенолол, а также Клофелин, Гидралазин и другие);
- сульфат магния, обладающий гипотензивным, противосудорожным, успокаивающим действием;
- восполнение объема цикрулирующей крови с помощью внутривенных вливаний;
- дезагреганты (Курантил) и антикоагулянты (Фраксипарин) под строгим контролем свертывания крови;
- антиоксиданты (витамины С, Е, Эссенциале).
Медикаментозное лечение при легкой степени можно проводить в течение 10 дней, при средней тяжести – до 5 дней, при тяжелом состоянии – до 6 часов. При неэффективности лечения необходимо срочное родоразрешение.
Родоразрешение при гестозе проводят через естественные родовые пути или с помощью операции кесарева сечения.
Женщина может родить сама при легкой степени болезни, хорошем состоянии плода, отсутствии других заболеваний, эффекте от медикаментов. В более тяжелых случаях применяют плановую операцию.
При тяжелых осложнениях (эклампсия, почечная недостаточность, отслойка плаценты и так далее) проводят экстренное кесарево сечение.
После кесарева сечения медикаментозное лечение продолжают до полного восстановления всех функций организма. Женщин выписывают домой не ранее чем через 7-15 дней после родов.
Профилактика гестоза при беременности
Беременная женщина должна избегать нервных и физических перегрузок, полноценно отдыхать, не принимать медикаменты без назначения врача.
Питание должно быть полноценным, по возможности гипоаллергенным. Резкое ограничение жидкости и диета со сниженным содержанием соли не показаны.
Лишь в тяжелых случаях почечной недостаточности пациентке рекомендуют уменьшить количество употребляемого с пищей белка.
Залог предупреждения гестоза – регулярное наблюдение у врача, контроль веса, артериального давления, анализов крови и мочи. При необходимости проводится госпитализация женщины в дневной стационар или в санаторий, где проводится профилактическое лечение.
При ухудшении состояния, появлении отеков, головной боли, болей в правом подреберье пациентка должна как можно скорее обратиться к врачу. Самолечение при этом недопустимо. Нелеченный острый гестоз – непосредственная угроза жизни матери и ребенка.
Гестоз при беременности: признаки, симптомы, лечение и профилактика
Последствия гестоза при беременности могут быть очень серьезными: вплоть до отслойки плаценты и гибели плода. Поэтому женщинам, вынашивающим малыша так часто приходится сдавать анализы.
Цель этих исследовательских процедур – выявление признаков тяжелого состояния на ранних стадиях для своевременной корректировки ситуации, пока патологические изменения еще не успели навредить здоровью матери и ребенка.
Гестоз – что это такое?
Гестоз при беременности – осложнение, в разы повышающее риск перинатальной смерти, угрожающее жизни и здоровью женщины и практически гарантирующее проблемы в родах. В последнее время этот диагноз ставится примерно 30% будущих мам.
Период вынашивания ребенка – своеобразный тест состояния организма. В это время могут обостриться и проявиться наследственные особенности и хронические заболевания, о которых женщина ранее не догадывалась. Организм вследствие наличия определенных дефектов и «слабых мест» не справляется с нагрузкой, в жизненно важных органах и системах развиваются нарушения.
Обычно гестоз диагностируется в третьем триместре беременности. Однако процесс возникновения патологических изменений в организме начинается раньше – на 17-18-й неделе.
Специалисты выделяют 2 вида гестоза:
- чистый. Развивается у будущих мам, не имеющих в анамнезе серьезных заболеваний;
- сочетанный. Диагностируется у женщин, страдающих гипертонией, болезнями почек и печени, различными патологиями эндокринной системы и другими хроническими недугами.
Ранний гестоз при беременности, или так называемый ранний токсикоз, считается нормой, своеобразной адаптацией организма к новому состоянию, но все же требует особого контроля со стороны самой женщины и врачей. Если же патология развивается после 20 недели, говорят уже о гестозе 2 половины беременности. Именно он и вызывает наибольшие опасения.
Причины гестоза
Существует несколько мнений, объясняющих причины появления заболевания. Единого объяснения пока нет. Вероятнее всего, в каждом конкретном случае верной оказывается одна из теорий или сочетание нескольких версий:
- кортико-висцеральная версия связывает провоцирующие гестоз нарушения в системе кровообращения с неполадками в регуляции между корой и подкоркой головного мозга, возникающими в результате привыкания организма к беременности;
- гормональная теория винит в возникновении состояния нарушения в работе надпочечников, отклоняющуюся от норм выработку эстрогенов либо гормональную недостаточность плаценты;
- иммуногенетическая теория предполагает, что гестоз на поздних сроках беременности представляет собой не что иное, как неадекватную реакцию иммунной системы матери на чуждые ему белки плода, в результате организм пытается всячески отторгнуть инородное тело. Существует и другая иммуногенетическая версия, сторонники которой считают, что, наоборот, материнский организм в ответ на поступающие от плаценты в русло сосудов антигены в недостаточном количестве вырабатывает антитела, в результате в кровотоке циркулируют неполноценные комплексы, оказывающие негативное влияние, в-первую очередь, на почкам;
- теория наследования: если мама и бабушка женщины страдали от тяжелого состояния, то и ее вряд ли минует эта участь, и потому нужно уделить особое внимание профилактике заболевания.
Если по поводу причин гестоза при беременности специалисты пока еще не пришли к общему мнению, то насчет факторов риска они единогласны.
Шансы на постановку диагноза значительно повышают такие состояния, как:
- ожирение;
- эндокринные патологии;
- болезни печени и почек;
- заболевания органов сердечно-сосудистой системы;
- аллергические реакции.
Существуют особые категории женщин, которые относятся к группе риска. Возникновение гестоза наиболее вероятно у:
- беременных младше 17-18 и старше 33 лет;
- женщин, вынашивающих более одного ребенка;
- женщин, нервная система которых истощена частыми стрессами;
- женщин, страдавшим от гестоза во время предыдущих беременностей;
- беременным, злоупотребляющие алкоголем, курением и наркотиками;
- беременным из социальной группы риска, получающим недостаточное питание и живущим в неблагоприятных условиях;
- женщин, между беременностями которых не прошло хотя бы 2 лет;
- женщин, часто делающих аборты или имеющих в анамнезе предшествующие зачатию выкидыши.
Если будущая мама не страдала от гестоза, вынашивая первого ребенка, то шансы на то, что он проявит себя в существующей беременности, невелики. Если же беременная имеет в анамнезе серьезные заболевания или относится к группе риска, внимание к ее состоянию со стороны специалистов должно быть повышено.
Гестоз: что происходит в организме?
Основой возникновения гестоза при беременности является сосудистый спазм. В результате повышается давление, уменьшается общий объем циркулирующей в русле сосудов крови, нарушается питание органов и клеток. Это ведет к тому, что они плохо начинают справляться со своей работой.
В первую очередь, от недостаточного кровоснабжения страдают клетки головного мозга, а также почки и печень. Катастрофой такая ситуация оборачивается и для плаценты. Она не может нормально функционировать, что грозит плоду гипоксией и, соответственно, задержкой развития.
Симптомы и стадии гестоза
Стоит иметь в виду, что признаки гестоза при беременности могут иметь разную степень выраженности. Бывает, что женщина чувствует себя прекрасно, однако анализы свидетельствуют о том, что в организме развивается угрожающее ее здоровью и жизни плода состояние.
Выделяют следующие стадии развития гестоза:
- водянка (или отеки);
- нефропатия;
- преэклампсия;
- эклампсия.
Отеки при гестозе могут быть и скрытыми – подозрение у специалиста в этом случае вызывают слишком большие прибавки пациентки в весе. А иногда и сама женщина вдруг начинает замечать, что обручальное кольцо одевается с трудом, а резинки носков оставляют на щиколотках довольно глубокие бороздки. Подробнее об отеках во время беременности→
Есть простой метод выявления отеков – большим пальцем нужно надавить на кожу. Если в этом месте надолго останется светлый след, значит, отеки присутствуют.
Обычно первыми отекают лодыжки. Затем водянка распространяется вверх. Иногда отеки добираются даже до лица, меняя его черты до неузнаваемости.
Водянка в зависимости от распространенности классифицируется по стадиям:
- 1 стадия – отекают только стопы и голени;
- 2 стадия – добавляются отеки передней брюшной стенки;
- 3 стадия – отекают ноги, живот, лицо и руки;
- 4 стадия – генерализированные отеки (по всему телу).
Вторая стадия гестоза, нефропатия, проявляется такими признаками как:
- отеки;
- белок в моче;
- повышение артериального давления до 13080 и выше.
Подъем, а особенно резкие колебания артериального давления – тревожный симптом гестоза при беременности, свидетельствующий о недостаточном кровоснабжении плаценты, что ведет к кислородному голоданию плода и угрожает его гибелью, преждевременной отслойкой, возникновением кровотечений.
Появление в моче белка говорит о прогрессировании нефропатии. Почки перестают справляться с нагрузкой, снижается диурез. Чем дольше период нефропатии, тем меньше шансы на благополучный исход беременности.
При отсутствии должного лечения нефропатия перетекает в следующую стадию гестоза, характеризующуюся генерализированным расстройством кровоснабжения ЦНС – преэклампсию.
Симптомами этого состояния являются:
- мушки или туман перед глазами;
- понос;
- рвота;
- боли в голове и животе;
- тяжесть в затылке;
- нарушения сна и памяти;
- вялость и апатия либо, наоборот, раздражительность и агрессия.
Наряду с этим продолжает повышаться давление (до 155/120 и выше), растет количество белка в моче, снижается диурез, падает доля тромбоцитов в крови и снижаются показатели ее свертываемости.
Четвертой и самой опасной стадией позднего гестоза при беременности является эклампсия. Чаще всего это состояние проявляется судорогами – их может спровоцировать любой раздражитель: громкий звук, свет, неловкое движение.
Все начинается с подергивания века и мышц лица. Затем припадок набирает обороты и достигает своего апогея, когда пациентка буквально бьется в судорогах, потеряв сознание. Еще более опасной считается бессудорожная форма эклампсии, когда беременная из-за протекающих в организме патологических процессов и высоких показателей давления внезапно впадает в кому.
Эклампсия грозит такими серьезными последствиями, как:
- инсульт;
- отслойка сетчатки;
- отслойка плаценты;
- удушение плода;
- кровоизлияния во внутренние органы (прежде всего, в печень и почки);
- отек легких и мозга;
- кома и летальный исход.
Диагностика гестоза
Если женщина своевременно встает на учет и не пропускает назначенные визиты к врачу, гестоз не останется незамеченным. Современная медицинская практика предусматривает регулярную сдачу анализов и осмотр пациенток. По результатам этих исследовательских процедур и выявляются признаки, указывающие на развитие опасного состояния.
Итак, подозрения могут возникнуть при выявлении отклонений от нормы во время проведения таких медицинских мероприятий, как:
- взвешивание беременной (опасения вызывают прибавки более 400 гр в неделю, хотя здесь все индивидуально: нужно принимать в расчет и срок беременности, и вес женщины при постановке на учет);
- анализ мочи (даже следы белка являются поводом для более детального обследования);
- осмотр глазного дна;
- измерение артериального давления;
- анализ соотношения «объем выпитой жидкости: выделившаяся моча»;
- анализ свертываемости крови;
- общий анализ крови.
Если поставлен точный диагноз, необходим контроль состояния плода, осуществляемый посредством метода УЗИ + допплер. На сроках после 29-30 недель — КТГ. При этом женщина дополнительно наблюдается у узких специалистов: нефролога, невролога, окулиста.
Лечение гестоза
Своевременное лечение гестоза при беременности повышает шансы на ее благополучный исход и родоразрешение естественным путем. Пациентки с нефропатией любой степени тяжести, преэклампсией и эклампсией помещаются в условия стационара.
Лечебные мероприятия при этом направлены на нормализацию водно-солевого баланса беременной, а также гармонизации обменных процессов, деятельности сердечно-сосудистой и центральной нервной систем.
Комплекс медицинских процедур включает:
- постельный и полупостельный режим;
- исключение стрессовых ситуаций;
- обогащенное витаминами питание;
- физиотерапию, обладающую успокаивающим эффектом;
- медикаментозное лечение, проводящееся с целью нормализации функций органов и систем беременной и поддержки страдающего от гипоксии плода.
В случае отсутствия улучшений на фоне лечения или, тем более, прогрессирования опасного состояния, речь идет о досрочном родоразрешении. В таком случае нахождение ребенка в утробе матери становится более опасным, чем появление его на свет недоношенным.
Что касается гестоза легкой степени при беременности, сопровождающегося лишь отеками и слабо выраженными признаками, то он лечится амбулаторно. В остальных случаях пациентка нуждается в круглосуточном наблюдении специалистов, ведь в любой момент заболеваие может начать быстро прогрессировать.
Профилактика гестоза
Женщинам из группы риска необходимо уделить особое внимание профилактике гестоза при беременности. И начинать действовать надо еще на стадии планирования ребенка, то есть до зачатия: обследоваться с целью выявления и устранения патологий, отказаться от вредных привычек, пропить специальные витаминные комплексы и т.д.
При наступлении беременности необходимо как можно скорее встать на учет. Когда состояние беременной находится под контролем специалистов, многие проблемы могут быть выявлены и устранены еще на начальных стадиях. Пациенткам приходится часто сдавать анализы и посещать женскую консультацию, где их каждый раз взвешивают и измеряют давление.
Отличной профилактикой гестоза являются следующие простые мероприятия:
- ограничение объемов выпиваемой жидкости и потребляемой соли (особенно во второй половине беременности);
- полноценный сон продолжительностью не менее 8 часов;
- адекватные физические нагрузки;
- прогулки на свежем воздухе;
- избегание стрессов;
- полноценная богатая витаминами пища и правильный режим питания (лучше понемногу, но часто).
- жирное, соленое и острое стоит исключить из рациона – это дополнительная и совсем не нужная нагрузка на печень.
По индивидуальным показаниям может быть назначена и медикаментозная профилактика.
Гестоз – состояние, угрожающее жизни и здоровью матери и плода. Опасно то, что видимых признаков заболевания может и не быть. Женщина чувствует себя прекрасно, а в это время в ее организме происходят патологические изменения.
К счастью, своевременное посещение ведущего беременность врача является гарантией распознавания недуга на ранней стадии. При грамотном подходе беременность после лечения гестоза и дальнейшие роды протекают без осложнений.
Наталия Рой
Гестоз (поздние токсикозы беременных, ПТГ) – патологические состояния второй половины беременности, характеризующиеся триадой основных симптомов: отеки (скрытые и видимые), протеинурия (наличие белка в моче), гипертензия (стойкое повышение артериального давления). Сопровождается расстройствами функций жизненно-важных систем: сердечно-сосудистой, нервной, эндокринной, гемостаза. По степени тяжести нарушений различают претоксикоз, водянку беременных, нефропатию беременных, преэклампсию и эклампсию. Могут явиться причиной материнской и детской смертности.
Общие сведения
Гестозом или поздним токсикозом беременных называется осложненное течение III триместра беременности, характеризующееся развитием глубоких нарушений в жизненно важных органах и системах, особенно в сосудистом русле и кровообращении. Гестоз начинает развиваться после 18-20 недель беременности, а выявляется чаще всего после 26-28 недели. Гестоз сопровождает 20-30% беременностей и является одной из самых частых причин осложненных родов (в 13-16% случаев), в том числе, материнской смертности и гибели плода. По клиническим формам гестоза различают водянку, нефропатию, преэклампсию и эклампсию беременных. Клинические формы гестоза также могут являться последовательными стадиями единого патологического процесса, начинаясь с отеков при водянке беременных и постепенно развиваясь в самую тяжелую форму – эклампсию.
Поздние токсикозы беременных разделяют на чистые и сочетанные гестозы. Чистый гестоз развивается на фоне беременности у женщин, не страдающих сопутствующими заболеваниями, а сочетанный – у женщин, имеющих в анамнезе различные заболевания. Неблагоприятное течение гестоза наблюдается у беременных, страдающих гипертонической болезнью, почечной патологией (пиелонефрит, гломерулонефрит), заболеваниями желчевыводящих путей и печени (дискенезии, ранее перенесенный гепатит), эндокринных желез (надпочечников, щитовидной, поджелудочной железы), нарушениями липидного обмена.
Гестоз
Причины гестоза
До сих пор акушерство и гинекология имеют несколько теории о причинах и развитии гестоза, поэтому его часто называют «болезнью теорий». Кортико-висцеральная теория трактует гестоз как заболевание, при котором нарушается физиологическая взаимосвязь между корой и подкорковыми структурами головного мозга, что вызывает рефлекторные изменения в сосудах и системе кровообращения. Важное место в развитии гестоза отводится нарушению гормонального регулирования жизненно важных функций, а также иммунологическому конфликту тканей плода и матери. Также высказываются предположения о роли наследственности в возникновении гестоза. Общепринятым считается мнение о комбинированном воздействии различных факторов в механизме развития гестоза.
Патогенез
В основе нарушений, вызывающих гестоз, лежит возникновение генерализованного спазма сосудов, вызывающего нарушение кровоснабжения тканей и органов. Сосудистый спазм вызывает повышение артериального давления, уменьшение общего объема крови, циркулирующей в сосудистом русле. Эти механизмы развития гестоза приводят к нарушению питания и нормального функционирования клеток и тканей. Поражение внутренней оболочки сосудов – эндотелия обусловливает повышение проницаемости сосудистой стенки и выпотевание жидкости в ткани, изменение текучести, вязкости и свертываемости крови, склонность к тромбообразованию в сосудистом русле. Наибольшей чувствительностью к недостаточному кровоснабжению и кислородному голоданию обладают клетки головного мозга, почек, печени и плацента.
При гестозе беременных происходят структурные и функциональные нарушения в головном мозге: нарушение микроциркуляции, образование тромбов, дистрофические изменения нервных клеток, развитие мелкоточечных или мелкоочаговых кровоизлияний, повышение внутричерепного давления. Нарушение функционирования почек при гестозе может проявляться различно: от появления в моче белка до развития острой почечной недостаточности. Расстройство кровообращения в тканях печени при гестозе вызывает развитие очаговых некрозов и кровоизлияний. Нарушение плацентарного кровоснабжения при гестозе ведет к развитию гипоксии и внутриутробной задержки развития плода.
Клинические проявления гестоза
Ранним проявлением гестоза служит водянка, характеризующаяся задержкой в организме жидкости и появлением стойких отеков. Вначале отеки обычно бывают скрытыми, и судить о них можно только по чрезмерному (свыше 300 г в неделю) либо неравномерному увеличению массы тела. Появление видимых, явных отеков служит основой классификации стадий водянки:
- I стадия водянки – отеки ног (стоп и голеней)
- II стадия водянки — отеки ног и передней брюшной стенки живота
- III стадия водянки — отеки ног, живота, рук и лица
- IV стадия водянки – генерализованные, универсальные отеки
Отеки при гестозе развиваются в результате уменьшения диуреза и задержки в организме жидкости. Отеки сначала образуются на лодыжках, затем распространяются выше. Иногда отеки одновременно образуются на лице. По утрам отечность менее выражена, т. к. за время ночного сна жидкость распределяется по всем тканям равномерно. В течение дня отеки опускаются на нижние конечности и низ живота.
При водянке общее самочувствие и состояние беременных обычно не нарушается. При выраженных отеках женщины жалуются на утомляемость, чувство тяжести в ногах, жажду. При развитии гестоза отеки выявляются путем осмотра, систематического взвешивания женщины и измерения ее диуреза. О развитии отеков при гестозе свидетельствует чрезмерная прибавка массы тела и отрицательный диурез (преобладание количества выпитой жидкости над выделенной).
Для нефропатии беременных с гестозом характерно сочетание триады симптомов: отеков, гипертонии беременных (повышения артериального давления) и протеинурии (появления в моче белка). Даже наличие любых двух указанных симптомов, позволяет говорить о нефропатии. Развитию нефропатии при гестозе, как правило, предшествует водянка беременных. Увеличение показателей артериального давления до 135/85 мм рт.ст. и выше расценивается как проявление нефропатии. При гестозе знать исходные данные артериального давления до беременности и в первой половине беременности.
Патологическим повышением артериального давления у беременных считается увеличение его систолических показателей от 30 мм рт.ст. и выше по сравнению с исходными цифрами и диастолических — от 15 мм рт.ст. и выше. Особенно важным показателем при гестозе является подъем диастолического давления, свидетельствующего о снижении плацентарного кровообращения и кислородной недостаточности плода.
Развитие опасных осложнений при гестозе (кровотечений, преждевременной отслойки плаценты, гибели плода) вызывается не столько высокими показателями артериального давления, сколько его колебаниями. Протеинурия (появление в моче белка) при гестозе свидетельствует о прогрессировании течения нефропатии. При этом у беременной суточный диурез (объем мочи) снижается до 500-600 мл или менее. Чем ниже диурез и длительнее течение нефропатии, тем хуже дальнейший прогноз на течение и исход беременности.
Также ухудшают прогноз сочетанные формы гестоза — нефропатия, развившаяся на фоне гипертонии, нефрита, пороков сердца и т. д. При длительном течении нефропатия может перейти в более тяжелую стадию гестоза – преэклампсию, вызывать развитие почечной недостаточности, кровотечений, преждевременных родов, гипоксии и гипотрофии плода, асфиксии новорожденных, внутриутробной гибели плода. При обследовании женщин с гестозом важное диагностическое значение имеет характеристика сосудов глазного дна, отражающих состояние мозгового кровообращения.
Преэклампсия при гестозе беременных обычно развивается из тяжелых форм нефропатии и характеризуется преимущественным расстройством кровообращения центральной нервной системы. К симптомам нефропатии в этой стадии гестоза присоединяются головные боли, тяжесть в затылке, боли в правом подреберье и подложечной области, тошнота, нередко рвота. Также отмечаются нарушение памяти, сонливость или бессонница, раздражительность, вялость, безразличие, расстройство зрения (ощущение пелены, тумана, сетки и мелькания мушек перед глазами), свидетельствующие о нарушении кровообращения головного мозга и поражении сетчатки. Нередко возникают боли в эпигастрии и правом подреберье, обусловленные мелкими кровоизлияниями в стенки желудка и ткани печени.
Основные показатели, характеризующие стадию преэклампсии гестоза беременных:
- артериальное давление — 160/110 мм рт.ст. и выше;
- количество белка в моче — от 5 г и более в сутки;
- диурез менее 400 мл;
- зрительные и мозговые нарушения;
- тошнота и рвота;
- снижение тромбоцитов в крови и показателей системы свертываемости крови;
- расстройство функций печени.
Наиболее тяжелым проявлением гестоза беременных является эклампсия, характеризующаяся прогрессированием признаков нефропатии и преэклампсии, а также судорогами с потерей сознания. При эклампсии развитие судорожного припадка может быть спровоцировано внешними раздражающими факторами: рекой болью, звуком, ярким светом, стрессом. Продолжительность судорожного припадка составляет 1-2 минуты, начинается с подергивания мышц век, лица, распространяясь затем на мышцы конечностей и всего тела. Взгляд застывает, зрачки закатываются под подвижное веко, уголки рта опускаются, пальцы рук сжимаются в кулаки.
Через 30 секунд развиваются тонические судороги: тело беременной напрягается и вытягивается, позвоночник выгибается, голова запрокидывается назад, челюсти сжимаются, кожа приобретает синюшный оттенок. Ввиду задействованности дыхательных мышц наступает прекращение дыхания и потеря сознания. В этот период может наступить кровоизлияние в головной мозг и смерть беременной.
Спустя 10-20 секунд наступают клонические судороги: пациентка бьется в судорогах, непрерывно двигая руками и ногами и, как бы, подпрыгивая в постели. Через 30 секунд -1,5 минуты, к концу припадка судороги ослабевают и прекращаются, появляется хриплое, с выделением пены изо рта, дыхание. Нередко, в связи с прикусыванием языка, пена окрашивается кровью. Еще через 30 секунд дыхание выравнивается, кожа розовеет, зрачки сужаются. После возвращения сознания пациентка не помнит о припадке, испытывает общую слабость и головную боль. Любые раздражители (инъекции, громкие разговоры, исследования, боль) могут вызвать начало нового припадка.
При эклампсии могут возникать опасные для жизни матери и плода осложнения: геморрагический инсульт, отек мозга и легких, отслойка сетчатки, отслойка плаценты, кровоизлияния в почки и печень, кома. При гестозе опасно развитие бессудорожной формы эклампсии, когда коматозное состояние развивается внезапно на фоне высоких показателей артериального давления. Часто такая форма эклампсии обусловлена кровоизлиянием в мозг и ведет к летальному исходу.
Эклампсию при гестозе беременных следует дифференцировать от эпилептического приступа, который характеризуется наличием эпилепсии в анамнезе женщины, нормальных анализов мочи и показателей артериального давления, эпилептического крика перед судорожным припадком.
Диагностика гестоза
При диагностике гестоза принимают во внимание амнестические данные, жалобы беременной, результаты объективного и лабораторного исследований. С целью оценки степени нарушений при гестозе целесообразно провести исследования:
- свертывающей системы крови (коагулограмма);
- общего анализа крови;
- общего и биохимического анализов мочи;
- биохимических показателей крови;
- соотношения объема употребляемой жидкости и выделяемой мочи;
- артериального давления;
- динамики изменения массы тела;
- состояния глазного дна.
Для уточнения состояния плода и плацентарного кровотока при гестозе проводится УЗИ и допплерография маточно-плацентарного кровотока. При гестозе дополнительно необходимы консультации окулиста, терапевта, невролога, нефролога.
Осложнения гестоза
Развитие осложнений гестоза всегда сопряжено с гибелью беременной и плода. Течение гестоза может осложниться развитием почечной и сердечной недостаточности, отека легких, кровоизлияниями в печень, надпочечники, почки, кишечник, селезенку, поджелудочную железу.
Характерными осложнениями гестоза являются преждевременное отслоение нормально расположенной плаценты, плацентарная недостаточность, ведущая к задержке развития, гипоксии и гипотрофии плода. При тяжелом течении гестоза может развиваться HELLP-синдром, название которого является аббревиатурой симптомов: H — гемолиза, EL — повышения уровня печеночных ферментов, LP — снижения уровня тромбоцитов.
Лечение гестоза
Основными принципами лечения возникшего гестоза являются: осуществление госпитализации и соблюдение лечебно-охранительных мероприятий, устранение нарушений в функционировании жизненно важных органов и систем, бережное и быстрое родоразрешение. Амбулаторное лечение гестоза допускается лишь при I стадии водянки. Беременные с тяжелыми гестозами (нефропатией, преэклампсией, эклампсией) госпитализируются в стационары с наличием реанимационного блока и отделения для недоношенных детей. В особо тяжелых случаях гестоза показано досрочное прерывание беременности.
Лечебные мероприятия при гестозе направлены на профилактику и лечение осложненной беременности и внутриутробных нарушений плода (гипоксии, гипотрофии и задержки развития) путем нормализации:
- деятельности центральной нервной системы;
- циркуляции, свертываемости, вязкости крови;
- обменных процессов;
- состояния сосудистой стенки;
- показателей артериального давления;
- водно-солевого обмена.
Продолжительность лечения гестоза зависит от степени выраженности его проявлений. При легкой степени нефропатии госпитализация осуществляется не менее, чем на 2 недели, при средней степени – на 2-4 недели с учетом состояния плода и беременной с последующей выпиской под наблюдение в женской консультации. Тяжелые формы гестозов (нефропатии, преэклампсии и эклампсии) лечатся в стационаре под наблюдением реаниматологов вплоть до родоразрешения.
Досрочное родоразрешение при гестозе показано при стойкой нефропатии средней тяжести, если эффект от лечения отсутствует в течение 7-10 дней; тяжелых формах гестоза в случаях безуспешности мероприятий интенсивной терапии на протяжении 2-3 ч; нефропатии, сопровождающейся задержкой развития и роста плода на фоне проводимого лечения; эклампсии и ее осложнениях.
Самостоятельные роды при гестозах беременных допускаются при удовлетворительном состоянии роженицы, эффективности проводимой терапии, отсутствии внутриутробных нарушений развития плода по результатам кардиомониторного и ультразвукового исследований. Отрицательная динамика в состоянии беременной с гестозом (повышение показателей артериального давления, наличие мозговых симптомов, нарастание гипоксии плода) служит показанием к оперативному родоразрешению.
Профилактика гестоза
Факторами, предрасполагающими к развитию гестоза, являются: наследственная предрасположенность, хроническая патология внутренних органов у беременной (почек, сердца, печени, сосудов), резус-конфликт, многоплодная беременность, крупный плод, беременность у женщины старше 35 лет. Профилактика гестоза у женщин с факторами риска должна проводиться с начала II триместра беременности.
С целью предотвращения развития гестоза у беременных рекомендуется организация рационального режима отдыха, питания, двигательной активности, пребывания на свежем воздухе. Даже при нормальном развитии беременности необходимо ограничение употребления жидкости и соли, особенно во второй ее половине. Важной составляющей профилактики гестоза является ведение беременности на протяжении всего срока: ранняя постановка на учет, регулярные посещения, контроль массы тела, артериального давления, лабораторные исследования мочи и т. д. Назначение медикаментозной профилактики при гестозах зависит от сопутствующих заболеваний и проводится по индивидуальным показаниям.