- Симптомы ФП
- Патогенез и общая клиническая картина
- Причины ФП и факторы риска
- Методы диагностики
- Стратегии лечения ФП
- Применение препарата Пропанорм при ФП
Фибрилляция предсердий (ФП) – синоним более применимого в странах СНГ термина «Мерцательная аритмия».
Фибрилляция предсердий является наиболее распространенным нарушением сердечного ритма. ФП не связана с высоким риском внезапной смерти, поэтому ее не относят к фатальным нарушениям ритма, как, например, желудочковые аритмии.
Фибрилляция предсердий
Один из самых распространенных видов наджелудочковых тахиаритмий – фибрилляция предсердий (ФП). Фибрилляцией называют быстрое нерегулярное сокращение предсердий, при этом частота их сокращений превышает 350 в минуту. Появление ФП характеризуется нерегулярным сокращением желудочков. На долю ФП приходится более 80 % всех пароксизмальных суправентрикулярных тахиаритмий. Фибрилляция предсердий возможна у пациентов всех возрастных категорий, однако у больных пожилого возраста распространенность синдрома увеличивается, что связано с учащением органической патологии сердца.
Причины развития и факторы риска
Сердечная патология
- ОИМ (нарушение проводимости и возбудимости миокарда).
- Артериальная гипертензия (перегрузка ЛП и ЛЖ).
- Хроническая сердечная недостаточность (нарушение структуры миокарда, сократительной функции и проводимости).
- Кардиосклероз (замещение клеток миокарда соединительной тканью).
- Миокардиты (нарушение структуры при воспалении миокарда).
- Ревматические пороки с поражением клапанов.
- Дисфункция СУ (синдром тахи-бради).
Внесердечная патология
- Заболевания щитовидной железы с проявлениями тиреотоксикоза.
- Наркотическая или иная интоксикация.
- Передозировка препаратов наперстянки (сердечных гликозидов) при лечении сердечной недостаточности.
- Острая алкогольная интоксикация или хронический алкоголизм.
- Неконтролируемое лечение диуретиками.
- Передозировка симпатомиметиков.
- Гипокалиемия любого происхождения.
- Стресс и психоэмоциональное перенапряжение.
Возрастные органические изменения. С возрастом структура миокарда предсердий претерпевает изменения. Развитие мелкоочагового кардиосклероза предсердий может стать причиной фибрилляции в пожилом возрасте.
Классификация фибрилляции предсердий
По продолжительности клинических проявлений. Различают следующие формы ФП:
- Пароксизмальная (приступообразная). Одиночные эпизоды ФП, длящиеся не более 48 часов в случае применения кардиоверсии, либо до 7 суток в случае спонтанного восстановления ритма.
- Персистирующая форма. Эпизоды фибрилляции предсердий, длящиеся более 7 суток без спонтанного восстановления, либо фибрилляция, поддающаяся кардиоверсии (медикаментозной или электрической) через 48 часов и более.
- Постоянная форма (хроническая). Непрерывная ФП, не поддающаяся кардиоверсии, в случае если врачом и пациентом принято решение оставить попытки восстановить синусовый ритм.
По величине ЧСС
- Тахисистолическая. Фибрилляция предсердий с частотой желудочковых сокращений более 90–100 уд. в мин.
- Нормосистолическая. AV-узел позволяет желудочкам сокращаться с частотой 60–100 уд/мин.
- Брадисистолическая. ЧСС при этой форме фибрилляции не достигает 60 уд./мин.
Типы мерцательной аритмии (МА)
Термин «мерцательная аритмия» может обозначать два следующих вида суправентрикулярной тахиаритмии.
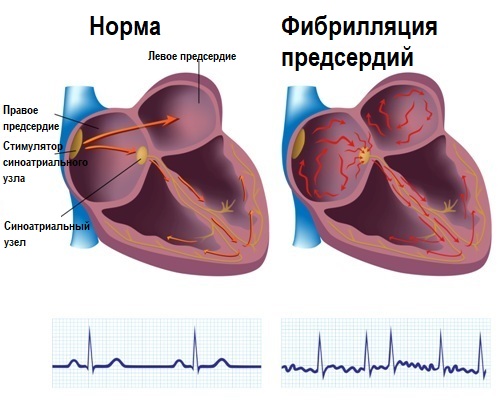
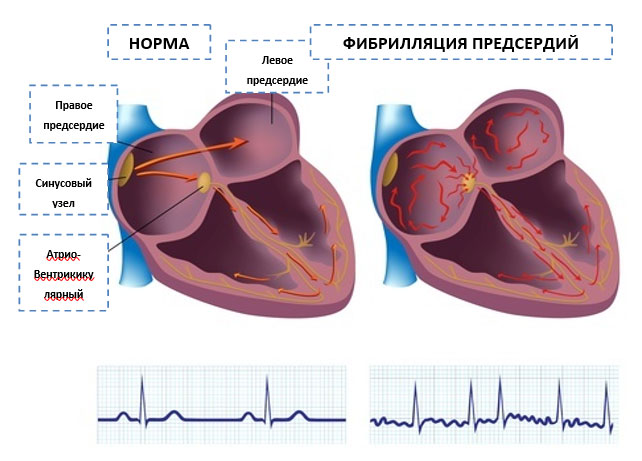
Фибрилляция (мерцание предсердий). В норме электрический импульс возникает в синусовом узле (в стенке правого предсердия), распространяется по миокарду предсердий и желудочков, вызывая их последовательное сокращение и выброс крови. При ФП электрический импульс распространяется хаотично, заставляя предсердия «мерцать», когда волокна миокарда сокращаются несогласованно и очень быстро. В результате хаотичной передачи возбуждения на желудочки, они сокращаются неритмично и, как правило, недостаточно эффективно.
Трепетание предсердий. В этом случае сокращение волокон миокарда происходит в более медленном темпе (200–400 уд./мин.). В отличие от ФП, при трепетании предсердия все-таки сокращаются. Как правило, за счет периода рефрактерности атриовентрикулярного узла на желудочки передается не каждый электрический импульс, поэтому они сокращаются не в столь быстром темпе. Однако, как и при фибрилляции, при трепетании насосная функция сердца нарушается, а миокард испытывает дополнительную нагрузку.
Осложнения мерцательной аритмии
По последним данным, пациенты с мерцательной аритмией попадают в группу риска не только по развитию тромбоэмболического инсульта, но и инфаркта миокарда. Механизмы поражения таковы: при фибрилляции предсердий невозможно полноценное сокращение предсердий, поэтому кровь в них застаивается и в пристеночном пространстве предсердий образуются тромбы. Если такой тромб с током крови попадает в аорту и в менее крупные артерии, то возникает тромбоэмболия артерии, питающей какой-либо орган: головной мозг, сердце, почки, кишечник, нижние конечности. Прекращение кровоснабжения вызывает инфаркт (некроз) участка этого органа. Инфаркт мозга называется ишемическим инсультом. Наиболее часто встречаются осложнения:
- Тромбоэмболия и инсульт. Чаще всего мишенью оказывается головной мозг (по прямым каротидным артериям тромб достаточно легко «выстреливает» в этом направлении). По статистике, каждый пятый пациент с инсультом имеет в анамнезе фибрилляцию предсердий.
- Хроническая сердечная недостаточность. Фибрилляция и трепетание предсердий могут вызвать усиление симптомов недостаточности кровообращения, вплоть до приступов сердечной астмы (острой левожелудочковой недостаточности) и отека легких.
- Дилатационная кардиомиопатия. Тахисистолическая форма МА, когда частота сокращений желудочков постоянно превышает 90 ударов, быстро приводит к патологическому расширению всех сердечных полостей.
- Кардиогенный шок и остановка сердца. В редких случаях приступ мерцания или трепетания предсердий с выраженными гемодинамическими нарушениями может привести к аритмогенному шоку – жизнеугрожающему состоянию.
Медикаментозная терапия
Выделяют следующие направления лекарственной терапии фибрилляции предсердий: кардиоверсия (восстановление нормального синусового ритма), профилактика повторных пароксизмов (эпизодов) наджелудочковых аритмий, контроль нормальной частоты сокращений желудочков сердца. Также важная цель медикаментозного лечения при МА – предотвращение осложнений – различных тромбоэмболий. Лекарственная терапия ведется по четырем направлениям.
Лечение антиаритмиками. Применяется, если принято решение о попытке медикаментозной кардиоверсии (восстановления ритма с помощью лекарств). Препараты выбора – пропафенон, амиодарон.
Пропафенон – один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма. Действие пропафенона начинается через 1 ч после приема внутрь, максимальная концентрация в плазме крови достигается через 2–3 ч и длится 8–12 ч.
Контроль ЧСС. В случае невозможности восстановить нормальный ритм необходимо привести мерцательную аритмию в нормоформу. Для этой цели применяют бета-адреноблокаторы, антагонисты кальция недигидропиридинового ряда (группы верапамила), сердечные гликозиды и др.
Бета-адреноблокаторы. Препараты выбора для контроля работы сердца (частоты и силы сокращений) и артериального давления. Группа блокирует бета-адренергические рецепторы в миокарде, вызывая выраженный антиаритмический (урежение ЧСС), а также гипотензивный (снижение АД) эффект. Доказано, что бета-блокаторы статистически увеличивают продолжительность жизни при сердечной недостаточности. Среди противопоказаний к приему – бронхиальная астма (так как блокировка бета 2-рецепторов в бронхах вызывает бронхоспазм).
Антикоагулянтная терапия. Для снижения риска тромбообразования при персистирующей и хронической формах ФП обязательно назначают препараты, разжижающие кровь. Назначают антикоагулянты прямого (гепарин, фраксипарин, фондапаринукс и пр.) и непрямого (варфарин) действия. Существуют схемы приема непрямых (варфарин) и так называемых новых антикоагулянтов – антагонистов факторов свертывания крови (прадакса, ксарелто). Лечение варфарином сопровождается обязательным контролем показателей свертываемости и, при необходимости, тщательной коррекцией дозировки препарата.
Метаболическая терапия. К метаболическим препаратам относятся лекарственные средства, улучшающие питание и обменные процессы в сердечной мышце. Эти препараты якобы оказывают кардиопротективное действие, защищая миокард от воздействия ишемии. Метаболическая терапия при МА считается дополнительным и необязательным лечением. По последним данным, эффективность многих препаратов сравнима с плацебо. К таким лекарственным средствам относятся:
- АТФ (аденозинтрифосфат);
- ионы К и Mg;
- кокарбоксилаза;
- рибоксин;
- милдронат;
- предуктал;
- мексикор.
Диагностика и лечение любого вида аритмии требует немалого клинического опыта, а во многих случаях – высокотехнологичного аппаратного оснащения. При фибрилляции и трепетании предсердий главная задача врача – по возможности устранить причину, приведшую к развитию патологии, сохранить функцию сердца и предотвратить осложнения.
Симптомы ФП
В зависимости от формы аритмии (постоянная или приступообразная) и восприимчивости больного клиническая картина ФП варьирует от отсутствия симптомов до наличия признаков сердечной недостаточности. Больные могут жаловаться на:
- перебои в работе сердца;
- «клокотания» и/или боль в груди;
- резкое увеличение ЧСС;
- потемнение в глазах;
- общую слабость, головокружение (на фоне гипотензии);
- предобморочные состояния или обмороки;
- ощущение нехватки воздуха, одышку и чувство страха.
Фибрилляция предсердий и трепетание предсердий может сопровождаться учащенным мочеиспусканием, вызванным повышенной выработкой натрийуретического пептида. Приступы, длящиеся несколько часов или суток и не проходящие самостоятельно, требуют медицинского вмешательства.
Патогенез и общая клиническая картина
Основное проявление фибрилляции предсердий – аритмичный пульс. При высокой частоте сердечных сокращений в момент приступа ФП может возникнуть дефицит пульса, когда число сердечных сокращений превышает частоту пульса.
Причины ФП и факторы риска
Заболевания различного генеза
Наиболее часто ФП возникает у пациентов с заболеваниями сердечно-сосудистой системы – артериальной гипертензией, ИБС, хронической сердечной недостаточностью, пороками сердца – врожденными и приобретенными, воспалительными процессами (перикардит, миокардит), опухоли сердца. Среди острых и хронических заболеваний, не связанных с патологией сердца, но влияющих на возникновение фибрилляции предсердий, выделяют нарушения функций щитовидной железы, сахарный диабет, хроническую обструктивную болезнь легких, синдром сонного апноэ, болезни почек и др.
Возрастные изменения
Фибрилляцию предсердий называют «аритмией дедушек», так как заболеваемость этой аритмией резко увеличивается с возрастом. Развитию данного нарушения сердечного ритма могут способствовать электрические и структурные изменения предсердий,. Однако специалисты отмечают, что мерцательная аритмия может возникнуть у молодых людей, не имеющих патологии сердца: до 45 % случаев пароксизмальной и до 25 % случаев персистирующей фибрилляции.
Другие факторы риска
Фибрилляция предсердий может развиваться на фоне употребления алкоголя, после удара электрического тока и операций на открытом сердце. Пароксизмы могут спровоцировать такие факторы, как физическая нагрузка, стрессовые состояния, жаркая погода, обильное питье. В редких случаях имеется наследственная предрасположенность возникновения ФП.
Методы диагностики
Сначала требуется определить индивидуальный риск инсульта:
Определение риска инсульта при первичной * (если инсультов ранее не было) профилактике
(J Am Coll Cardiol 2001;38:1266i-1xx).
|
Источник |
Высокий риск |
Средний риск |
Низкий риск |
|
Atrial Fibrillation Investigators (1) ** |
Возраст 65 лет и старше |
Возраст моложе 65 лет |
|
|
American College of Chest Physicians (2) |
Возраст старше 75 лет |
Возраст 65 — 75 лет |
Возраст моложе 65 лет |
|
Stroke Prevention in Atrial Fibrillation (3) |
Женщины старше 75 лет |
Гипертензия в анамнезе |
Отсутствие признаков высокого риска |
Получение обязательных данных
Изучение истории болезни и жалоб пациента. Необходимо выяснить конкретные симптомы, которыми проявляется фибрилляция предсердий, определить ее клиническую форму, дату появления первых признаков, частоту и продолжительность пароксизмов, определить предрасполагающие факторы и провоцирующие заболевания, эффективность проводимого лечения.
Проведение ЭКГ, ЭхоКГ. Эти обследования позволяют определить вид нарушений сердечного ритма, оценить размеры камер сердца и состояние клапанов, изменение сократимости миокарда.
Исследование крови. Для определения функции щитовидной железы (Т3, Т4) и гипофиза (ТТГ), выявления недостатка электролитов (калия) и признаков острого ревматизма или миокардита.
Получение дополнительных данных
Холтеровское мониторирование ЭКГ. Круглосуточная регистрация ЭКГ позволяет проконтролировать и оценить ЧСС в разное время суток (включая период сна) при обычном режиме дня пациента, зафиксировать приступы ФП.
Запись пароксизмов ФП онлайн. Данная разновидность холтеровского мониторирования позволяет фиксировать сигналы электрокардиограммы, передаваемые по телефону, непосредственно в момент приступа.
Велоэргометрия, тредмил-тест и другие нагрузочные пробы. Эти методы применяются в случае, когда не установлен адекватный контроль ЧЖС (при хронической ФП), для провокации аритмии, вызываемой физической нагрузкой, а также для исключения ишемии сердца перед лечением антиаритмиками 1C-класса.
Чреспищеводная эхокардиография. Данное исследование помогает выявить наличие тромба в левом предсердии до проведения кардиоверсии.
Электрофизиологическое исследование. ЭФИ проводится для объяснения механизма тахикардии, выявления и хирургического лечения предрасполагающей аритмии (радиочастотная абляция).
Стратегии лечения ФП
Для лечения больных с фибрилляцией предсердий используются две принципиальные стратегии:
- rhythm control – восстановление синусового ритма (медикаментозная или электрическая кардиоверсия с последующей профилактикой рецидива;
- rate control – контроль ЧЖС, сочетаемый с антикоагулянтной или антиагрегантной терапией (если ФП сохраняется).
Стратегия лечения конкретного пациента выбирается в зависимости от многих факторов, и, прежде всего, это форма заболевания – пароксизмальная или персистирующая фибрилляция предсердий. Так, в первом случае приступ необходимо купировать (особенно это касается самого первого проявления ФП). При персистирующей форме мерцательной аритмии назначается постоянный прием лекарственных препаратов, направленный на контроль ЧСС и профилактику инсульта.
Согласно результатам последних исследований, применение пропафенона обеспечивает высокую эффективность восстановления и удержания синусового ритма. Следуя рекомендациям ВНОК по диагностике и лечению фибрилляции, данный препарат относят к первому ряду лекарственных средств, применяемых при персистирующей форме ФП для фармакологической кардиоверсии (класс I, уровень доказательности А).
Применение препарата Пропанорм при ФП
Купирование пароксизмов
Стратегия, называемая «таблеткой в кармане», основана на приеме нагрузочной дозы Пропанорма, позволяющей восстановить сердечный ритм как при лечении в стационаре, так и амбулаторно. Согласно данным многих плацебо-контролируемых исследований, эффективность однократного приема per os 450-600 мг пропафенона составляет от 56 до 83 % (Boriari G, Biffi M, Capucci A, et al., 1997). По данным всероссийского исследования «ПРОМЕТЕЙ», в котором приняли участие 764 пациента с рецидивирующей формой фибрилляции предсердий, эффективность нагрузочной дозы препарата составила 80,2 %.
Профилактика пароксизмов
Стратегия основана на ежедневном приеме препарата для предотвращения пароксизмов. Многоцентровое, открытое, рандомизированное, проспективное сравнительное исследование «Простор» дало следующие предварительные результаты.
- Пропанорм® не приводит к ухудшению показателей гемодинамики у пациентов с артериальной гипертензией, ишемической болезнью сердца и хронической сердечной недостаточностью с сохраненной систолической функцией. Применение препарата при фибрилляции предсердий в целях профилактики способствует снижению числа госпитализаций, связанных с декомпенсацией кровообращения, на 72,9 %.
- Антиаритмическая эффективность Пропанорма через 12 месяцев с начала приема практически равна показателям при применении Кордарона – 54,2 % и 52,9 % соответственно.
- При отсутствии постинфарктной кардиопатии (фракция выброса менее 40 %) Пропанорм® может применяться как антиаритмический препарат, в т. ч. в сочетании с бета-адреноблокаторами, если это необходимо.
- Пропанорм® обладает лучшим профилем безопасности, по сравнению с Кордароном.
Для удержания синусового ритма у пациентов с диагнозом «рецидивирующая фибрилляция предсердий» рекомендуемая суточная доза для постоянного приема Пропанорма составляет 450 мг (3 раза в сутки) или 600 мг (2 раза в сутки). При частых возникновениях пароксизмов возможно увеличение дозы до 900 мг (3 раза в сутки).
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Фибрилляция предсердий (ФП, синоним — мерцательная аритмия) нерегулярные и нередко частые сокращения сердца, повышающие риск развития инсульта, сердечной недостаточности и другие кардиальные осложнения.
При фибрилляции предсердий «верхние» сердечные камеры — предсердия сокращаются хаотично и нерегулярно, при этом нарушается их нормальная координация с сокращениями двух «нижних» камер сердца – желудочками.
Симптомами ФП чаще всего становятся ощущения сердцебиений, одышка и общая слабость.
Эпизоды (приступы, пароксизмы) ФП могут быть короткими иногда бессимптомными (немыми – «silence»), но могут продолжаться несколько дней, месяцев и более и расцениваться как постоянная форма. Сама по себе ФП, как правило, не является угрожающим жизни состоянием, но может привести к развитию тяжелой клинической ситуации, требующей оказания экстренной медицинской помощи.
Этот вид аритмии может привести к развитию серьезных осложнений, таких как образование тромбов в полости сердца, которые по направлению тока крови переносятся в сосуды других органов, в первую очередь, головного мозга, вызывая закупорку просвета и прекращение кровотока по сосуду, соответственно, развитие ишемии, вплоть до инфаркта органа.
Лечение ФП может быть медикаментозным и/или интервенционным, воздействующим на проводящую систему сердца.
Симптомы: Некоторые люди не чувствуют симптомов ФП и аритмия выявляется только при медицинском осмотре . Но у некоторых симптомы могут быть следующими:
- Сердцебиения, ощущаемые как нерегулярные, неприятные, или «перевороты»
- Слабость, усталость,
- Предобморочные состояния, головокружения
- Снижение переносимости (толерантности) нагрузок.
- Одышка, чувство нехватки воздуха
- Боли в грудной клетке
Любой первый эпизод ФП, подтвержденный документально (ЭКГ, Холтеровское мониторирование ЭКГ) считают впервые выявленной ФП независимо от длительности и тяжести симптомов.
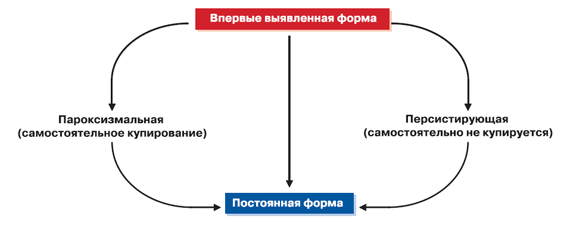
Фибрилляция предсердий может быть:
Пароксизмальной — синусовый ритм восстанавливается самостоятельно, обычно в течение 48 ч. Хотя пароксизмы ФП могут продолжаться до 7 дней, ключевое значение имеет данный срок.
Персистирующая — длительность эпизода превышает 7 дней, при этом для восстановления ритма необходима медикаментозная или электрическая кардиоверсия.
Длительно персистирующая — персистирующая ФП продолжается в течение ≥1 года и выбрана стратегия контроля ритма.
Постоянная — пациент и врач считают возможным сохранение ФП. Проводится постоянная медикаментозная терапия по контролю ритма. Соответственно, кардиоверсия у таких пациентов по определению не проводится. Если предполагается восстановление ритма, то аритмию называют «длительной персистирующей ФП».
Когда нужно встретиться с доктором? Если Вы чувствуете симптомы ФП, тем более, если нарастает одышка, появились боли в грудной клетке следует немедленно обратиться к врачу.
Возможные причины ФП:
- Повышенное артериальное давление –артериальная гипертензия
- Болезнь клапанов сердца – пороки сердца приобретенные и врожденные
- Болезни щитовидной железы и другие нарушения метаболизма
- Употребление вредных веществ – курение, алкоголь, наркотики
- Синдром слабости синусового узла (естественного водителя ритма сердца)
- Патология легких
- Перенесенная хирургическая операция на сердце
- Инфекции
- Стресс в связи с перенесенными тяжелыми хирургическими операциями
- Синдром сонного апноэ
- Ишемическая болезнь сердца – стенокардия, перенесенный инфаркт миокарда
Трепетание предсердий
Трепетание предсердий (ТП), состояние похожее на ФП, но ритм сердца при нем менее хаотичен и более упорядочен. Иногда может совмещаться или трансформироваться в ФП и наоборот. Осложнения и прогнозы аналогичны таковым при ФП.
ФП и ТП если их правильно лечить не влияют на продолжительность жизни человека
Факторы риска
- Возраст, чем старше человек, тем больше риск развития ФП.
- Болезни сердца
- Артериальная гипертензия
- Хронические заболевания — сахарный диабет, заболевания щитовидной железы, хроническая болезнь почек, легочные заболевания и дрDrinking alcohol. For some people, drinking alcohol can trigger an episode of atrial fibrillation. Binge drinking may put you at an even higher risk.
- Ожирение
- Наследственность.
Осложнения:
- Инсульт , риск зависит от возраста (чем старше, тем больше риск), сопутствующей патологии (см. выше), повышения артериального давления, истории предшествующих инсультов, наличия сердечной недостаточности и др.
- Сердечная недостаточность — ситуация, когда ваше сердце не может обеспечить циркуляцию такого количества крови, которое необходимо тканям организма.
Лечение ФП
Медикаментозное лечение должно проводиться по назначению и под контролем врача с учетом всех факторов, симптомов, рисков и особенностей течения патологии . В целом задачи лечения заключаются в:
- Контроль за частотой сердечных сокращений
- Профилактике образования тромбов
- Уменьшения риска инсульта
Иногда методом выбора лечения становятся катетерные или хирургические процедуры
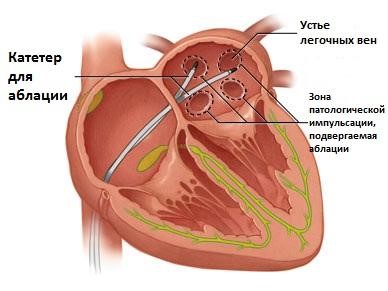
Есть несколько хирургических методик лечения ФП, наиболее часто применяемым и эффективным является абляция. Абляция – это малоинвазивная операция, суть которой состоит в прижигании небольшого участка сердца при помощи специального катетера. Для того чтобы точно установить тот участок, где возникает аритмия, перед операцией проводится электрофизиологическое исследование. Прижигание проводится радиочастотным методом. После прижигания происходит рубцевание миокарда, что препятствует проведению электрического сигнала, вызывающего неправильные сокращения предсердий. При абляции все функции мышечной ткани, окружающей рубец, сохраняются, синусовый ритм сердца восстанавливается.
Решение о выборе хирургических или медикаментозных методов лечения следует принимать совместно с Вашим лечащим врачом- кардиологом.
Фибрилляция предсердий (ФП) или мерцательная аритмия
Фибрилляция предсердий (ФП, синоним: мерцательная аритмия) – наджелудочковая тахиаритмия с хаотичной некоординированной электрической активностью предсердий с последующим ухудшением их сократительной функции.
| Механизмы и классификация | |||||
| Диагностика и оценка рисков | |||||
| Лечение | |||||
Определение
Фибрилляция предсердий (ФП) – наджелудочковая тахиаритмия, характеризующаяся некоординированной электрической активностью предсердий с последующим ухудшением их сократительной функции. На ЭКГ характерными признаками ФП является замещение нормальных зубцов Р быстрыми осцилляциями, или волнами фибрилляции (f), различной амплитуды, формы и местоположением в кардиоцикле, которые сочетаются с нерегулярными частыми сокращениями желудочков при условии нормального атриовентрикулярного (АВ) проведения.
Эпидемиология
Фибрилляция предсердий – наиболее часто встречающаяся в клинической практике разновидность аритмий, составляющая приблизительно 1/3 госпитализаций по поводу нарушений сердечного ритма.
Распространенность
Частота распространенности ФП по приблизительным подсчетам составляет 0,5-1% среди населения и с возрастом увеличивается. Популяционные исследования выявили, что распространенность заболевания составляет менее 1% у больных моложе 60 лет и более 6% у больных старше 60 лет. Распространенность с поправкой на возраст выше у мужчин.
Чаще всего ФП встречается у пациентов с хронической сердечной недостаточностью (СН) или клапанными пороками сердца, с увеличением выраженности симптомов этих заболеваний тяжесть ФП также возрастает.
Прогноз
Частота развития ишемического инсульта у пациентов с ФП неревматической этиологии в среднем составляет 5% в год, что от 2 до 7 раз выше, чем у людей без ФП. Каждый шестой инсульт происходит у больного ФП.
Смертность среди пациентов с ФП приблизительно в 2 раза выше, чем у больных с синусовым ритмом и взаимосвязана со степенью тяжести основного заболевания сердца.
Классификация
Впервые выявленный эпизод ФП – впервые зарегистрированный эпизод приступа ФП, вне зависимости от того, сопровождался он какими-либо клиническими проявлениями или купировался самостоятельно.
Рецидивирующая ФП устанавливается при наличии у пациента 2-х или более приступов ФП.
Пароксизмальная форма ФП – приступы аритмии повторяются многократно, но купируются самостоятельно.
Персистирующая форма ФП – возникающие приступы аритмии продолжаются более 7 дней или купируются кардиоверсией (медикаментозной или электрической).
Длительно персистирующая (существующая) форма ФП может продолжаться более 12 мес, но предполагается восстановление и поддержание синусового ритма.
Постоянная ФП существует длительное время, попытки восстановления ритма сердца неэффективны, либо они не предпринимались и применяется стратегия контроля частоты ритма.
Терминология предыдущего абзаца относится к эпизодам ФП длительностью более 30 сек., не связанным с обратимой причиной. Вторичная ФП, возникающая во время острого инфаркта миокарда, операций на сердце, при перикардите, миокардите, гипертиреозе, ТЭЛА, пневмонии или другом остром заболевании легких, рассматривается отдельно. Это связано с тем, что при исчезновении причинного фактора существует малая вероятность развития повторного эпизода аритмии. В этой ситуации ФП не является основной проблемой, и одновременное лечение причинного фактора и приступа ФП обычно завершается купированием аритмии без ее рецидива в дальнейшем.
Термин “изолированная ФП” имеет много определений, но в общем случае применяется к ФП, возникающей у людей молодого и среднего возраста (до 60 лет) без клинических или эхокардиографических признаков сердечно-легочного заболевания. Изолированную ФП выделяют из других форм идиопатической ФП по критериям возраста пациента и отсутствию выявленной сердечно-сосудистой патологии.
Мерцательная аритмия сердца

Мерцательная аритмия сердца — причины, симптомы и лечение
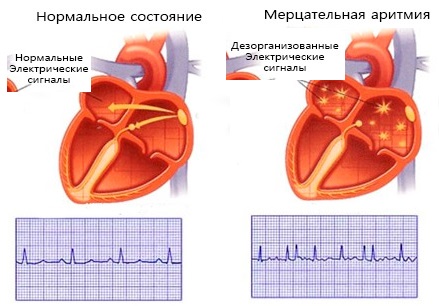
Мерцательная аритмия проявляется разрозненным, хаотичным сокращением мышечной ткани (миокарда) предсердий, со скоростью 350-600 импульсных волн в минуту. В результате предсердия сокращаются не полноценно, ослабевает пребывание крови в желудочки. Часть крови задерживается в предсердиях, что повышает риск формирования тромбов.
Наличие вспышки мерцательной аритмии больше 48 часов приводит к высокому риску развития ишемического инсульта, инфаркта миокарда, тромбоэмболии различных органов и периферических сосудов, выраженной сердечно-сосудистой недостаточности.
Что это такое?
Мерцательная аритмия в переводе с латыни означает «сумасшествие сердца». Синонимом служит термин «фибрилляция предсердий», а определение болезни следующее: мерцательная аритмия — это вид наджелудочковой тахикардии, характеризующийся хаотической активностью предсердий с их сокращением с частотой 350-700 за минуту.
Данное нарушение ритма сердца является довольно распространенным и может наблюдаться в любом возрасте — у детей, пожилых людей, мужчин и женщин среднего и молодого возраста. До 30% случаев потребности в неотложной помощи и госпитализации при нарушениях ритма связано именно с последствиями мерцательной аритмии. С возрастом частота заболевания возрастает: если до 60 лет она наблюдается у 1% пациентов, то позже болезнь регистрируется уже у 6-10 % людей.
При мерцательной аритмии сокращение предсердий происходит в виде их подергивания, предсердия как бы трепещут, по ним идет мерцающая рябь, при этом отдельные группы волокон работают нескоординировано по отношению друг к другу. Заболевание приводит к закономерному нарушению деятельности правого и левого желудочка, которые не могут выбросить достаточное количество крови в аорту. Поэтому при мерцательной аритмии у больного часто обнаруживается дефицит пульса в крупных сосудах и нерегулярность ЧСС. Окончательный диагноз можно поставить по ЭКГ, которая отражает патологическую электрическую активность предсердий, а также выявляет случайный, неадекватный характер сердечных циклов.
Причины возникновения
Спровоцировать нарушение ритма сердца по типу мерцательной аритмии могут различные острые и хронические состояния.
Острыми причинами являются:
- воздействие температурных факторов – гипер- или гипотермия;
- операции;
- инфаркт миокарда;
- чрезмерное употребление кофеина, алкоголя, никотина;
- воспалительные заболевания сердца – перикардиты, миокардиты;
- прием препаратов с аритмогенным эффектом;
- механические воздействия на организм – травмы, вибрация;
- некоторые другие виды аритмий (WPW-синдром).
Воздействие факторов, указанных выше, на здоровое сердце, скорее всего, фибрилляцию предсердий не спровоцирует – ее возникновению способствуют структурные и метаболические изменения миокарда, а также некоторые виды несердечной патологии:
- кардиомиопатии;
- опухоли сердца;
- констриктивный перикардит;
- эндокринная патология, в частности;
- ишемическая болезнь сердца;
- приобретенные и некоторые врожденные пороки сердца;
- артериальная гипертензия;
- тиреотоксикоз;
- заболевания желудочно-кишечного тракта (калькулезный холецистит, диафрагмальная грыжа);
- патология центральной нервной системы;
- интоксикации.
Симптомы мерцательной аритмии
Следует помнить, что в 20-30% случаев мерцательная аритмия протекает без симптомов, не вызывая никаких ощущений. Обнаружение такой формы происходит обычно случайно.
К основным жалобам больных с фибрилляцией предсердий относятся:
- главная жалоба — внезапные приступы учащенного неритмичного сердцебиения или ощущение постоянного неритмичного сердцебиения, пульсацию вен на шее;
- сжимающая боль в области сердца по типу стенокардии;
- общая слабость, повышенная утомляемость;
- затруднение дыхания (одышка), особенно при физической нагрузке;
- головокружения, шаткость походки;
- полуобморочные состояния, обмороки;
- повышенная потливость;
- редко увеличение мочи (полиурия) при выделении натрийуретического гормона.
При развитии постоянной формы заболевания пациенты перестают ощущать дискомфорт или перебои в работе сердца и приспосабливаются жить с этой болезнью.
Осложнения
Наиболее опасные осложнения при МА:
- Развитие тромбоэмболии из-за тромбообразования в камерах сердца.
- Сердечная недостаточность.
- Наступление внезапного летального исхода из-за остановки сердца, вызванной закупоркой его внутренних отверстий.
- Развитие кардиоэмболического инсульта, который возникает из-за застоя крови в предсердиях.
- Кардиогенный шок, провоцирующий значительное понижение артериального давления, в результате которого органы и ткани человеческого организма перестают получать необходимое питание, и в них начинаются необратимые процессы.
- Образование тромбов, которые с током крови могут попасть в любой орган, в том числе и в головной мозг, спровоцировав отмирание мозговых тканей (инсульт).
Мерцательная аритмия лишь на первый взгляд кажется простым заболеванием. Пациентам с таким диагнозом стоит помнить о том, что мерцающая аритмия — это патология, опасность которой связана с осложнениями, возникающими в результате отсутствия своевременного адекватного лечения или же перехода болезни в хроническую форму.
Диагностика
Выставляют диагноз фибрилляции предсердий на основании:
- сбора и анализа анамнеза;
- обнаружения характерных жалоб самого пациента;
- обнаружения определенных специфических изменений записей стандартной электрокардиограммы.
Электрокардиографические признаки рассматриваемой патологии заключаются в следующем:
- обнаруживаются множественные волны f, подтверждающие фибрилляцию (мерцание) предсердий. Такого типа волны могут отличаться амплитудой, формой и иными характеристиками;
- на записях полностью отсутствуют зубцы Р, которые обязательно обнаруживаются при нормальном синусовом ритме сердечных сокращений;
- при сохранении комплексов QRS, наблюдается хаотическое нарушение интервалов RR.
Кроме того, при проведении стандартной электрокардиографии медики получают возможность определить у пациента ассоциированную сердечную патологию, провоцирующую расстройства ритма. Также для установления точного диагноза и обнаружения всех сопутствующих патологий врачи могут использовать такие диагностические методики как: холтеровский мониторинг, эхо-кардиографию, УЗИ сердца и пр.
Пример пароксизмальной мерцательной аритмии на ЭКГ
Лечение мерцательной аритмии
На сегодняшний день при мерцательной аритмии используется несколько способов лечения, направленных на восстановление адекватного ритма сердца и предотвращение новых приступов. Применяются лекарственные препараты, электрическая кардиоверсия. При слабой эффективности этих методов используют оперативные методы лечения – катетерная абляция или вживление кардиостимулятора. Комплексный подход к терапии позволяет предотвратить новые приступы.
Используются следующие препараты при мерцательной аритмии:
- Препятствуют возникновению тромбов разжижающие кровь средства – дезагреганты.
- Бета-блокаторы (бетаксолол, карведилол, небивалол, метопролол, пиндолол, пропраолол, целипролол, эсмолол) и кальциевые блокаторы (верапамил, дилтиазем) – они замедляют ЧСС. Эти лекарства при мерцательной аритмии сердца препятствуют чрезмерно быстрому сокращению желудочков, но не регулируют сердечный ритм.
- Для антитромбоцитарной терапии назначаются антикоагулянты, не исключающие образование тромбов, но снижающие риск этого, а, следовательно, и возникновения инсультов (гепарин, фондапаринукс, эноксапарин).
- Также при диагнозе мерцательная аритмия используются лекарства, которые препятствуют образованию тромбов и возникновению инсультов (варфарин, прадакса).
- Антиаритмичные препараты (амиодарон, дронедарон, ибутилид, новокаинамид, пропафенон, соталол, флекаинид).
Для контроля над воздействием медикаментов требуются регулярные анализы крови. Лишь врач сможет правильно подобрать таблетки при мерцательной аритмии, поскольку у многих из них есть серьёзные противопоказания, а также проаритмическая активность, когда сам приём препарата может неожиданно спровоцировать мерцательную аритмию.
Перед тем как лечить мерцательную аритмию сердца, следует учесть сопутствующие заболевания, имеющиеся у пациента. Иногда приём лекарств начинается в больнице, где врачам проще контролировать реакцию организма и сердечный ритм. При данной терапии в 30-60% случаев состояние пациента улучшается, но со временем эффективность препаратов может снижаться. В связи с этим врачи часто назначают сразу несколько антиаритмических средств.
Лечение постоянной формы мерцательной аритмии
При данной форме пациенту назначаются таблетированные препараты, урежающие ритм сердца. Основными здесь являются группа бета-блокаторов и сердечные гликозиды, например конкор 5 мг х 1 раз в день, коронал 5 мг х 1 раз в день, эгилок 25 мг х 2 раза в день, беталок ЗОК 25-50 мг х 1 раз в день и др. Из сердечных гликозидов применяется дигоксин 0.025 мг по 1/2 таблетки х 2 раза в день — 5 дней, перерыв — 2 дня (сб, вс).
Обязательно назначение антикоагулянтов и антиагрегантов, например кардиомагнила 100 мг в обед, или клопидогрела 75 мг в обед, или варфарина 2.5-5 мг х 1 раз в день (обязательно под контролем МНО — параметра свертывающей системы крови, обычно рекомендуется 2.0-2.5). Данные препараты препятствуют повышенному тромбообразованию и снижают риск развития инфарктов и инсультов.
Хроническую сердечную недостаточность следует лечить мочегонными препаратами (индапамид 1.5 мг утром, верошпирон 25 мг утром) и иАПФ (престариум 5 мг утром, эналаприл 5 мг х 2 раза в день, лизиноприл 5 мг утром), оказывающими органопротективное действие на сосуды и сердце.
 Хирургическое лечение заболевания
Хирургическое лечение заболевания
Ввиду активного развития науки и медицины, хирургический способ лечения аритмий весьма перспективен. Существует несколько разных подходов:
- Имплантация мини дефибриллятора-кардиовертера. Этот вариант лечения больше подходит людям, у которых пароксизмы мерцательной аритмии нечастые. Такое устройство автоматически распознает нарушение ритма и выдает электрический импульс, способный восстановить нормальную сердечную деятельность.
- Физическое разрушение элемента атриовентрикулярного узла или патологического пучка проведения нервного импульса к желудочкам от предсердия. К такому варианту прибегают при отсутствии эффекта от медикаментозного лечения. В результате операции снижении ЧСС достигается путем нормализации количества проводимых сигналов к желудочкам. При этом довольно часто атриовентрикулярное соединение полностью блокируется, а для нормального сокращения желудочков в них имплантируется кардиостимулятор (ИВР – искусственный водитель ритма).
Образ жизни при мерцательной аритмии
Все болезни сердца предполагают ведение образа жизни, который традиционно характеризуется как здоровый. Фибрилляция предсердий не исключение.
Стандартные рекомендации включают легкие физические нагрузки при мерцательной аритмии сердца: утреннюю зарядку, ежедневные прогулки на свежем воздухе. Человеку следует сохранять естественную подвижность, не следует постоянно лежать (за исключение периодов аритмического приступа).
Отдельным вопросом является совмещение диагноза мерцательная аритмия и алкоголя. Люди с больным сердцем не должны злоупотреблять спиртным.
В то же время известно, что в небольших количествах алкоголь может оказывать положительное влияние, в частности: на нервную систему (успокаивающий эффект), на пищеварительную систему (стимулирует пищеварение), на сосуды (расширяет сосуды). В исключительных случаях человек, страдающий фибрилляцией предсердий, может выпивать в сутки не более 50 г напитка с 40% долей спирта и не более 150 г напитка с 12% долей спирта.
Диета
В основе питания таких больных должна быть растительная нежирная пища, а также каши из цельных круп, супы на воде. Показаны овощные рагу и запеканки, свежие салаты, заправленные небольшим количеством любого рафинированного масла, отварная или приготоленная на пару морская рыба.
Есть нужно малыми порциями: переедание вызывает раздражение блуждающего нерва, который воздействует угнетающе на функцию синусового угла, где потом возникают патологические импульсы.
Отдельно хочется сказать о любом алкоголе: он должен быть совсем исключен из системы питания. Даже у относительно здоровых людей выпитое спиртное может спровоцировать приступ аритмии, купировать который бывает очень сложно из-за быстро наступающих дегенеративных изменений в сердце.
Какой прогноз?
Прогноз для жизни при мерцательной аритмии определяется в первую очередь, причинами заболевания. Так, например, у выживших при остром инфаркте миокарда и при значительном кардиосклерозе краткосрочный прогноз для жизни может быть благоприятным, а для здоровья и в среднесрочной перспективе неблагоприятным, так как в незначительный промежуток времени у пациента развивается хроническая сердечная недостаточность, ухудшающая качество жизни и сокращающая ее продолжительность.
Тем не менее, при регулярном приеме назначенных врачом препаратов прогноз для жизни и здоровья несомненно улучшается. А пациенты, с зарегистрированной в молодом возрасте постоянной формой МА, при должной компенсации живут с ней еще вплоть до 20-40 лет.
- ИНВИТРО
- Библиотека
- Справочник заболеваний
- Фибрилляция…
Фибрилляция предсердий, или мерцательная аритмия
Фибрилляция предсердий (мерцательная аритмия): причины появления, симптомы, диагностика и способы лечения.
Определение
Фибрилляция предсердий (мерцательная аритмия) – это нарушение сердечного ритма, характеризующееся частым (350-700 в минуту) и хаотичным сокращением отдельных групп мышечных волокон предсердий. При этом возбуждение и сокращение предсердий как единого целого отсутствует, и за каждым сокращением предсердий не следует сокращение желудочков сердца.
Причины появления фибрилляции предсердий
Для развития и сохранения фибрилляций предсердий (ФП) необходимо наличие провоцирующего фактора, запускающего аритмию, и фактора, ее поддерживающего. Выделяют фибрилляцию предсердий, связанную с поражением сердечных клапанов (ревматический стеноз митрального клапана, протез митрального клапана), и ФП, не связанную с клапанной патологией. Имеются сведения о генетической предрасположенности к ФП.
В большинстве случаев развитие фибрилляций предсердий происходит на фоне структурных изменений миокарда и нарушения ионных клеточных механизмов формирования импульса. Основными структурными изменениями миокарда предсердий, предрасполагающими к возникновению ФП, являются фиброз, воспаление, гибель или увеличение массы кардиомиоцитов. Функциональные нарушения в предсердиях проявляются различной скоростью проведения импульсов в разных направлениях.
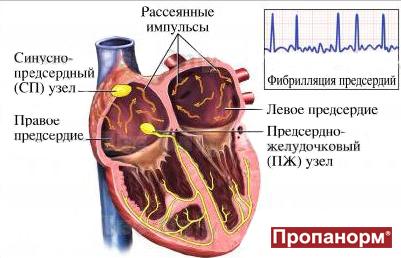
В 95% пусковым фактором развития фибрилляции предсердий считается патологическая электрическая активность в устьях легочных вен.
Происходящие изменения в предсердиях вызывают появление множественных небольших очагов циркуляции возбуждения (re-entry) по замкнутым путям, что исключает координированное сокращение предсердий. Вместо этого появляется фибрилляция (мерцание, дрожание). Наблюдаются нерегулярные сокращения желудочков, частота которых при мерцательной аритмии зависит от множества факторов.
- приобретенные или врожденные структурные патологии миокарда, перикарда, клапанного аппарата и/или магистральных сосудов;
- артериальная гипертензия;
- ишемическая болезнь сердца (ИБС);
- клинически выраженная сердечная недостаточность II–IV функционального класса по NYHA;
- нарушение функции щитовидной железы (гипер- или гипотиреоз, тиреотоксикоз);
- возраст (риск развития ФП повышается у лиц старше 40 лет);
- избыточная масса тела и ожирение (наблюдается у 25% пациентов с ФП);
- сахарный диабет (отмечается у 20% пациентов с ФП);
- синдром обструктивного апноэ;
- феохромоцитома;
- злоупотребление алкоголем;
- гипокалиемия;
- синдром Вольфа-Паркинсона-Уайта и др.
Классификация заболевания
В зависимости от частоты ритма желудочков во время бодрствования различают:
- нормосистолический вариант ФП (частота от 60 до 100 в минуту);
- тахисистолический вариант ФП (частота более 100 в минуту);
- брадисистолический вариант ФП (частота менее 60 в минуту).
C учетом течения и длительности аритмии выделяют 5 типов:
- впервые диагностированная ФП;
- пароксизмальная – самостоятельно купирующаяся (длительностью от 48 часов до 7 суток);
- персистирующая ФП, которая длится более 7 дней;
- длительно персистирующая – эпизод ФП более 1 года при условии выбора стратегии контроля ритма;
- постоянная форма ФП, когда совместно пациентом (и врачом) принято согласованное решение не осуществлять попытки восстановления сердечного ритма.
Симптомы фибрилляции предсердий
Жалобы при мерцательной аритмии нетипичны и могут встречаться при других патологиях сердечно-сосудистой системы. Пациент может ощущать учащенное сердцебиение, одышку, тяжесть в груди, нарушения сна, сонливость, слабость, психосоциальные расстройства. При осмотре можно выявить аритмичный пульс, при аускультация сердца – аритмичные тоны сердца. Также наблюдается разность между частотой пульса и тонов сердца. У некоторых пациентов симптоматика нарушений ритма сердца может отсутствовать, и первыми проявлениями ФП могут стать ишемический инсульт или транзиторная ишемическая атака.
Риск смерти при фибрилляции предсердий увеличивается вдвое независимо от наличия других факторов риска.
Фибрилляция предсердий является причиной 1/3 всех госпитализаций по поводу нарушений ритма сердца.
Фибрилляция предсердий может сопровождаться снижением сердечного выброса, расширением камер сердца, тромбообразованием, возможным развитием тромбоэмболий в сосуды большого круга кровообращения.
Диагностика фибрилляции предсердий
Для оценки семейной предрасположенности и наличия факторов риска развития ФП необходимо собирать полный медицинский и семейный анамнез. Всем пациентам с ишемической болезнью сердца или подозрением на нее при первичном обращении рекомендуются следующие исследования:
- клинический анализ крови;
- общий белок , альбумин (в крови), белковые фракции;
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бе�…
Альбумин (в крови) (Albumin)
Синонимы: Человеческий сывороточный альбумин; ЧСА; Альбумин плазмы;
Human Serum Albumin; ALB.
Краткая характеристика исследуемого вещества Альбумин
Альбумин – эт…
- оценку показателей работы почек (мочевина, креатинин, клубочковая фильтрация);
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определя�…
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
- оценку показателей работы печени (билирубин, АЛТ, АСТ);
- оценку углеводного обмена: глюкоза (в крови), глюкозотолерантный тест с определением глюкозы в венозной крови натощак и после нагрузки через 2 часа;
Глюкоза (в крови) (Glucose)
Материал для исследования
Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм…
- оценка нарушений липидного обмена:
- триглицериды;
Триглицериды (Triglycerides)
Синонимы: Липиды крови; нейтральные жиры; ТГ.
Triglycerides; Trig; TG.
Краткая характеристика определяемого вещества Триглицериды
Триглицериды (ТГ) – источник получен…
- холестерин ЛПВП (холестерин липопротеинов высокой плотности);
- холестерин ЛПНП (холестерин липопротеинов низкой плотности);
- холестерин ЛПОНП (холестерин липопротеинов очень низкой плотности).
- Всем пациентам с подозрением на ФП рекомендовано исследование сердца. Пациентам, получающим антиаритмическую терапию, рекомендуется регулярное выполнение ЭКГ в 12 отведениях с целью оценки безопасности и эффективности лечения. Выполнение длительного мониторирования ЭКГ рекомендовано пациентам для оценки адекватности контроля сердечного ритма и уточнения взаимосвязи между приступами ФП и жалобами:
- суточное мониторирование ЭКГ по Холтеру;
- ЭКГ с расшифровкой за 30 минут;
- эхокардиография;
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
- КТ органов грудной клетки и средостения.
- Для исключения иных заболеваний сердца и крупных сосудов, а также внесердечной патологии (патологии средостения, легких, плевры) рекомендуют:
- обзорный рентген органов грудной клетки.
- Пациентам, перенесшим инсульт в предыдущие 8 недель, с выраженным остаточным неврологическим дефицитом для исключения геморрагического характера инсульта и сосудистых мальформаций рекомендовано:
- КТ головного мозга и черепа;
КТ головного мозга и черепа
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
- МРТ головного мозга.
МРТ головного мозга
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
- Обязательным является изучение функции щитовидной железы:
- трийодтиронин общий (Т3 общий);
- трийодтиронин свободный (Т3 свободный);
- тироксин общий (Т4 общий);
- тироксин свободный (Т4 свободный);
- тиреотропный гормон (ТТГ);
- антитела к тиреоглобулину (АТ-ТГ);
- антитела к тиреоидной пероксидазе (АТ-ТПО);
- ТГ (тиреоглобулин);
Тиреоглобулин (Thyroglobulin, TG)
Синонимы: Анализ крови на тиреоглобулин; Тироглобулин; ТГ. Human Thyroglobulin.
Краткое описание определяемого вещества Тиреоглобулин
Тиреоглобулин – гликоп…
- АТ к рТТГ (антитела к рецепторам ТТГ);
- кальцитонин .
Кальцитонин (Calcitonin)
Синонимы: Анализ крови на кальцитонин; Тиреокальцитонин; Тирокальцитонин; ТКТ. Calcitonin; Human Calcitonin; Thyrocalcitonin; CT.
Общая информация об исследовании «Кальцитонин»
К…
К каким врачам обращаться
Диагностикой и лечением фибрилляции предсердий занимается
врач-кардиолог
или
врач-терапевт
.
Лечение фибрилляции предсердий
Лечение ФП включает:
- мероприятия, направленные на улучшение прогноза течения заболевания;
- мероприятия, направленные на облегчение симптомов (контроль частоты и контроль ритма).
Для лечения пациентов с фибрилляцией предсердий рекомендованы две терапевтические стратегии:
1-я стратегия: снижение частоты сокращений желудочков, то есть контроль частоты, предполагающий применение лекарств, урежающих ритм (бета-адреноблокаторов, блокаторов «медленных» кальциевых каналов с прямым влиянием на кардиомиоциты);
2-я стратегия: восстановление и сохранение синусового ритма средствами лекарственного противоаритмического лечения, то есть контроль ритма сердца.
Выбор стратегии лечения зависит от характера течения мерцательной аритмии, степени выраженности клинических проявлений, наличия сопутствующих заболеваний, переносимости различных групп препаратов. При установлении обратимой причины ФП (например, электролитных нарушений, пороков клапанов сердца, тиреотоксикоза, алкогольной интоксикации и др.) ее устранение или лечение заболевания может способствовать самостоятельному восстановлению синусового ритма и предупреждению рецидивов ФП.
При любой форме фибрилляции предсердий необходима профилактика тромбоэмболических осложнений.
Показания к госпитализации:
- впервые возникший пароксизм ФП;
- пароксизмальная форма ФП длительностью менее 48 часов, не поддающаяся медикаментозной кардиоверсии на догоспитальном этапе;
- пароксизмальная форма ФП длительностью менее 48 часов, сопровождающаяся выраженной тахисистолией желудочков (>150 в минуту), артериальной гипотензией, острой левожелудочковой или выраженной коронарной недостаточностью;
- пароксизмальная форма ФП длительностью более 48 часов и персистирующая форма ФП (госпитализация проводится для решения вопроса о целесообразности восстановления синусового ритма и подготовки к нему);
- постоянная форма ФП, сопровождающаяся выраженной тахисистолией желудочков (>150 в минуту), артериальной гипотензией, острой левожелудочковой или выраженной коронарной недостаточностью;
- наличие тромбоэмболических и геморрагических осложнений на фоне приема антикоагулянтов.
Немедикаментозное лечение включает мероприятия, направленные на исключение факторов, вызывающих нарушение ритма (прием алкоголя, интенсивная физическая нагрузка), и смену образа жизни.
При впервые возникшей ФП необходимо предпринять попытку ее устранения. Существуют 2 способа восстановления синусового ритма: электроимпульсная терапия и медикаментозная кардиоверсия. Процедуру электроимпульсной терапии проводят под кратковременным наркозом. Чаще всего используют бифазные синхронизированные разряды, мощностью 150 Дж. Для медикаментозной кардиоверсии применяют антиаритмические препараты.
В случае неэффективности или малой эффективности антиаритмических лекарственных средств и сохраняющихся частых, плохо переносимых пароксизмах ФП проводят радиочастотную абляцию (РЧА), которая представляет собой хирургический катетерный метод лечения сердечных аритмий, основанный на воздействии радиочастотной энергии на аритмогенные (образующие патологический ритм) очаги с целью их разрушения и подавления активности. При отсутствии эффекта от РЧА или невозможности ее проведения назначают лекарственные препараты, снижающие частоту сердечных сокращений в сочетании с антикоагулянтами.
В некоторых случаях контроль частоты ритма желудочков возможен только с помощью имплантации электрокардиостимулятора.
Осложнения
Осложнений мерцательная аритмия может дать немало и все они достаточно серьезные:
- транзиторная ишемическая атака головного мозга, ишемический кардиоэмболический инсульт;
- тромбоэмболия сосудов конечностей (закупорка кровеносного сосуда тромбом, оторвавшимся от места своего образования на стенке сердца), инсульт;
- инфаркты внутренних органов (некроз органа или ткани вследствие острого недостатка кровоснабжения);
- сосудистая деменция.
Профилактика фибрилляции предсердий
К профилактическим мерам относятся:
- наблюдение у врача-кардиолога пациентам с заболеванием сердца;
- соблюдение всех рекомендаций врача и регулярный прием, назначенных препаратов;
- своевременное и правильное лечение заболеваний, которые могут вызвать нарушения в работе сердца (артериальной гипертензии, сахарного диабета, метаболического синдрома, патологий щитовидной железы и т.д.);
- исключение факторов, способных провоцировать фибрилляцию предсердий (стресса, алкогольной зависимости, физических перегрузок).
Источники:
- Клинические рекомендации «Фибрилляция и трепетание предсердий у взрослых». Разраб.: Российское кардиологическое общество, Всероссийское научное общество специалистов по клинической электрофизиологии, аритмологии и электростимуляции, Ассоциация сердечно-сосудистых хирургов России. – 2020.
- Кардиология. Национальное руководство: краткое издание / под ред. Ю.Н. Беленкова, Р.Г. Оганова. — М.: ГЭОТАР-Медиа. – 2012. — 848 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
5930
05 Мая
-
2962
02 Мая
-
5924
26 Апреля
Похожие статьи
Остеопороз
Остеопороз: причины появления, симптомы, диагностика и способы лечения.
Кандидоз кожи
Кандидоз кожи: причины появления, симптомы, диагностика и способы лечения.
Фимоз
Фимоз: причины появления, симптомы, диагностика и способы лечения.



 Хирургическое лечение заболевания
Хирургическое лечение заболевания
