цервикальный
- цервикальный
-
- цервикальный
-
шейный
Словарь русских синонимов.
- цервикальный
-
прил.
, кол-во синонимов: 2
Словарь синонимов ASIS.
.
2013.
.
Синонимы:
Смотреть что такое «цервикальный» в других словарях:
-
цервикальный — (лат. cervix(cervicis) шея) анат. шейный. Новый словарь иностранных слов. by EdwART, , 2009. цервикальный [ … Словарь иностранных слов русского языка
-
ЦЕРВИКАЛЬНЫЙ МАЗОК — ЦЕРВИКАЛЬНЫЙ МАЗОК, проверка на РАК ШЕЙКИ МАТКИ, введенная американским физиологом Джорджем Папаниколау (1883 1962). Проверка заключается во взятии маленького образца ткани из шейки матки, который затем исследуется под микроскопом с целью… … Научно-технический энциклопедический словарь
-
Цервикальный канал — Цервикальный канал это канал, соединяющий полость матки и влагалище. Имеет веретеновидную форму, наружный и внутренний зевы. Слизистая цервикального канала выстлана цилиндрическим эпителием, способным продуцировать слизь. Ранее считалось, что… … Википедия
-
Цервикальный метод — Проверить информацию. Необходимо проверить точность фактов и достоверность сведений, изложенных в этой статье. На странице обсуждения должны быть пояснения. Цервикальный метод (метод Биллинга, метод Би … Википедия
-
цервикальный — (cervicalis; лат. cervix шея, шейка) 1) расположенный в области шеи, относящийся к шее; 2) относящийся к шейке матки … Большой медицинский словарь
-
цервикальный — цервик альный … Русский орфографический словарь
-
цервикальный — … Орфографический словарь русского языка
-
цервикальный канал — (canalis cervicis uteri) см. Канал шейки матки … Большой медицинский словарь
-
Мазок Цервикальный (Cervical Smear), Тест Папаниколау (Пап) (Papanicolaou (Pap) Test) — соскоб клеток, выстилающих канал шейки матки, который исследуется под микроскопом для выявления возможных изменений, свидетельствующих о развитии у женщины рака. Трансформированный участок шейки матки, если он есть, вероятнее всего,… … Медицинские термины
-
Рак Цервикальный (Cervical Cancer), Карцинома Цервикальная (Cervical Carcinoma) — рак шейки матки. Опухоль может развиться из поверхностного эпителия шейки матки (чешуйчатая карцинома) или из эпителия желез цервикального канала (аденокарцинома). В обоих случаях опухоль является инвазивной, распространяется на окружающие ткани … Медицинские термины
Лечение заболеваний цервикального канала шейки матки
29 июня 2021
В нашу клинику обращаются пациентки с различными женскими болезнями. Среди них врачи клиники нередко диагностируют патологии цервикального канала шейки матки: полипы, кисты, воспаления и др.
Основная функция половых органов – детородная, и очень важно, чтобы их заболевания не приводили к бесплодию или нарушению менструальной функции. Поэтому каждая женщина должна проходить профилактические осмотры не реже одного раза в год.
Врачи-гинекологи, работающие в клинике, помогут своевременно диагностировать и вылечить заболевание женской половой сферы. Чем раньше выявлено заболевание, тем больше шанс его вылечить и не допустить перехода в хроническую форму.
Что такое цервикальный канал
Внутренние женские половые органы расположены в полости малого таза и состоят из шейки матки, видимой при осмотре в зеркалах, тела матки и придатков матки (маточные трубы и яичники), которые расположены в малом тазу. От матки (а точнее, от её углов) отходят маточные трубы, под которыми с обеих сторон расположены яичники. Шейка матки бывает цилиндрической или конической формы.
Природа продумала, как защитить женский организм от инфекций, поступающих из влагалища, и как удерживать беременность во время вынашивания. Шейка матки как раз является одним из тех «инструментов», обеспечивающих сохранение беременности и защиту от патогенных микроорганизмов.
Внутри шейки находится цервикальный канал. В цервикальном канале есть 2 сужения — внутренний зев и наружный зев. Наружный зев врач осматривает при обследовании в «зеркалах». Точечный зев характерен для нерожавших женщин, щелевидный – для рожавших или делавших аборт. Внутренний зев можно осмотреть только при проведении специальной манипуляции – гистероскопии, которую выполняют при наличии определенных показаний. Именно цервикальный канал и образует связь между наружными и внутренними половыми органами. Именно через него может поступить инфекция из влагалища и распространиться в брюшную полость. Во время родов шейка укорачивается, и через сглаженный цервикальный канал появляется на свет ребенок. Канал, матка и влагалище образуют родовые пути.
Внутренний слой цервикального канала выстлан эпителием, который продуцирует слизь. Эпителий – гормонозависим и вырабатывает различный секрет, в зависимости от дня менструального цикла. Именно по слизи в цервикальном канале в середине менструального цикла врач определяет “симптом зрачка” – признак овуляции. Во время беременности именно в цервикальном канале эпителий образует очень густую слизь – пробку, отхождение которой является предвестником начала родовой деятельности.
При осмотре на зеркалах, врач обращает внимание на поверхность шейки матки. Если она гладкая, светло-розового цвета, то проблем нет. Врач осматривает границу эпителия шейки и эпителия цервикального канала. Если граница эпителия смещена или имеется эрозивная поверхность, врач описывает расположение и размеры выявленной патологии. Кроме визуального осмотра врач может провести пробу Шиллера с окрашиванием слизистой шейки матки йодсодержащим раствором, а также пробу с уксусной кислотой. Кроме этого, можно провести кольпоскопию – осмотр шейки матки через специальный аппарат при большом увеличении.
Во время постменопаузы, а также при беременности и после родов шейка матки претерпевает изменения. Так во время менопаузы слизистая становится более бледной, секрет не вырабатывается, отмечается сухость слизистой влагалища. Врач ежегодно проводит женщине соскобы на онкоцитологию специальной щеткой из цервикального канала и с поверхности шейки матки, чтобы вовремя выявить онкологические и предонкологические заболевания. При беременности шейка имеет цианотичную окраску.
Это нормальные физиологические изменения, происходящие в определенный период.
Цервикальный канал не претерпевает циклических изменений, связанных с менструальным циклом. Только в период овуляции увеличивается секреция слизи.
Патологии цервикального канала шейки матки
Нередко в нашу клинику обращаются женщины, которые жалуются на усиление выделений из половых путей, их неприятный запах, кровянистые выделения после полового акта.
Во время осмотра врач видит только шейку матки и наружный зев цервикального канала.
Основные заболевания, диагностируемые у пациенток на основании осмотра в зеркалах и микробиологического исследования (мазка на флору, посева):
- Цервицит, который представляет собой воспаление цервикального канала шейки матки (диагноз может быть поставлен после исследования мазков). При длительном нелеченном цервиците может произойти сращение стенок или заращение цервикального канала. Лечение цервицита сводится к назначению противовоспалительной терапии и местного лечения шейки и влагалища.
- Полипы — это доброкачественные новообразования, причиной появления которых становится все тот же воспалительный процесс. Рост полипа в цервикальном канале может быть спровоцирован гормональными нарушениями, а также травмой шейки матки во время родов или аборта. Наши врачи удаляют полипы хирургическим путем. Кроме того, назначается сопутствующая терапия. Полипы требуют оперативного лечения, и после их гистологического исследования назначается адекватная терапия.
- Сужение, искривление цервикального канала, выявляемое при проведении УЗИ малого таза, когда врач обязательно оценивает длину и ход цервикального канала, описывает невидимую часть шейки матки. При выявлении или подозрении на сужение, искривление цервикального канала или частичное заращение канала врач предлагает провести осмотр цервикального канала при помощи оптического гистероскопа. Если планируется проведение лечения бесплодия методами ВРТ, то врач, проводящий манипуляцию инсеминации или переноса эмбрионов, должен учесть все нюансы строения цервикального канала, его расположение относительно матки. При необходимости проводится бужирование цервикального канала, рассекаются синехии, выполняется противовоспалительная терапия.
Про патологию видимой части шейки матки читайте в разделе Кольпоскопия.
При обнаружении патологий цервикального канала шейки матки врач обязательно назначит вам дополнительные обследования: анализы на урогенитальные инфекции, соскоб на онкоцитологию (ПАП-тест), с помощью которого можно выявить развитие рака на ранних стадиях, кольпоскопию, биопсию и т.д.
Вы должны тщательно следить за своим здоровьем и при первых же неприятных или болезненных симптомах обращаться за помощью к гинекологу. Врачи нашей клиники имеют обширные знания и большой практический опыт, поэтому обязательно помогут диагностировать заболевание и назначат эффективное лечение.
История пациента. В клинику обратилась пациентка Марина, 65 лет, с жалобами на изменения характера выделений из половых путей. За последние 2 месяца выделения стали необычного желтоватого цвета, появился неприятный запах. Беседуя с Мариной, врач нашей клиники выяснила, что последний раз на осмотре у гинеколога пациентка была 10 лет назад: ничего не беспокоило, поэтому и не обращалась. При осмотре «в зеркалах» врач увидела эрозирование эпителия шейки матки вокруг наружного зева, множественные кисты шейки матки, усиление сосудистого рисунка. Проба Шиллера была отрицательной – то есть измененный участок шейки не окрасился йодом, что говорит о патологическом изменении эпителия. Сразу был взят соскоб на онкоцитологию и проведена расширенная кольпоскопия, по результатам чего было принято решение о проведении прицельной биопсии пораженного участка шейки матки. Полученный при биопсии материал отправили на гистологическое исследование, в результате – признаки хронического воспаления (цервицита) и единичные атипичные клетки. Дополнительно проведены противовоспалительная и антибактериальная терапия на основании результатов мазка на флору и бактериологического посева. Спустя месяц после лечения, при контрольном осмотре никаких патологических изменений шейки матки выявлено не было, прекратились неприятные выделения из половых путей.
Своевременно и правильно проведенное обследование и лечение позволили вовремя выявить предраковый процесс и предотвратить его прогрессирование до злокачественного заболевания, избавить от неприятных ощущений и улучшить качество жизни пациентки!
Смотрите также: Вид шейки матки в норме и при патологии. Тест с уксусной кислотой
В наших клиниках Вы можете пройти полное обследование:
Вид шейки матки в норме и при патологии
по материалам международной организации по контролю за заболеваниями шейки матки (INCGC)
Обследование шейки матки является обязательным этапом гинекологического осмотра.
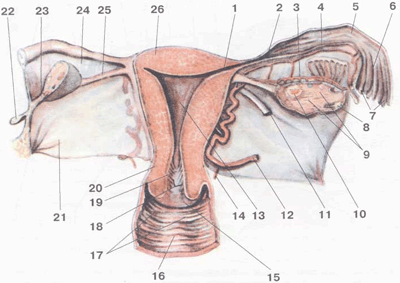
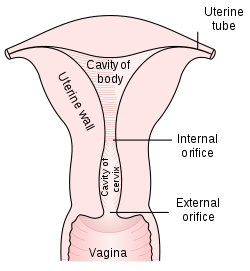
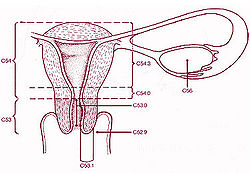
Шейка матки (cervix uteri — 20) представляет собой нижний сегмент матки. Стенка шейки матки (20) является продолжением стенки тела матки. Место перехода тела матки в шейку носит название перешейка. В то время, как стенка матки в основном представлена гладкой мускулатурой, стенка шейки матки в основном состоит из соединительной ткани с большим содержанием коллагеновых волокон и в меньшем количестве эластических волокон и гладкомышечных клеток.
Нижняя часть шейки матки вдается в полость влагалища и поэтому называется влагалищной частью шейки матки, а верхняя часть, лежащая выше влагалища, носит название надвлагалищной части шейки матки. При гинекологическом исследовании осмотру доступна именно влагалищная часть шейки матки. На влагалищной части шейки матки виден наружный зев — 15, 18) — отверстие, ведущее из влагалища в канал шейки матки (цервикальный канал — 19, canalis cervicis uteri) и продолжающееся в полость матки (13). В полость матки цервикальный канал открывается внутренним зевом.
Рис.1: 1 — устье маточной трубы; 2, 5, 6 — маточная труба; 8, 9, 10 — яичник; 13 — полость матки; 12, 14 — кровеносные сосуды; 11 — круглая связка матки; 16, 17 — стенка влагалища; 18 — наружный зев шейки матки; 15 — влагалищная часть шейки матки; 19 — цервикальный канал; 20 — шейка матки.
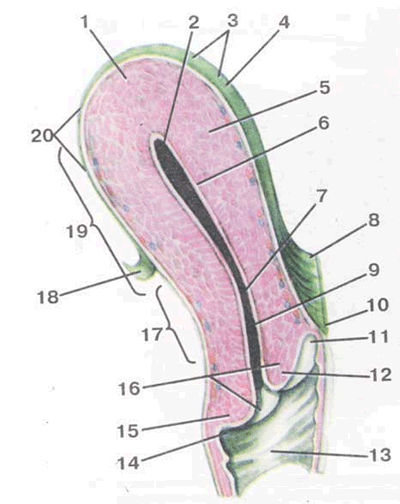
Рис.2: 1 — матка (дно матки); 2, 6 — полость матки; 3, 4 — передняя поверхность матки; 7 — перешеек матки; 9 — цервикальный канал; 11 — передний свод влагалища; 12 — передняя губа шейки матки; 13 — влагалище; 14 — задний свод влагалища; 15 — задняя губа шейки матки; 16 — наружный зев.
Слизистая оболочка цервикального канала состоит из эпителия и расположенной под эпителием соединительнотканной пластинки (lamina propria), представляющей собой фиброзную соединительную ткань. Слизистая цервикального канала образует складки (18, рис.1). Помимо складок в цервикальном канале расположены многочисленные ветвящиеся трубчатые железы. И эпителий слизистой оболочки канала и эпителий желез состоит из высоких цилиндрических клеток, секретирующих слизь. Такой эпителий называется цилиндрическим. Под влиянием гормональных изменений, происходящих в организме женщины в течение менструального цикла, в клетках эпителия цервикального канала также происходят циклические изменения. В период овуляции секреция слизи железами цервикального канала увеличивается, и изменяются ее качественные характеристики. Иногда железы шейки матки могут закупориваться и при этом образуются кисты (наботовы фолликулы или кисты наботовых желез).
Влагалищная часть шейки матки покрыта многослойным плоским эпителием. Этот же тип эпителия выстилает стенки влагалища. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название переходной зоны. Иногда зона перехода между двумя типами эпителия может смещаться, и при этом цилиндрический эпителий цервикального канала покрывает небольшой участок влагалищной части шейки матки. В таких случаях говорят о так называемых псевдоэрозиях (многослойный плоский эпителий, покрывающий в норме влагалищную часть шейки матки, имеет розовато-серый цвет, а цилиндрический эпителий цервикального канала — красный; отсюда и термин эрозия или псевдоэрозия).
Осмотр врача
Цель визуального осмотра шейки матки — выявление пациенток с изменениями внешнего вида шейки матки, эрозии и отбор женщин, нуждающихся в проведении более углубленного обследования и соответствующего лечения. Важный момент — своевременное выявление женщин с предонкологическими изменениями шейки матки на ранних стадиях. При проведении скринингового обследования дополнительно к осмотру врача может быть рекомендовано проведение кольпоскопии и ПАП-мазка
Осмотр шейки матки проводится на гинекологическом кресле в положении пациентки для гинекологического осмотра. После осмотра наружных половых органов во влагалище вводится гинекологическое зеркало и обнажается шейка матки. С шейки матки ватным тампоном удаляется избыток слизи и бели. Осмотр шейки матки обычно не проводится в период менструации и в период лечения местными влагалищными формами лекарственных препаратов.
Результаты осмотра:
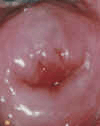
Вид шейки матки в норме
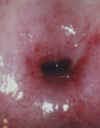
Поверхность шейки матки гладкая, розовая; слизистая секреция прозрачная. Центральное отверстие — наружный зев шейки матки — округлой или овальной формы у нерожавших и щелевидный у многорожавших женщин. Необходимости в проведении медицинских процедур нет. Рекомендуется профилактическое проведение ПАП-мазка 1 раз в год.
Вид шейки матки в постменопаузальном периоде:
Шейка матки у женщин в постменопаузальном периоде атрофична. Необходимости в проведении медицинских процедур нет. Рекомендуется профилактическое проведение ПАП-мазка 1 раз в год.
Эктопия (эритроплазия)
Нормальные физиологические изменения шейки матки во время беременности и в послеродовом периоде. Необходимости в проведении медицинских процедур нет.
Вид шейки матки с изменениями
Рекомендуется проведение дополнительных исследований (обследование на урогенитальные инфекции, ПАП-мазок, кольпоскопия, биопсия шейки матки), уточнение диагноза и решение вопроса о проведении терапии.
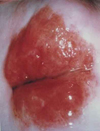
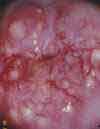
Цервицит
Воспалительный процесс в шейке матки. Рекомендуется обследование на урогенитальные инфекции, противовоспалительная терапия с последующим осмотром шейки матки и проведением ПАП-мазка.
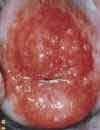
Хронический цервицит
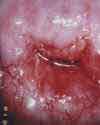
Хронический воспалительный процесс в шейке матки с формированием кист наботовых желез. Наботовы железы (наботовы фолликулы) образуются при закупорке выводных протоков желез шейки матки и накоплении в них секрета. Это может стать причиной формирования кист и локального выпячивания поверхности шейки матки. Рекомендуется обследование на урогенитальные инфекции, проведение противовоспалительной терапии, ПАП-мазка, кольпоскопии.
Полип цервикального канала
Это доброкачественное образование. Причины возникновения — хронические воспалительные процессы, травматизация шейки матки, гормональный дисбаланс. Показано проведение ПАП-мазка, кольпоскопии. Проводится удаление полипа в сочетании с лечением сопутствующих заболеваний.
Помимо перечисленных нарушений при осмотре врача может быть обнаружена доброкачественная опухоль шейки матки (папиллома); гипертрофия шейки матки; деформация шейки матки; покраснение (гиперемия шейки матки); простая эрозия (не кровоточит при прикосновении); опущение матки; ненормальный цервикальный секрет (с неприятным запахом; грязного/зеленоватого цвета; либо белое казеозное отделяемое, окрашенное кровью).
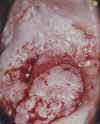
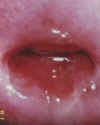
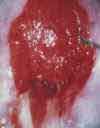
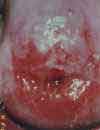
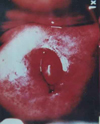
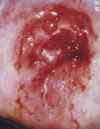
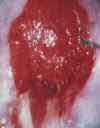
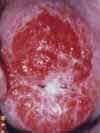
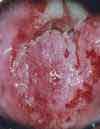
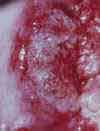
Изменения шейки матки, подозрительные на злокачественные (например, эрозия шейки матки, кровоточащая или крошащаяся при прикосновении, с неоднородной или рыхлой поверхностью). Эрозия шейки матки (дефект слизистой оболочки) является одним из наиболее распространенных гинекологических заболеваний у женщин. Эрозия – это дефект слизистой оболочки, покрывающей влагалищную часть шейки матки, который возникает в результате воспалительных процессов, травматических и других повреждений. Рак шейки матки. Для дальнейшего обследования и решения вопроса о терапии пациентка направляется к онкогинекологу.
Помимо простого осмотра шейки матки для получения дополнительной информации в ряде случаев проводится осмотр после обработки шейки матки 3-5% раствором уксусной кислоты.
Смотрите также: Вид шейки матки в норме и при патологии. Тест с уксусной кислотой
Цервикальный канал – один из главных барьеров на пути инфекций, препятствующий их проникновению во внутренние половые органы. Он проходит сквозь шейку матки и выстилается слизистой оболочкой, воспаление которой приводит к заболеванию, называющемуся эндоцервицит. Воспаление может вызываться как условно-патогенной, патогенной флорой, так и половыми инфекциями. Узость цервикального канала и наличие в нем слизистой пробки, содержащей секреторный иммуноглобулин-А и бактерицидные ферменты, обеспечивает естественную защиту от проникновения патогенной флоры, которая может попадать извне во влагалище. В состав слизи цервикального канала также входит ряд уникальных биоактивных веществ, функции которых формируют столь сложный механизм контроля присутствия патогенных микроорганизмов. Но такая защита возможна только в том случае, если слизистая цервикального канала здорова и функционирует без физиологических нарушений.
Содержание
1
Симптомы эндоцервицита
При инфицировании в цервикальном канале раздражаются рецепторы, что на ранних стадиях вызывает сильный зуд, а позже может приводить к болевым ощущениям. При осмотре наблюдается обильное выделение густой слизи, возможно с желто-зелеными включениями, что служит явным признаком присутствия гонококковой или стафилококковой инфекции. Таким образом, признаки начальной стадии заболевания:
- зуд половых органов;
- боль, проявляющаяся как в спокойном состоянии, так и во время полового акта, которая может отдавать в низ живота;
- от умеренных слизистых выделений до гнойных выделений или появления обильной густой слизи;
- возможна фебрильная температура до 37,5℃.
При сильном общем и местном иммунитете эндоцервицит может протекать без выраженных симптомов. Проблемы в таком случае можно на ранних стадиях выявить только при гинекологическом осмотре. Чтобы не допустить осложнений, очень важно не пропустить начальную стадию заболевания. Поэтому необходимы плановые осмотры у гинеколога.
Как протекает болезнь?
Острая стадия эндоцервицита протекает с выраженными симптомами (зуд, болевые ощущения, гнойные выделения и увеличение количества слизи). Без лечения эта фаза обычно длится от одной до трех недель, а далее переходит в хроническую. Симптомы уменьшаются.
Хроническая стадия протекает со смазанной клинической картиной. Она может возникнуть как под воздействием собственного иммунитета, так и в случае не до конца проведенного лечения. Симптомы могут полностью исчезнуть, но оставшаяся инфекция продолжает вредить органу. При хроническом эндоцервиците канал шейки матки становится открытым для восходящей инфекции. Состав слизи нарушен, а слизистая пробка недостаточна. В хронической стадии в организм женщины могут проникнуть другие инфекции, вызывающие тяжелые заболевания.
Диагностика заболевания
Различают две основных стадии эндоцервицита: острая и хроническая. При гинекологическом осмотре шейки матки наблюдаются отеки и кровоизлияния в районе наружного зева шейки, изъязвления и слущивание эпителия. Глубина поражения может достигать базальных клеток.
Для диагностики хронического эндоцервицита, для которого характерны слабо выраженные симптомы, гинекологи используют такие методы, как:
- гинекологический осмотр при помощи зеркал;
- кольпоскопия;
- лабораторные исследования (микробиологические, цитограмма, pH-метрия);
- иммуноферментный анализ и прочие специальные анализы;
- УЗИ (эхопризнаки: гипертрофия шейки матки, уплотнение ее тканей, расширенный просвет канала, наличие кист, инфильтрация);
- анализ крови (клинический).
При воспалении цервикального канала нередко поражается и наружная часть шейки матки. Если визуально на ней видны характерные покраснения, то с большой вероятностью воспаленные участки имеют место на слизистой шеечного канала.
Распространенные виды инфекций
Классификация эндоцервицита имеет несколько планов, главный из которых – вид возбудителя. Некоторые бактерии чувствительны только к определенной группе антибиотиков. Для эффективного лечения заболевания необходимо идентифицировать микроорганизм, приведший к воспалительному процессу. Для этого проводится микробиологический анализ и ПЦР диагностика отделяемой слизи шейки матки.
Наиболее опасные — это хламидийная и гонококовая инфекции.
- Гонококковая инфекция, попадая в цервикальный канал, очень быстро распространяется в среде слизистой, приводя к ярко выраженным симптомам острого эндоцервицита. В стадию с хронической клинической картиной переходит редко. Острая стадия хорошо поддается лечению – главное правильно установить возбудителя и применить соответствующий антибиотик. При несвоевременной диагностике и лечении часто дает осложнения на близлежащие органы.
- Хламидиозный эндоцервицит вызывается бактериями рода Chlamydiae. Эта разновидность заболевания часто становится осложнением хламидиоза. Болезнь то обостряется, то утихает, переходя в стадию ремиссии, и чаще протекает в скрытой форме. Для лечения данного вида эндоцервицита применяется ограниченное число препаратов, т.к. хламидии не чувствительны к большинству антибиотиков широкого спектра. При несвоевременной диагностике и лечении часто дает такие характерные осложнения как выраженный спаечный процесс.
Чем опасны запущенные стадии
Прежде всего, при воспалении цервикального канала женщина теряет защиту от инфекций, которые могут поражать матку, яичники и соседние органы. Если не лечить основное заболевание, то произойдет переход в хроническую стадию, с переходом на соседние органы. А негативный сценарий хронического течения болезни может привести к бесплодию, абсцессу и даже перитониту.
Причины заболевания
Эндоцервицит (воспаление цервикального канала) может возникнуть по причине механических повреждений слизистой, из-за чего орган лишается естественной защиты открывая путь инфекции. Самые распространенные ситуации, при которых существует вероятность механического повреждения слизистой цервикального канала – это естественные роды, гинекологические манипуляции, выполняемые через шейку матки. Травмированный участок слизистой лишается собственной защиты и подвергается инфекции такими микроорганизмами, как трихомонады, гонококки, стафилококки, дрожжеподобные грибы рода candida, хламидии, а также вирусы.
Так же эндоцервицит может возникнуть на фоне изменений шейки матки, которые дают больше возможности присоединения инфекции, за счет уязвимости пораженных тканей. К ним относятся эктопия шейки матки (эрозия) лейкоплакия, наличие множественных кист эндоцервикса (наботовы кисты).
Но наиболее тяжелые форм заболевания возникают на фоне заболеваний передающихся половым путем, в частности гонореи, хламидиоза. Половые контакты с партнерами без средств барьерной контрацепции несут высокие риски передачи этих заболеваний, а значит, косвенно становятся причинами эндоцервицита.
Заражение также может произойти и по причине нарушения биоценоза влагалища, когда нарушается баланс бактерий, сдерживающих развитие болезнетворных микроорганизмов. Такие нарушения в свою очередь возникают по причине недостаточной гигиены половых органов, гормональных отклонений, как последствия приема антибиотиков. Одна из причин уязвимости цервикального канала перед инфекцией – снижение местного иммунитета. Этому в свою очередь предшествуют различные инфекционные заболевания репродуктивной сферы
Еще одной причиной появления эндоцервицита может быть опущение матки, влагалища и прочие патологии половых органов.
Лечение эндоцервицита
Симптоматика (зуд, болевые ощущения внизу живота, повышение температуры тела, гнойные или серозные выделения), указывающая на заболевание требует решения безотлагательного обследования. Те же действия выполняются и в том случае, если эндоцервицит (острый или хронический) был выявлен на плановом гинекологическом осмотре с зеркалами. Гинеколог, принимая во внимание клиническую картину, определяет стратегию лечения. Стандартно назначается сдача анализов слизи, крови, в некоторых случаях назначается УЗИ для исследования состояние органов малого таза.
Опознанная инфекция, приведшая к воспалительному процессу в цервикальном канале, уничтожается антибиотиком или антибактериальным препаратом, к которому она чувствительна. Курс может длиться от нескольких дней до нескольких недель, в зависимости от вида возбудителя. Сопровождают курс препараты усиления иммунитета, витаминные комплексы (А, В, С, Е), противовоспалительные средства.
Нередко эндоцервицит приходится лечить на фоне других заболеваний мочеполовой сферы, включая хронические. В этом случае назначается комплексное лечение, охватывающее весь спектр проблем.
Для лечения заболевания также практикуют процедуры физиотерапии, в частности лазерная и магнитная терапия, электрофорез.
В период лечения необходимо исключить половые контакты. Врач также может назначить диету и ограничение физических нагрузок.
После курса этиотропной терапии с использованием медикаментов, к которым чувствителен возбудитель, естественная микрофлора влагалища подавлена. Для ее восстановления пациенткам назначают эубиотики. Биоценоз влагалища способствует образованию микробиологической среды, подавляющей патогенную микрофлору.
Профилактика
Отсутствие в анамнезе симптомов эндоцервицита не означает отсутствия заболевания. Обострение могло совпасть с менструальными болями, после чего болезнь перешла в хроническую форму, для которой характерно отсутствие симптоматики. Гинекологический осмотр позволяет выявить наличие воспалительных процессов в цервикальном канале. Отечность наружного зева шейки матки, его покраснение, характерный цвет и консистенция слизи – эти признаки указывают на проведение более глубокого исследования.
Для профилактики и ранней диагностики заболевания, женщина должна посещать кабинет гинеколога не реже, чем раз в полугодие. Чтобы не спровоцировать заболевание рекомендуется воздерживаться от половых контактов во время менструации. Следует также исключить факторы механического воздействия на слизистую шеечного канала без крайней необходимости. Сред них установка внутриматочной спирали, проведение абортов и прочих манипуляций с проходом инструментов через цервикальный канал.
Заболевание во время беременности
Симптомы эндоцервицита у беременных – тревожный сигнал, требующий срочного принятия мер. На ранних сроках это заболевание грозит заражением плода с последствиями в виде врожденных пороков, гипертонуса матки, выкидыша. На более поздних сроках инфекционное воспаление цервикального канала может привести к разрыхлению оболочки плаценты, отхождению вод, преждевременным родам и другим осложнениям.
Лечение эндоцервицита у беременных отличается от стандартного подбором препаратов, не имеющих противопоказаний в данной ситуации. Коварность заболевания заключается в его бессимптомном протекании, после перехода в хроническую форму. Если болезнь определяется у беременных на поздних сроках, то одновременно с основным лечением проводится санация влагалища антисептическими препаратами, что снижает риск инфицирования ребенка во время родов.
Во всех случаях лечение назначается индивидуально и зависит от сроков беременности, наличия других заболеваний, вида возбудителя, особенностей протекания болезни.
Наличие эндоцервицита в анамнезе считается противопоказанием для зачатия до полного выздоровления. При этом заболевании и в период лечения нельзя заниматься сексом. Необходимо обратиться к гинекологу, пройти лечение и восстановить нормальную бактериальную среду влагалища. Лечение во время беременности связано с нежелательной медикаментозной нагрузкой, а само заболевание – с большими рисками для плода.
УЗИ шейки матки
Ультразвуковое исследование – это «золотой стандарт» диагностики многих заболеваний. Эта процедура просто незаменима для определения патологических изменений шейки матки. УЗИ шейки матки — одно из самых часто назначаемых исследований в сфере акушерства и гинекологии.
Показания для назначения УЗИ шейки матки
Как правило, УЗИ этого органа половой системы женщины проводится в комплексе с обследованием матки и придатков . УЗИ шейки матки позволяет оценить размер, структуру, кровоснабжение тканей органа и выявить множество патологий ещё на раннем этапе развития.
К процедуре необходимо предварительно готовиться, но при этом она не имеет возрастных ограничений, не имеет противопоказаний, не зависит от менструального цикла и может проводиться даже при беременности.
УЗИ шейки матки назначается при следующих показаниях:
- обильные влагалищные выделения (бели, со сгустками крови), выделения крови вне менструации, «мазня», розовые выделения, выделения крови или розовые во время и после полового акта;
- нерегулярный менструальный цикл, обильные менструальные кровотечения (смена средств гигиены более, чем раз в час), отсутствие менструации;
- боль внизу живота , особенно острая, боль при половом акте; ;
- отёчность ног;
- проблемы с мочеиспусканием;
- подтверждение гинекологического диагноза;
- подозрение на онкологию (параллельно нужно сдать анализы на онкомаркеры );
- плановое обследование во время беременности.
Какие патологии шейки матки выявляет УЗ-исследование
Некоторые заболевания могут протекать бессимптомно, поэтому женщине, которая заботится о своем здоровье, необходимо регулярно посещать гинеколога – минимум 1 раз год. Обследование шейки матки с помощью ультразвука позволяет выявить множество патологий, среди которых:
- Киста шейки матки – онкологическое заболевание, возникающее на фоне воспалительного процесса или гормонального дисбаланса; – доброкачественные образования, растущие в просвет шейки матки и способные перерасти в онкологию; – порок эпителия (верхний покрывающий слой) либо нарушение его целостности. Эрозия повышает риск возникновения рака шейки матки, однако не считается предраковым состоянием. Патология как таковая не визуализируется на УЗИ, на её наличие могут указать лишь косвенные признаки. Эрозию шейки матки лучше всего выявляет кольпоскопия . – гормонозависимая доброкачественная патология, при которой клетки слизистой оболочки матки обнаруживаются в других отделах организма, где в норме их быть не должно. – доброкачественное образование, формирующееся из внешнего слоя и соединительных волокон гладкомышечной ткани матки. Заболевание встречается редко, однако оно может стать препятствием для беременности, естественных родов и спокойной жизни ввиду неприятных симптомов. – чрезвычайно опасное онкологическое заболевание. На ранних этапах развития эхография будет малоэффективна. Врач сможет увидеть лишь патологические изменения органа, указывающие на онкологию, но подтвердить диагноз сможет только после ряда других обследований. На более поздних этапах развития болезни УЗИ может показать и более детальную информацию об опухоли (размер, структура, стадия болезни и т.д.).
- Шеечная беременность – когда плодное яйцо развивается в шеечном канале матки, а не в самой матке.
- Карцинома и аденокарцинома – злокачественные опухоли, формирующиеся из эпителиальной железистой ткани.
УЗИ не способно выявить дисплазию шейки матки, это заболевание выявляется и подтверждается в ходе цитологического обследования. Рубцы на шейке матки, возникшие после тяжёлого родоразрешения, аборта или хирургического вмешательства, УЗИ демонстрирует хорошо.
Виды исследования
В зависимости от состояния пациентки и цели исследования процедура может проводиться несколькими способами:
- Трансабдоминальный – через переднюю стенку живота. Метод используется при осмотре беременных, девственниц и женщин с пороками строения влагалища. – с помощью внутриполостного датчика, вводимого во влагалище. Метод используется для всех женщин, живущих половой жизнью, и при беременности на ранних сроках и перед родами для оценки зрелости шейки матки.
- Трансректальный – с помощью внутриполостного датчика (более тонкого, чем для ТВУ), вводимого в прямую кишку. Такой способ исследования применяется, как правило, для девушек, не имевших полового контакта.
- Через кожу промежности – используется для девушек, не имевших полового контакта, женщин с пороками влагалища и детей.
Как подготовиться к обследованию шейки матки
Достоверность и качество результатов напрямую зависит от качества подготовки к исследованию. Поэтому необходимо предварительно уточнить у врача, каким именно способом УЗИ он воспользуется, чтобы подготовительные мероприятия были проведены правильно.
Трансабдоминальное УЗИ
Пациентка должна за сутки до процедуры соблюдать специальную бесшлаковую диету, главная цель которой – снижение газообразования в кишечнике. Поэтому из употребления необходимо исключить бобовые, газированные напитки, дрожжевую и молочную продукцию, свежие овощи и фрукты, сладости.
Исследование проводится при наполненном мочевом пузыре, поэтому за 1 час до него женщина должна выпить 1 л жидкости (немолочной и негазированной) и не мочиться.
Трансвагинальное УЗИ
ЭТот метод исследования не требует предварительной подготовки. Единственное, что нужно сделать – опорожнить мочевой пузырь непосредственно перед процедурой. Также как дополнительная рекомендация – приём за сутки до УЗИ лекарственных препаратов, снижающих метеоризм (смекта, эспумизан, активированный уголь и т.д.).
Трансректальное УЗИ
Женщине за 7 – 9 часов до процедуры необходимо очистить прямую кишку от каловых масс с помощью очистительной клизмы с водой (1 – 1,5 литра), микроклизмы, ректальной глицериновой свечи или слабительного средства. Все это можно купить в аптеке, пояснив цель использования.
Через кожу промежности
Готовиться к процедуре нет необходимости.
Что касается беременных женщин, то им готовиться нет необходимости, поскольку роль жидкости у них играют околоплодные воды.
Как проводится исследование
Метод исследования подбирается индивидуально для каждой пациентки с учётом её анамнеза.
- Трансабдоминальное УЗИ. Женщина раздевается выше пояса и ложится спиной на кушетку. Врач наносит на исследуемый участок живота специальный гель для лучшей проходимости ультразвуковых волн и, перемещая датчик, исследует шейку матки. Процедура абсолютно комфортная и безболезненная для пациентки.
- Трансвагинальное УЗИ. Женщине необходимо снять всю одежду ниже пояса, включая нижнее бельё. Она ложится на спину, сгибая ноги в коленях. Врач надевает на вагинальный датчик (трансдьюсер) презерватив, наносит на него лубрикант и вводит во влагалище пациентки. Поэтому не стоит волноваться, что чужеродная микрофлора может попасть во влагалище. Во время обследования специалист может производить надавливания на стенки влагалища. Процедура безболезненная, однако может вызывать неприятные ощущения при введении датчика.
- Трансректальное УЗИ. Женщина также полностью оголяет нижнюю часть тела, ложится на бок, согнув ноги в коленях. Врач надевает на датчик презерватив, наносит на него лубрикант для лучшего скольжения и уменьшения дискомфорта, а затем осторожно вводит его в прямую кишку пациентки и сканирует состояние шейки матки через стенку кишечника. Процедура наименее комфортная среди всех, но так же безболезненна.
- Через кожу промежности. Исследование полностью идентично трансабдоминальному методу. Отличается только поверхность соприкосновения – гель наносится на кожный покров промежности, там же и выполняются движения датчиком.
Расшифровка данных УЗИ шейки матки
Во время сканирования шейки матки оцениваются следующие показатели шейки матки:
- форма;
- длина;
- структура;
- эхогенность;
- проходимость шеечного канала;
- соотношение длины матки и её шейки.
Почему возникают стриктура и сужение шейки матки
Заболевание начинается по разным причинам. Иногда это врожденное состояние, связанное с недоразвитием матки или всей половой системы. Гораздо чаще патология возникает из-за травм, ожогов и грубых швов, полученных при родах, абортах, гинекологических операцях и при прижигании эрозии.
Внутреннее сужение вызывают перекрывающие цервикальный канал шейки опухоли, полипы, кисты, отеки при ЗППП. Внешнее — злокачественные и доброкачественные новообразования соседних органов, сдавливающие шейку.
Еще одна причина стенозов и стриктур — гормональные проблемы при климаксе, способствующие видоизменению тканей внутренних половых органов.
Что чувствует женщина при сужении цервикального канала
Симптомы зависят от степени развития патологии.
- Начальная стадия не проявляет себя никак. Как только просвет шейки перекрывается на 30-50%, начинаются проблемы с менструацией, вызванные задержкой крови в матке: месячные сбиваются с графика, сильно болит живот. Загрубление тканей шейки дает дискомфорт и боль во время полового акта.
- При дальнейшем сужении присоединяются хроническое воспаление матки, бесплодие. А если беременность наступила из-за потери тканями эластичности, возможен выкидыш либо тяжелые разрывы шейки при родах.
- Полная непроходимость шейки вызывает скопление крови в маточной полости (гематометру), орган буквально раздувается. Женщина постоянно испытывает боль в животе, вызванную давлением матки на внутренние органы. Возникает задержка газов, мочи и кала.
Если лечение не начато, происходит заброс скопившейся менструальной крови в малый таз, нагноение содержимого матки и брюшины. Эти осложнения опасны для жизни. Гной вызывает отравление организма: лихорадку, нестерпимую боль, сердцебиение, озноб, тошноту и рвоту. Без лечения прогноз неутешительный, а в случае выздоровления репродуктивную функцию женщины восстановить сложно или невозможно.
Лечение сужений и стриктур шейки матки
Диагноз доктор поставит после двуручного и ректального исследования матки, но точные параметры патологических изменений получают, только проведя кольпоскопию (влагалищное исследование прибором-кольпоскопом с встроенным микроскопом и подсветкой), зондировании канала и УЗИ внутренних половых органов (гистеросальпингоскопия).
Если у гинеколога возникли сомнения, он направит на магнитно-резонансную томографию — современная методика послойного сканирования органов, с получением 3D-снимков.
Для восстановления проходимости шейку бужируют специальными расширителями (бужами). Сначала вводят тонкий, потом – потолще. Таким образом восстанавливается естественная проходимость цервикального канала. В зависимости от степени сужения, операция проводится под местным или легким внутривенным обезболиванием.
Оперируют после окончания месячных, а при задержке крови в полости матки – экстренно.
Современный метод лечения сужения и стриктуры шейки – лазерная реканализация. Процедура назначается сразу после окончания менструации. С помощью лазерного луча «выпаривают» ткани, закрывающие шеечный просвет. Слизистая восстанавливается за четыре недели. Для предотвращения инфекции после операции назначают антибиотики.
Восстановление проходимости не решает проблему полностью. Остальные этапы лечения планируются в зависимости от причины патологии:
- При сдавливании шейки снаружи удаляют опухоли и спайки, уменьшающие шеечный просвет.
- Если причина в гормональном дисбалансе, а его следствие — полипы, эндометриоз, возрастное изменение тканей, подбираются гормоны, восстанавливающие нормальный фон.
- При отеках, опухолях, воспалениях лечат сопутствующие болезни, вызвавшие сужение цервикального канала.
- Рубцы (стрикуры) удаляют.
Профилактика заключается в своевременной диагностике и лечении женских болезней, выборе опытного гинеколога для гинекологических операций и хорошо оснащенного роддома при родах.
Шейка матки во время беременности: какие могут быть изменения?
После зачатия ребенка в организме женщины начинают происходить множественные изменения, цель которых – сделать его вынашивание и рождение наиболее вероятными. Они проявляются на всех уровнях, начиная от анатомии половых органов и заканчивая обменом веществ и гормональным фоном. Одним из важных аспектов являются изменения шейки матки во время беременности. Не знающая о них женщина часто может принять происходящие с ней нормальные процессы за патологические и наоборот.
Шейка матки: строение и функции
Этот орган представляет собой нижний сегмент матки, через который проходит узкий цервикальный канал, соединяющий маточную полость и влагалище. Длина шейки в норме составляет 3-4 см, ее внешняя часть вдается в вагину и в местах соединения с ее стенками образует вагинальные своды, служащие своеобразным резервуаром для спермы. Влагалищный сегмент имеет куполообразную форму и покрыт многослойным плоским эпителием розового цвета. Цервикальный канал, напротив, выстлан цилиндрическим эпителием, имеющим более яркий оттенок. Окраска влагалищного сегмента шейки матки является одним из критериев ее здоровья.
В репродуктивной системе женщины этот орган выполняет сразу несколько важных функций:
- защищает маточную полость от проникновения внутрь болезнетворных организмов, а также от сперматозоидов (после зачатия) путем закрытия канала шейки матки «пробкой» гликопротеиновой слизи;
- способствует проникновению сперматозоидов в период овуляции, фильтруя наиболее жизнеспособных из них встречным током слизи, вырабатываемым железами шейки матки;
- обеспечивает свободный отток крови и слущенных клеток эндометрия из маточной полости во время месячных;
- предотвращает преждевременный выход плода во время беременности и способствует его правильному прохождению по половым путям при родах.
Состояние шейки матки – важный диагностический показатель, позволяющий определить наличие беременности или различных патологий женской репродуктивной системы. Для этого гинеколог оценивает такие ее характеристики, как цвет, размер и консистенция влагалищной части, диаметр цервикального канала, положение относительно других половых органов (самой матки, влагалища и т. д.).
Какая шейка матки во время беременности?
В течение всего периода вынашивания наблюдается множество изменений шейки матки. На это влияют такие факторы, как:
- индивидуальные особенности строения половых органов конкретной женщины;
- гормональный баланс (концентрация женских половых гормонов – эстриола и прогестерона);
- вес плода (или плодов при многоплодной беременности), осуществляющего давление на шейку матки;
- наличие маточных патологий, травм и других дефектов.
Рассмотрим, как изменяются характеристики шейки матки во время беременности при условии, что женщина абсолютно здорова:
- Размер. Сразу после зачатия и примерно до второй половины беременности шейка матки удлиняется. Так, на 24-й неделе в норме ее длина составляет около 3,5-5 см. Однако, затем по мере роста плода она укорачивается — на 28 неделе до 3,5-4 см, а на 32 неделе – до 3-3,5 см. Помочь отследить эти изменения позволяет ультразвуковое сканирование длины шейки матки. Если женщина здорова, то эта процедура не проводится. Однако, если она имеет осложненную беременность или у нее были выкидыши в прошлом, ей назначается УЗИ, так как чрезмерно короткая шейка матки может спровоцировать преждевременные роды. Также в ходе вынашивания изменяется диаметр цервикального канала. В норме на всем протяжении беременности он остается полностью сомкнутым, и раскрывается лишь непосредственно перед родами. Благодаря этому маточная полость и плод надежно защищены от проникновения инфекций. Слишком раннее раскрытие шейки матки также может спровоцировать выкидыш. Такой риск обусловлен слишком малой длиной органа, слабостью мышц или слишком большим весом плода (а также многоплодием).
- Цвет. До беременности при условии отсутствия у женщины патологий (например, эрозии) шейка матки имеет розовый оттенок. После зачатия в ней увеличивается количество кровеносных сосудов, из-за чего цвет меняется на синеватый. Оценка окраса является одним из дополнительных критериев, позволяющих установить наличие беременности при гинекологическом осмотре (гистероскопии).
- Консистенция. Шейка матки до беременности имеет плотную фактуру, после зачатия под влиянием половых гормонов она становится более мягкой. Железы в цервикальном канале начинают вырабатывать большое количество слизи, которая образует «пробку», надежно запечатывающую матку и плод на весь период вынашивания. Незадолго до родов, когда шейка матки начинает расширяться, это образование отделяется и выходит естественным путем, освобождая проход для плода.
Нормальные физиологические изменения шейки матки варьируются в зависимости от индивидуальных особенностей организма женщины. Например, у некоторых из них может наблюдаться пониженное выделение слизи цервикальными железами, у других – малое изменение длины в процессе вынашивания. Если какие-то изменения происходят в не слишком выраженной степени, это еще не означает наличия какой-либо патологии или высокого риска для самой матери и плода. Однако, по усмотрению врача он может назначить более частое наблюдение шейки матки, чтобы исключить такую возможность.
Патологические изменения шейки матки
Таковыми изменениями являются все, выходящие за рамки принятой физиологической нормы. К наиболее распространенным из них относятся:
- Истмико-цервикальная недостаточность (ИЦН). Это нарушение заключается в преждевременном и бессимптомном сокращении длины шейки матки и ее раскрытии. Причины ИЦН – многоплодная беременность, большой вес плода, недостаточный тонус маточных мышц, гормональные нарушения, травмы. Если патология серьезно угрожает плоду, врач может назначить ушивание (серкляж) цервикального канала или наложение вокруг него специального бандажа (пессария). При небольшой выраженности ИЦН применяются инъекции прогестеронов, которые повышают тонус маточных мышц и утолщают эндометрий.
- Новообразования. Часто при плановых обследованиях беременной женщины обнаруживаются полипы шейки матки. Это обычно доброкачественные образования, представляющие собой выросты эпителия на тонких «ножках». При небольшом их количестве и размере они, как правило, не представляют опасности. Однако, разрастание полипов грозит возникновениями кровотечений, болевого синдрома, воспалений. В редких случаях это новообразование может переродиться в злокачественное – рак шейки матки. При обнаружении полипов во время беременности используется тактика выжидания. Если новообразования остаются небольшими и их количество невелико, хирургического лечения не проводят. Удаление полипов назначается только в крайних случая, когда очевидна их опасность для самой женщины или плода.
- Эрозия шейки матки. Часто под этим термином подразумеваются две различные по своей природе патологии, хотя и похожие по симптомам. Эктопия (псевдоэрозия) представляет собой разрастание цилиндрического эпителия цервикального канала на влагалищную часть шейки матки. Истинная эрозия – это нарушение целостности ее слизистой, возникающее вследствие воспалений, инфекций, травмирования (например, при половом акте). Обе разновидности патологии проявляются как покраснение влагалищной части шейки матки, могут сопровождаться дискомфортными и болезненными ощущениями, необильными кровянистыми выделениями. Как правило, во время беременности эрозию шейки матки не лечат, так как она не угрожает жизни женщины или плода, не затрудняет процесс вынашивания и родов. Лечение назначается только в том случае, если есть риск развития рака шейки матки. Как правило, оно включает прием противовоспалительных препаратов.
Также к аномальным и патологическим изменениям относятся травмы шейки матки, ее воспаления, инфекции, образования кист в железах цервикального канала и т. д. Если они напрямую не угрожают самой матери и ее плоду, не осложняют течение беременности, то их лечение откладывается до родоразрешения. Выжидательная тактика используется потому, что в период вынашивания организм матери особенно восприимчив к различным воздействиям, в том числе хирургическим и медикаментозным.
Выявление заболеваний шейки матки
Для определения наличия или отсутствия патологических изменений врач проводит скрининговое исследование шейки матки, включающее:
- цитологическое исследование – анализ частиц эпителия шейки матки и цервикального канала на наличие среди них атипичных, в том числе раковых, клеток;
- мазок на микрофлору – анализ влагалищной или цервикальной слизи на соотношение полезных, условно-патогенных и патогенных микроорганизмов, свидетельствующее об общем состоянии организма, репродуктивной системы, наличии или отсутствии воспалительных заболеваний;
- мазок на инфекции – исследование слизистого отделяемого из влагалища на наличие однозначно патогенных микроорганизмов (вирусов, бактерий, грибков, простейших), свидетельствующее о наличии в половых путях инфекционного процесса.
Также в рамках скринингового исследования может назначаться гистроскопия – визуальный осмотр шейки матки с помощью тонкого и гибкого инструмента, оснащенного камерой или оптической системой (гистроскопа). Он вводится непосредственно во влагалище и цервикальный канал, позволяет оценить цвет и толщину их слизистых, установить наличие полипов и других новообразований, размер шеечного просвета и т. д.
Совокупность этих методов дает врачам возможность определить общее состояние организма женщины и ее репродуктивной системы, своевременно выявить возможные патологии и осложнения. Тем самым повышается вероятность их успешного лечения, в том числе щадящими консервативными методами.
From Wikipedia, the free encyclopedia
| Cervical canal | |
|---|---|
Posterior half of uterus and upper part of vagina |
|
 |
|
| Details | |
| Synonym | Canal of the cervix, endocervical canal, cervical canal of uterus, cavity of cervix |
| Identifiers | |
| Latin | canalis cervicis uteri |
| TA98 | A09.1.03.018 |
| TA2 | 3515 |
| FMA | 86485 |
| Anatomical terminology
[edit on Wikidata] |
The cervical canal is the spindle-shaped, flattened canal of the cervix, the neck of the uterus.
Anatomy[edit]
The cervical canal communicates with the uterine cavity via the internal orifice of the uterus (or internal os) and with the vagina via the external orifice of the uterus (ostium of uterus or external os). The internal orifice of the uterus is an interior narrowing of the uterine cavity. It corresponds to a slight constriction known as the isthmus that can be seen on the surface of the uterus about midway between the apex and base. The external orifice of the uterus is a small, depressed, somewhat circular opening on the rounded extremity of the cervix, opening to the vagina. Through this aperture, the cervical cavity communicates with that of the vagina.
The external orifice is bounded by two lips, an anterior and a posterior. The anterior is shorter and thicker, though it projects lower than the posterior because of the slope of the cervix. Normally, both lips are in contact with the posterior vaginal wall. Prior to pregnancy the external orifice has a rounded shape when viewed through the vaginal canal (as through a speculum). Following childbirth, the orifice takes on an appearance more like a transverse slit or is «H-shaped».
The wall of the canal presents an anterior and a posterior longitudinal ridge, from each of which proceed a number of small oblique columns, the palmate folds, giving the appearance of branches from the stem of a tree; to this arrangement the name arbor vitae uteri is applied.
The folds on the two walls are not exactly opposed, but fit between one another so as to close the cervical canal.
Histology[edit]
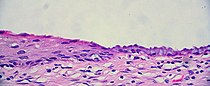
The squamocolumnar junction of the cervix: The ectocervix, with its stratified squamous epithelium, is visible on the left. Simple mucinous columnar epithelium, typical of the endocervix, is visible on the right. A layer of connective tissue is visible under both types of epithelium.
Transformation zone types:[1]
Type 1: Completely ectocervical (common under hormonal influence).
Type 2: Endocervical component but fully visible (common before puberty).
Type 3: Endocervical component, not fully visible (common after menopause).
The cervical canal is generally lined by «endocervical mucosa» which consists of a single layer of mucinous columnar epithelium. However, after menopause, the functional squamocolumnar junction moves into the cervical canal, and hence the distal part of the cervical canal may be lined by stratified squamous epithelium (conforming to a «type 3 transformation zone»).[2]
Pathology[edit]
The endocervical mucosa is a site from which adenocarcinoma can arise. Endocervical adenocarcinoma, like cervical cancer (squamous cell carcinoma), often arises in the milieu of human papilloma virus infection.[3]
As most endometrial cancers are adenocarcinomas, differentiation of endocervical adenocarcinoma and endometrial adenocarcinomas is required, as the treatment differs. Immunohistochemical staining is often helpful in this regard, endocervical adenocarcinomas are typically CEA and p16 positive and estrogen receptor, progesterone receptor and vimentin negative.
See also[edit]
- Cervical pregnancy
References[edit]
This article incorporates text in the public domain from page 1260 of the 20th edition of Gray’s Anatomy (1918)
- ^ International Federation for Cervical Pathology and Colposcopy (IFCPC) classification. References:
—«Transformation zone (TZ) and cervical excision types». Royal College of Pathologists of Australasia.
— Jordan, J.; Arbyn, M.; Martin-Hirsch, P.; Schenck, U.; Baldauf, J-J.; Da Silva, D.; Anttila, A.; Nieminen, P.; Prendiville, W. (2008). «European guidelines for quality assurance in cervical cancer screening: recommendations for clinical management of abnormal cervical cytology, part 1». Cytopathology. 19 (6): 342–354. doi:10.1111/j.1365-2303.2008.00623.x. ISSN 0956-5507. PMID 19040546. S2CID 16462929. - ^ Beckmann, Charles R B A; Herbert, William; Laube, Douglas; Ling, Frank; Smith, Roger (March 2013). Obstetrics and Gynecology (7th ed.). pp. 408–11. ISBN 9781451144314.
- ^ Yeh, IT.; LiVolsi, VA.; Noumoff, JS. (Mar 1991). «Endocervical carcinoma». Pathol Res Pract. 187 (2–3): 129–44. doi:10.1016/S0344-0338(11)80763-6. PMID 2067992.